Полинейропатия диабетическая — симптомы и лечение
Содержание:
- Способы лечения
- Патогенез диабетической полинейропатии
- Клиническая феноменология ХПН
- Симптоматика
- Определение болезни. Причины заболевания
- Классификация полиневропатии
- Демиелинизирующие полинейропатии (миелинопатии)
- Профилактика полинейропатий
- Диагностика и медикаментозная терапия
- Аутоиммунные полиневропатии
Способы лечения
Для лечения применяются не только лекарства, но и физиотерапевтические процедуры, но все будет зависеть от результатов диагностики
Перед непосредственным лечением полинейропатии проводится его диагностика, при которой анализируются проявления заболевания, и устанавливается его причина, с целью отмести патологии, которые проявляются схожими признаками.
Как проводится диагностика:
- Анализируются жалобы пациента.
- Устанавливается срок, когда появились первые симптомы заболевания.
- Выясняется, связана ли деятельность пациента с контактированием с химвеществами.
- Определяется, нет ли у больного алкогольной зависимости.
- Устанавливается наследственные факторы.
- Проводится анализ крови.
- Назначается биопсия нервных окончаний.
- Проводится электронеймография.
- Назначается осмотр у невролога, в некоторых случаях – у эндокринолога, терапевта.
Так как полинейропатия не самостоятельное заболевание, основное ее лечение будет направлено на устранение факторов, которые привели к появлению заболевания. Однако, терапевтические меры должны осуществляться комплексно, дабы одновременно с основным лечением устранить и неприятные симптомы полинейропатии.
Медикаментозная терапия
Список лекарств напрямую зависит от типа и степени развития патологии
Препараты выписываются в зависимости от типа и разновидности заболевания, а также стадии полинейропатии и выраженности ее симптомов:
- Витамины. Предпочтение отдается витаминам группы В в комбинации с другими минералами и витаминами. Витаминные препараты улучшают способность нервов к восстановлению собственных структурных компонентов, обеспечивают антиоксидантную защиту.
- Обезболивающие препараты. Чтобы купировать болевые ощущения, больным назначаются анальгетики (трамал, аспирин) либо нестероидные противовоспалительные препараты, а в особо тяжелых случаях больным дают кодеин или морфий.
- Гормонотерапия и иммуносупрессанты. Схемы терапии гормонами (метилпреднизолон) назначается врачом с учетом нарастания и последующего убывания дозы. Гормонотерапия дополняется назначением иммуноглобулинов (сандоглобулин), причем подобное лечение проводится исключительно в стационарных условиях.
- Лекарственные средства, улучшающие циркуляцию крови в области нервных волокон (тринтал, вазонит, пентоксифиллин).
- Препараты, ускоряющие процесс доставки питательных веществ тканям (пирацетам, мидронат).
При лечении полинейропатии следует понимать, что вылечить заболевание с помощью одних только лекарств нельзя. Немалую роль в терапии заболевания играет правильный режим, питание, реабилитационные мероприятия, а также специальный уход и постоянная забота о больном.
Физиотерапевтические мероприятия
Вследствие нарушения кровообращения такие процедуры благоприятно влияют на восстановление функционирования конечностей
Физиотерапия играет немаловажную роль в лечении полинейропатии, особенно, если заболевание имею наследственную или хроническую форму.
Осуществляются следующие процедуры:
- Воздействие на периферическую нервную систему магнитными полями;
- Лечебный массаж;
- Электрофорез;
- ЛФК.
Массаж при полинейропатии способствует укреплению мышц, улучшает и стимулирует их работоспособность. Благодаря этому двигательные функции быстрее восстанавливаются, риск атрофии мышц значительно уменьшается. Однако, следует учитывать, что при острых формах болезни массаж проводить не следует.
Упражнения по ЛФК могут проводиться, как самостоятельно в домашних условиях, так и под руководством врача. Они помогают стимулировать работу мышц, что позволяет частично либо полностью вернуть работоспособность конечностей.
Народные методы
Из народных методов рекомендуется лечение с помощью эфирных масел – ежедневное натирание стоп эвкалиптовым, пихтовым, гвоздичным маслом поможет облегчить боль и улучшить кровообращение в конечностях.
Полинейропатию нижних конечностей хорошо лечат ножные ванны: в воде (3 литра) растворяется 100 грамм уксуса и поваренная соль (300 г), в ванную опускать воду на 20-30 минут ежедневно в течение месяца.
Патогенез диабетической полинейропатии
В развитии диабетической полинейропатии принято выделять несколько патогенетических механизмов. Основным фактором, запускающим каскад патологических реакций, является гипергликемия, которая, в свою очередь, провоцирует многообразные обменные нарушения.
Одной из основных теорий развития полинейропатии является метаболическая. Она основана на механизме недостатка инсулина, абсолютного или относительного, и развивающейся на фоне этого гипергликемии. Ферменты, участвующие в окислении глюкозы, истощаются, активность их снижается, в результате чего происходит активация альтернативных путей её метаболизма. Происходит накопление токсических продуктов, которые обладают высокой осмотической (всасывающей) активностью, вызывается чрезмерная клеточная гидратация (избыточное содержание воды в организме) и гибель клеток.
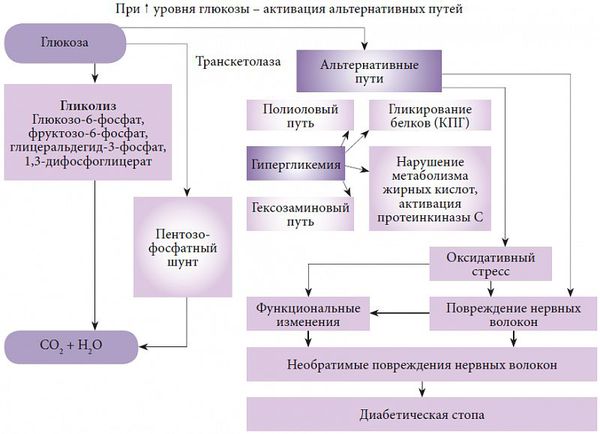
Другие важные патологические механизмы:
- Образование свободнорадикальных форм кислорода и развитие оксидативного стресса. Оксидативный стресс заключается в образовании недоокисленных продуктов обмена, которые агрессивно действуют на окружающие клетки и ткани, вызывая совокупность патологических реакций и гибель клеточных структур.
- Развитие дефицита эндотелиального релаксирующего фактора (NO), который ответственен за расслабление гладких мышц сосудов.
Все это приводит к разрушению структур биологических мембран, нарушению микроциркуляции и функций нервов.
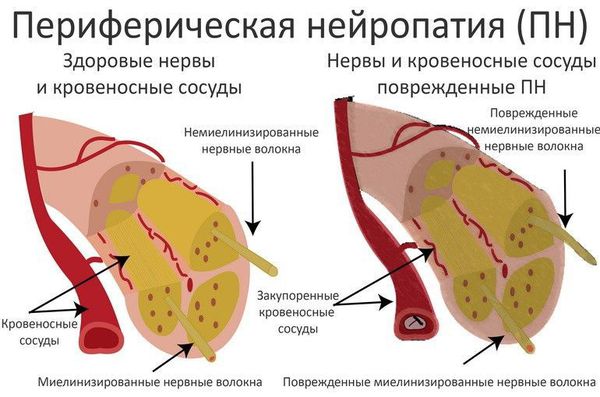
Развитие диабетической микроангиопатии (поражения мелких кровеносных сосудов) лежит в основе сосудистой теории ДПН. Основную роль в патогенетическом механизме её развития занимает накопление липопротеидов низкой плотности (ЛПНП, т. н. «плохого» холестерина) в сосудистой стенке и последующая активизация перекисного окисления липидов с увеличением образования свободных радикалов. Как следствие, происходят патологические изменения сосудов, питающих периферические нервы (vasa nervorum). Нарушается структура и функция эндоневральных капилляров, развивается ишемия (снижение кровообращения) нерва .
Феномен нейропатической боли при ДПН объясняется как процессами прямого поражения нервных волокон, так и взаимодействием на различных уровнях нервной системы двух механизмов: ноцицептивных (отвечающих за восприятие болевых раздражителей) и антиноцицептивных (обезболивающих)
Большое внимание уделяется изучению центральной сенситизации (повышения чувствительности), в результате которой формируется феномен нейропатической боли и развивается гиперпатия (повышенная реакция на раздражители) и аллодиния
Клиническая феноменология ХПН
Симптомы поражения нервного отростка — аксонопатии манифестируют на несколько недель и даже месяцев позже поражения нейрона — нейронопатии.

Платиновые производные преимущественно вызывают нарушения чувствительности в ногах, что дестабилизирует походку, не дает стопе ощущение пола, отчего пациенту приходится глазами выбирать место для постановки стопы. Возможно присоединение моторного компонента с судорогами в мышцах. После завершения ХТ проявления полинейропатии уменьшается очень медленно, возможно даже нарастание на протяжении 3 месяцев — симптом инерции.
Пактитаксел инициирует нарушения чувствительности, как правило, «бегающие мурашки» и онемение, причём чаще ног, чем рук. Характерно ощущение «горящих» подошв, особенно после высокодозной ХТ. Двигательные нарушения нетипичны также, как и вегетативные. Нормализация может затянуться до года.
Доцетаксел поражает чувствительные волокна, частота симптомов возрастает при наборе суммарных 500 мг, но практически невозможна тяжелая степень полинейропатии. У каждого 5-6 пациента развивается астения — слабость.
Винорельбин начинает портить жизнь не сразу — после месяца еженедельных инъекций, часто нарушается чувствительность пальцев рук, снижается перистальтика ЖКТ, что проявляется запорами, но самое частое осложнение — астения у шести из десяти пациентов, когда они жалуются на сильную усталость именно от лечения.
Оксалиплатин изменяет чувствительность рук с покалыванием кончиков пальцев, причём нарушения приходят очень рано — буквально после первой дозы, максимума достигают на 3 день. Между введениями всё как будто нормализуется, но на следующем курсе повторяется и более интенсивно. Особенность — 3 месяца после ХТ симптоматика полинейропатии самая яркая, потом начинается улучшение, через полгода после ХТ на первый план выходят симптомы нарушения чувствительности ног, руки беспокоят меньше.
Фторурацил «бьёт» по головному мозгу, вызывая неустойчивость походки — мозжечковую атаксию и скачкообразные движения глаз — нистагм, меняет речь из-за неповоротливости языка. Высокие дозы и многосуточные инфузии могут осложняться энцефалопатией. Многократно возрастает частота и интенсивность проявлений при отсутствии в клетках энзима, разрушающего метаболиты фторурацила.
Иринотекан во время введения вызывает острую вегетативную реакцию — холинэргический синдром со слюнотечением и слезотечением, болезненными сокращениями кишечника.
При всем разнообразии клинических проявлений полинейропатии после ХТ и отсутствии четкого алгоритма диагностики, неврологическое осложнение удается вовремя распознать, но предсказать его длительность абсолютно невозможно.

Симптоматика
Нейропатия при диабете проявляется в несколько этапов: субклинический и клинический. На первом этапе человек чувствует себя полностью здоровым, жалобы отсутствуют. Но невропатолог выявляет ухудшение порога температурной и болевой восприимчивости, снижение ахилловой реакции.
На клиническом этапе признаки расстройства ярко проявляются. Нарушается функционирование многих нервов. Пациент утрачивает чувствительность. Происходит образование язвенных включений на нижних конечностях.
Изначально диабетическая полинейропатия выражается в онемении, болях и «мурашках» в конечностях. Болезненный синдром ощущается даже в состоянии покоя. Позже дискомфортные ощущения начинают беспокоить во время стрессовых ситуаций и ночью, нарастает жжение в ступнях. Человека мучает бессонница, беспокойство. Снижается порог болевой и температурной восприимчивости.
Среди других признаков выделяют слабость мышц и пальцев ног. Конечности приобретают красный оттенок, появляются тёмные пятна. Происходит деформация ногтевых пластин: ногти значительно утолщаются либо истончаются. Изменяется форма ступни: она увеличивается в поперечном направлении, формируется плоскостопие, деформируется голеностопный сустав.
По мере прогрессирования заболевания происходит омертвение некоторых участков ступни, что приводит к гангрене.
Изначально поражаются длинные мускулы, идущие к ступням и кистям. Стопы претерпевают губительное воздействие в первую очередь. Вследствие повреждения толстых нервных окончаний кожа становится гиперчувствительной. Диагностируется аллодиния – состояние, при котором больной ощущает острую боль от прикосновения.
Пальцы утрачивают чувствительную восприимчивость. После повреждения малых нервных тканей пропадает температурная чувствительность, появляется жжение, покалывание. Наблюдается отёчность стоп, кожа на которых сохнет и шелушится. Активно образуются мозоли, трещины, язвы.
Постепенно угасают сухожильные реакции, развивается слабость мышечного аппарата, нарушается функционирование внутренних органов – диагностируется висцеральная полинейропатия. Болезнь сопровождается гипотензией, недержанием мочи, эректильной дисфункцией, проблемами с пищеварением.
При повреждении глазного нерва формируется катаракта и другие зрительные нарушения. Невыносимые боли проявляются в области печени, глотки. Онемение и одеревенение конечностей приобретает постоянный характер. На необратимость ситуации указывает походка больного: поскольку пациент не чувствует ног, он странно и неестественно ходит, как бы падая.
Постепенно атрофируются все мышцы. Это ведёт к изменению речевых умений. Диабетик начинает непонятно разговаривать, искажая верное произношение слов.
Классификация
Системы периферического отдела дали название видам диабетической полинейропатии. Соматический вид приводит к трофическим образованиям на нижних конечностях, вегетативный – к затруднённому мочеиспусканию, импотенции, необратимым сердечным приступам.
Исходя из локализации поражения, выделяют такие типы полинейропатий:
- сенсорная, которая проявляется болезненным синдром в конечностях, утратой чувствительной восприимчивости;
- моторная, сопровождающаяся трудностями с передвижением, дистрофией мускулатуры;
- сенсомоторная, объединяющая особенности описанных типов.
Последний тип нейропатии может вызвать разрушение малоберцового нервного волокна. Это проявляется в отсутствии реакции на тепловое раздражение, диабетик не ощущает боли в некоторых участках ступни, голени. Больные не могут регулировать движения стоп, что провоцирует неестественную «петушиную» походку.
Определение болезни. Причины заболевания
Диабетическая полинейропатия (ДПН) — осложнение сахарного диабета, характеризующееся прогрессирующей гибелью нервных волокон, приводящей к потере чувствительности и развитию язв стопы .
Сахарный диабет (СД) занимает одно из ведущих мест среди неинфекционных заболеваний человечества. По данным Всемирной организации здравоохранения (ВОЗ), во всем мире сахарным диабетом страдает более 40 млн человек (1-4 % населения), а в возрасте 65 лет и старше — 7-10 % . Факторами риска развития СД являются ожирение, низкая физическая активность, гиперлипидемия (аномально повышенный уровень липидов), артериальная гипертензия, пониженная толерантность к глюкозе, наследственность по сахарному диабету, гестационный СД в анамнезе.
Повышенный уровень сахара в крови вызывает поражение периферической нервной системы, которое проявляется в виде развития диабетической нейропатии. Первоначальному повреждению подвергаются в основном длинные нервные волокна, обеспечивающие иннервацию (связь с центральной нервной системой) дистальных отделов нижних конечностей, т. к. они особенно чувствительные. Этим объясняется клиническая картина преимущественного поражения стоп. В дальнейшем в патологический процесс вовлекаются двигательные нервные волокна, нервные волокна, отвечающие за иннервацию внутренних органов, с чем связана мультисистемность поражения при СД.
Как правило, выраженность ДПН нарастает с увеличением степени и длительности гипергликемии (повышенного уровня глюкозы в крови). От появления первых симптомов заболевания до развития полинейропатии может пройти от 1 года до 25 лет, а в некоторых случаях диабетическая полинейропатия может быть первым клиническим проявлением сахарного диабета .
Среди всех видов полинейропатий на диабетическую приходится около 30 % случаев. У больных с ДПН не только снижается качество жизни, но и повышается риск развития такого осложнения, как язвенные дефекты стоп. Клинически у каждого второго пациента с сахарным диабетом выявляются симптомы полинейропатии. При проведении инструментального обследования, в ходе которого определяется функциональное состояние мышц и периферических нервов (электронейромиография), признаки поражения нервов встречаются у 9 из 10 больных СД .
В большинстве случаев сахарный диабет является непосредственной причиной развития диабетической полинейропатии. Однако существует ряд патологических состояний, которые повышают вероятность развития как СД, так и ДПН в последующем. К таким патологическим состояниям относятся:
- нарушение обмена глюкозы (генетически обусловленная повышенная устойчивость тканей к инсулину, хроническое воспаление любой локализации, которое ведёт к нарушению клеточного обмена);
- поражение сосудов атеросклеротическими или системными заболеваниями.
Увеличивают вероятность развития осложнений в виде диабетической полинейропатии наличие у больных СД предрасполагающих факторов, таких как артериальная гипертензия, гиперхолестеринемия, повышенный индекс массы тела, курение, злоупотребление алкоголем.
В свою очередь, особенности клинического развития и течения ДПН как по локализации, так и по скорости поражения, может указывать на генетическую предрасположенность к данному осложнению, так как у некоторых пациентов, несмотря на длительный стаж болезни, не выявляются признаки поражения периферической нервной системы .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Классификация полиневропатии
В настоящее время общепринятой классификации полиневропатий не существует. По патогенетическому признаку полиневропатии разделяют на аксональные, при которых первично поражение осевого цилиндра, и демиелинизирующие, в основе которых лежит патология миелина.
По характеру клинической картины выделяют моторные, сенсорные и вегетативные полиневропатии. В чистом виде эти формы наблюдают редко, чаще выявляют сочетанное поражение двух или всех трёх видов нервных волокон, например моторно-сенсорные, сенсорно-вегетативные формы.
По этиологическому фактору полиневропатии можно разделить на наследственные, аутоиммунные, метаболические, алиментарные, токсические и инфекционно-токсические.
Наследственные полиневропатии:
- наследственная моторно-сенсорная невропатия (НМСН) I типа (синонимы — невральная амиотрофия Шарко-Мари-Тус, демиелинизирующий тип НМСН);
- синдром Русси-Леви (фенотипический вариант НМСН IA);
- НМСН II типа (аксональный тип НМСН);
- НМСН III типа (синдром Дежерина-Сотта, гипертрофический тип НМСН);
- НМСН IV типа (болезнь Рефсума);
- невропатия со склонностью к параличам от сдавления;
- порфирийная полиневропатия;
- аследственные сенсорно-вегетативные полиневропатии.
Приобретённые полиневропатии:
- Аутоиммунные полиневропатии:
- острые воспалительные демиелинизирующие полиневропатии (синдром Гийена-Барре, синдром Миллера-Фишера);
- острая воспалительная аксональная полиневропатия (аксональный тип синдрома Гийена-Барре);
- хроническая воспалительная демиелинизирующая полиневропатия;
- парапротеинемические полиневропатии;
- паранеопластические полиневропатии;
- множественные мононевропатии: моторная мультифокальная невропатия с блоками проведения, сенсомоторная мультифокальная невропатия с блоками проведения (синдром Самнера-Льюиса);
- Метаболические полиневропатии:
- диабетическая полиневропатия;
- полиневропатия при других эндокринных заболеваниях;
- уремическая полиневропатия;
- печёночная полиневропатия;
- полиневропатия при первичном системном амилоидозе;
- Полиневропатии, связанные с дефицитом витаминов:
- витамин B1-дефицитная полиневропатия;
- витамин В6-дефицитная полиневропатия;
- витамин В12-дефицитная полиневропатия;
- витамин Е-дефицитная полиневропатия;
- Токсические полиневропатии:
- алкогольная полиневропатия;
- лекарственные полиневропатии;
- полиневропатии при отравлении тяжёлыми металлами, органическими растворителями и другими токсическими веществами;
- полиневропатии при системных заболеваниях (системная красная волчанка, склеродермия, ревматоидный артрит, синдром Шегрена, саркоидоз, васкулиты);
- Инфекционно-токсические полиневропатии:
- дифтерийная инфекционно-токсическая полиневропатия;
- полиневропатия после гриппа, кори, эпидемического паротита, инфекционного мононуклеоза;
- поствакцинальные полиневропатии;
- полиневропатия при клещевом боррелиозе;
- полиневропатия при ВИЧ-инфекции;
- полиневропатия при лепре.
Мультифокальная моторная и сенсомоторная мононевропатии, строго говоря, не относятся к полиневропатиям, но также являются системными аутоиммунными заболеваниями периферических нервов, в связи с чем рассматриваются в этом разделе.
[], [], [], [], [], []
Демиелинизирующие полинейропатии (миелинопатии)
Острая воспалительная демиелинизирующая полирадикулонейропатия (Синдром Гийена-Барре)
Описана французскими невропатологами Г. Гийеном и Дж. Барре в 1916 г. Причина болезни остается недостаточно выясненной. Часто она развивается после предшествующей острой инфекции. Возможно, заболевание вызывается фильтрующимся вирусом, но так как до настоящего времени он не выделен, большинство исследователей считают природу заболевания аллергической. Заболевание рассматривается как аутоиммунное с деструкцией нервной ткани, вторичной по отношению к клеточным иммунным реакциям. Обнаруживаются воспалительные инфильтраты в периферических нервах, а также корешках, сочетающихся с сегментарной демиелинизацией.
Дифтерийная полинейропатия
Через несколько недель после начала заболевания могут возникнуть признаки поражения черепных нервов бульбарной группы: парез мягкого нёба, языка, расстройство фонации, глотания; возможно нарушения дыхания, особенно при вовлечении в процесс диафрагмального нерва. Поражение блуждающего нерва может обусловить бради- и тахикардию, аритмию. Нередко вовлекаются в процесс глазодвигательные нервы, что проявляется расстройством аккомодации. Реже наблюдается парез наружных глазных мышц, иннервируемых III, IV и VI черепными нервами. Полинейропатия в конечностях обычно проявляется поздними (на 3-4-й неделе) вялыми парезами с расстройством поверхностной и глубокой чувствительности, что приводит к сенситивной атаксии. Иногда единственным проявлением поздней дифтерийной полинейропатии является выпадение сухожильных рефлексов.
Если ранние проявления нейропатии черепных нервов при дифтерии связаны с непосредственным попаданием токсина из очага поражения, то поздние проявления нейропатий периферических нервов связаны с гематогенным распространением токсина. Лечение проводится по этиологическому и симптоматическому принципам.
Подострые демиелинизирующие полинейропатии
Это нейропатии гетерогенного происхождения; имеют приобретенный характер, течение их волнообразное, рецидивирующее. Клинически они сходны с предыдущей формой, но имеются и различия в темпе развития заболевания, в самом его течении, а также в отсутствии четких провоцирующих моментов, пусковых механизмов.
Хронические демиелинизирующие полинейропатии
Встречаются чаще, чем подострые. Это наследственные, воспалительные, лекарственные нейропатии, а также другие приобретенные формы: при сахарном диабете, гипотиреозе, диспротеинемиях, множественной миеломе, раке, лимфоме и др. Чаще всего при указанных заболеваниях, особенно при сахарном диабете, электродиагностическое исследование дает картину смешанных аксонально-демиелинизирующих процессов. Очень часто остается неизвестным, какой процесс первичен — аксональная дегенерация или демиелинизация.
Диабетическая полинейропатия
Развивается у лиц, страдающих сахарным диабетом. Полинейропатия может быть первым проявлением сахарного диабета или возникает через много лет после начала заболевания. Синдром полинейропатии встречается почти у половины больных сахарным диабетом.
Полинейропатия при болезни Фабри
Развивается у мужчин и женщин с болезнью Фабри, являясь одним из самых частых и наиболее ранних признаков этой болезни. Является сенсомоторной полинейропатией (length-dependent neuropathy), при которой повреждаются преимущественно тонкие волокна. Проявляется жгучими болями в дистальных отделах конечностей (пальцах рук и ног, ступнях и ладонях). Боли могут усиливаться при повышении температуры тела (например, при ОРВИ), при жаркой погоде, стрессе. Также разрушение тонких волокон при болезни Фабри может проявляться болями в животе, диспептическими явлениями (преимущественно после еды), гипогидрозом.
Профилактика полинейропатий
Предотвращение полинейропатии включает в себя ограничение факторов риска. Человек, возможно, не сможет избежать всех факторов риска, но некоторые изменения образа жизни могут снизить риск. Это:
- Избегать употребления алкоголя;
- Избегать воздействия токсинов, включая сигаретный дым;
- Ограничить факторы, способствующие физической травме;
- Достаточный сон и физическая активность поддержат иммунную функцию;
- Соблюдать сбалансированную диету, богатую витаминами и минералами;
- Учитывать добавки витамина B12.
Для некоторых людей лечение основной причины может привести к улучшениям. Для других повреждение будет постоянным. В некоторых случаях симптомы могут ухудшиться.
Диагностика и медикаментозная терапия
Подтвердить диагноз помогут результаты электронейромиографии
Диагностировать заболевание часто бывает трудно, поскольку симптомы могут быть смазанными, похожими на признаки других заболеваний. Сначала врач-невропатолог собирает анамнез, но поставить диагноз на основании анамнеза невозможно, поэтому назначается дальнейшее обследование. Врач проверит рефлексы, назначить анализ крови, а также электронейромиографию, которая является основополагающей в диагностике полинейропатий.
Суть метода заключается в оценке электрической активности мышц и нервных волокон. Процедура не требует особой подготовки. Достаточно прийти в кабинет натощак и не принимать препараты в день обследования. Во время процедуры к телу (а именно к поврежденной конечности) прикрепляются электроды. Электрические импульсы вызывают сокращения той или иной мышцы. Врач может попросить напрячь руку или совершить ей несколько движений. Процедура довольно быстрая и неинвазивная. Результат получается в виде графика, как при ЭКГ.
Если у больного была диагностирована полинейропатия верхних конечностей, необходимо как можно раньше начинать лечение. Медикаментозная терапия включает в себя:
- Обезболивающие препараты. Полинейропатия может сопровождаться сильными болями. Но поскольку эта боль носит неврологический характер, снять ее полностью удается очень редко. Рекомендуются обезболивающие противосудорожные средства, такие, как Габапентин, Нейронтин. Обычные обезболивающие типа Анальгина эффекта не дадут.
- Витамины. Назначаются поливитаминные комплексы или инъекции с витаминами группы В, чтобы укрепить нервные волокна и улучшить их проводимость. Существуют специальные комплексные препараты, которые содержат витамины и лидокаин. При уколах они снимают боль. Курс витаминотерапии длится около месяца.
- Метаболические средства. Как правило, это комплексные препараты, которые улучшают обмен веществ, нормализуют кровоток и проводимость нервных импульсов. К таким препаратам относятся Актовегин, Инстенон, Цитохром С. Однако не все они эффективны в плане лечения определенных видов полинейропатий.
Препараты назначаются в зависимости от первопричин развития заболевания. В первую очередь необходимо устранить эти причины и вылечить заболевание, которое привело к полинейропатии.
Оперативное и народное лечение
В период лечения необходимо придерживаться сбалансированной диеты и отказаться от вредных привычек
Операция при полинейропатии не всегда бывает эффективна. Если поражение периферических нервов вызвано инфекцией, сахарным диабетом или другим заболеванием, назначается консервативное лечение, физиотерапия, массаж, лечебная физкультура и т.д.
Оперативное вмешательство рекомендовано в том случае, если полинейропатия вызвана защемлением нерва и симптомы становятся все более выраженными. Например, операция назначается при туннельной нейропатии. Мышцы, сдавливающие нерв, разрезаются, связки рассекаются, чтобы прекратить защемление нерва. В большинстве случаев операция приводит к устранению всех неприятных симптомов. Однако эффективность оперативного вмешательства во многом зависит от правильной реабилитации.
Наиболее распространенными народными способами лечения полинейропатии считаются:
- Глина. Натуральная глина обладает многими целебными свойствами. Ее применяют местно. Порошок голубой или зеленой глины разводят водой до состояния густой кашицы. Эту кашицу нужно толстым слоем нанести на поврежденную руку и дождаться высыхания. Также можно делать согревающие компрессы с глиной.
- Массаж. Правильная техника массажа поможет не только снять боль, но и улучшить кровообращение. Для массажа используют согревающие мази или касторовое масло. Руку необходимо мягкими движениями растереть до появления покраснения кожи. Затем можно втереть водку, укутать руку теплой тканью и оставить так на ночь.
- Фитотерапия. При полинейропатии отвары трав рекомендуется употреблять внутрь. Для восстановления работы нервной системы можно принимать отвары и настои лопуха, укропа, розмарина, гвоздики. Корень лопуха можно разжевывать в сыром виде. Считается, что так он более эффективен.
- Кефир. Свежий кефир необходимо смешать с зеленью петрушки и семенами подсолнечника. Получится лекарство, которое не только укрепит нервную систему, но и выведет из организма токсины.
Народные методы лечения полинейропатии имеют свои противопоказания. Они могут вызывать аллергическую реакцию. Перед применением средства необходимо проконсультироваться у невропатолога.
Аутоиммунные полиневропатии
Острая воспалительная форма болезни встречается с частотой один-два случая на сто тысяч человек. Ее диагностируют у мужчин в возрасте 20-24 и 70-74 года. Для нее характерно возникновение симметричной слабости в конечностях. Для типичного течения болезни характерны болезненные ощущения в икроножных мышцах и парестезии (онемение и чувство покалывания) в пальцах конечностей, которые быстро сменяются вялыми парезами. В проксимальных отделах наблюдается гипотрофия и слабость мышц, при пальпации обнаруживается болезненность нервных стволов.
Хроническая форма патологии сопровождается медленным (около двух месяцев) усугублением двигательных и чувствительных нарушений. Возникает эта патология зачастую у мужчин (40-50 лет и старше 70 лет). Характерными ее симптомами считаются мышечная гипотония и гипотрофия в руках и ногах, гипо- или арефлексия, парестезии или онемение в конечностях. У трети пациентов болезнь манифестирует с крампов в икроножных мышцах.
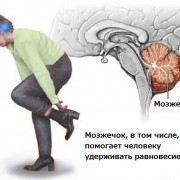
Подавляющее большинство пациентов (около 80%) жалуются на вегетативные и полиневритические нарушения. У 20% пациентов отмечаются признаки поражения ЦНС — мозжечковые, псевдобульбарные, пирамидные симптомы. Иногда в процесс вовлекаются также черепно-мозговые нервы. Хроническая форма заболевания имеет тяжелое течение и сопровождается серьезными осложнениями, поэтому спустя год после ее начала половина больных имеют частичную или полную утрату трудоспособности.