Сахарный диабет 1 типа (инсулинозависимый)
Содержание:
С какими заболеваниями может быть связано
- Вирусные инфекции (краснуха, корь, паротит, ветряная оспа) представляют собой провоцирующий механизм метаболического расстройства фактор при наличии генетической предрасположенности. Последнюю можно определить с помощью тестов на выявление иммунологических и гормонально-метаболических маркеров и определенных HLA-антигенов.
- Диабетическая нейропатия — поражение всех разновидностей нервных волокон (чувствительных, двигательных и вегетативных), развивающееся на фоне метаболических нарушений; спустя длительный период их неконтролируемости происходят нарушения ЦНС, мозгового кровообращения, неврозы, общее снижение трудоспособности, что становится причиной не только инвалидизации, но в отдельных случаях и гибели пациента.
- Диабетическая нефропатия — обширное поражение артерий, артериол, клубочков и канальцев почек, развивающееся вследствие нарушенного метаболизма углеводов и липидов в тканях почек.
- Диабетическая ретинопатия — развивающаяся при длительном и неадекватно контролирующемся течении диабета патология, не проявляющаяся зрительными симптомами на начальных стадиях, однако в итоге приводящая к снижению остроты зрения и слепоте.
- Диабетическая стопа — трофические язвы, развивающиеся в области стопы, а иногда и на голени, вследствие нарушенного кровообращения в конечностях.
- Инфаркт миокарда и инсульт — риск таковых повышен у лиц с сахарным диабетом в силу того, что повышается содержание холестерина в крови, развивается гипертония, нарушается кровообращение.
- Кетоацидотическая кома — опасное для жизни осложнение сахарного диабета, при котором метаболические нарушения достигают крайней, критической степени и сопровождаются глубокими нарушениями гомеостаза и расстройством функции органов и систем.
Почему так хочется пить?
Характерные симптомы сахарного диабета, вне зависимости от формы и типа, можно представить в следующем виде:
- Сухость слизистых ротовой полости;
-
Жажда, которую практически нельзя утолить, связанная с обезвоживанием организма;
- Избыточное образование мочи и выделение ее почками (полиурия), что и приводит к обезвоживанию;
- Возрастание концентрации глюкозы в сыворотке крови (гипергликемия), обусловленное подавлением утилизации сахара периферическими тканями из-за дефицита инсулина;
- Появление сахара в моче (глюкозурия) и кетоновых тел (кетонурия), которые в норме присутствуют в ничтожно малых количествах, но при сахарном диабете усиленно вырабатываются печенью, а при выведении из организма обнаруживаются в моче;
- Повышенное содержание в плазме крови (помимо глюкозы) мочевины и ионов натрия (Na+);
- Снижение веса, что в случае декомпенсации заболевания является характерной чертой катаболического синдрома, который развивается вследствие распада гликогена, липолиза (мобилизация жиров), катаболизма и глюконеогенеза (трансформация в глюкозу) белков;
- Нарушение показателей липидного спектра, увеличение общего холестерина за счет фракции липопротеидов низкой плотности, НЭЖК (неэстерифицированные жирные кислоты), триглицеридов. Возрастающее содержание липидов начинает активно направляться в печень и там усиленно окисляться, что приводит к излишнему образованию кетоновых тел (ацетон + β-оксимасляная кислота + ацетоуксусная кислота) и дальнейшему поступлению их в кровь (гиперкетононемия). Избыточная концентрация кетоновых тел грозит опасным состоянием, называемым диабетическим кетоацидозом.
Таким образом, общие признаки диабета могут быть характерны для любой формы болезни, однако, чтобы не запутать читателя, все же следует отметить черты, присущие именно тому или иному типу.
Сахарный диабет I типа – «привилегия» молодых
ИЗСД отличается острым (недели или месяцы) началом. Признаки сахарного диабета I типа ярко выражены и проявляются типичной для данного заболевания клинической симптоматикой:
- Резкое падение веса;
- Неестественная жажда, человек просто не может напиться, хотя и пытается сделать это (полидипсия);
- Большое количество выделяемой мочи (полиурия);
- Значительное превышение концентрации глюкозы и кетоновых тел в сыворотке крови (кетоацидоз). В начальной стадии, когда больной еще может не знать о своих проблемах, вполне вероятно развитие диабетической (кетоацидотической, гипергликемической) комы – состояния, крайне опасного для жизни, поэтому инсулинотерапия назначается как можно раньше (лишь только будет заподозрен диабет).
В большинстве случаев после применения инсулина обменные процессы компенсируются, потребность организме в инсулине резко идет на спад, наступает временное «выздоровление». Однако это непродолжительное состояние ремиссии не должно расслаблять ни больного, ни врача, поскольку через какой-то промежуток времени болезнь вновь напомнит о себе. Потребность в инсулине по мере возрастания продолжительности болезни, может увеличиваться, но, в основном, при отсутствии кетоацидоза, не будет превышать 0,8-1,0 ЕД/кг.
Признаки, указывающие на развитие поздних осложнений диабета (ретинопатия, нефропатия), могут появиться лет через 5-10. К основным причинам летального исхода ИЗСД относят:
- Терминальную почечную недостаточность, которая является следствием диабетического гломерулосклероза;
- Сердечно-сосудистые нарушения, как осложнения основного заболевания, которые случаются несколько реже почечных.
Болезнь или возрастные изменения? (диабет II типа)
ИНЗСД развивается в течение многих месяцев и даже лет. Возникающие проблемы, человек несет к различным специалистам (дерматолог, гинеколог, невролог…). Пациент и не подозревает, что разные на его взгляд болезни: фурункулез, кожный зуд, грибковые поражения, боль в нижних конечностях – признаки сахарного диабета II типа. Нередко ИНЗСД обнаруживается по чистой случайности (ежегодная диспансеризация) или по причине нарушений, которые сами больные относят к возрастным изменениям: «упало зрение», «с почками что-то не то», «ноги совсем не слушаются»… . Пациенты привыкают к своему состоянию, а сахарный диабет продолжает потихоньку развиваться, поражая все системы, а в первую очередь – сосуды, пока человек не «свалится» от инсульта или инфаркта.
ИНЗСД отличается стабильным медленным течением, как правило, не проявляя склонности к кетоацидозу.
Главной причиной смерти у пациентов с ИНЗСД признана сердечно-сосудистая патология, ставшая следствием диабета. Как правило, это инфаркт или инсульт.
Прогноз
При правильной поддержке состояния, правильном образе жизни, и тщательном контроле за всем организмом — сахарный диабет практически не заметен первые десятилетия. С таким заболеванием живет большая часть земного шара.
Однако, стоит заметить, что впоследствии болезнь даст о себе знать:
- сердечно-сосудистые заболевания
- болезни почек и печени
- сбои в пищеварительной системе
- невралгия конечностей (диабетическая стопа).
- Кожа страдающих от сахарного диабета людей перестает правильно регенерировать, любые незначительные ранки заживают долго, могут начать гноиться.
Возможные осложнения
Помните: Самолечением, народной медициной заниматься без консультации врача нельзя.
Неправильное лечение или отказ от него может привести к осложнениям:
- переход на первый тип сахарного диабета — постоянные инъекции инсулина;
- диабетическая кома — в результате отказа от сахаропонижающих таблеток сначала пропадает аппетит, наступает слабость всего организма, далее — кома;
- гипогликемия — понижение уровня сахара в крови из — за передозировки препаратов, употребления алкогольных продуктов, курения — потеря сознания, судороги
Данные осложнения развиваются быстро и резко, после 2 часов неупотребления или передозировки препаратов может развиться осложнение, возможен летальный исход, требуется незамедлительная помощь квалифицированных специалистов.
Существуют осложнения, которые развиваются постепенно:
- ухудшение зрения — страдает сетчатка глаза (ретинопатия), возможна полная потеря зрения
- непрочность стенок сосудов — развивается атересклероз, может быть склонность к появлению тромбов
- потеря чувствительности в конечностях — дискомфорт, онемение, возможны травмы
- диабетическая стопа — загноение или отмирание некоторых областей на ногах, приводит к ампутации.
- проблемы с почками — почечная недостаточность, большое образование белка в моче
- кожные заболевания — язвы, долго не заживают, приводят к появлению различных инфекций
- обостряются все заболевания, простая простуда может привести к смерти.
Инвалидность при сахарном диабете у детей.
Сахарный диабет 2 типа — не повод для получения группы инвалидности. Такие осложнения данного заболевания, как слепота, почечная недостаточность, сердечно — сосудистые заболевания ведут к получению статуса инвалида.
Важно знать: Дети имеют индивидуальную степень инвалидности без каких-либо критериев — с рождения, тип сахарного диабета не важен.
Подобного рода инвалидность дает право на бесплатные (либо частично оплаченые) медицинские препараты, путевки в санатории, пенсию в определенном размере, специально разработанные курсы обучения в школе, ВУЗе.
Для получения инвалидности требуется собрать некоторое количество документов для Медико — Социальной Экспертизы.
Причины и последствия
Виновницей недостатка природного инсулина оказывается поджелудочная железа. Роль поджелудочной железы в возникновении диабета в ходе опытов на животных была подтверждена в 1889 году Джозефом фон Мерингом и Оскаром Минковски. В железе существуют области, названные островками Лангерганса, в которых содержатся бета-клетки, вырабатывающие инсулин. Само это название происходит от латинского слова insula — «остров». Его придумал в 1910 году британский ученый сэр Эдвард Шарпей-Шефер, связавший эндокринную активность железы и нарушения углеводного обмена.
У больных диабетом в результате генетической предрасположенности, травм или заболеваний поджелудочной железы и аутоиммунных сбоев бета-клетки вырабатывают инсулина меньше нормы или не вырабатывают его совсем. В результате очень быстро проявляются типичные симптомы сахарного диабета первого типа:
- мышечная слабость и быстрая утомляемость;
- постоянные жажда и голод, которые не утоляют ни усиленное питание, ни обильное питье;
- частые позывы к мочеиспусканию, усиливающиеся по ночам. Количество выделяемой жидкости превышает количество жидкости потребляемой, развивается обезвоживание и недостаточность ионов калия;
- резкая потеря веса;
- запах ацетона, который исходит изо рта, от кожи, пота и мочи. Он говорит о том, что в организме идут крайне опасные процессы, связанные с накоплением в крови токсичных кетоновых тел.
В отличие от многолетнего течения диабета второго типа, не связанного напрямую с выработкой инсулина, инсулинозависимый диабет протекает остро и чреват фатальными последствиями при отсутствии медицинской помощи.
Уровень содержания сахара в крови катастрофически растет. При норме 5,5-6 ммоль/литр он может достигать 20-25 ммоль/литр. Это приводит к таким грозным осложнениям, как кетоацидоз и диабетическая кома. Продукты метаболизма белков и жиров поражают все ткани и органы, прежде всего нервную систему, печень и почки. Страдает кожа – она сохнет, шелушится, малейшая ссадина приводит к образованию незаживающих язв. Возникает риск развития диабетического сепсиса. Ослабленная иммунная система не справляется с безобидными инфекциями. Поражения стенок сосудов глаз приводят к слепоте.
Терапия
Ранняя постановка диагноза и своевременное лечение диабета 1 типа у детей крайне важны для предупреждения осложнений.
Лечебная терапия у ребенка с сахарным диабетом 1 типа основывается на следующих пунктах:
- лекарственная корректировка патологии обмена веществ,
- диетотерапия,
- определение оптимальных физических нагрузок.
Детский сахарный диабет 1 типа лечится инсулином. При приеме внутрь гормон разрушается под действием пищеварительных ферментов, поэтому он назначается только в виде инъекций.
В настоящее время используются такие виды инсулина:
- Короткого действия. Лечебный эффект наступает в течение 20 минут после укола, пик через 2-4 часа, общая продолжительность составляет до 6 часов. Обычно инъекции выполняются от 2 до 4 раз в день.
- Среднего действия. Влияние начинается через 1-1,5 ч и длится 10-12 часов. Препарат вводят 2 раза в день.
- Длительного действия. Эффект наступает в течение 3 часов и продолжается от 20 до 24 часов. Частота введения 1 раз в день, в отдельных случаях назначается 2 раза.
Инъекцию инсулина при сахарном диабете 1 типа у детей применяют за 30 минут до еды, а препарат инсулина длительного действия в утренние часы перед завтраком.
Каждый ребенок, получающий инсулинотерапию, обязан знать симптомы гипогликемии, а также помнить об опасности больших промежутков между едой.
Препарат инсулина подбирается врачом-эндокринологом, исходя из возраста больного и особенностей протекания диабета.
Родители часто задаются вопросом — как лечить диабет 1 типа у детей самостоятельно? Их помощь должна основываться на контроле за правильным питанием ребенка. Это значительно снизит риск осложнений.
При заболевании сахарным диабетом 1 типа у подростков и детей полностью из рациона исключаются простые углеводы. К ним относятся: соки в пакетах, газированные напитки, конфеты, шоколад, фрукты с высоким гликемическим индексом. Необходимо уменьшить употребление сложных углеводов. К ним относятся: макаронные изделия, картофель, белый хлеб и т.д.
Диабет опасен осложнениями
Ввиду того, что диабет сопровождается поражением многих органов и тканей, его проявления можно найти практически во всех системах организма. Осложнениями сахарного диабета считаются:
- Патологические изменения кожи: диабетическая дермопатия, липоидный некробиоз, фурункулез, ксантоматоз, грибковые поражения кожных покровов;
-
Костно-суставные заболевания:
- Диабетическая остеоартропатия (сустав Шарко – изменение голеностопного сустава), возникающая на фоне нарушения микроциркуляции и трофических расстройств сопровождаемая вывихами, подвывихами, спонтанными переломами, предшествующими формированию диабетической стопы;
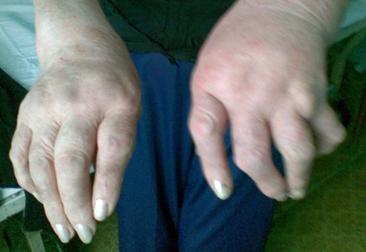
- Диабетическая хайропатия, характеризуемая тугоподвижностью в суставах кистей, которая чаще формируется у болеющих сахарным диабетом детей;
- Заболевания органов дыхания: длительный затяжной бронхит, пневмония, увеличение частоты развития туберкулеза;
- Патологические процессы, затрагивающие органы пищеварения: диабетическая энтеропатия, сопровождаемая усилением перистальтики, диареей (до 30 раз в сутки), снижением массы тела;
- Диабетическая ретинопатия – одно из самых серьезных осложнений, характеризуемое поражением органов зрения;
- Наиболее частым осложнением сахарного диабета считается диабетическая нейропатия и ее разновидность – полинейропатия, достигающая 90% от всех форм данной патологии. К диабетической полинейропатии отнесен часто встречающийся синдром диабетической стопы;
- Патологическое состояние сердечно-сосудистой системы в большинстве случаев, являющееся причиной смертельного исхода сахарного диабета. Гиперхолестеринемия и атеросклероз сосудов, которые при диабете начинает развиваться в молодом возрасте, неизбежно приводят к болезням сердца и сосудов (ИБС, инфаркт миокарда, сердечная недостаточность, нарушение мозгового кровообращения). Если в здоровой популяции инфаркт миокарда у женщин до 60 лет практически не встречается, то сахарный диабет значительно «омолаживает» ИМ и другие сосудистые заболевания.
Сахарный диабет 1-ого вида: причины возникновения
Специалистами принято считать, что сахарный диабет первого типа во многом является генетическим заболеванием, поэтому если в семье были случаи заболевания этим видом диабета — риск заболеть им у других членов семьи выше, хотя точных причин сахарного диабета 1 типа, провоцирующих это заболевание, до конца еще не выявлено. При этом генетическая составляющая заболевания напрямую связана с иммунной системой человека. Именно поэтому чаще всего диабет этого вида развивается на фоне аутоиммунного сбоя, который приводит к разрушению клеток поджелудочной железы, отвечающих за выработку инсулина. Инсулина становится недостаточно, требуется его введение извне, поэтому этот вид диабета часто называют инсулинозависимым сахарным диабетом. При этом при сахарном диабете указанного вида выработка инсулина прекращается полностью (в отличие от неинсулинозависимого диабета 2 типа).
Другое название сахарного диабета 1 вида – ювенильный диабет, так как чаще всего этот тип заболевания диагностируются у детей и у людей до 30 лет.
Нередко причиной аутоиммунного сбоя становится перенесенная вирусная инфекция. Иммунная система человека сильнее всего реагирует на инфекции (ветряная оспа, паротит и др.), и сильный иммунный ответ на них, при наличии генетической предрасположенности, может привести к тому, что у ребенка разовьется сахарный инсулинозависимый диабет 1 типа (ювенильный диабет). В силу аутоиммунного сбоя клетки поджелудочной железы будут восприниматься как инородные и активно атаковаться организмом.
К другим факторам внешней среды, играющим второстепенную роль в развитие диабета указанного вида, можно также отнести:
- неправильное питание с большим количеством углеводов и жиров;
- избыточный вес (который является, как правило, следствием неправильного питания);
- состояния сильного стресса: диагностировались случаи возникновения диабета и резких скачков сахара в состоянии сильного стресса или после него.
Сахарный диабет: последствия
Последствия сахарного диабета могут быть самыми серьезными. Так, во время выраженного повышения концентрации сахара в крови (в дебюте заболевания или вследствие отсутствия должного контроля, например) может развиваться диабетический кетоацидоз, или нарушение метаболической регуляции, характеризующееся специфическим запахом изо рта (запах ацетона или миндаля), глубоким частым дыханием, нередко тошнотой, рвотой и спутанным сознанием.В серьезных случаях , если не начать своевременное лечение недостаток инсулина в крови при инсулинозависимом сахарном диабете у детей и взрослых может приводить к диабетической коме и летальному исходу.
Без должного лечения диабет также способен негативно повлиять на различные системы организма:
- сердечно-сосудистую систему: на фоне диабета, значительно увеличивается риск развития инсультов и инфарктов, а также ишемической болезни сердца и других проблем;
- периферические кровеносные сосуды: стенки сосудов из-за диабета становятся хрупкими (особенно страдают мельчайшие сосуды, доставляющие питательные вещества к нервным пучкам), что приводит к ухудшению трофики нижних конечностей, а также к развитию диабетической ретинопатии (поражению сосудов сетчатки глаза), вследствие чего может наблюдаться значительное снижение зрения или развиваться слепота. Плохое кровоснабжение нижних конечностей, в свою очередь, ведет к развитию хронических незаживающих язв, особенно на стопах, что в некоторых случаях приводит к ампутации конечностей;
- почки: одним из долгосрочных последствий диабета может стать почечная недостаточность в силу повреждения сосудов почечных клубочков, а также увеличения количества белка в моче. В случае дальнейшего развития заболевания может потребоваться гемодиализ и пересадка почки;
- нервную систему (диабетическая нейропатия): проявляется в изменении чувствительности в конечностях (онемение, покалывание, «мурашки» и др.), сердцебиениях, неустойчивом стуле (поносах) и болях в животе, выраженной потливости, чувстве жара (автономная нейропатия).
Как выявляют сахарный диабет 1 типа
Уровень глюкозы в крови
Самый первый анализ, который должен сдать пациент при подозрении на сахарный диабет — анализ крови на сахар. Этот анализ берут утром натощак. Если забор крови производился из пальца, показатель сахара не должен превышать 5,5 ммоль/л. При заборе крови из вены верхняя граница нормы — 6,15 ммоль/л.
У здоровых людей уровень глюкозы в крови после еды должен увеличиваться до 5,6-6,6 ммоль/л. Если подобный уровень сахара в крови обнаруживается натощак, это может указывать на преддиабет или нарушение толерантности к глюкозе.
Уровень сахара натощак выше 7 ммоль/л почти всегда указывает на наличие сахарного диабета.
При снижении уровня сахара ниже 3,3 ммоль/л говорят о развитии гипогликемии — опасной нехватке глюкозы в крови. Чтобы подтвердить гипогликемию, этот анализ необходимо сдать как минимум трижды.
Глюкозотолерантный тест
Чтобы уточнить диагноз, используют глюкозотолерантный тест (так называемая сахарная кривая). Для этого анализа кровь берут натощак и повторяют анализ через определенное время после того, как пациент выпьет раствор глюкозы.
В норме через несколько часов после глюкозной нагрузки уровень сахара не должен превышать 7,8 ммоль/л. Уровень глюкозы в крови более 11,0 ммоль/л указывает на наличие сахарного диабета.
Перед анализом нельзя курить и принимать алкоголь. Кроме того, повлиять на результаты способны некоторые лекарства.
Тест на гликированный гемоглобин и гликированный белок
Весьма информативен анализ крови на гликированный гемоглобин (HbA1c). Этот тест отражает количество гемоглобина, необратимо связанного с глюкозой. В норме этот показатель не превышает 4-6%.
Если уровень HbA1c выше нормы, это указывает на сахарный диабет.
Кроме того, для диагностики сахарного диабета используют анализ на фруктозамин (гликированный белок). В норме этот показатель не превышает 2-2.8 ммоль/л.
Тесты для подтверждения диагноза
1. Тесты на уровень инсулина, С-пептида и молекулярного предшественника инсулина — проинсулина.
Эти тесты помогают уточнить состояние бета-клеток поджелудочной железы. В норме количество инсулина составляет 2,7–10,4 мкЕд/мл.
Норма С-пептида — 260–1730 пмоль/л.
Норма проинсулина — 0,7–4,3 пмоль/л.
Нормы могут изменяться в зависимости от вида теста.
2. Биохимический анализ крови на общий белок, мочевина, креатинин, общий холестерин, ЛПВП, ЛПНП, триглицериды, АСТ, АЛТ, белковые фракции.
3. Анализ мочи.
Чтобы подтвердить диабет, делают общий анализ мочи, суточный анализ мочи, анализы мочи на наличие ацетона, белка и кетоновых тел. Это позволяет контролировать выведение глюкозы с мочой.
Помимо этих анализов, пациенту могут предложить сдать анализы крови на антитела к GAD, ICA. Впрочем, есть мнение, что назначение этих дорогостоящих исследований нецелесообразно. Даже если удастся обнаружить антитела, избавиться от них все равно не получится. А если их в крови не найдут, то это не гарантирует отсутствие аутоиммунного процесса.
Уровень глюкозы в крови контролируют при помощи глюкометра.
Лечение сахарного диабета 1 типа
Несмотря на то, что диабет является хроническим заболеванием (полное излечение пациента невозможно), вполне реально перевести течение болезни в контролируемое русло.
При диагностированном диабете первого типа в абсолютном большинстве случаев назначается терапия инсулином – введение гормона посредством инъекций. Введенный гормон организм использует для обработки поступающей глюкозы.
Помимо инсулинотерапии в зависимости от состояния пациента могут быть назначены препараты, понижающие уровень сахара в крови. И обязательно будет предписана диета, ведь лечение диабета во многом зависит от следования рекомендациям по пищевым привычкам:
- частые, умеренные приемы пищи,
- большое количество овощей в рационе,
- отказ от быстрых углеводов,
- ограничение сладкого, мучного.
Вокруг сахарного диабета существует много мифов. Но даже с таким серьезным заболеванием при должном ответственном подходе люди восстанавливают качество своей жизни. Стоит отметить, что успешность лечения зависит также от опыта и квалификации лечащего врача
Пациенту важно научиться жить со своим заболеванием, а для этого врач должен подобрать максимально эффективную терапию, ответить на все вопросы пациента, помочь разобраться в плане лечения. Это касается диеты, допустимых физических нагрузок, корректных доз инсулина, способа его введения, а также приема дополнительных препаратов при необходимости
В нашем центре ведение пациентов с сахарным диабетом построено на долгосрочной основе от ранней диагностики до стабильного течения заболевания. Наши врачи остаются на связи, готовы ответить на все возможные вопросы пациента о своем состоянии и о заболевании в целом. Мы не настаиваем на регулярных консультациях, мы выступаем за максимальное доверие между пациентом и лечащим врачом для оперативной коррекции схемы лечения, если это будет необходимо. Кроме того, специалистами нашего центра была разработана особая программа по ранней диагностике диабета – Диабет под контролем. Это программа рекомендована всем, кто заметил у себя неяркие симптомы диабета, либо у кого уже болеют близкие родственники. Программа включает в себя необходимые анализы и консультации со специалистами, которые дадут профессиональное заключение о риске развития диабета. Ведь, как и любое другое заболевание, диабет много эффективнее поддается контролю при обнаружении на ранних стадиях.
Благодаря многопрофильности центра наши эндокринологи с помощью коллег из других отделений успешно справляются и с осложнениями-последствиями диабета. Ранее мы коснулись кетоациноза, но помимо него часто встречаются сердечно-сосудистые осложнения, связанные с изменением плотности крови на фоне повышенного содержания в ней сахара: риск развития атеросклероза, проблемы со зрением (из-за недостаточного кровоснабжения органов зрения), проблемы с ногами (при недостаточном кровоснабжении страдают нервные окончания нижних конечностей, особенно стоп, вплоть до диабетической нейропатии), поражение почек, пародонтит.
Столь обширный разброс осложнений требует комплексного ведения пациента несколькими специалистами, а часто и несколькими отделениями. Но именно такой многофункциональный подход к лечению приносит свои плоды – нашим пациентам мы предлагаем квалифицированную медицинскую помощь в одном месте в удобное для них время.
Записаться на консультацию к специалисту вы можете через форму на сайте или по телефону.
Лечение
Лечение у детей начинается с обучения маленьких пациентов и их родителей в школе больного сахарным диабетом. Ребенка и родителей обучают основам питания при диабете, правилам и способам введения инсулина, расчёту необходимой дозы. Объясняют, почему необходим самоконтроль и что делать в непредвиденных ситуациях.
Питание при сахарном диабете 1 типа должно быть сбалансированным. Оно не должно сильно отличаться от питания у здорового человека, однако все-таки необходимо ограничить простые углеводы (сахар, хлебобулочные изделия, мёд и др.). В школе расскажут, что такое хлебные единицы, как их рассчитать и какое количество инсулина необходимо на этот показатель уколоть.
Основные правила питания при сахарном диабете 1 типа у детей:
- Ограничить легкоусвояемые углеводы и увеличить употребление сложных (клетчатки, содержащейся в овощах, муке грубого помола, бобовых).
- Употреблять достаточное количество белка.
- Ограничить употребление животных жиров и увеличить – растительных, а также рыбы. В них содержатся незаменимые омега-полиненасыщенные жирные кислоты, улучшающие состояние сосудов.
- При необходимости возможно использование сахарозаменителей, но в небольших количествах и только у детей старше 5 лет.
Детям, болеющим сахарным диабетом 2 типа, кроме вышенаписанного, рекомендуется уменьшить энергетическую ценность рациона. Это способствует снижению веса и само по себе является лечебным мероприятием.
Второй важный момент в лечении – адекватные физические нагрузки. Они помогают усваиваться глюкозе клетками мышц, повышают их тонус, препятствуют набору веса. Нагрузки должны быть аэробными, 2–3 раза в неделю.
И всё-таки основа лечения диабета 1 типа – это инсулинотерапия.
Только введение инсулина поможет стабилизировать состояние и спасти жизнь ребёнку.
Инсулинотерапия начинается сразу же, как только диагноз сахарного диабета становится ясным. Если ребёнок находится в тяжёлом состоянии, инсулин сначала вводят в вену, если ребёнок стабилен, то подколки назначаются под кожу.
Инсулин бывает нескольких видов. Инсулин длительного действия вводится 1–2 раза в день. Он имитирует работу здоровой поджелудочной железы вне приёмов пищи. Инсулин короткого действия вводится непосредственно перед приёмом пищи, его доза рассчитывается в зависимости от объёма порции и содержания углеводов в ней.
Инсулин длительного действия вводится подкожно в места, из которых он будет всасываться медленно и равномерно – переднюю поверхность бедра и ягодицы. Для быстрого всасывания инсулин короткого действия вводится под кожу живота или плеча. Места введения инсулина должны чередоваться для предотвращения образования «шишек», либо наоборот, истончения подкожного жирового слоя.
Современные тенденции в инсулинотерапии
- Использование специальных систем, шприц-ручек, для введения инсулина. Ими удобно дозировать инсулин, иглы у шприц-ручек подбираются по размерам в соответствии с конституцией человека.
- Использование аналогов инсулина, которые несколько отличаются по своей структуре от обычного инсулина, в связи с чем гораздо медленнее или быстрее всасываются, их можно использовать 1 раз в день (аналоги длительного действия) или непосредственно перед едой (аналоги ультракороткого действия). Это помогает избавиться от пиков действия, характерных для генноинженерных инсулинов, а, следовательно, и от скачков уровня глюкозы в крови.
- Использование инсулиновых помп, которые представляют собой миниатюрное устройство, вводящее инсулин в заданном режиме. Ребенок постоянно подключен к системе подачи инсулина, и при необходимости может менять количество поступаемого инсулина перед едой и в других ситуациях.
Самые современные помпы могут одновременно оснащаться устройством, контролирующим уровень глюкозы в крови и меняющим количество подаваемого инсулина в зависимости от этого. Такие помпы также помогают значительно улучшить контроль за сахарным диабетом и избежать раннего развития его осложнений.