Менингококковая инфекция: что это такое, признаки, причины, лечение
Содержание:
- Как передается бактерия?
- Диагностика хронического менингита
- Эпидемиология
- Неотложная помощь
- К каким докторам следует обращаться если у Вас Менингококковая инфекция:
- Характеристика
- Симптомы менингококковой инфекции
- Симптомы и признаки менингококковой инфекции
- Лечение менингококковой инфекции
- Причины и возбудитель менингококковой инфекции
Как передается бактерия?
Источник МКИ — человек. Наибольший риск заражения менингококками- после контакта с больным тяжелыми генерализированными формами (менингококковый менингит, менингококкцемия). Наибольшую эпидемиологическую опасность такие больные представляют в первые дни заболевания. Пациенты с МКИ в носоглотке сохраняют высокую заразность около двух недель.
Риск заразиться от здорового носителя ниже, чем от больного с назофарингитом, менингитом или менингококкцемией. Риск заражения выше у детей младшего возраста, пациентов со сниженным иммунитетом, иммунодефицитными состояниями, наличием фоновых заболеваний (сахарный диабет, пороки сердца и т.д.).
Заражаемость МКИ носит сезонный характер, с максимальной встречаемостью в осенне-зимнем периоде.
МКИ у детей первых лет жизни в виде здорового носительства практически не встречается. Частота встречаемости менингококкового носительства увеличивается с возрастом. Пик приходится на возраст от 15 до 20 лет.
Длительность носительства менингококковой инфекции может продолжаться от нескольких недель до 1.5 месяца, в редких случаях – более шести недель.
Инфицирование происходит после контакта с носителем или больным менингококковой инфекцией и попадания менингококков на слизистые оболочки, выстилающие ВДП (верхние дыхательные пути). Наиболее распространенным очагом первичного воспаления является слизистая носоглотки.
После того, как менингококк начинает размножаться на слизистых оболочках, возможно:
- подавление его активности и полное уничтожение факторами местного иммунитета;
- переход в форму здорового носительства;
- развитие местных воспалительных реакций по типу назофарингитов;
- проникновение менингококка в кровь и генерализация инфекционного процесса (менингококковый менингит, менингококкцемия).
Менингококковая инфекция у детей: особенности формировании иммунитета к менингококкам
Максимальная восприимчивость к МКИ отмечается у детей. У взрослых пациентов восприимчивость низкая, в связи с, так называемой, естественной иммунизацией.
Естественная иммунизация формируется в эндемичных для МКИ очагах, где количество здоровых носителей менингококка в коллективе превышает 20%. За счет интенсивной и постоянной циркуляции менингококков происходит иммунологическая перестройка организма и формируется естественный иммунитет.
Вспышки менингококковой инфекции происходят в коллективах, где количество носителей ниже 2%. Максимальная заболеваемость отмечается у пациентов до 15 лет (практически 80% всех случаев менингококковой инфекции).
Среди детей первых двух-шести месяцев, менингококковая инфекция также отмечается крайне редко, поскольку, в большинстве случаев у них наблюдается естественный пассивный трансплацентарный иммунитет.
После перенесенной менингококковой инфекции, в случаях, когда заболевание протекало в генерализированной форме (менингококковый менингит, менингококкцемия), формируется стойкий иммунитет. Случаи повторных менингококковых менингитов практически не встречаются. Однако, приобретенный иммунитет является гуморальным и группоспецифическим, поэтому в регионах с высокими рисками заражения («менингитный пояс» в Африке) возможны исключения (из-за заражения другим серотипом менингита).
Иммунитет к менингококкам обуславливается тем, что после перенесенного тяжелого заболевания образуются сывороточные противоменингококковые бактерицидные антитела.
При частом контакте с носителями, формирование иммунитета происходит за счет естественной иммунизации живыми бактериями.
Прививка от менингококковой инфекции является высокоэффективным способом защиты от развития тяжелых форм заболевания, именно за счет формирования стойкого иммунитета.
Вакцины от менингококковой инфекции
Несмотря на то, что вакцинирование не является обязательным, прививка от менингококковой инфекции показана всем детям и взрослым, находящимся или оправляющимся в зоны с высоким риском инфицирования менингококком.
Длительность иммунитета, формирующегося при проведении вакцинации, равна трем годам.
Вакцины Менсевакс (четырехкомпонентная вакцина против серотипов А, С, W и Y) и Менинго А +С (двухкомпонентная вакцина против серотипов А и С) используются для вакцинирования взрослых и детей старше 2-х лет, однако по эпидемическим показаниям могут вводиться пациентам младшего возраста.
Четырехкомпонентная вакцина Нименрикс (против серотипов А, С, W и Y) может вводиться с одного года.
Диагностика хронического менингита
Для определения развития хронического менингита необходимо сначала опросить больного. Врачу нужно знать, был ли пациент под влиянием каких-либо факторов, которые способны вызвать патологический воспалительный процесс. Возможно, человек просто путешествовал и у него наблюдается слабый иммунитет. Для установки точного диагноза следует отметить все признаки болезни. К примеру, насморк, головные боли, недомогание, слабость могут проявляться, если имеется простудное заболевание.
Чтобы распознать менингит используют основные методы диагностики:
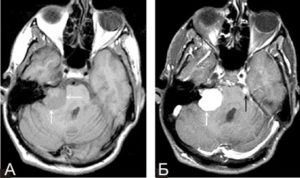
1) Магнитно-резонансная томография (МРТ). Благодаря данной процедуре можно определить предполагаемый диагноз или же его опровергнуть. Если хронический менингит на МРТ проявляется плохо. Но есть подозрения, тогда врач может назначить проведение компьютерной томографии (КТ).
Результаты КТ и особенно МРТ могут указывать на поражение паренхимы мозга (при цистициркозе, токсплазмозе, туберкулезе). При введении контрастного вещества на МРТ могут обнаруживаться признаки хронического воспаления оболочек мозга.
2) Проведение спинномозговой пункции (люмбальная). Врач берет жидкость на анализ, находящаяся между мозговыми оболочками. Благодаря результатам можно узнать развитие хронического или острого менингита. Если происходит обострение болезни, то анализы покажут, что уменьшилось количество лейкоцитов. Если патология имеет хроническую форму, то общее содержание лейкоцитов будет повышено.
3) Берется посев спинномозговой жидкости. Применяется пункция. Получаемые со спинномозговой жидкостью микроорганизмы, выращивают в лабораторных условиях для распознания их врачами. На данные исследования может уйти несколько недель. Чтобы определить грибковое или бактериальное заболевание может потребоваться гораздо меньше времени. Могут провести тесты на туберкулез и сифилис, дающие быстрый результат.
4) Проводится анализ спинномозговой жидкости на наличие раковых клеток. Доктор проводит обследование, если имеется подозрение на появление злокачественной опухоли.
Дополнительные диагностические исследования
– МРТ спинного мозга с контрастированием, КТ спинного мозг – паренхиматозные очаги, поражение мозговых оболочек, парменингиальные очаги?;
– Рентгенография черепа и позвоночника – деструкция костных структур?;
– Исследование ЦСЖ, как минимум трехкратное – цитоз, уровень белка, глюкоза, электрофорез белков, окрашивание препаратов по Грамму, тушью по Цилю-Нильсену, цитологическое исследование на атипичные клетки, посев на среды для аэробных и анаэробных бктерий, грибки и микобактерии туберкулеза, ПЦР, выявление антител;
– Осмотр глазного дна (фундоскопия) – хориоритенит?;
– Серологические реакции – боррелиоз, сифилис, ВИЧ-инфекция, бруеллез, криптококкоз, токсоплазмоз, цистецеркоз, эхинококкоз, антинуклеарные антитела и др.;
– Лекарственный анамнез – асептический лекарственный менингит? Реакция на внутривенный иммуноглобулин?
– Исследование мокроты, желудочного сока и мочи на микобактерии туберкулеза;
– Ангиотензин-превращающий фермент – саркоидоз?;
– Туберкулиновая проба – туберкулез?;
– Рентгенография грудной клетки – саркоидоз, туберкулез или другие специфические изменения?;
– Церебральная ангиография – васкулит?;
– Биопсия, гистологическое и бактериологическое исследование, посев периферических тканей (кожа, печень, костный мозг);
Эпидемиология
Экологической нишей для менингококка является слизистая оболочка носоглотки человека. Источник инфекции — больной человек или носитель. Различают три группы источников инфекции: больные генерализованными формами (около 1% от общего числа инфицированных лиц), больные назофарингитом (10—20% от общего числа инфицированных лиц) и здоровые носители. Основное значение имеют здоровые носители, которые составляют до 80—90%. Здоровое носительство у детей 1—2 лет встречается очень редко; с возрастом количество носителей нарастает, достигая максимума к 14—19 годам. Носительство продолжается в среднем 2—3 недели, при наличии хронических воспалительных процессов носоглотки может длиться 6 недель и более.
Механизм передачи — аэрогенный, путь — воздушно-капельный. В отличие от других респираторных инфекций заражение происходит при длительном и тесном контакте. Заболеваемость носит сезонный характер, увеличиваясь в осенне-зимний период.
Восприимчивость к менингококку невысокая. Болеют в основном дети до 15 лет (70—80%) и лица юношеского возраста (10—15%). Возникновению вспышек способствует скученность детей в детских организованных коллективах, учащихся школ и техникумов, студентов в общежитиях, новобранцев в казармах и т. п. Заболевания возникают при низком распространении носительства менингококка в коллективе (2% и ниже). В коллективах, где носительство составляет 20% и выше, заболевания не регистрируются, поскольку интенсивная циркуляция менингококка иммунологически перестраивает организм, обеспечивая «естественную иммунизацию» населения в эндемичных очагах заболевания.
В 2016 году учёные из Германии и Франции открыли новый штамм менингококка, инфицироваться которым возможно через мочеполовую систему. Эту разновидность микроорганизма также отличает от обычного штамма способность размножаться в условиях отсутствия кислорода.
«Менингитный пояс»
Распространение менингококкового менингита. Красным обозначен менингитный пояс Африки
Наибольшая распространенность этой болезни наблюдается в Африке в обширном менингитном поясе, расположенном к югу от Сахары, от Сенегала на западе до Эфиопии на востоке. В «менингитном поясе» расположены 26 стран, через которые проходит трансконтинентальная дорога, с которой связывают распространение менингококковой инфекции. Эпидемии отмечаются здесь через каждые 10—15 лет.
Этими 26 странами являются: Бенин, Буркина-Фасо, Бурунди, Демократическая Республика Конго, Гамбия, Гана, Гвинея, Гвинея-Бисау, Камерун, Кения, Кот-д’Ивуар, Мали, Мавритания, Нигер, Нигерия, Руанда, Сенегал, Судан, Танзания, Того, Уганда, Центральноафриканская Республика, Чад, Эритрея, Эфиопия, Южный Судан. Уровень риска эпидемии менингококкового менингита в этих 26 странах и между разными странами колеблется в широких пределах.
Неотложная помощь
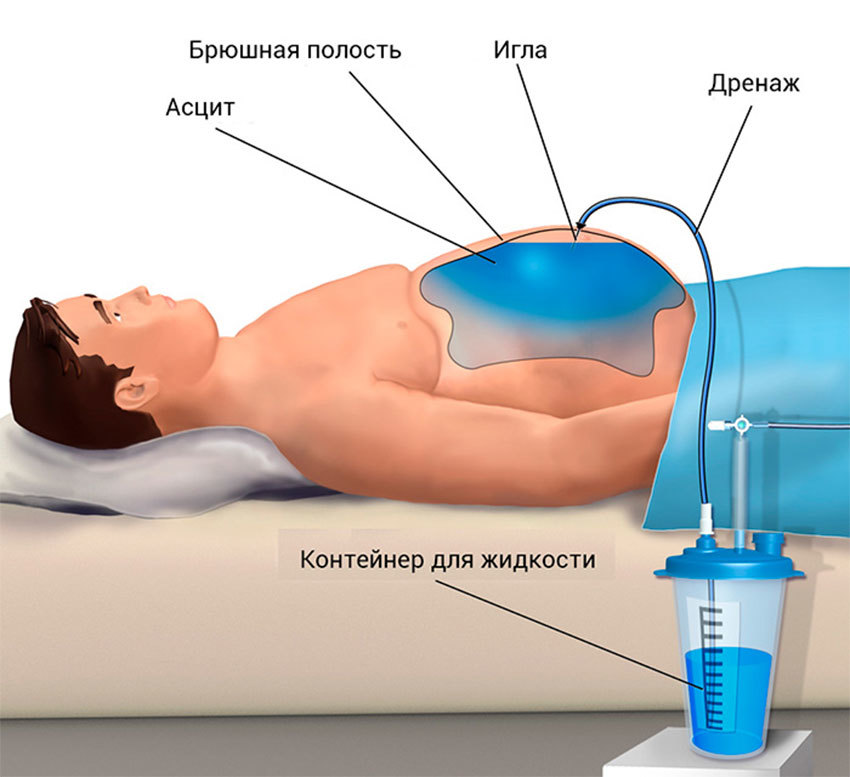
Чтобы провести лечение менингококковой инфекции, помимо антибиотиков, в борьбе с интоксикацией назначают обильное питье, внутривенно вводят растворы Рингера, глюкозы, альбумина, а также гемодез и одновременно проводят дегидратацию с помощью фуросемида или лазикса.
- При молниеносном течении менингококкемии и развитии инфекционно-токсического шока проводят противошоковую терапию, включающую немедленное внутривенное, а иногда и внутриартериальное введение кристаллоидных и коллоидных растворов (реополиглюкина, гемодеза, раствора Рингера, глюкозы, альбумина, плазмы) в соотношении 3:1 с добавлением в первую порцию гидрокортизона (25 — 30 мг/кг в сутки) или преднизолона (8 — 10 мг/кг в сутки).
- При отсутствии пульса растворы вводят струйно, с момента его появления — капельно. Одновременно больной менингококковой инфекции получает сердечные средства (строфантин, кордиамин), кокарбоксилазу, гепарин (200 — 300 ЕД/кг и более в сутки под контролем времени свертывания крови), антибиотики, оксигенотерапию.
- Проводится коррекция равновесия кислот и оснований (РКОи) и электролитного баланса. При необходимости прибегают к искусственной вентиляции легких.
- После выведения больного из шока продолжают лечение: оксигенотерапию, антибиотикотерапию, инфузии жидкостей, корригируя дозу и скорость введения кортикостероидов по показателям артериального давления и пульса. Для лечения менингококковой инфекции используют сердечные средства, витамины (С, Bi, Вб), кокарбоксилазу.
- Внутривенное введение лекарственных препаратов прекращают по достижении стойкой стабилизации сердечно-сосудистой деятельности. Преднизолон или гидрокортизон вводят внутримышечно, постепенно уменьшая дозу. Общая длительность курса лечения кортикостероидами составляет 2 — 7 дней.
С целью уменьшения степени гипоксии мозга необходимо создать церебральную гипотермию (пузырь со льдом на голову) и использовать оксигенацию. При двигательном возбуждении назначают седуксен, оксибутират натрия, люминал. При выраженных расстройствах дыхания больного переводят на искусственную вентиляцию легких.
Диспансерное наблюдение
Реконвалесценты генерализованных форм менингококковой инфекции наблюдаются в поликлинике инфекционистом, невропатологом и участковым педиатром в течение 2 нед после выздоровления. В дальнейшем осмотры проводят через 3 месяца, 6 месяцев и 1 год. При полном выздоровлении ребенок снимается с учета; при наличии остаточных явлений диспансерное наблюдение продолжается в течение 3 лет и более.
Прогноз лечения. В последние десятилетия даже менингококковая инфекция у детей, протекающая в генерализованной форме успешно излечивается. Большинство больных выздоравливают (летальность не превышает 1 %). В период реконвалесценции часто отмечаются симптомы астении, внутричерепной гипертензии, которые через несколько месяцев ликвидируются. Такие тяжелые последствия, как эпилепсия, гидроцефалия, встречаются редко и преимущественно у детей первого года жизни. Именно среди этих больных смертность наиболее высокая. Самой частой ее причиной является инфекционно-токсический шок или отек мозга с вклинением мозжечка в затылочное отверстие.

Осложнения инфекции
Если появились симптомы менингококковой инфекции у детей, то осложнения часто носят условный характер, т.к. многие из них могут рассматриваться и как проявление основного процесса:
- инфекционно-токсический шок,
- носовые и желудочно-кишечные кровотечения,
- субарахноидальное кровоизлияние,
- острый отек и набухание мозга с вклинением миндалин мозжечка в затылочное отверстие,
- церебральная гипертензия,
- эпилептический синдром,
- параличи,
- парезы,
- отек легких
Истинные осложнения — острая почечная недостаточность, пневмония. К поздним осложнениям, присоединяющимся в стадии реконвалесценции, относятся субдуральный выпот, эпендиматит, а также вирусная и бактериальная суперинфекция с развитием пневмонии, отита.
К каким докторам следует обращаться если у Вас Менингококковая инфекция:
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Менингококковой инфекции, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Характеристика
Менингит входит в группу антропонозных заболеваний, возбудители которых в естественных условиях вызывают воспалительные процессы только у человека. Передача инфекционного агента от больного человека здоровому осуществляется аэрозольным (воздушно-капельным) путем. Бактериальную форму заболевания преимущественно вызывают менингококки, пневмококки, стафилококки.
Генерализация патологического процесса происходит в виде менингококцемии – специфической формы септицемии (непрерывное поступление в кровоток патогенных микроорганизмов из первичного патологического очага с последующим поражением органов и систем). Циркуляция инфекционного агента в крови приводит к появлению кожных высыпаний, обусловленных повреждением эндотелия сосудистой стенки мелких сосудов и капилляров.
Повреждение тканей сосудистой стенки сопровождается множественными кровоизлияниями с последующим формированием тромбов в периваскулярной (вокруг сосудов) области. В основе патологического процесса лежит эндотоксинемия. Эндотоксины, образующиеся в результате массовой гибели бактерий, запускают ряд патофизиологических реакций. Шок, спровоцированный токсинами, сопровождается реакциями:
- Нарушение микроциркуляции крови.
- Свертывание крови внутри сосудов по диссеминированному (распространенному) типу.
- Метаболические расстройства (ацидоз – смещение кислотно-щелочного баланса крови в сторону увеличения кислотности, гипоксия – ).
Возросшие показатели креатинина (конечный продукт, образующийся в рамках креатин-фосфатной реакции) и мочевины (продукт распада белковых соединений) свидетельствуют о почечной недостаточности. Процесс гиперкоагуляции (усиление свертывающей способности крови) сопровождается выпадением фибринов (белок, составляющий основу тромба) в русле сосудов мелкого калибра с образованием кровяных сгустков.
Как следствие понижается концентрация фибриногена в крови, что приводит к образованию массивных очагов кровоизлияний в органах и тканях. протекает с выраженным токсикозом и формированием метастатических очагов вторичной инфекции. Менингококцемия выявляется с частотой 35-43% в общей массе генерализованных форм менингита.
Симптомы менингококковой инфекции
Если у ребенка или взрослого человека развивается менингококковый назофарингит, то клиническая картина болезни, как правило, схожа с назофарингитом при ОРЗ. Примерно три дня у больного может отмечаться субфебрильная температура тела. Иногда повышения температуры тела не происходит вообще. Человека беспокоит головная боль в умеренной степени, небольшая заложенность носа. Не отмечается выраженных катаральных явлений. Может также проявиться неяркая гиперемия зева, а на задней стенке глотки может присутствовать дорожка из гноя и слизи. Как правило, менингококковый назофарингит проявляется пред развитием генерализованных форм болезни. Иногда больной даже не отмечает ухудшения состояния.
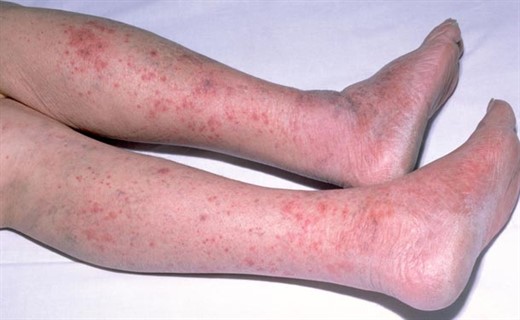
Для менингококцемии характерно резкое начало: скачок температуры тела, которая возрастает 38-39°С, сильные болевые ощущения в суставах и мышах, озноб, рвота, головные боли. Характерный симптом данного состояния — геморрагическая сыпь. Как правило, она появляется в первые сутки болезни или в начале вторых суток.
При особо тяжелых формах заболевания такая сыпь развивается у человека буквально в первые часы после начала болезни. Специалисты считают этот признак неблагоприятным с точки зрения прогноза развития недуга. Сыпь изначально появляется небольшими пятнами светло-розового цвета на конечностях и туловище человека. Иногда ошибочно такую сыпь принимают за проявления аллергии. Чуть позже на месте пятен развиваются геморрагии, которые имеют неправильные контуры и, образуясь на бледной коже, схожи с начертанием звездного неба. Такая сыпь подражает в основном нижнюю часть и боковые зоны туловища больного, проявляется она также на бедрах. Чуть позже сыпь становится более темной, в центре геморрагий образуются некрозы. Постепенно элементы сыпи укрупняются, сливаются и поражают большие участки тела. В данном случае это преимущественно конечности, пальцы ног и рук. Иногда прогрессирует некроз, следствием которого становится сухая гангрена носа, ушных раковин, фаланг пальцев. Если сыпь появляется на веках, лице, ушных раковинах, то прогноз аналогично неблагоприятный. При данном состоянии у больного могут проявляться кровоизлияния в слизистую оболочку глаз. Если болезнь протекает тяжело, возможны кровотечения — маточные, носовые, почечные, желудочно-кишечные.
В процессе ухудшения состояния у человека может развиваться разная степень инфекционно-токсического шока.
При гнойном менингите симптомы болезни сразу проявляются остро. Температура тела больного достигает отметки 39-40°С, иногда выше. В основном пациент жалуется на очень сильную головную боль, которая распространяется ко лбу и затылку. Боль резко усиливается, становится совершенно нестерпимой. Человек страдает от приступов рвоты, при этом тошноты он не ощущает. Если больной принимает препараты-анальгетики, то они дают только очень слабый эффект на короткое время. В таком состоянии у пациента проявляется гиперакузия, гиперестезия, светобоязнь.
Если гнойный менингит проявляется у маленького ребенка, то он, в отличие от пребывания в других болезненных состояниях, не хочет идти на руки к маме, а остается в постели, принимая замершую позу, так как головная боль становится сильнее при любом движении. Наиболее удобна в данном состоянии поза на боку, при этом колени приведены к животу, а голова запрокинута.
У грудного ребенка при гнойном менингите напрягается родничок, хотя при очень частой рвоте он может западать внутрь. В первые часы после начала заболевания ребенок возбужден, позже он становится заторможенным и вялым. Малыш может терять сознание, страдать от периодически проявляющихся судорог.
При развитии генерализованных форм менингококковой инфекции иногда проявление основных симптомов сопровождает развитие признаков артрита и полиартрита. Суставы, как правило, поражаются на одной стороне тела. В основном происходит поражение мелких суставов, реже страдают крупные.
Реже менингококковая инфекция проявляется в форме эндокардита, панофтальмита, иридоциклита, перикардита, пневмонии.
Симптомы и признаки менингококковой инфекции
Инкубационный период менингококковой инфекции не зависит от клинической формы заболевания, однако, отмечается четкая корреляционная зависимость продолжительности периода инкубации от концентрации возбудителя. В ситуации, когда менингококковая инфекция протекает в форме назофарингита, у пациента появляются неспецифические симптомы, не отличающие данную патологию от ОРЗ. Продолжительность лихорадочного периода в этой ситуации составляет в среднем трое суток, и температурная кривая носит субфебрильный характер. На протяжении лихорадки пациенты часто жалуются на умеренно-выраженную головную боль и заложенность носа без явных катаральных проявлений.
При объективном осмотре пациента удается обнаружить умеренно-выраженную гиперемию зева с цианотичным оттенком, а также наличие слизисто-гнойной дорожки по задней стенке. Остальные клинические формы менингококковой инфекции развиваются на фоне менингококкового назофарингита.
Дебют менингококцемии, как правило, острый и начинается с появления у пациента фебрильной лихорадочной реакции, потрясающего озноба, распространенной миалгии и артралгии, головной боли и рвоты. Несмотря на все вышеперечисленные проявления, самым патогномоничным клиническим маркером менингококцемии является сыпь. Появляется сыпь при менингококковой инфекции к концу первых суток заболевания и носит геморрагический характер.
Сыпь при менингококковой инфекции гипертоксического типа может появляться с первых часов заболевания и рассматривается инфекционистами, как крайне неблагоприятный клинический признак. Появление первых элементов геморрагической сыпи происходит диффузно на кожных покровах туловища и конечностей и чаще всего они имеют пятнистый характер светло-розовой окраски. Впоследствии пятнистая сыпь угасает и появляются типичные геморрагические элементы различного размера, неправильной «звездчатой» формы, возникающие на неизмененных кожных покровах. Излюбленной локализацией сыпи при менингококковой инфекции являются боковые поверхности и нижняя треть туловища, а также бедра. В дальнейшем геморрагические элементы сыпи претерпевают изменения в виде появления в центре некрозов, потемнения окраски, увеличения не только размеров, но и количества элементов, местами сливающихся, тем самым поражая большую часть кожных покровов. Возможны некрозы и сухая гангрена ушных раковин, носа, фаланг пальцев. Появление геморрагической сыпи на кожных покровах лица, век, а также склерах, является неблагоприятным прогностическим признаком.
При тяжелом течении менингококцемии у пациента формируются множественные кровоизлияния, локализующиеся как в слизистых оболочках, так и внутренних органах. При условии полного отсутствия медикаментозной коррекции менингококцемия сопровождается развитием инфекционно-токсического шока, способного провоцировать развитие летального исхода.
Менингококковая инфекция, протекающая в форме гнойного менингита, также имеет острый дебют, проявляющийся резким подъемом температуры тела до гектических цифр, сопровождающимся интенсивным болевым синдромом в голове, который носит разлитой характер. Вышеперечисленная симптоматика в дальнейшем дополняется появлением многократной рвоты, не связанной с актом приема пищи. Стандартная анальгетическая терапия в этой ситуации не приносит выраженного положительного эффекта, что является принципиальным диагностическим признаком. В качестве сопутствующих клинических симптомов, которые развиваются не во всех случаях менингита, выступает гиперестезия и светобоязнь.
Головная боль при менингококковом менингите настолько интенсивная, что пациенты даже боятся шевелить головой, а максимально комфортной позой, приносящей облегчение пациенту, является «лежа на боку с запрокинутой головой». Характерными клиническими маркерами менингита является обнаружение положительных симптомов Кернига и Брудзинского, а также обнаружение выраженной ригидности затылочных мышц.
Менингококковая инфекция у детей, протекающая в форме гнойного менингита, проявляется напряжением и выбуханием родничка, положительным симптомом Лессажа. Очень часто у ребенка формируется повышенная судорожная готовность и кратковременная утрата сознания.
К атипичным формам менингококковой инфекции относится появление у пациента с менингитом или менингококцемией герпетических высыпаний распространенной локализации.
При генерализованных формах менингококковой инфекции часто пациенты предъявляют жалобы на появление болевого синдрома и признаков воспаления в различных группах суставов, которые чаще всего носят односторонний характер.
Лечение менингококковой инфекции
До получения результатов бактериологического исследования, идентифицирующиго возбудителя инфекции, больного обычно помещают в отделение интенсивной терапии и реанимации и в кратчайшие сроки начинают внутривенное введение антибиотиков и жидкостей. В случае подтверждения менингококков антибиотики заменяют наиболее эффективными препаратами против этих бактерий — обычно это цефтриаксон или пенициллин внутривенно.
Детям и взрослым с менингитом могут назначаться кортикостероиды (например, дексаметазон). Эти препараты помогают предотвратить повреждение головного мозга.
Причины и возбудитель менингококковой инфекции
В качестве провокатора развития менингококковой инфекции выступает специфический возбудитель Neisseria meningitidis, который относится к грамотрицательным диплококкам. Возбудитель менингококковой инфекции отличается высокой чувствительностью по отношению к воздействию различных факторов окружающей среды. Губительными для возбудителя является воздействие как пониженных, так и повышенных температур, повышенной влажности, ультрафиолетового облучения.
В настоящий момент в лабораторных условиях было верифицировано 13 серотипов Neisseria meningitidis, среди которых эпидемиологически значимыми являются только три. В некоторых ситуациях также могут встречаться полиагглютинирующие штаммы возбудителя. При микроскопическом исследовании препарата крови или ликвора часто удается обнаружить возбудителя, который располагается попарно внутриклеточно. Эндотоксиноподобное действие возбудитель оказывает благодаря наличию липополисахарида в оболочке. Neisseria meningitidis проявляет тропность, прежде всего к слизистым оболочкам носоглотки, где происходит ее активное размножение, после чего отмечается выделение возбудителя в окружающую среду вместе со слизью, то есть формируется менингококконосительство.
Здоровые носители менингококковой инфекции часто страдают хроническими воспалительными изменениями носоглотки. Достоверная верификация диагноза становится возможной только после проведения бактериологического анализа, причем в качестве биоматериала для исследования предпочтительно использовать носоглоточную слизь.
Патогенез менингококковой инфекции тяжелого течения связан с проникновением возбудителя через слизистые оболочки в общий кровоток, что может носить транзиторный характер или становиться причиной развития классического варианта менингококцемии. Тяжесть состояния пациента в этой ситуации определяется массивным распадом менингококков и поступлением в кровь большой концентрации эндотоксинов, которые максимальное негативное влияние оказывают на сосудистое русло.
Пагубное влияние эндотоксина при менингококцемии оказывается на эндотелий сосудов микроциркуляторного русла, в результате чего запускается каскад гемокоагуляционных нарушений, что способствует развитию диссеминированного внутрисосудистого свертывания. Клинически данные патогенетические изменения проявляются обширными кровоизлияниями на коже, а также во внутренних органах.
Развитие клиники инфекционно-токсического шока при менингококковой инфекции чаще всего обусловлено наличием кровоизлияний в кору надпочечников и проявляется появлением резкой артериальной гипотензии, нитевидного пульса, расстройства микроциркуляции, нарушения сознания различной степени.
В ситуации, когда возбудитель менингококковой инфекции преодолевает гематоэнцефалический барьер, создаются благоприятные условия для развития воспалительного процесса в оболочках головного мозга с развитием клиники менингита. Тяжелое течение менингита сопровождается развитием отека — набухания вещества головного мозга, что в большинстве ситуаций заканчивается летально.
После перенесенной менингококковой инфекции у пациента формируются нестойкие, типоспецифические иммунные механизмы.
После перенесенной менингококковой инфекции у человека формируются иммунные реакции, напряженность и продолжительность которых в настоящее время недостаточно изучена. При первичном контакте с возбудителем развивается так называемый бустер-эффект, проявляющийся выраженной иммунологической реакцией организма. Многочисленные научные исследования заканчивались выводами о том, что при частом инфицировании возбудителем у человека формируется носительство и вместе с тем ослабление местного иммунитета слизистых оболочек носоглотки, что обуславливает возможность повторного заражения. Риск заражения менингококковой инфекцией максимальный в условиях скученности населения, нарушения температурного режима в помещении, низкого уровня влажности воздуха.
На основании данных специалистов всемирной организации здравоохранения каждый год во всем мире регистрируется более 300 000 случаев менингококковой инфекции, из которых до 10% заканчиваются летальным исходом. При эпидемическом течении менингококковой инфекции отмечается регистрация заболеваемости во всех возрастных категориях с максимумом в весенние месяцы.