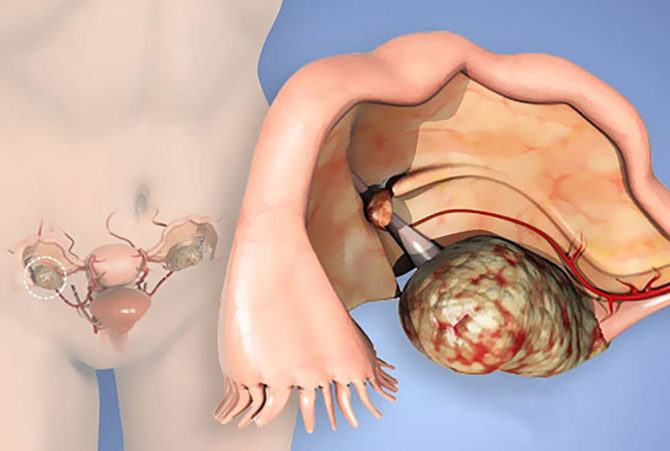
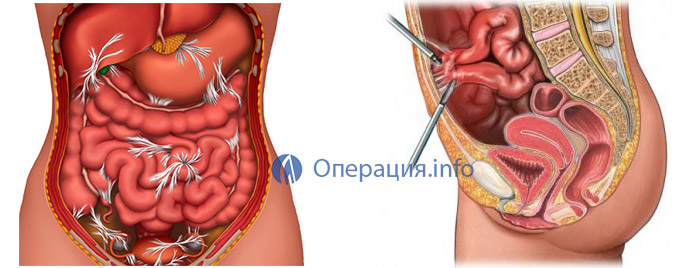
Абдоминальная онкология
Содержание:
- Что такое абдоминальная боль
- Абдоминальная хирургия
- Как все происходит
- Подготовка к лапароцентезу
- Злокачественные новообразования легкого
- Злокачественные новообразования желудка
- Какие заболевания лечат торакальные хирурги?
- Диагностика
- Пластическая хирургия
- Основные виды лечения, используемые абдоминальным хирургом
- История абдоминальной хирургии
- Факторы риска
- Рекомендации по подготовке к абдоминальной операции
- Симптомы
- Пластическая хирургия
- Неотложная помощь
- Восстановительный период
- Стадии, классификация
Что такое абдоминальная боль
Абдоминальные боли не являются самостоятельным заболеванием. Они указывают на какие-либо патологические процессы, протекающие в полости брюшины. Сверху живот ограничивают реберные дуги, а снизу — лонное сочленение. При возникновении патологических процессов неприятные ощущения могут отдавать в эти участки. Это осложняет процесс установления точной причины симптомокомплекса. Поэтому для диагностики нужно использовать несколько методов обследования.
Острая абдоминальная боль бывает при патологиях сосудистого типа или заболеваниях брюшины. Например, тромбоз сосудов, кровотечение, разрыв селезенки и патологии кишечника.
Любой дискомфорт в области живота может расцениваться как синдром абдоминальной боли.
Абдоминальная хирургия
Номером два стоит абдоминальный хирург. Что лечит врач данного направления? Все заболевания, так или иначе затрагивающие брюшную полость. Это могут быть травмы, проникающие и непроникающие ранения, воспаления, разрывы, кровотечения, прободения, перитонит и сепсис. Перекруты и дивертикулы кишечника, острый аппендицит, спаечная или другая кишечная непроходимость, внематочная беременность и многие другие патологии, названия которых людям, далеким от медицины, даже читать страшно.
Современная хирургия направлена на минимизацию последствий патологического процесса и последующего лечения, разрабатываются новые способы доступа к органам и техники ушивания. Это помогает избежать косметических дефектов, а также ограничить контакт врача с внутренней средой организма и, как следствие, препятствовать появлению спаек.
Как все происходит
Процедура HIPEC — это, строго говоря, вторая половина целого комплекса мероприятий. Без циторедуктивной хирургической операции HIPEC может проводиться в считанном количестве случаев по особым показаниям. Обычно, процедура — продолжение хирургической операции, которое дает серьезное улучшение прогноза выживаемости.
Вместе с удалением опухолевых очагов, все вмешательство занимает от 6 до 18 часов. Процесс можно разделить на 4 этапа.
1) Ревизия брюшной полости. Проводится она для того, чтобы понять, показано ли лечение с помощью HIPEC для этого пациента, принесет ли оно увеличение продолжительности жизни и улучшение ее качества. Во время ревизии хирург внимательно осматривает брюшную полость и определяет перитонеальный индекс рака (peritoneal cancer index — PCI).
Чтобы его рассчитать, брюшную полость и тонкую кишку условно делят на 13 областей-квадрантов, в каждом из них оценивают самый крупный опухолевый очаг по шкале от 0 до 3:
- очагов не обнаружено — 0 баллов;
- очаги размером менее 0,5 см — 1 балл;
- очаги размером менее 0,5–5 см — 2 балла;
- очаг более 5 см или несколько узлов меньшего размера- 3 балла.
 Разделение брюшной полости на участки для определения PCI
Разделение брюшной полости на участки для определения PCI
Баллы суммируются по всем квадрантам — это и есть значение PCI. Чем больше баллов — тем хуже прогноз
Если PCI выше критического (принимая во внимание тип опухоли и состояние пациента) — то и операцию, и процедуру HIPEC могут признать нецелесообразными
Проводят ревизию интраоперационно, т. е. непосредственно перед проведением основной операции. В некоторых случаях ее можно провести в виде отдельной диагностической лапароскопической операции — малотравматичной, через небольшие проколы в стенке живота.
2) Циторедуктивная операция. Если по результатам ревизии PCI оценен как удовлетворительный, то хирург приступает к удалению всех видимых и пальпируемых (те, что чувствуются наощупь) опухолевых узлов.
Удаляют отдельные участки брюшины, орган, в котором находится первичная опухоль, соседние внутренние органы или их части, если они тоже поражены метастазами. Часто это участки кишечника, селезенка, желчный пузырь.
У нас в «Медицине 24/7» хирурги могут провести у стола на этом этапе и 6, и 9 часов, потому что понимают — от того, как тщательно они выполнят свою работу, зависит то, как эффективно будет и дальнейшая процедура HIPEC. А значит и то, насколько дольше проживет пациент.
3) Гипертермическая интраперитонеальная химиотерапия. Собственно, HIPEC. В брюшную полость вводят катетеры и температурные датчики, соединенные со специальным аппаратом и емкостью с раствором химиопрепарата. Эта перфузионная система (под контролем врачей, конечно) поддерживает заданную температуру и давление циркулирующей жидкости. Раствор химиопрепарата в течение 60–90 минут циркулирует в брюшной полости пациента.
За это время он и чисто механически «вымывает» все сгустки крови и лимфы, на которых опухолевые клетки могли закрепиться. Горячий химиотерапевтический препарат глубоко действует на ткани, где могли остаться невидимые для хирурга микро-метастазы и уничтожает эти зарождающиеся опухоли до того, как они успеют развиться. Кроме того, химиопрепарат активно проникает в лимфоузлы, которых множество в брюшной полости, что препятствует дальнейшему распространению метастазов по организму.
После процедуры препарат удаляют из брюшной полости, промывают ее физраствором, удаляют датчики и катетеры.
 Схема проведения HIPEC
Схема проведения HIPEC
4) Реконструктивная операция. Если удалены части кишечника, хирург восстанавливает непрерывность кишки — формирует анастомоз, выводит верхний конец толстой/тонкой/слепой кишки на поверхность живота для отхождения каловых масс.
В среднем, в клинике пациент проводит 2–4 недели. Через 2–3 недели после операции проводится контрольное обследование. Его необходимо повторять через 3 месяца, и постепенно частоту проверок снижают до 1 раза в год.
В этом видео наши коллеги проводят процедуру HIPEC пациентке с раком яичников.
Подготовка к лапароцентезу
Перед парацентезом проводят ультразвуковое исследование брюшной полости, которое помогает оценить количество жидкости, состояние внутренних органов. Также врач может назначить компьютерную томографию. Во время предварительной консультации пациент должен сообщить врачу об имеющихся у него хронических заболеваниях, медикаментозных препаратах, которые он постоянно принимает, случавшихся ранее аллергических реакциях после введения тех или иных лекарственных средств.
Перед лапароцентезом проводится стандартное обследование, которое включает общеклинические анализы крови и мочи, биохимический анализ крови, коагулограмму, определение группы крови и резус-фактора, анализы на ВИЧ-инфекцию, сифилис, вирусные гепатиты.
За 15–20 минут до процедуры делают очистительную клизму, непосредственно перед ней пациент должен опорожнить мочевой пузырь.
Предварительно проводят премедикацию — пациенту вводят препараты, которые помогают расслабиться и успокоиться.
Злокачественные новообразования легкого
Опыт хирургического лечения рака легкого – это более 5 тысяч операций, использование – совместно с профильными отделениями НМИЦ онкологии им. Н.Н.Блохина – пред- и послеоперационной лекарственной и лучевой терапии, множество научных публикаций, выступлений на международных и российских съездах и конференциях. Основным подходом в хирургии рака легкого является выполнение радикальной операции в объеме пневмонэктомии или лобэктомии с систематической медиастинальной ипсилатеральной лимфодиссекцией (полноценное, выполняемое всегда, удаление клетчатки с лимфатическими узлами переднего, заднего, верхнего и нижнего средостения на стороне поражения независимо от локализации опухоли в легком и размеров лимфатических узлов), позволяющей повысить радикальность хирургического вмешательства, а также объективизирующей распространенность опухолевого процесса. В силу необходимости соблюдения радикализма эти операции дополняются резекцией соседних органов при их поражении (грудной стенки, диафрагмы, крупных сосудов – верхней полой вены, легочной артерии, аорты и ее ветвей, предсердия, перикарда, бифуркации трахеи, пищевода и т.д.).
Торакальное отделение обладает на сегодняшний день одним из наиболее крупных в мире, и самым большим в России опытом выполнения полностью торакоскопических лобэктомий с медиастинальной лимфодиссекцией при немелкоклеточном раке легкого. Подобная операция (когда оперативное вмешательство выполняется исключительно из так называемых точек доступа – торакопортов, а миниторакотомия производится в конце оперативного вмешательства для эвакуации удаленного препарата), в России впервые была выполнена в торакальном отделении Онкологического центра в 2007 году. На сегодняшний день с применением торакоскопической методики прооперировано более 400 пациентов первичным раком легкого. Продолжительность нахождения пациентов в стационаре после торакоскопической лобэктомии в среднем составляет 5 суток, снижается до минимума послеоперационный болевой синдром и частота послеоперационных осложнений.
Торакоскопический доступ широко используется при метастатическом поражении легких и лимфоузлов средостения. Зачастую у онкобольных появляются новые метастазы в легких и требуют повторного удаления, торакоскопический доступ, в отличии от торакотомии, позволяет избегать образования спаек в плевральной полости, и выполнить повторную операцию с наименьшей травматичностью.
Опухоли трахеи
Основным методом лечения злокачественных опухолей трахеи является хирургический. При раннем раке трахеи рекомендуется рассматривать возможность применения органосохранных и функционально-щадящих способов лечения, таких как эндоскопическая резекция слизистой с подслизистой диссекцией, с высокой эффективностью.
На боле поздних стадиях выполняется циркулярная резекция трахеи с формированием одномоментного межтрахеального анастамоза, а при поражении бифуркации трахеи, и с формированием искусственной карины, и обязательным выполнением паратрахеальной и бифуркационной медиастинальной лимфодиссекции.
Опухоли вилочковой железы
Тимомы являются наиболее частыми опухолями средостения. Основной метод лечения – оперативное удаление. При неинвазивном росте и небольших размерах опухоли выполняется торакоскопическая тимтимомэктомия, при больших размерах и врастании в соседние анатомические структуры применяется открытый доступ – стернотомия.
Злокачественные новообразования желудка
Развитие современных методов диагностики позволяет выявлять ранние формы рака желудка. Совместно с эндоскопическим отделением в клинике проводится лечение раннего рака желудка – опухоль, ограниченная пределами слизистого или подслизистого слоев стенки желудка, вне зависимости от наличия метастазов в регионарных лимфатических узлах (Японское общество гастроэнтерологической эндоскопии, 1962). Основаниями для выделения раннего рака желудка в противовес местно-распространенному явились полученные японскими исследователями исключительно благоприятные отдаленные результаты хирургического лечения этой категории больных. Возможности диагностической эндоскопии в выявлении минимальных изменений слизистой оболочки желудка поддерживаются развитием оперативных малоинвазивных методик, с помощью которых патологический очаг можно устранить эффективно и безопасно, с минимальной травмой для организма пациента. На сегодняшний день разработаны специальные современные эндоскопические методы удаления образований слизистой оболочки. Они позволяют с большей частотой удалять поверхностные эпителиальные образования, в том числе неполиповидные, полностью, единым блоком и в пределах неизмененных тканей, что значительно снижает вероятность рецидива образования.
При ранних стадиях рака желудка применяется лапароскопический доступ, позволяющий выполнить радикальную резекцию органа и лимфодиссекцию.
Накопленный в клинике торако-абдоминальной онкологии за многие годы опыт, отработанные технические детали операций внедрение новых технологий, достижения анестезиологии и интенсивной терапии позволили значительно расширить границы операций у больных с местно-распространенными формами рака желудка, что в недалеком прошлом было поводом для отказа от лечения. Сегодня этим пациентам выполняются сложные комбинированные вмешательства. Больным с запущенной опухолью желудка выполняются паллиативные операции, главная задача которых состоит в ликвидации и профилактике угрожающих жизни осложнений опухоли (кровотечение, перфорация, стеноз, дисфагия, абсцедирование), а также максимально возможной редукции опухолевой массы с перспективой проведения консервативных противоопухолевых методов лечения. Следует отметить, что паллиативные операции нередко технически более сложны, чем радикальные. Их выполнение следует считать оправданным только в клиниках с отработанной в деталях методикой оперативных вмешательств, низкой частотой послеоперационных осложнений и приемлемыми показателями летальности.
Какие заболевания лечат торакальные хирурги?
Большую долю пациентов в торакальной хирургии составляют онкологические больные с первичным и метастатическим раком легкого, злокачественными опухолями пищевода, средостения (органов, расположенных между легкими), вилочковой железы (тимуса), диафрагмы, желудка. Лечением этих заболеваний занимается команда врачей, в которую, помимо торакальных хирургов, входят онкологи, радиотерапевты, химиотерапевты и другие специалисты.
Из доброкачественных заболеваний органов грудной клетки в сферу компетенции торакальных хирургов входят такие патологии, как эмфизема легких, диффузные и диссеминированные заболевания, врожденные аномалии развития (гипоплазия, кисты и пр.), бронхоэктазы, гнойные процессы в легких и средостении, травмы, кровотечения, некоторые патологии трахеи и бронхов.
Чаще всего пациенты попадают к торакальным хирургам по направлению от других врачей: терапевта, онколога, пульмонолога. Можно записаться на консультацию и самостоятельно, например, если пациент лечится у пульмонолога, но, несмотря на консервативную терапию, заболевание прогрессирует. Также у ведущих врачей клиники Медицина 24/7 можно получить второе врачебное мнение: если ситуация сложная, если нет уверенности в том, что правильно установлен диагноз, если лечение, назначенное другим врачом, неэффективно.
Диагностика
Аденокарцинома может возникнуть в любом из отделов толстого кишечника — восходящей, поперечно-ободочной, нисходящей, сигмовидной, прямой и слепой кишке.
Если опухоль образовалась в нижней части прямой кишки, ее можно обнаружить с посредством пальпации или ректороманоскопии. Обследование выполняется с помощью ректоскопа.
При более глубоком расположении опухоли она обнаруживается с помощью колоноскопии. Максимальную информацию дает комбинация эндоскопии и ультразвукового исследования (эндоУЗИ). Для этого в толстый кишечник вводится колоноскоп, оснащенный видеокамерой и датчиком УЗИ.
Врач визуально обследует кишечник и, подведя датчик к обнаруженным новообразованиям, делает снимки УЗИ. Этот метод позволяет не только выявить опухоль, но и узнать ее размеры, распространенность, степень прорастания и поражения тканей. Одновременно с этим врач делает забор тканей из опухоли — биопсию. Полученный материал исследуется под микроскопом.
Гистологическое исследование показывает характер опухоли (злокачественный или доброкачественный), степень дифференцировки. Одновременно проводится молекулярно-генетическое тестирование, изучается восприимчивость клеток к химиопрепаратам.
Чтобы оценить степень поражения лимфоузлов, наличие метастазов в соседних органах, выполняется МРТ брюшной полости, рентген или КТ с контрастом, УЗИ. Эти обследования дают полную информацию о распространении раковых клеток. Выявляется возможный канцероматоз брюшины (множественные метастазы).
Из лабораторных исследований выполняются анализы крови, мочи, кала. Анализы крови на онкомаркеры также используются для предварительной диагностики, но существенно большее значение они имеют для оценки эффективности проводимого лечения.
Пластическая хирургия
Многие люди недовольны той внешностью, которой их одарила природа. Они так и норовят ее подправить или кардинально изменить. А бывает и так, что косметические дефекты появляются после болезни или чересчур травмирующего лечения. В таких ситуациях на помощь приходят пластические врачи. Что лечит хирург этой специальности?
Как правило, он созидает, а не лечит. Благодаря его мастерству у людей появляются желаемые формы, увеличиваются губы и грудь, исчезают лишние килограммы и морщины. При желании можно даже изменить овал лица, форму носа, цвет кожи, даже пол. Но в первую очередь задача этого хирурга — разобраться в причинах, которые побудили человека решиться на операцию, и убедить его, что он и так прекрасен.
Основные виды лечения, используемые абдоминальным хирургом
Современный уровень практической деятельности позволяет выполнять оперативные действия с использованием следующих методик:
-
Лапароскопия. Процедура представляет малоинвазивную технику выполнения хирургического вмешательства с использованием эндоскопического оборудования, выполняясь через миниатюрные разрезы на брюшной перегородке, с погружением в них оптического прибора. Используя камеру, специалист рассматривает на мониторе все тонкости проводимых внутри забрюшинного пространства оперативных действий.
-
При непосредственном наблюдении за процессом осуществления собственных манипуляций, врач выполняет все точно, минимизируя травматическое повреждение вблизи расположенных структур. Для обеспечения безопасности окружающих тканей внутреннее пространство заполняется углекислотой.
-
Лапаротомия. В большей степени относится к диагностическим видам, позволяющим установить присутствие серозной жидкости или крови в забрюшинном пространстве, которая может провоцировать появление острого болевого признака в этой области, устанавливая причину его развития.
- Полостная хирургия. Определяет выполнение оперативных действий при предварительном погружении пациента в наркотический сон, с рассечением тканей брюшной перегородки, при этом раскрывая внутреннюю структуру для проведения манипуляций под визуальным контролем абдоминального хирурга.
С какими симптомами обращаются к хирургу:
- Наличие грыжевого выпячивания
- Кинжальные боли в животе
- Вздутие живота
- Боль в правом подреберье
- Горечь во рту
- Тошнота
- Наличие новообразований на коже
- Отеки и покраснения кожи
- Переломы костей и ушибы
- Раны любой локализации
- Рвота
- Увеличение и болезненность лимфоузлов
История абдоминальной хирургии
Хирургию органов брюшной полости или полосную хирургию принято считать значительно молодой, поскольку в ней применяется наркоз. Также только с ее развитием начали понимать суть инфекционного процесса после операции. Операции начинаются лишь во второй половине 19 века. Как раз к тому времени, в 1848 году, американский стоматолог Мортон решил предложить использование эфирного наркоза, чтобы пациент мог погрузиться в медикаментозный сон, и операция проходила значительно проще. Поскольку у человека просто отключалась чувствительность к боли, врачи могли на протяжении долгого времени выполнять операцию. Особенно в местах с трудным доступом. Естественно, до этого и речи не было о том, чтобы прикоснуться к внутренним органам человека, который находится в сознании. Конечно, случаи были, но из-за болевого шока часто пациенты просто умирали. Во время сражений, когда живот солдата был разорван, торчали кишки, что же делали врачи? Просто убирали их обратно, а уж повезет или нет, дело случая и удачи. Но из-за заражения, инфекций, внутреннего кровотечения человек умирал. Возможность обезболить проблемное место появилась с середины 19 века. Первые операции проводились на печени в 1871 году. Из истории известно, что военно-полевой хирург Брунс смог зашить рану печени, солдат даже смог выжить. Это был первый зафиксированный удачный случай.
Уже в конце 19 века появляются операции, связанные с заболеваниями желудка. Бильрот, Ру, Кохер – люди, под именами которых и до сих пор проводятся операции. Примеры: резекция желудка по Бильрот I, по Бильрот II или резекция кишки, изолированная петля кишки по Ру, маневр Кохера. Только с помощью наркоза были выявлены способы, как можно хирургическим вмешательством спасти жизнь человека.
Начали обеззараживать инструменты антисептиками. Начало этому положил английский хирург Листер в конце 19 века. Он использовал карболовую кислоту. По сути, это яд, но при правильном его использовании тысячи жизней удалось спасти. До этого среди врачей ходило мнение, что чем грязнее стол хирурга, тем больше опыта он имеет. При этом большинство пациентов в итоге погибало от инфекций разного рода и лихорадки.
Факторы риска
К факторам риска развития холангиокарцином и, в частности, опухоли Клацкина относят:
- Склерозирующий холангит — воспаление желчных протоков, которое приводит к формированию плотной соединительной ткани. Причина этого заболевания в настоящее время до конца не изучена, но известно, что оно нередко связано с язвенным колитом — поражением толстой кишки.
- Хронический холангит, вызванный инфекционными заболеваниями.
- Паразитарные заболевания: описторхоз, клонорхоз.
- Воспалительные заболевания кишечника: язвенный колит, болезнь Крона.
- Цирроз печени — состояние, при котором нормальная печеночная ткань погибает и замещается фиброзной тканью.
- Вирусные гепатиты B и C.
- Ожирение.
- Сахарный диабет.
- Частое употребление алкоголя.
- Курение.
- Неалкогольная жировая болезнь печени.
Рекомендации по подготовке к абдоминальной операции
При плановом проведении операции рекомендуется выполнить следующие подготовительные мероприятия:
- осуществить лабораторную диагностику, оценивающую текущие характеристики функционального состояния организма;
- накануне оперативного вмешательства очистить кишечный тракт с помощью клизмы;
- принять душ и не использовать косметические препараты по уходу телом.
В случае развития острой формы течения холецистита, панкреатита,
аппендицита, перитонита, непроходимости кишечного тракта или внутреннего
кровоизлияния, требуется безотлагательное проведение хирургического
вмешательства, так как течение патологического нарушения может угрожать жизни
пациента.
Цены:
| Код | Наименование услуги | Цены |
|---|---|---|
| 1 | Первичный прием | 1200 |
| 2 | Повторный прием | 900 |
| 3 | Вызов хирурга на дом | 3500 |
| 4 | УЗИ брюшной полости | 2200 |
| 5 | УЗИ вен и сосудов | 2400 |
| 6 | Допплерометрия 2-3 триместр | 1200 |
| 7 | Ректоскопия | 1500 |
Как добраться от метро:
Наши медицинские центры находится в непосредственной близости от станций метро!!!
Выбрать клинику
По станции метро
Бесплатная
консультация
специалиста
по телефону:+7 (495) 255-45-59
Все виды анализов
в клиниках и на дому
Акции
Симптомы
Опасные симптомы, при которых нужно обращаться к врачу
- Усиление болей в животе с появлением головокружения, тахикардии, обморока, выраженной слабости, резкого снижения артериального давления, появление крови в рвотных массах или кале. Подобные признаки могут быть при кровотечении из любого участка брюшной полости.
- Боли с повышением температуры тела, ознобом, рвотой или диареей указывают на инфекцию (вирусная, бактериальная).
- Длительные боли любой интенсивности на фоне заметного снижения веса, анемии. Такие симптомы встречаются при злокачественных опухолях.
- Острые нестерпимые боли в животе, вынужденная поза с приведёнными коленями, задержка стула и газов говорит в пользу инвагинации (заворот) кишечника. В этом случае любое промедление опасно для жизни.
- Напряжение мышц брюшной стенки (положительный симптом Щёткина) – признак локального или распространённого перитонита.
- Увеличение живота в объёме (как правило, возникает со временем и говорит о накоплении свободной жидкости – асците).
Пластическая хирургия
Многие люди недовольны той внешностью, которой их одарила природа. Они так и норовят ее подправить или кардинально изменить. А бывает и так, что косметические дефекты появляются после болезни или чересчур травмирующего лечения. В таких ситуациях на помощь приходят пластические врачи. Что лечит хирург этой специальности?
Как правило, он созидает, а не лечит. Благодаря его мастерству у людей появляются желаемые формы, увеличиваются губы и грудь, исчезают лишние килограммы и морщины. При желании можно даже изменить овал лица, форму носа, цвет кожи, даже пол. Но в первую очередь задача этого хирурга — разобраться в причинах, которые побудили человека решиться на операцию, и убедить его, что он и так прекрасен.
Неотложная помощь
Большая часть хирургических манипуляций в полости брюшины проводится в плановом режиме, с соблюдением требуемой подготовки
Но иногда жизненно важно безотлагательное оперативное вмешательство. У пациента, поступившего в стационар, в таком случае берут самые необходимые анализы крови
Неотложная абдоминальная хирургия подразделяется на срочную и экстренную.
Экстренные операции
Экстренная помощь требуется в ситуациях, когда отсутствие радикальных мер вероятнее всего вызовет гибель пациента. Это относится к перитониту, острым фазам аппендицита, перфоративной язве желудка, внутренним кровотечениям, проникающим ранениям, ущемлениям грыж. Экстренную операцию проводят в течение 2 часов после постановки диагноза.

Срочные операции
Без срочной неотложной помощи пациента могут ожидать тяжелые последствия. Однако времени на более подробное обследование больного и дооперационную подготовку у медиков больше, чем в экстренных случаях. Срочные операции проводят при наличии злокачественных новообразований, острых воспалений желчного пузыря, гангренозных воспалений, при протезировании сосудов, пересадке органов.
Для оказания неотложной оперативной помощи во всех стационарных медицинских учреждениях организуется круглосуточное дежурство хирурга. При необходимости оперируют любого пациента, вне зависимости от национальности, пола, возраста и места проживания. Выходных и праздников для неотложной помощи не существует.
Восстановительный период
Продолжительность восстановительного периода после радикальных операций по поводу рака бывает очень разной. В первую очередь это зависит от вида и объема операции, способа ее выполнения (открытая или малоинвазивная), общего состояния здоровья пациента, его сопутствующих заболеваний. В клинике Медицина 24/7 применяются современные реабилитационные программы, с пациентами занимаются высококвалифицированные специалисты. Это помогает быстрее восстановиться и вернуться к привычной жизни, работе.
Операционные в клинике Медицина 24/7 оснащены новейшим оборудованием. Наши хирурги владеют самыми современными методиками и выполняют сложнейшие операции. Свяжитесь с нами, чтобы узнать подробности и записаться на консультацию к специалисту.
Стадии, классификация
Стадию опухоли Клацкина определяют в соответствии с общепринятой системой TNM, которая предусматривает оценку размера и других характеристик первичной опухоли (T), поражения регионарных лимфатических узлов (N), наличия отдаленных метастазов (M).
Выделяют следующие стадии заболевания:
- Стадия 0: рак «на месте», злокачественная опухоль, которая не распространяется за пределы слоя клеток, выстилающих изнутри желчные протоки.
- Стадия I: злокачественная опухоль, которая прорастает в мышечный, фиброзный слой желчных протоков, но не распространяется на соседние ткани.
- Стадия II: злокачественная опухоль, которая распространяется в окружающую жировую ткань или ткань печени.
- Стадия III: злокачественная опухоль распространяется на ветви печеночной артерии или воротной вены и/или присутствуют очаги в регионарных лимфатических узлах.
- Стадия IVA: злокачественная опухоль, которая вторгается в печеночную артерию, воротную вену, соседние желчные протоки и/или присутствуют очаги в регионарных лимфатических узлах.
- Стадия IVB: присутствуют очаги в лимфатических узлах чревной, брыжеечной артерии, периаортальных, перикавальных лимфоузлах, либо имеются отдаленные метастазы.
Кроме того, чтобы обозначить расположение злокачественной опухоли, при хилярных холангиокарциномах используют специальную классификацию по Висмуту — Корлетту:
- Тип I: злокачественное новообразование расположено дистальнее слияния правого и левого желчных протоков.
- Тип II: опухоль захватывает место слияния и частично правый и левый протоки.
- Тип III: злокачественная опухоль распространяется на общий печеночный проток и правый (IIIA) или левый (IIIB) проток.
- Тип IV: поражение общего, правого и левого печеночных протоков.
В зависимости от характера роста, опухоли Клацкина делят на три типа: склерозирующие, узелковые и папиллярные. Чаще всего встречаются склерозирующие — они растут в толщу стенки желчных протоков. Узелковые и папиллярные растут в просвет. Наиболее благоприятными считаются папиллярные, они чаще всего являются резектабельными.