Эффективное лечение внебольничной пневмонии у взрослых
Содержание:
- Стадии
- Прогноз внебольничной пневмонии
- Как проводится профилактические мероприятия
- Патогенез пневмонии
- Причины внебольничной пневмонии
- Прогноз
- Пневмония без повышения температуры тела
- Симптомы внебольничной пневмонии
- Диагностика
- Официальные положения
- Причины развития заболевания
- Патогенез
- Виды пневмоний у детей
- Как вылечить болезнь?
- Микробиология внебольничной пневмонии
- Лечение и профилактика
Стадии
Существуют три стадии развития пневмонии, через которые проходят все больные. Каждая стадия имеет свои характерные симптомы и клинические проявления.
Стадиями развития пневмонии являются:
- Стадия начала воспаления легких. Начало воспалительного процесса в легких характеризуется резким, внезапным ухудшением общего состояния больного на фоне полного здоровья. Внезапные изменения в организме объясняются его гиперергической (чрезмерной) реакцией на возбудителя пневмонии и его токсины. Первым симптомом заболевания становится субфебрильная температура тела (37 – 37,5 градусов). В первые 24 часа она быстро возрастает до отметок в 38 – 39 градусов и больше. Высокая температура тела сопровождается рядом симптомов, вызванных общей интоксикацией организма токсинами возбудителя. В отдельных случаях заболевание начинается с признаков расстройства пищеварения – тошноты, рвоты, редко диареи. Также важными симптомами стадии начала заболевания являются кашель и боли в грудной клетке. Кашель появляется уже с первых дней заболевания. Изначально он сухой, но постоянный. Из-за постоянного раздражения и напряжения грудной клетки появляются характерные боли в загрудинной области.
- Стадия разгара пневмонии. В стадии разгара происходит нарастание симптомов общей интоксикации организма, а также появляются признаки воспаления легочной ткани. Температура тела держится на высоком уровне и сложно поддается лечению жаропонижающими препаратами. Выраженные грудные боли обусловлены воспалением плевральных листков (оболочек легких), которые содержат большое количество нервных рецепторов. Болевые ощущения имеют точную локализацию. Наибольшая интенсивность болевых ощущений отмечается при глубоких вздохах, кашле и при наклонах туловища в больную сторону. В стадии разгара сохраняется постоянный кашель. Из-за постоянного раздражения плевральных листков кашель усиливается и становится мучительным. В разгар заболевания с кашлем начинает выделяться густая слизисто-гнойная мокрота.
- Стадия разрешения болезни. В стадии разрешения болезни вся симптоматика воспаления легких уходит на спад. Исчезают признаки общей интоксикации организма, и нормализуется температура тела. Кашель постепенно утихает, а мокрота становится менее вязкой, вследствие чего легко отделяется. Ее объемы уменьшаются. Боли в грудной клетке появляются только при резких движениях или сильном кашле. Дыхание постепенно нормализуется, но сохраняется одышка при обычной физической нагрузке. Визуально наблюдается слабое отставание половины грудной клетки.
Эти стадии соответствуют патологическим изменениям в легких, вызванным воспалительным процессом, на тканевом и клеточном уровне.
Прогноз внебольничной пневмонии
Как правило, прогноз лечения заболевания хороший. Однако тяжелая пневмония может завершиться смертельным исходом в 35-40% случаев. Прогноз заболевания ухудшается, когда:
- пациент находится на искусственной вентиляции легких;
- больному больше 70 лет;
- пневмония двусторонняя;
- диагностирован сепсис;
- неэффективно начальное лечение антибиотиками;
- возбудителем является синегнойная палочка;
- отмечается аритмия с урежением или учащением пульса.
При появлении повышенной температуры после перенесенного или на фоне простудного заболевания необходимо непременно обратиться к врачу и выполнить рентгенограмму легких.
Как проводится профилактические мероприятия
Профилактика воспалительных изменений в легких включает следующие мероприятия:
- Полноценное питание;
- Нормализация труда и отдыха;
- Закаливание;
- Санация очагов инфекции;
- Занятия физической культурой и спортом;
- Лечение простудных болезней;
- Вакцинация длительно и часто болеющих детей;
- Отказ от вредных привычек (алкоголь, курение, наркотики);
- Здоровый образ жизни.
Кому стоит делать вакцинацию
Делать вакцину от возбудителей пневмонии следует лицам после 55 лет, пожилым людям, с хроническими болезнями органов дыхания и сердца.
Правосторонняя нижнедолевая пневмония возникает часто у следующих групп людей:
- С вирусом иммунодефицита человека;
- Сахарным диабетом;
- Гемоглобинопатиями;
- Болезнями почек.
Если у детей и подростков от 10 месяцев до 18 лет возникают правосторонние или левосторонние воспалительные изменения в легких несколько раз в год, рационально введение вакцины. Она позволит адаптировать организм к распространенным возбудителям болезни.
Оптимально проводить вакцинацию перед эпидемией гриппа – в ноябре.
В заключении заметим, что даже очаговое воспаление альвеолярных ацинусов является опасным состоянием, приводящим к дыхательной недостаточности. Его своевременное обнаружение и лечение способно спасти жизнь.
Нельзя игнорировать симптомы заболеваний легких. При их появлении срочно обратитесь к врачу. Если он рекомендует рентгенографию, не следует от нее отказываться.
Качественная профилактика способна предотвратить необратимые изменения легочной ткани!
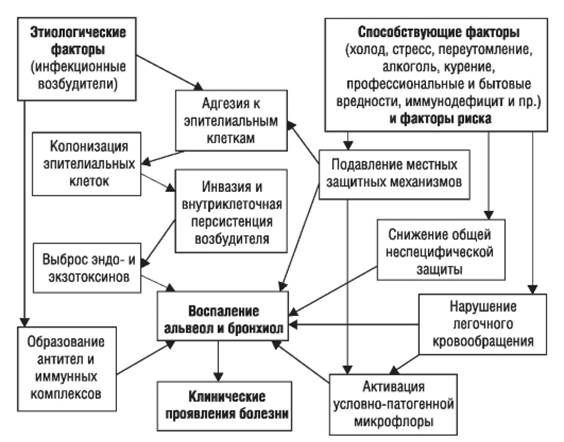
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку.
Стартовым импульсом развития пневмонии становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
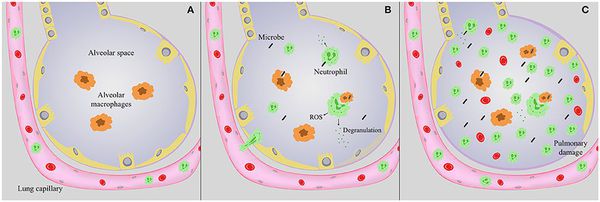
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни.
Причины внебольничной пневмонии
Стоит отметить, что вирусы — не единственная возможная причина внебольничной пневмонии. В ним также относятся
- Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Он же чаще всего становится осложнением гриппа или ОРВИ, как присоединившееся дополнительное состояние.
- Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Такая пневмония может лечиться не в стационаре, а на дому (если отмечается легкое течение). Эту форму считают одной из самых благоприятных в прогнозах по излечению.
- Грибы или плесень: Такой тип пневмонии обычно встречается только у людей с ослабленным иммунитетом. При этом речь идет не о сезонном снижении иммунитета, а о серьезных иммунодефицитных состояниях.
- Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы, коронавирусы, вызывающие простуду, могут также вызывать пневмонию.
Внебольничная пневмония для врачей характеризуется поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации. Нарушается газообмен в легких человека, и они заполняются жидкостью. Человек «тонет», находясь при этом на суше.
Прогноз
Самым неблагоприятным прогнозом является скоротечная смерть пациента. Она связана с тяжестью заболевания и составляет менее 1% у пациентов, которые являются кандидатами на амбулаторное лечение. Смертность у госпитализированных пациентов составляет 8%. Смерть может быть вызвана самой пневмонией, прогрессированием синдрома сепсиса или обострением нескольких условий. У госпитализированных больных риск смерти увеличивается в течение года после выписки из больницы.
Смертность в некоторой степени зависит от патогена. Она наиболее высока с грамотрицательными бактериями и бытовой формой метициллинрезистентного золотистого стафилококка, характерного для внегоспитальной пневмонии (CA-MRSA). Однако, поскольку эти патогены являются относительно редкими причинами пневмонии, пневмококк остаётся наиболее распространённой причиной смерти у пациентов с внебольничной пневмонией. Хороший прогноз имеют атипичные патогены, такие как микоплазма. Смертность у пациентов выше, если они не реагируют на первоначальные эмпирические антибиотики и если режим лечения не соответствует рекомендованным принципам.
Пневмония без повышения температуры тела
Пневмония имеет известные классические симптомы:
- Лихорадка – повышение температуры тела > +38° C.
- Боли в груди со стороны воспаления, усиливающиеся при глубоком вдохе, движении, приступах кашля.
- Нарастание одышки, нехарактерной для пациента.
- Появление кашля, иногда с мокротой гнойного или ржавого вида.
Эти симптомы при появлении их в комплексе должны вызывать подозрение на воспаление лёгких как у взрослых, так и у детей. Больного пневмонией могут беспокоить общая слабость, утомляемость, потливость по ночам.
Возможно ли течение пневмонии без повышения температуры?
Внезапность начала болезни, лихорадка и боли в груди могут иногда и не проявляться, например, у пожилых и ослабленных пациентов с иммунодефицитом.
У людей пожилого возраста, имеющих тяжёлые хронические заболевания или снижение защитных сил организма, может быть пневмония без температуры. У 25% больных воспалением лёгких в возрасте > 65 лет лихорадка нередко отсутствует, а в клинике болезни преобладают внелёгочные симптомы. Внешние клинические признаки стёрты и выражаются в виде слабости, утомляемости, тошноты, отсутствия аппетита, болей в животе, помрачения сознания.
При таком скрытом течении заболевания слабо выражены или отсутствуют внешние признаки лёгочного воспаления, обычно выявляемые врачом при осмотре.
Мысль о том, что бывает пневмония без температуры должна возникать, если без видимых причин у стариков, детей и ослабленных людей значительно снижается физическая активность. У больных нарастает общая выраженная слабость, человек перестаёт двигаться, всё время лежит, становится безучастным, нередко сонливым, отказывается от приёма пищи.
Как заподозрить воспаление лёгких без повышения температуры?
Внимательный осмотр заболевшего человека иногда выявляет односторонний румянец щеки на стороне воспаления и сухость языка, обложенного белым налётом. Пневмония без температуры всегда проявляется значительным нарастанием одышки и учащенным сердцебиением – тахикардией. Выслушивание лёгких обычно помогает обнаружить место скопления влажных хрипов над участком поражения.
Есть классические признаки воспаления лёгких, выявляемые при осмотре пациента врачом. Эти симптомы помогут установить диагноз «пневмония» без температуры у ослабленных пациентов.
- Тупость перкуторного звука над воспалённым участком лёгкого при выстукивании.
- Ограниченный фокус жёсткого дыхания над лёгким при выслушивании.
- Ограниченное скопление звучных мелкопузырчатых влажных хрипов.
- Ограниченное ослабление дыхания над лёгочным полем.
В чём опасность запоздалой диагностики воспаления лёгких?
Поздняя диагностика и отложенное антимикробное лечение у больных пневмонией более чем на 4 часа, ухудшают прогноз выживания.
Пневмония опасна развитием осложнений:
- Лёгочных – выпотного плеврита, нагноения лёгкого, эмпиемы плевры, отёка лёгких.
- Внелёгочных – инфекционно-токсического шока, психоза, перикардита (воспаления сердечной сумки), миокардита (воспаления сердечной мышцы), сепсиса (заражения крови).
Помогут ли рентгеновские снимки уточнить диагноз пневмонии без температуры?
Для подтверждения диагноза «пневмония» больному выполняется рентгенограмма грудной клетки в 2-х проекциях. Главный рентгенологический признак пневмонии – ограниченное затемнение лёгочной ткани на фоне имеющихся внешних признаков воспаления дыхательных путей. При отсутствии затемнения лёгочной ткани на рентгеновском снимке заключение о наличии пневмонии неправомерно.
Лечение пневмонии – основные правила
Диагностические исследования не должны оттягивать противомикробное лечение пневмонии из-за ухудшения прогноза при его задержке.
Антибактериальное лечение для уничтожения возбудителей пневмонии выбирается исходя из природной активности лекарства. В каждом конкретном случае учитывают возможную устойчивость микробов к препарату. Лечение воспаления лёгких антибиотиками продолжается в среднем 7–10 дней. При наличии кашля с густой липкой мокротой лечение может быть дополнено отхаркивающими средствами и лекарствами, разжижающими мокроту.
Рентгеновское исследование проводится в начале болезни и повторно через 10 дней от начала антимикробного лечения. Рентгеновские снимки могут быть выполнены и в более ранние сроки при угрозе осложнений или существенном ухудшении состояния больного.
ingalin.ru>
Симптомы внебольничной пневмонии
Симптоматический комплекс внебольничной пневмонии разнообразен. Принято разделять посиндромно: синдром поражения легочной ткани (дыхательная недостаточность), интоксикационный синдром, астено-вегетативный синдром. Они тесно переплетены и проявляются:
— Проявления в виде мигреней, понижения аппетита, ночная сильная потливость, синюшность кожи — чаще цианоз в области носогубного треугольника, нередки загрудинные боли на вдохе-выдохе, покалывания в правом подреберье, усиливающиеся при вдыхании воздуха, гипертермия 38.0 — 39.9°С. Кашель сухой или постоянное покашливание, далее продуктивный, выделяется обильная гнойно-слизистая, вязкая или жидкая, мокрота, возможно присутствие прожилок крови.
— Один из проявлений симптомокомплекса внебольничной пневмонии, представлен нехваткой воздуха, характер одышки инспираторный — трудно сделать вдох. Особенно панически это воспринимают малыши, поскольку может появиться в состоянии покоя или ночного сна, частота дыхательных движений может достичь более 40 раз/мин. Возникает при сбое газообмена, при наполнении альвеол воспалительным инфильтратом. Тяжелые признаки одышки развиваются, когда воспаление затрагивает одновременно пару сегментов или долей легкого. Остаточные явления одышки — это важный сигнализирующий признак о прогрессировании разрушений тканей легкого.
Снижается работоспособность, появляется сонливость и плохое самочувствие, суставные и мускулатурные боли, путается сознание вплоть до полубредового состояния с нарушением ориентации, синкопе.
— К дополнительным признакам относятся: тошнота, тахикардия, диарея, рвота, снижение кровяного давления, возможна сыпь на лице (герпес), конъюнктивит;
— У больных пожилого возраста может проявится тахикардия, тахипноэ, спутанность сознания, нормотермия или незначительный субфебрилитет, затруднение речи и кровохарканье из-за слабости сосудов легких.
Разделяют симптомокомплекс по стороне воспаления. Чаще поражаемое правое лёгкое — это внебольничная правосторонняя пневмония. Правый бронх шире и короче левого, вот поэтому такой вариант встречается чаще, особенно часто это происходит у детей. Для взрослых внебольничная правосторонняя пневмония характерна при наличии осложняющих болезней: диабет, поражающие болезни системы почек или вирус иммунодефицита. Правостороннее воспаление имеет характерную этиологию — возбудитель внебольничной пневмонии справа обычно персистирующий стрептококк, при этом поражается нижняя область лёгких — внебольничная нижнедолевая пневмония. Левосторонний процесс более опасен, поскольку анатомически расположенные структуры могут присоединяться к воспалительным реакциям. Пенетрация бактерий в левое лёгкое свидетельствует о значительно пострадавшем иммунитете человека. Основные симптомы проявляются кашлем и болью в боку с присоединением меньшего участия в процессе и отставания левой стороны при дыхании.
По степени тяжести симптомокомплексу характерно:
• В лёгкой форме — непродолжительно проявляющаяся одышка, но возникающая при нагрузках, субфебрилитет, АД в норме, ясность сознания.
• Средняя тяжесть внебольничной пневмонии — тахикардия, потливость, лихорадка, лёгкая эйфория.
• Признаки тяжёлой формы — недостаточность дыхания, которая требует оксигенотерапии или искусственной поддержки, септический шок, бредовое состояние сознания.
Диагностика
Пульмонолог либо терапевт ставят предварительный диагноз. Обязательно назначается рентген. Двухсторонняя пневмония (воспаление лёгких) определяется на снимке затемнениями, которые могут занимать различную площадь. Может быть усилен лёгочный рисунок, синусы расширены, плевральные листы смещены.
Также назначается общий анализ крови. Такое исследование позволяет выявить лейкоцитоз и рост СОЭ. Ещё проводится бакпосев. Благодаря этой процедуре удаётся установить возбудителя болезни.
По завершении терапии проводится контрольный рентген. Также в некоторых случаях берётся бакпосев мокроты, исследуется кровь.
Официальные положения
В 2014 г. Российское респираторное общество выпустило клинические рекомендации по диагностике, лечению и профилактике внебольничной пневмонии у взрослых. Документ содержит положения, которые помогают врачам выбирать стратегию лечения, а пациентам позволяют принять правильные решения относительно курсов терапии и превентивных мер.
- Чтобы определить необходимость госпитализации, используются специальные критерии. Среди них ярко выраженная дыхательная недостаточность, септический шок, уремия, гипотензия, нарушение сознания. Согласно клиническим рекомендациям достаточно наличия больше одного из этих критериев, чтобы проводить лечение не в амбулаторных условиях, а в стационаре.
- Для выявления этиологии тяжёлой внебольничной пневмонии применяют культуральное исследование венозной крови, бактериологический анализ мокроты и экспресс-тесты на выявление антигенурии различной бактериальной природы.
- Длительность антибактериального лечения при пневмонии с неясной этиологией составляет 10 дней. Если очаг инфекции расположен вне лёгких или есть осложнения, нужен продолжительный курс до 2-3 недель.
- В стационарных условиях пациенту требуется респираторная поддержка или неинвазивная вентиляция лёгких.
- Клинические рекомендации описывают и способы профилактики. Самыми популярными считаются пневмококковые и гриппозные вакцины. В первую очередь их рекомендуют больным с хроническими патологиями и пожилым людям.
Причины развития заболевания
Пневмонию вызывают различные болезнетворные микроорганизмы, среди которых можно выделить основные:
- пневмококк (до половины случаев заболевания);
- внутриклеточные паразиты (микоплазма, хламидия, легионелла) — вызывают атипичную пневмонию;
- вирусы (грипп H1N1, риновирус, коронавирус) — причина развития внебольничной пневмонии в 1/3 случаев;
- гемофильная палочка;
- золотистый стафилококк и другие возбудители.
Бактерии и вирусы передаются от человека к человеку воздушно-капельным путем, реже — контактным.
В любом случае болезнь развивается при попадании возбудителей на слизистую оболочку дыхательных путей.
Не стоит употреблять сырое мясо теплокровных животных, ведь в таком случае повышается риск заболеть внебольничной пневмонией, вызванной коронавирусом или другими вредоносными микроорганизмами.
Патогенез
Сначала происходит проникновение микроорганизма в респираторные отделы легких (гематогенным, лимфогенным или бронхогенным путем). После чего, возбудитель фиксируется на эпителиальном покрове респираторных бронхиол и начинает размножаться.
Это приводит к воспалению (острый бронхит, бронхиолит). Затем процесс переходит на ткани легкого, где и происходит формирование пневмонии. В результате воспалительной реакции образуется много вязкой мокроты, которая препятствует нормальному дыханию.
Чаще всего очаг воспаления локализуется в нижних сегментах легкого (2, 6, 10 в правом и 6, 8, 9, 10 в левом легком).
На фоне внедрения бактериального агента могут увеличиваться региональные и лимфатические узлы средостения.
Подробнее о механизме развития пневмонии >,>,
Виды пневмоний у детей
Пневмония делится на виды и подвиды. Для назначения лечения нужно точно определить: возбудителя болезни, как остро протекает болезнь, где расположился очаг воспаления.
Виды и подвиды пневмонии:
| По виду возбудителя | По причине заболевания | По месту локализации | По остроте протекания болезни |
| Вирусная. В основном это осложнение после вирусных заболеваний (грипп, корь, краснуха). Инфекция может попасть и внутриутробно, это опасно нарушением развития плода | Первичная. Может развиваться из-за сильного переохлаждения, слабого иммунитета. В основном носит бактериальную природу возникновения | Очаговая. Воспаление захватывает малую область легкого. Болезнь протекает в средней или легкой форме | Острая. Протекает с ярко выраженными симптомами (высокая температура, сильный кашель с мокротой, боли в грудной клетке). Имеет благоприятный исход лечения. Длительность лечения занимает до 4-х недель |
| Бактериальная. Возбудителем являются бактерии, чаще всего пневмококки и стрептококки. Наиболее распространенный вид пневмонии у детей | Вторичная. Это осложнение после перенесенных инфекционных болезней. Возбудитель при неправильном или несвоевременном лечении из гортани или носоглотки попадает в легкие и дальше развивается там | Сегментарная. Воспалительный процесс протекает в нескольких сегментах. Болезнь протекает в тяжелой форме и тяжело поддается лечению | Хроническая. Симптомы имеются, но не особо выраженные. Температура может держаться до 38 градусов. Тяжело поддается лечению, которое может занять более 4-х недель |
| Грибковая. Возбудителем в большинстве случаев является грибок рода кандида. Болезнь протекает в тяжелой форме и плохо поддается лечению | Аспирационная. Причиной воспаления легких служит попадание возбудителя из органов ЖКТ, или инородного тела. Это может произойти при срыгивании или неправильном глотании. Лечится только в условиях стационара | Сливная. Образуется при объединении нескольких очагов воспаления в один. Чаще это происходит при неправильном лечении или при поздней диагностики заболевания | |
| Атипичная. Ее возбудителями являются паразиты (хламидии, микоплазма, легионелла). Они не относятся ни к бактериям, ни к вирусам, ни к грибкам. Симптомы ярко выражены, лечение длительное | Послеоперационная. Возбудитель, чаще это стрептококк, попадает в легкие при проведении операции или в послеоперационный период | Долевая. Очаг воспаления занимает верхнюю или нижнюю долю легкого. Симптомы ярко выражены | |
| Смешанная. Чаще всего болезнь может быть вызвана совместно бактериями и вирусом. | Посттравматическая. Возникает при травме легких. Ушиб может спровоцировать развитие воспалительного процесса | Односторонняя. Воспаляется левое или правое легкое полностью | |
| Инфаркт легкого. Возникает при закупорке легочных артерий. | Двусторонняя. Воспалены оба легкого. Болезнь крайне опасна. Необходимо срочное медикаментозное лечение |
Чаще всего у детей встречается правосторонняя пневмония. Связано это с физиологией строения легкого. Педиатру необходимо в короткие сроки определить возбудителя, очаг локализации болезни. Своевременное лечение предотвратит развитие осложнений.
Как вылечить болезнь?
Излечение пневмонии проходит в условиях стационара. В терапии используют антибиотики, кислородные ингаляции. Применять или нет, средства противовирусного характера определит врач. Так как их употребляют, при очень тяжелых ситуациях.
Чтобы предотвратить осложнения пневмонии гриппом, рекомендуют прививаться.
Лечение воспаления легких проходит в борьбе с признаками недуга, повышении иммунного статуса и избавления организма от вирусной инфекции.
Частыми провокаторами развития пневмонии являются вирусы гриппа. Период инкубации составляет 2-4 часа до 3 суток. Вирусная пневмония проявляется сильнейшим кашлем, головными болями также болит горло и больной ощущает недомогание на протяжении 5 дней. Признаки могут ухудшаться со временем. Проявляется одышка, цианоз, болезненность в суставах, грудной клетке.
Антивирусные средства воздействуют на вирус специфически. Применяя традиционную антибактериальную терапию, она не поможет бороться с вирусом, но будет полезна, если присутствует смешанная форма пневмонии, это бактериально – вирусная инфекция.
Лечение вирусной пневмонии предусматривает комплексный подход. Лечащий врач назначит прием:
- этиотропных антивирусных средств – амантадин;
- ацикловир и аналоги – фоскарнет, ганцикловир, цидофовир;
- против вируса гриппа – римантадин.
Так как в последние годы грипп обрел устойчивость к амантадину, его рекомендуют комбинировать с занамивиром, осельтамивиром.
Помимо этиотропных средств вирусная пневмония лечится кортикостероидами, обильным питьем, применяют кислородную терапию, потребуется увлажнять воздух в комнате больного, принимать медикаменты от кашля.
В случае лихорадки принимают аспирин, нестероидные противовоспалительные препараты, ацетаминофен.
Улучшить процесс отхождения мокроты помогут медикаменты для отхаркивания.
Цитомегаловирусное воспаление развивается у людей, которые имеют нарушения в иммунной системе. В большинстве случаев при контакте с вирусом данного типа никаких последствий не наблюдается. Лишь пациенты с ослабленным иммунитетом подвержены воспалению альвеол. У них развивается:
- гастроэнтерит;
- ринит;
- инфекция гениталий.
Цитомегаловирусную инфекцию врач назначит лечить ганцикловиром, фоскарнетом, которые остановят репликацию вируса, но его разрушения не происходит. Это происходит по причине подавления иммунитета больного. В этом случае есть риск развития иных инфекций. Это может быть вирусно-бактериальная пневмония.
Микробиология внебольничной пневмонии
Микробиологическая идентификация возбудителя возможна лишь в 40-60% случаев всех пневмоний. Структура возбудителей ВП, основанная на результатах проспективных исследований, проведенных в Европе, представлена ниже.
Этиология внебольничных пневмоний
|
Пневмонии, при которых нет необходимости госпитализировать больного |
Пневмонии, при которых необходима госпитализация в стационар |
Пневмонии, при которых необходима госпитализация в ОРИТ |
|
Streptococcus pneumoniae |
Streptococcus pneumoniae |
Streptococcus pneumoniae |
|
Mycoplasma pneumoniae |
Mycoplasma pneumoniae |
Staphylococcus aureus |
|
Haemophilus influenzae |
Chlamydophila pneumoniae |
Legionella spp |
|
Chlamydophila pneumoniae |
Haemophilus influenzae |
Грамотрицательные бактерии |
|
Вирусы (а) |
Legionella spp |
|
|
Аназробы (при аспирации) |
||
|
Вирусы (а) |
Примечание а — вирусы гриппа А и В, аденовирусы, респираторно-синтициальный вирус, вирус парагриппа.
Streptococcus pneumoniae — основной возбудитель тяжёлых внебольничных пневмоний (около 22%), на его долю приходится до двух третей всех причин пневмоний с бактериемией Staphylococcus aureus, Legionella pneumophila и грамотрицательные бактерии (Klebsiella pneumoniae, Pseudomonas aeruginosa и др) также играют заметную роль в генезе тяжёлых внебольничных пневмоний. Инфекции Legionella spp встречают в основном в регионах с тёплым климатом (страны Средиземноморья) и довольно редко — в странах Северной Европы. Роль анаэробных микроорганизмов в генезе внебольничных пневмоний небольшая, но значительно возрастает при аспирационных пневмониях — до 50% всех причин Вирусные инфекции становятся причиной около 5% всех тяжелых внебольничных пневмоний. При этом основное значение имеет вирус гриппа, меньшее — вирусы парагриппа, аденовирусы, респираторно-синтициальный вирус. Вирусные пневмонии отличает сезонность возникновения преимущественно в осенне-зимнее время.
Знание эпидемиологических факторов и географической ситуации может помочь в предположении этиологического фактора внебольничной пневмонии.
Факторы риска развития внебольничной пневмонии известной этиологии
| Факторы риска | Возбудители |
|
ХОБЛ и/или бронхозктазы |
Haemophilus influenzae, грамотрицательные энтеробактерии, Pseudomonas aeruginosa |
|
Недавняя госпитализация |
Грамотрицательные энтеробактерии, Pseudomonas aeruginosa |
|
Недавнее лечение антибиотиками |
Грамотрицательные энтеробактерии, Pseudomonas aeruginosa |
|
Небольшая аспирация |
Смешанная инфекция, аназробы |
|
Массивная аспирация |
Грамотрицательные энтеробактерии, Pseudomonas aeruginosa, анаэробы |
|
Грипп |
Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae |
|
Контакт с крупным рогатым скотом |
Coxiella burnetii |
|
Контакт с птицами |
Chlamydia psittaci |
|
Использование внутривенных наркотиков |
Staphylococcus aureus (метициллин-чувствительный или метициллин-резистентный) |
|
Недавние поездки на Средиземноморское побережье |
Legionella spp |
|
Недавние поездки на Средний Восток или юг США |
Histoplasma cAPSulatum |
|
Длительное лечение глюкокортикоидами |
Pseudomonas aeruginosa, Aspergillus spp |
Доля штаммов S. pneumoniae, резистентных к пенициллину, в некоторых странах превышает 60%. По данным российских исследований, частота встречаемости штаммов пневмококков, резистентных к пенициллину, не превышает 10% Устойчивость пневмококков к макролидам в России также невелика (6-9%), но в то же время очень высока резистентность к тетрациклинам и ко-тримоксазолу (30 и 41% соответственно).
Факторы риска для развития устойчивости пневмококков к антибиотикам:
- возраст больных более 65 лет,
- пребывание в домах ухода,
- терапия ß-лактамными антибиотиками в течение последних 3 мес,
- алкоголизм,
- множественные сопутствующие заболевания.
Уровень устойчивости Haemophilus influenzae к аминопенициллинам в нашей стране также небольшой и не превышает 5%, однако около 30% всех штаммов H. influenzae нечувствительны к ко-тримоксазолу.
Лечение и профилактика

- Если пневмония вызвана бактериями, применяются антибиотики.
- Если имеет место вирусная пневмония, могут быть назначены противовирусные препараты.
Вам могут понадобиться лекарства, которые расширяют бронхиальные проходы. Также может понадобиться дополнительный кислород, если уровень кислорода в крови ниже, чем должен быть. При тяжелом течении пневмонии необходима госпитализация.
Меры профилактики и самопомощи:
- Не курите и не позволяйте другим курить вокруг вас. Никотин и другие химические вещества в сигаретах и сигарах могут вызывать повреждение лёгких. Если вы сейчас курите и нуждаетесь в помощи, чтобы бросить курить, вы можете обратиться в наркологический диспансер по месту прописки для получения бесплатной помощи. Электронные сигареты или бездымный табак также могут содержать никотин и не менее опасны для здоровья компоненты. Перед использованием этих продуктов обратитесь к лечащему врачу.
- Дышите тёплым, влажным воздухом, который помогает отходить мокроте. Поместите тёплую мокрую тряпку на нос и рот, однако следите, чтобы она не плотно прилегала к органам дыхания и не препятствовала поступлению воздуха. Также может помочь сделать воздух влажным увлажнитель воздуха.
- Сделайте глубокий вдох. Глубокое дыхание помогает открывать дыхательные пути. Сделайте 2 глубоких вдоха и кашляйте 2-3 раза в час. Кашель помогает вывести мокроту из организма.
- Выпивайте ежедневно большое количество жидкости, согласно указаниям лечащего врача. Обязательно спросите у лечащего врача, сколько жидкости следует выпивать каждый день и какие жидкости лучше. Жидкость помогает разжижать мокроту, что, в свою очередь, облегчает её выход из тела.
- Аккуратно сжимайте грудь. Это помогает лёгкому откашливанию. Для этого ложитесь так, чтобы голова была ниже груди, и сжимайте грудную клетку. Повторяйте упражнение несколько раз в день.
- Массажные постукивающие движения снизу вверх на спине также помогают продвигаться и поднимают мокроту к выходу из лёгких.
- Обеспечьте телу достаточное время для отдыха. Отдых помогает быстрее восстанавливаться.
Как предотвратить болезнь:
- Часто мойте руки с мылом. Используйте антибактериальный гель для чистки рук, когда мыло и вода недоступны. Не прикасайтесь к глазам, носу или рту, если сначала не вымыли руки.
- Часто чистите поверхности. Очищайте дверные ручки, столешницы, сотовые телефоны и другие поверхности, к которым часто прикасаетесь.
- Всегда закрывайте рот, когда кашляете. Кашляйте в ткань или рубашку, чтобы не распространялись микробы.
- Старайтесь избегать людей, у которых есть простуда или грипп. Если вы больны, держитесь подальше от других как можно дольше.
- Узнайте о вакцинах. Вам может понадобиться вакцина, чтобы предотвратить пневмонию. Делайте вакцину против гриппа каждый год, как только она становится доступной.
В каких случаях следует немедленно обратиться за медицинской помощью:
- сознание спутано, можете мыслить ясно;
- появились проблемы с дыханием;
- губы или ногти стали серыми или синими.
В каких случаях следует обратиться к лечащему врачу:
- симптомы не улучшаются или ухудшаются;
- моча отходит реже или не отходит совсем;
- у вас есть малейшее подозрение на пневмонию.
Поскольку пневмония является довольно опасным и тяжёлым заболеванием, следует избегать самолечения и вовремя обращаться за профессиональной медицинской помощью при малейшем подозрении, поскольку промедление может иметь отягчающие последствия. Проконсультируйтесь со своим врачом, медсестрой или фармацевтом перед тем, как следовать медицинскому режиму, чтобы убедиться, что он безопасен и эффективен для вас.