Хронический панкреатит и его патогенез
Содержание:
- Эпидемиология недуга
- Советы при панкреатите
- Фазы патогенеза
- Периоды болезни
- Классификация острой формы болезни по степени тяжести
- Сахарный диабет
- Сахарный диабет
- Какие заболевания могут напоминать острый панкреатит?
- Патогенез воспаления поджелудочной
- Острый панкреатит
- Патогенез острого панкреатита
- Лечение
- Классификация по редакции В.Т. Ивашкина
- Острый панкреатит поджелудочной железы: методы лечения
- Примечания
- Почему возникает заболевание
- Определение основных форм заболевания по В. Т. Ивашкину
- Определение основных форм заболевания по В. Т. Ивашкину
Эпидемиология недуга
Эпидемиология острого панкреатита изучает причины возникновения и особенности распространения заболеваний в обществе. Выяснено, что частота заболевания колеблется в 10% случаев всех срочных недугов брюшины. В развитых странах острый панкреатит за последние 20 лет увеличился вдвое. Это дает возможность заявить о нем, как о болезни цивилизации с прогнозом постепенного увеличения пациентов. Их возраст варьирует в пределах 15–94 лет.
Этиология острого панкреатита объясняет происхождение заболевания, условия, факторы и причины его возникновения. Вместе этиология и патогенез острого панкреатита подробно описывают заболевание, что позволяет успешно применять все доступные средства для исцеления.
Острый панкреатит по своей этиологии имеет множественную причинную связь. Невзирая на это, четко найти ее представляется возможным у 75-80% пациентов. У оставшихся больных причина остается неопределенной.
Повреждающие факторы объединяются в основные 3 группы:
- Механические, механизм действия, которых заключается в сбое вывода панкреатических ферментов по каналам протоковой системы поджелудочной железы.
- Нейрогуморальная категория, действие которой выражается в разрушении связей нервных окончаний с органами и их тканями. Также сюда относятся сбои обмена веществ поджелудочной железы и печени различной природы.
- Яды- токсины, среди которых эндогенные токсические метаболиты — элементы, образующиеся в клетках, которые влияют на биохимические и физиологические процессы, вызванные в силу внутренних причин. Экзогенный фактор – внешнее влияние на орган различной этиологии.
Советы при панкреатите
Врачами рекомендуется специальное питание при гепатозе печени и панкреатите, поскольку именно от здорового питания зависит эффективность лечения. Рекомендуются следующие продукты:
- Различные супы (овощные, молочные).
- Рыба, мясо нежирных сортов.
- Обезжиренные молочные и кисломолочные продукты.
- Отварные овощи.
Диета при гепатозе печени и панкреатите подразумевает также исключение из рациона следующих блюд:
- Жирные, жаренные, соленые, острые блюда.
- Различные специи.
- Спиртные напитки.
- Крепкий кофе, чай, какао.
- Натуральный виноградный сок.
- Капуста.
- Соус, кетчуп, майонез.
- Шоколад.
Если следовать всем рекомендациям лечащего специалиста, то обострения хронической формы проходят относительно легко, прогнозы благоприятные. Если не соблюдать диету, злоупотреблять табачными и алкогольными изделиями, то в тканях поджелудочной железы формируются дистрофические процессы, вырастает риск развития опасных осложнений, которые требуют оперативного вмешательства и могут стать причиной смерти человека.
Фазы патогенеза
Ферментная теория считается основной в патогенезе. Она сложная для понимания обычному обывателю. Поэтому, выражаясь коротко, выделим его в понятие самопереваривания тканей органа.В патогенезе стартуют 2 фазы:
Первая фаза
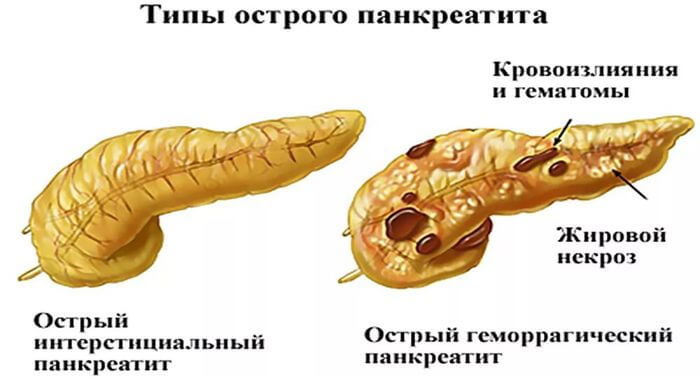
Реагирования на факторы поражения в течение 1-го дня от старта болезни, когда еще отсутствует асептический характер распада клеток и тканей, необратимые перемены, в клетках именуемые некробиозом, необратимое прекращение жизнедеятельности клеток — некроз. Патоморфологический сбой проявляется в формах острого: панкреатита
- отёчный или интерстициальный панкреатит появляется в случае отграниченного воспалительного течения, некробиозе;
- некроз, носящий геморрагический характер, сопровождающийся кровоточивостью, вызывает стерильный панкреонекроз или некротический панкреатит.
Вторая фаза
Купирование болезни на стадии отёчной формы недуга приведет к успешному исцелению без последствий. Но его прогрессирование, результатом которого становится панкреонекроз, вызывает вторую фазу. Это фаза сопровождается инфицированием очагов некроза. Проявляется в период от 2 до 3 недель течения болезни.
Формирование инфекционных очагов при панкреонекрозе свидетельствует об усугублении развития патоморфологического процесса. В среднем панкреонекроз вызывает старт инфекции, варьируя от 30% до 80%. Это зависит от степени распространённости очагов, сроками от начала течения болезни, адекватностью применяемой консервативной терапии в сочетании с возможностью хирургического вмешательства.
Инфекция проникает в стерильные очаги панкреонекроза из дренажей и тампонов. Также из загрязнений микрофлоры толстого кишечника. Возбудители: палочки синегнойки, кишечная палочка, энтеробактер, стафилококк, стрептококк, клебсиелла, анаэробы.
Рассмотрев этиологию и патогенез панкреатита, можно приступить к описанию мероприятий диагностики и лечения.
Периоды болезни
- Ранний или ферментативный период длится от пяти до семи суток и характеризуется отеком и некрозом железы за счет первичной активации ферментов. Тяжелые формы сопровождаются воспалением не только тканей поджелудочной железы, но и окружающих органов, брюшины, а также общей интоксикацией организма, вызванной всасыванием в кровь продуктов распада тканей. Признаки острого панкреатита в этот период сочетаются с симптомами заболеваний легких, сердца, головного мозга, почек. Смерть от молниеносного панкреатита у половины больных отмечается именно в это время.
- Реактивный период наступает после того, как организм справится с ферментной интоксикацией. Он характеризуется отторжением очагов некроза, формированием панкреатического инфильтрата, который легко прощупывается в зоне поджелудочной железы. Основным симптомом данного периода является лихорадка, вызванная продуктами рассасывания некроза.
Длительность реактивного периода — десять дней.
- Период гнойных осложнений начинается с десятого дня заболевания и характеризуется нагноением очагов некроза, отделением мертвых тканей с образованием секвестров, появлением симптомов гнойной интоксикации. Нагноение постепенно распространяется на окружающую орган жировую ткань с образованием гнойников и флегмон, затеков в отделенные отделы живота. Нередко гной прорывается в плевральную или брюшную полость, разъедает кровеносные сосуды, что приводит к трудноостанавливаемым внутренним кровотечениям.
- Период исходов острого панкреатита наступает только в случае успешного лечения заболевания. После легких форм панкреатита больные восстанавливаются через две-три недели, среднетяжелые формы требуют более длительной реабилитации: для полного рассасывания инфильтрата необходимо примерно два месяца. Исход тяжелого острого панкреатита — киста поджелудочной железы или хронический панкреатит.
Классификация острой формы болезни по степени тяжести
Острая форма заболевания традиционно делится на три группы:
- легкую;
- среднюю;
- тяжелую.
На первой стадии пациент замечает лишь частичное проявление симптомов. Болезнь не затрагивает функциональные возможности поджелудочной железы, организм справляется со своими обязанности в штатном режиме.
Наличие провоцирующих факторов постепенно приводит к переходу проблемы в среднюю стадию тяжести.
Для данного этапа характерно частичное ухудшение функциональных возможностей. Системные осложнения более ощутимы, неприятные симптомы болезни заметно усложняют человеку жизнь.
Тяжелая стадия традиционно считается самой опасной. На этом этапе панкреатита человек практически не может встать с кровати, а тянущая или режущая боль становится его спутницей. Риск летального исхода высок, и именно на этом этапе болезнь чаще всего переходит к хроническую стадию с последующими рецидивами.
В зависимости от степени тяжести острого панкреатита врачи прописывают дозировку лекарств и методику лечения. Средняя и тяжелая формы заболевания требуют госпитализации пациента.
Сахарный диабет
Сахарный диабет – болезнь поджелудочной железы, которая характеризуется нарушением усвоения глюкозы, связанная с относительной или абсолютной нехватки гормона инсулина, в результате чего повышается уровень глюкозы в крови (гипергликемия). Заболевание может быть как приобретенным, так и врожденным (диагностируется очень редко). Средний возраст детей, у которых встречается сахарный диабет, варьируется от 6–12 лет.
Всего существует два типа сахарного диабета: инсулинозависимый и инсулинонезависимый. Инсулинозависимый сахарный диабет (1 типа) характеризуется нехваткой инсулина из-за того, что клетки поджелудочной железы не вырабатывают инсулин. Чаще всего дети подвержены именно этим типом заболевания.
Вылечить заболевание невозможно, поэтому эндокринологи назначают пожизненный прием инсулина в виде раствора для инъекций. Причиной заболевания 1 типа является перенесенные острые инфекционные заболевания (грипп, ветряная оспа, гепатит, краснуха и т. д.), наследственная предрасположенность.
Инсулинонезависимый сахарный диабет (2 типа) характеризуется достаточной секрецией инсулина, но в измененном виде и поэтому он не работает или клетки организма не реагируют на него. У детей эта форма встречается очень редко в более взрослом возрасте.
Сахарный диабет
Скопления эндокринных клеток в поджелудочной железе, продуцирующих инсулин, необходимый тканям для усвоения углеводов, называется островками Лангерганса. Эти клетки могут пострадать при любых воспалительных процессах, травмах, опухолях, что приведет к недостаточной секреции инсулина и развитию сахарного диабета.
Большинство заболеваний поджелудочной железы развиваются на фоне панкреатитов
Поэтому так важно своевременно выявлять и лечить эти заболевания
Виды панкреатита. Разбираемся в вопросе, какие виды панкреатита встречаются, их описание и проявления.
Классификаций панкреатита существует много. По упрощенной классификации можно выделить следующие виды панкреатита:
Какие заболевания могут напоминать острый панкреатит?
Заболевания, которые могут напоминать острый панкреатит
- Острый холецистит – воспаление желчного пузыря. Начинается постепенно. Проявляется в виде схваткообразных болей под правым ребром, которые отдают в правое плечо, под лопатку, желтушности кожи, тошноты, рвоты.
- Перфорация язвы желудка или двенадцатиперстной кишки – состояние, при котором в стенке органа возникает сквозное отверстие. Возникает сильная острая боль в верхней части живота (иногда ее сравнивают с «ударом кинжала»), тошнота, однократная рвота. Мышцы брюшного пресса становятся сильно напряженными. Как правило, до этого у больного уже диагностирована язва.
- Кишечная непроходимость. Это состояние может быть обусловлено разными причинами. Проявляется постепенным нарастанием колик, схваткообразных болей в животе, отсутствием стула, рвотой с неприятным запахом.
- Инфаркт кишечника. Возникает при нарушении кровотока в брыжеечных сосудах, питающих кишку. Возникает острая схваткообразная боль в животе, тошнота, рвота, стул отсутствует. Обычно такие больные ранее страдали сердечно-сосудистыми заболеваниями.
- Острый аппендицит – воспаление червеобразного отростка (аппендикса). Постепенно нарастает боль в животе, которая затем смещается в его правую нижнюю часть, возникает тошнота, напряжение мышц живота. Может немного повышаться температура тела.
- Инфаркт миокарда. Обычно характеризуется болью за грудиной, но может проявляться нетипично, например, в виде сильной боли в животе. Больной становится бледным, появляется одышка, холодный липкий пот. Окончательный диагноз устанавливается после проведения ЭКГ.
- Защемление диафрагмальной грыжи. Диафрагмальная грыжа – состояние, при котором часть желудка и/или кишечника поднимается через диафрагму вверх, в грудную клетку. Обычно защемление возникает во время физических нагрузок, появляется острая боль в груди и животе, которая распространяется в руку, под лопатку. Больной ложится на бок и подтягивает колени к груди, у него падает артериальное давление, он становится бледным, выступает холодный пот. При защемлении желудка возникает рвота.
- Пищевая токсикоинфекция. Заболевание, при котором происходит заражение токсинами бактерий, как правило, через пищу. Возникает боль в животе, диарея, общее ухудшение состояния.
- Нижнедолевая пневмония – воспаление в нижних отделах легких. Повышается температура тела, возникает боль в грудной клетке, иногда – в животе. Появляется сухой кашель, который через 2 дня становится влажным. Возникает одышка, ухудшается общее состояние больного.
Патогенез воспаления поджелудочной
Патогенез панкреатита — механизм зарождения и развития болезни и отдельных ее проявлений. При различных патологиях пищеварительной системы, интоксикации организма и других факторов формируются различные нарушения эпителия двенадцатиперстной кишки, уменьшается уровень регенерации.
Это приводит к нарушению выработки секретина – отвечает за концентрацию и объем панкреатического сока, способствует нормализации активности желудочно-кишечного тракта, понижает давление в двенадцатиперстной кишке, устраняет спазмы сфинктера Одди.
При увеличении секреторной активности поджелудочной каналы железы существенно расширяются, что в дальнейшем приводит к выходу секрета к региональным тканям поджелудочной железы, что в свою очередь становится причиной формирования отечности органа.
При формировании отека нарушается питание клеток, железистая ткань замещается соединительной.
Если отток панкреатической жидкости существенно нарушен, то это приводит к разрыву мембраны ацинарных клеток, ферменты проникают в региональную ткань.
Кроме того играет роль активизация калликреинкининовой, свертывающей, фибринолитической систем. Это объясняет формирование тромбозов, кровоизлияний, некрозов, патологий микроциркулии.
Хроническая форма заболевания с нарушениями иммунитета наблюдается чаще у женщин, клиническая картина характеризуется яркими симптомами.
Если говорить про патогенез обструктивного панкреатита, то он развивается в результате обструкции основного протока железы. Поражение органа равномерное, не сопровождается образованием камней в каналах. В клинической картине характеризуется постоянным болевым симптомом.
Острый панкреатит
Воспаление поджелудочной железы (панкреатит) по характеру течения делится на острый и хронический. Острый панкреатит – это результат переваривания ткани поджелудочной железы собственными ферментами.
Причины этой патологии разные. Это травмы живота, аллергические процессы, тромбозы кровеносных сосудов, заброс желчи (при холециститах) или содержимого кишечника (при дуоденитах) в выводящие протоки поджелудочной железы и т.д. К повреждению клеток приводит также переедание, если в рационе присутствует много жирной пищи и спиртных напитков.
Под воздействием этих причин возрастает ферментативная активность, переваривается собственная ткань, разрушается ткань поджелудочной железы (панкреонекроз). По тяжести и патологическим процессам, происходящим в железе, острый панкреатит делится на 3 степени:
- легкая степень – отек: паренхима отекает, но панкреонекроз не развивается;
- средняя степень – развиваются очаговые поражения в виде воспалительного инфильтрата, псевдокисты, отдельных участков панкреонекроза или преходящих множественных нарушений со стороны других внутренних органов (печеночная и почечная недостаточность и др.) продолжительностью не более 48 часов;
- тяжелая степень – неограниченный (диффузный) инфицированный панкреонекроз или общие тяжелые продолжительные нарушения.
Первые признаки заболевания: сильнейшая боль в животе, отдающая в спину, неукротимая рвота. Через некоторое время присоединяются бледность, повышение или резкое снижение артериального давления (АД). Состояние больного тяжелое, больному требуется госпитализация.
Диагноз подтверждается данными:
- наличием сильных болей, которые не купируются медикаментозными средствами, неукротимой рвоты;
- лабораторными исследованиями – в общем анализе крови признаки воспаления, в крови и моче определяется повышенное содержание панкреатических ферментов;
- ультразвуковыми исследованиями (УЗИ) – выявляются очаговые и диффузные изменения;
- при необходимости проводится компьютерная или магнитно-резонансная томография (КТ или МРТ), на которых хорошо видны все изменения.
Прогноз зависит от тяжести течения панкреатита, а также от того, насколько быстро была оказана медицинская помощь больному. Больному проводится интенсивное консервативное лечение. Гнойные осложнения иногда подлежать оперативному лечению. Вовремя начатое лечение приводит к полному выздоровлению, тем не менее, прогноз серьезный. У пятой части больных развивается хронический панкреатит.
Патогенез острого панкреатита
Патогенез острого панкреатита – это достаточно сложная цепь изменений, которые затрагивают не только поджелудочную железу, но и весь организм в целом. Какие механизмы начинают работать при наличии вышеупомянутых факторов и почему возникает данное патологическое состояние? Прежде всего, стоит отметить, что любая из причин развития панкреатита провоцирует нарушение тока панкреатического сока и активное образование ферментов данной железы. То есть возникает следующая ситуация: поджелудочная железа активно вырабатывает ферменты, но их естественный ток нарушен.
Таким образом, возникает панкреатический блок – состояние, способное привести к следующим серьезным последствиям:
- спазм сфинктера поджелудочной железы;
- рефлюкс (неправильное или ретроградное движение) дуоденального содержимого;
- отек сосочков;
- рефлюкс желчи;
- активация образования ферментов и т.д.
Нарушенный, по вышеуказанным причинам, отток секреторного содержимого поджелудочной железы приводит к тому, что возникает повышенное гидростатическое давление в протоках поджелудочной железы. Именно гипертензия (повышенное давление) разрушающе действует на клетки поджелудочной железы, что и приводит к возникновению острого воспалительного процесса. Патогенез острого панкреатита сопровождается сильным отеком тканей, а также поражением сосудов железы.
Кроме прочего, ферментное содержимое воспаленной поджелудочной железы имеет свойство попадать в общий кровоток. Именно это становится причиной ряда общих нарушений состояния пациента. Попадая в кровь, ферменты поджелудочной железы повреждают глобулины и различные белки сыворотки крови. При этом образуется большое количество продуктов распада, которые разносятся кровотоком во все органы и системы человека, что приводит к нарушению их функций и даже разрушению. Именно в связи с тем, что в кровь попадают продукты распада, у пациентов, страдающих данным заболеванием, часто наблюдаются признаки общей интоксикации организма (повышение температуры тела, тошнота и рвота, нарушение общего соматического состояния и другие). Также интоксикация нередко становится причиной состояний, угрожающих не только здоровью, но и жизни пациента.
Лечение
Первая помощь при приступе острого панкреатита заключается в прикладывании к больному месту холода и приеме спазмолитиков. Запрещено использовать обезболивающие средства или прикладывать тепло к болезненному участку. При внезапном появлении острой опоясывающей боли в эпигастрии, тошноты, неукротимой рвоты, диареи, метеоризма, лихорадки необходимо немедленно вызвать скорую помощь. Дальнейшее лечение острого панкреатита проводят в отделении интенсивной терапии под контролем докторов.
Диетотерапия
Питание при остром панкреатите должно обеспечивать максимальный покой железе и уменьшать желудочную и панкреатическую секрецию. Больным в первые четыре дня показано полное голодание. Разрешено пить минеральную воду без газа мелкими глотками. Постепенно вводят в рацион отварные или паровые белковые блюда. Меню больного должно содержать достаточное количество жиров и мало углеводов.  Энергетическая ценность суточного рациона — примерно две тысячи килокалорий. Диета при остром панкреатите должна состоять из восьмидесяти граммов белков, шестидесяти граммов жиров и небольшого количества углеводов. Необходимо также ограничить соль для уменьшения отеков, снижения выработки соляной кислоты и замедления пищеварения. Приветствуется дробное питание до шести раз в сутки небольшими порциями. Пищу следует принимать в теплом виде, лучше жидкую или полужидкую. С седьмого дня в рацион включают слизистые супы, кисели, каши, сухари, постные паровые котлетки, картофельное пюре, слабый чай, отвар шиповника. Затем расширяют рацион за счет сыров, белковых омлетов, печеных яблок. Полностью исключают из питания на длительное время жареные, копченые, соленые блюда, маринады, сало, жирные молочные продукты, сдобу, алкоголь. Длительность диеты — год. Если пренебрегать принципами лечебной диеты, то острый панкреатит быстро перейдет в хронический.
Энергетическая ценность суточного рациона — примерно две тысячи килокалорий. Диета при остром панкреатите должна состоять из восьмидесяти граммов белков, шестидесяти граммов жиров и небольшого количества углеводов. Необходимо также ограничить соль для уменьшения отеков, снижения выработки соляной кислоты и замедления пищеварения. Приветствуется дробное питание до шести раз в сутки небольшими порциями. Пищу следует принимать в теплом виде, лучше жидкую или полужидкую. С седьмого дня в рацион включают слизистые супы, кисели, каши, сухари, постные паровые котлетки, картофельное пюре, слабый чай, отвар шиповника. Затем расширяют рацион за счет сыров, белковых омлетов, печеных яблок. Полностью исключают из питания на длительное время жареные, копченые, соленые блюда, маринады, сало, жирные молочные продукты, сдобу, алкоголь. Длительность диеты — год. Если пренебрегать принципами лечебной диеты, то острый панкреатит быстро перейдет в хронический.
Консервативное лечение
Лечение острого панкреатита проводят амбулаторно в условиях хирургического отделения. Тяжелые и осложненные формы заболевания лечат в отделении реанимации. Основные лечебные цели — ограничение некротических процессов в поджелудочной железе и борьба с интоксикацией. Заболевание на ранней стадии лечат щадящими методами детоксикации. Для этого применяют:
- форсированный диурез — промывание крови через почки, благодаря чему очищается организм больного от ядов,
- кишечный и брюшной диализ — промывание кишечника и брюшной полости,
- гемосорбция — прямая очистка крови,
- плазмаферез.
Медикаментозная терапия заключается в использовании препаратов, понижающих панкреатическую секрецию, антиферментных средств, тормозящих функцию поджелудочной железы, гормонов пищеварительного тракта и антибиотиков. При наличии гнойных осложнений показано хирургическое лечение.
Панкреатит — заболевание поджелудочной железы, в результате которого происходит воспаление тканей органа
Ферменты, производимые поджелудочной железой, занимают важное место в процессе пищеварения, а гормон инсулин, также производимый органом, регулирует количество сахара в крови человека
Болезнь имеет две формы: хроническую и острую. При хронической форме заболевание протекает вяло и медленно, а при острой отмечается интенсивное развитие болезни и особенно сильное проявление симптомов.
Классификация по редакции В.Т. Ивашкина
В результате развития недуга и проявления новых причин заболевания виды панкреатитов, которые выделены учёным Ивашкиным, считаются устаревшими по признаку этиологии. Доктор предложил полную классификацию недуга, которая разделялась по многим факторам и позволяла медикам составить точный диагноз.
Форма развития недуга бывает разная. В связи с этим доктор выделил отдельный раздел классификации под разновидности панкреатита по строению:
- интерстициально-отёчный;
- паренхиматозный;
- индуративный;
- гиперпластический;
- кистозный.
По признакам недуга выделили:
- болевой вариант;
- гипосекреторный;
- астено-невротический или ипохондрический;
- латентный;
- сочетанный.
По силе протекания недуга:
- редкие повторы воспалений;
- частые повторы;
- персистирующий.
По причине проявления патологии:
- билиарнозависимый;
- алкогольный;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
Разновидности патологии, связанные с осложнениями:
- нарушения оттока желчи;
- портальная гипертензия;
- инфекционные болезни;
- воспалительные нарушения;
- эндокринные недуги.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий
Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Примечания
- Ranson J.H., Rifkind K.M., Roses D.F. et al. Prognostic signs and the role of operative management in acute pancreatitis // Surg. Gynecol. Obstet.. — 1974. — № 139(1). — С. 69-81.
- Bradley E.L. 3rd. A clinically based classification system for acute pancreatitis. Summary of the International Symposium on Acute Pancreatitis, Atlanta, Ga, September 11 through 13, 1992 // Arch. Surg.. — 1993. — № 128(5). — С. 586-590.
- Knaus W., Drapper E., Wagner D. et al. APACHE II: A severity of disease classification system // Crit. Care Med. — 1985. — Vol. 13. — P. 818—829.
- Banks P.A. Practice guidelines in acute pancreatitis // Postgrad. Med. J.. — 1997. — № 71. — С. 472-475.
- ↑ Ушкалова Е. А. Применение Октреотида в гастроэнтерологии – Фарматека, № 1, 2005
- ↑ Гельфанд Б. Р., Бурневич С. З., Цыденжапов Е. Ц., Брюхов А. Н. Антибиотикопрофилактика и терапия при панкреонекрозе // Consilium-medicum. — 1999. — Т.1, № 2.
- Савельев В. С., Филимонов М. И., Гельфанд Б. Р.. Бурневич С. З. Деструктивный панкреатит: алгоритм диагностики и лечения (проект) // Новый Хирургический Архив. — 2002. — Т.1, № 5.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Определение основных форм заболевания по В. Т. Ивашкину
В 1990 году доктор медицинских наук В. Т. Ивашкин вместе со своими коллегами предложил систематизировать виды панкреатита в согласии с разными факторами, благодаря чему при постановке диагноза патология описывается максимально точно.

По причине возникновения:
- билиарнозависимый,
- алкогольный,
- дисметаболический,
- инфекционный,
- лекарственный,
- идиопатический.
По протеканию болезни:
- редко рецидивирующий,
- часто рецидивирующий,
- с постоянно имеющейся симптоматикой.
По морфологии:
- интерстициально-отечный,
- паренхиматозный,
- фиброзно-склеротический (индуративный),
- псевдотуморозный (ложноопухолевый, гиперпластический),
- кистозный.
По симптомам болезни:
- болевой,
- гипосекреторный,
- астеноневротический,
- скрытый,
- сочетанный.
Интерстициально-отечный
Воспалительный процесс продолжается больше 6 месяцев. Исследования тканей поджелудочной показывают разнородность структуры и эхогенности, увеличение объема железы. У трети пациентов появляются осложнения.
Рецидивирующий хронический
Характеризуется частыми обострениями, однако изменений морфологической картины и осложнений практически не наблюдается. Пациента часто беспокоит диарея, достаточно быстро устраняемая после приема ферментов.

Индуративный хронический
Наблюдается расстройство пищеварения и усиление болевых ощущений. У половины пациентов появляются вторичные патологические процессы. Ультразвуковое исследование показывает увеличение ширины протока и уплотнение железы.
Псевдотуморозный хронический
7 из 10 пациентов жалуются на ухудшение самочувствия, быстро теряют вес, появляются другие осложнения. Исследования показывают значительные изменения органа в размере и расширение протоков.
Кистозный вариант хронического
Исследования показывают увеличение органа, разрастание соединительной ткани, вызванное длительным воспалением, протоки расширены. Болевые ощущения вполне терпимые, однако у более 50% пациентов наблюдается присоединение других патологий.
Определение основных форм заболевания по В. Т. Ивашкину
В 1990 году В. Т. Ивашкиным в соавторстве было предложено разделение панкреатита, схожее с Марсельским, но диагностируемое по результатам КТ и УЗИ. Оно учитывало формы, признаки, причины возникновения патологического процесса, характер протекания заболевания и вероятные осложнения. Были выделены следующие варианты заболевания:
- интерстициально-отечный;
- рецидивирующий;
- индуративный;
- псевдотуморозный;
- кистозный.
Интерстициально-отечный тип патологии
При УЗИ и КТ выявляется неоднородность структуры, визуализируется неоднородная эхогенность, изменение размера поджелудочной железы. У 90% пациентов увеличивается активность амилазы. Осложнения возникают у 30–40%.
Рецидивирующий хронический панкреатит
Это самый диагностируемый тип болезни. Обострения беспокоят часто. По итогам исследований, поджелудочная железа изменена несущественно, структура органа однородна и уплотнена. Осложнения наблюдаются редко. Могут возникать расстройства стула, устраняемые ферментными препаратами.
Индуративный хронический панкреатит
Боли интенсивные, пациентов беспокоит диспептический синдром. Практически у 50% пациентов развиваются различные осложнения. УЗИ и КТ показывают уплотнение органа. Визуализируется расширение протока.
Псевдотуморозный хронический панкреатит
 У 70% пациентов наблюдаются осложнения. Дискомфорт значительно выражен, происходит резкое похудение. При дифференциации выполняются пробы с лазиксом, а также анализ на онкомаркеры.
У 70% пациентов наблюдаются осложнения. Дискомфорт значительно выражен, происходит резкое похудение. При дифференциации выполняются пробы с лазиксом, а также анализ на онкомаркеры.
Исследования выявляют изменение отдела поджелудочной железы. При эндоскопической ретроградной панкреатографии диагностируется расширение протока органа.
Кистозный вариант хронического панкреатита
Проявляется не очень сильными болями, амилазный тест обычно длительное время остается положительным. По результатам УЗИ и КТ орган увеличен, отмечаются участки фиброза, расширение протоков, кисти. Почти у 60% пациентов развиваются осложнения.