Анализ на уреаплазму
Содержание:
- О чем свидетельствует содержание уреаплазмы?
- Клиническая картина
- Заболевание уреаплазмоз и его возбудитель
- Исследования для определения уареаплазмы
- Уреаплазма: нормальное значение
- Терапия патологических отклонений
- Уреаплазмоз и уреаплазмопозитивность
- Уреаплазмы у беременных женщин
- Диагностирование
- Общая информация
- Уреаплазма: количественное определение
- Когда берут анализ на уреаплазму у женщин?
О чем свидетельствует содержание уреаплазмы?
Уреаплазма является болезнетворным организмом патогенного характера. Рассматриваемая бактерия относится к разряду дефективных, поскольку обладает ДНК, а также не имеет клеточной стенки и клеточной оболочки. Название микроорганизма обусловлено его повышенной способностью к уреолизу — процессу расщепления мочевины.
Большое количество уреаплазмы отрицательно влияет на состояние мочеполовой системы, способствует развитию ряда следующих заболеваний:
- кольпит;
- воспаление маточных придатков;
- цистит;
- эрозия шейки матки;
- воспалительные заболевания мочеполовой системы;
- эндометрит;
- цервицит;
- нарушение репродуктивной функции.
Причины уреаплазмоза
Уреаплазмоз представляет собой заболевание инфекционного характера, передающееся преимущественно половым путем. Его возбудителем принято считать микроорганизм — уреаплазму, который относят к разряду условно патогенной микрофлоры. Данная патология отличается широким распространением. Согласно статистическим данным, с уреаплазмозом сталкивается около 60% представительниц прекрасного пола. Заражение происходит во время незащищенного полового акта. Поэтому в группу особого риска входят женщины, ведущие активную сексуальную жизнь и не имеющие постоянного партнера. Кроме того, возможно внутриутробное инфицирование или же заражение во время прохождения плода по родовым путям больной матери. Существует теория о возможности передачи уреаплазмы бытовым путем.
Поэтому уреаплазмомз диагностируется только в случае проявления болезненной симптоматики и при повышенном содержании данных микроорганизмов, превышающих норму. Однако на сегодняшний день данная гипотеза не получила точного научного подтверждения. В отличие от таких болезнетворных возбудителей, как генитальные микоплазмы или же хламидии, уреаплазма может достаточно долгое время никак себя не проявлять. Ее патологическая деятельность в большинстве случаев бывает обусловлена снижением защитных функций и общей сопротивляемости организма, нарушениями в функционировании иммунной системы. К основным провоцирующим факторам принято относить следующие:
- длительное лечение антибиотиками;
- недавно перенесенные хирургические вмешательства;
- беременность;
- тяжелые заболевания воспалительного или же инфекционного характера;
- склонность к вирусным и респираторным заболеваниям;
- общее переохлаждение организма;
- дисбактериоз;
- изменение гормонального фона;
- перенесенные хирургические вмешательства в гинекологической сфере;
- выскабливание эпителия матки;
- установка внутриматочной спирали.
Признаки уреаплазмоза
Согласно статистическим данным, у 20% носителей такой инфекции болезненная симптоматика не наблюдается. Однако повышенное количество уреаплазмы в женском организме, являющееся отклонением от нормы, может проявляться следующими характерными признаками:
- появление прозрачных влагалищных выделений;
- частые позывы к мочеиспусканию, которые могут быть ложными;
- болезненность и неприятные ощущения во время полового акта;
- затрудненный процесс мочеиспускания;
- чувство жжения и дискомфорта в области половых органов;
- появление режущих болей в нижней части живота;
- ангина;
- гнойное обложение гортани;
- нарушение менструального цикла;
- маточные кровотечения;
- обильные и затяжные менструации;
- незначительное повышение температуры тела.
Стоит отметить, что повышенное количество уреаплазмы может стать причиной развития различных патологических процессов, поражающих матку и яичники, привести к воспалению и спайке маточных труб. Особенно опасна данная инфекция для беременной женщины. Последствия могут быть самыми плачевными, вплоть до выкидыша. Поэтому при обнаружении хотя бы нескольких вышеперечисленных симптомов, следует обратиться к врачу и сдать анализы на содержание уреаплазмы.
Клиническая картина
Симптоматика при уреаплазме у женщин может длительное время отсутствовать вообще. Болезнь в полной мере проявится при значительном превышении нормы. В этом и заключается коварство патологии – при таком раскладе она переходит в хроническую форму, которую вылечить раз и навсегда уже не получится.
Первые признаки недуга у женщин будут такими:
выделения из влагалища. У женщины их количество и характер зависят от фазы менструального цикла
Нужно обращать внимание на любые изменения привычной картины. Обычно вначале они будут более обильными, прозрачными, без особого специфического запаха
Далее выделения становятся желтоватыми либо зеленоватыми, зловонными. Такие проявления свидетельствуют о начале воспалительного процесса;
режущие боли внизу живота, напоминающие кишечные колики. Возникают спонтанно, носят периодический характер;
дискомфорт при мочеиспускании. Отмечается жжение внутри канала, что свидетельствует о попадании инфекции в уретру;
болезненные ощущения в самом влагалище при сексуальном контакте, которые остаются некоторое время после него.
Вот какими бывают проявления уреаплазмы у женщин на начальных этапах. При обращении за квалифицированной помощью, на данной стадии заболевания, оно лечится эффективно и практически не дает осложнений.
Далее, при прогрессировании или в результате длительного скрытого течения, инфекция может проявляться следующими симптомами:
- повышение (хоть и незначительное) температуры тела, которое преимущественно наблюдается к вечеру;
- боль внизу живота усиливается и становится более частой;
- выделения, дискомфорт при мочеиспускании усугубляются;
- ухудшается общее самочувствие, появляется беспричинная слабость, повышенная утомляемость;
- на теле может появиться сыпь, особенно в районе гениталий;
- развивается эрозия как внешних, так и внутренних половых органов;
- возникают проблемы с зачатием.
Выявив первые признаки заболевания, нужно немедленно обращаться к специалистам, а не заниматься самолечением или прибегать к народным рецептам. Ведь в конечном итоге уреаплазмоз может привести к бесплодию, если вовремя не провести адекватное лечение.
Заболевание уреаплазмоз и его возбудитель
Главная причина заболевания – микробактерия уреаплазма (Ureaplasma species), ближайший родственник микоплазм. Этот уникальный микроорганизм занимают промежуточное положение между бактериями и вирусами. Как и бактерия, он имеет клеточное строение с наличием внешней мембраны, но при этом лишен защитной клеточной стенки, поэтому, подобно вирусу, способен жить и размножаться только паразитируя на других клетках.
Область распространения бактерии – мочеполовая система. Обитает преимущественно в мочевыводящих путях, попутно проникая в половые органы.
На заметку! Всего насчитывают 7 видов уреаплазм (+14 серотипов). В инфицировании человека участвуют 2 вида: U. parvum и U. urealyticum. Первый вид встречается чаще и является более агрессивным, но в остальном существенной разницы между ними нет, поэтому в лабораторных анализах их могут прописать под общим определением Ureaplasma spp. (species – виды).
В прошлом веке уреаплазму считали непатогенным организмом. Это связано с тем, что в 70-80-х гг. для диагностики использовали уреазные тесты, которые определяют способности микроорганизма расщеплять мочевину. Результаты сильно искажались, так как, помимо уреаплазмы, этой способностью обладают и другие бактерии, которые в норме присутствуют на слизистой поверхности органов. В настоящее время, когда для диагностики стали применять высокоточный ПЦР-метод, уреаплазма из непатогенного микроорганизма перешла в разряд условно-патогенных. Это значит, что она становится опасной только по достижении определенной концентрации (для уреаплазмы – 104 клеток на 1 мл). При превышении этого порога она начинает подавлять здоровую микрофлору и неблагоприятно влияет на здоровье мочеполовой системы.
Условия для активизации уреаплазмы:
- слабая активность иммунной системы;
- длительные нервные стрессы;
- дисбактериоз, недостаток здоровой микрофлоры;
- наличие других мочеполовых инфекций;
- постоянные простуды и наличие хронических заболеваний;
- несоблюдение правил интимной гигиены;
- частая смена половых партнеров (особенно актуально для состояния слизистых оболочек влагалища у женщин);
- некачественное питание с высоким содержанием продуктов, стимулирующих развитие инфекций – сладостей, маринадов, копченостей, хлебобулочных изделий и т.п.;
- недостаток витаминов и микроэлементов;
- длительная терапия антибиотиками или прием гормональных средств;
- воздействие радиации;
- беременность у женщин – резкая перестройка гормонального фона способна выявить многие скрытые инфекции.
Исследования для определения уареаплазмы
Исследования на определение уареаплазмы назначаются специалистами в следующих случаях:
- наличие инфекционных заболеваний, передающихся половым путем;
- планирование беременности;
- бактериальный вагиноз в острой форме;
- перед проведением хирургического вмешательства на органах малого таза;
- проблемы с зачатием;
- невынашивание беременности (наличие двух и более выкидышей подряд);
- при воспалительных процессах во влагалище, уретре или же шайке матки, выявленных путем исследования мазка на флору.
Для выявления уареаплазмоза используются три основные методики: бактериологический анализ мазка, метод ПЦР-диагностики и серологический анализ. Рассмотрим их более детально. Посев на уреаплазму представляет собой так называемый культуральный метод лабораторного исследования. Представленная диагностическая процедура позволяет выявить наличие уреаплазмы, определить ее количественные показатели, чувствительность болезнетворного организма к воздействию определенных антибиотиков. Мазок для проведения исследования берется из влагалища шейки матки или же уретры пациентки. Забор материала может осуществляться в любой период менструального цикла. Однако специалисты утверждают, что для получения предельно точных результатов, оптимальным временем для сдачи мазка являются дни перед началом или же после завершения месячных. После забора материала мазок на двое суток помещается в условия определенной питательной среды, благоприятной для выращивания уреаплазмы. Далее проводится непосредственное лабораторное исследование.
Уреаплазма в мазке в норме составляет десять в четвертой степени на миллилитр биологического исследовательского материала и ниже.При этом пациентка является носителем инфекции, но не нуждается в лечении.
Превышение данного показателя является отклонением от нормы, требующим назначения курса антибактериальной терапии.
ПЦР — диагностика позволяет в кратчайшие сроки (около 5 часов) определить наличие или отсутствие уреапалазмы в организме пациентки. Однако данное исследование не может предоставить информацию о количественных показателях болезнетворных бактерий. Серологический метод представляет собой лабораторное исследование крови, проводимое в целях определения антител к определенным структурам, так называемым антигенам уреаплазмы. Показаниями к проведению данной диагностической процедуры служат частые рецидивы заболевания, выкидыши, проблемы с зачатием и вынашиванием плода. Наличие в крови пациентки определенных антител говорит о присутствии инфекции в организме или же о ранее перенесенном уреаплазмозе. Отрицательный результат серологического исследования свидетельствует об отсутствии инфицирования уреаплазмой.
Уреаплазма: нормальное значение
Уреалитикум, как и паврум обнаруживаются в выделениях из урогенитального тракта и на слизистых у 60% людей репродуктивного возраста, являющихся практически здоровыми. При этом принято считать, что если КОЕ/мл меньше 10*4, то это уреаплазма показатель нормы, а вот если количественное значение микроорганизмов превышает это значение, тогда уже рекомендуют назначить лечение.
Многие врачи считают, что значение ниже 104 микробных тел в 1г или 1мл стоит расценивать как уреаплазма уреалитикум норма, поскольку эти микроорганизмы в таких показателях свойственны даже здоровым людям. То есть, чтобы определить, соответствует ли содержание уреаплазмы показателю нормы, в первую очередь нужно получить исследуемый материал в минимальном необходимом количестве. Когда речь идёт о сборе такого исследуемого материала как кровь, сперма, моча, спинномозговая жидкость, то особых проблем не возникает, в то же время произвести забор из цервикального канала, влагалища или уретры достаточно сложно, а в случае отсутствия патологических выделений, почти невозможно. И если у женщин за сутки можно получить незначительное количество выделений, то у мужчин это нереально, поэтому на основе анализа выделений бессимптомных больных, понять, что же у данного человека уреаплазмоз, норма или полное отсутствие уреалитикума, также невозможно. Поэтому для того чтобы определить, пациент имеет уреаплазма уреалитикум нормальное значение или повышенное, используют альтернативные методы, а именно:
- Соскоб с поверхности слизистой шейки матки, влагалища и уретры с последующим переносом материала в специальную транспортную среду. По данному методу диагностики работает большинство тест-систем серийного производства.
- Второй способ заключается во временном введении во влагалище или уретру какой-либо нейтральной жидкости – транспортного раствора, дистиллированной воды или физ.раствора — с последующим сбором её оттуда при помощи градуированных приборов.
- Третьим способом, позволяющим получить материал для оценки значения уреаплазма уреалитикум, является помещение тампона во влагалище на длительное время.
Однако стоит учитывать, что в разные периоды менструального цикла будет разное количество отслоений вагинального эпителия. И это при условии одинаковой глубины забора у одной и той же женщины. Из-за этой особенности ответить на вопрос, при уреаплазме какая норма микроорганизмов может быть обнаружена и не нуждается в лечении, достаточно сложно. Кроме того, эти же особенности выделяют как причину высокой частотности выявления паврум и уреалитикум у беременных, в то время как анализ до зачатия мог дать отрицательный результат.
Уреаплазма: количественное определение, норма
Кроме того, если задуматься, почему именно 10*4 уреаплазмы уреалитикум – колич норма, а не 10*1 или 10*9? Истоки такого значения следует искать в исследованиях Эдварда Касса в 1956 году, который при обследовании больных полиневритом, использовал понятие о значимом уровне, который должен был разделять бессимптомных больных на две группы:
- Те, кто нуждаются в лечении;
- Те, кому терапия не нужна.
Касс считал, что черта должна находиться на показателе 10*5, и с этим значением согласились многие его современники. Только десятилетия спустя в ходе многолетних исследований было обнаружено, что заболеванию подвержены многие женщины, у которых по Кассу количество уреаплазмы в норме или ниже нормы на 30%. Схожие исследования у мужчин проводили немцы в 1982 году, в ходе которых было установлено, что различным типам инфекций мочеполовой системы подвержены мужчины, у которых концентрация микроорганизмов в пробе превышало значение 10*4 КОЕ/мл.
Исследований, в которых чётко определялся бы показатель нормального количества уреаплазмы, не так уж и много. Самыми значимыми среди них являются исследования 1988 года Липмана о связи частоты преждевременных родов у женщин с показателем, превышающим норму уреаплазмы в организме в 2 раза. Есть исследования Хоровитца, проходившие в ранний послеродовой период с целью определения негативного влияния микроорганизмов уреалитикум, способствующих развитию эндометрита при значении 10*5.
Отсюда можно сделать вывод, что 10*4 это норма уреаплазмы в организме только потому, что более точных цифр, а также исследований в этой области, на данный момент, нет.
Терапия патологических отклонений
Схемы лечения уреаплазменной инфекции современной медициной проработаны досконально.
Нужно помнить, что в ряде случаев специалисты медклиник посоветуют пройти повторный курс терапии для полного излечения.
Каждая стадия болезни пресекается путем задействования различных типов медицинских товаров, а именно:
- острое протекание недуга потребует использования антибактериальных медикаментов;
- хроническая форма — комплексного применения лекарственных средств местного, общего типов действия и иммуномодуляторов;
- подострая купируется сочетанием общих и местных средств.
Антибактериальная терапия
Включение в схемы лечения антибиотиков возможно лишь после определения резистентности патогенов к медицинским товарам антимикробного действия. На данный момент одного медикамента, губительно воздействующего на указанные группы уреаплазм у женщин и мужчин, нет, поэтому врач порекомендует одновременное задействование нескольких препаратов.

В числе антибиотиков, применяемых в борьбе с уреаплазменной инфекцией и выравнивающих норму уреаплазмы до требуемых значений:
- лекарства группы тетрациклинов (Доксициклин);
- представители ряда фторхинолов (Моксифлоксацин);
- медикаменты-макролиды (Кларитромицин).
С целью снижения негативного влияния антибиотиков на организм дополнительно будут назначены антимикозные медицинские товары (свечи, таблетки, суппозитории).
Решать, какие препараты следует принимать и сколько курсов лечения нужно пройти, может только врач.
При расчете дозировки специалист обязательно учитывает состояние больного, наличие в его анамнезе индивидуальной непереносимости лекарственных средств, тяжесть течения недуга.
Иммунотерапия и общее укрепление организма
В целях укрепления иммунитета пациенту будет предложено принимать иммуностимуляторы (например, Циклоферон).

Восстановление организма проводится при помощи:
- ферментов (в частности, Вобензима);
- биостимуляторов;
- антиоксидантов и адаптогенов (в числе последних — препарат Эстифан).
По окончании лечения специалисты медклиник рекомендуют пациентам пройти повторные анализы для определения нормы уреаплазмы.
Часто схема дополнительных проверок включает до 4 исследований, проводимых с интервалом в 3 месяца. Такая методика применяется в отношении пациентов группы риска:
- женщин, часто меняющих половых партнеров;
- дам со слабым иммунитетом;
- представительниц прекрасного пола, имеющих в анамнезе инфекционные заболевания органов малого таза.
Дальнейшая сдача биологических материалов на определение нормы уреаплазмы назначается ежегодно.
Игнорировать рекомендации врачей не следует: хронические формы уреаплазменной инфекции чреваты развитием серьезных осложнений, в числе которых — восходящий пиелонефрит, аднексит и вторичное бесплодие.
Уреаплазмоз и уреаплазмопозитивность
Уреаплазмоз – это диагноз исключения. Считается, что уреаплазма у большинства пациентов не вызывает уреаплазмоз. Поэтому сам факт обнаружения бактерии не является поводом для установления диагноза.
Более того: выявление уреаплазмы на фоне воспалительного процесса урогенитального тракта тоже не дает врачу такого права. Вначале он должен исследовать пациента на все другие ЗППП. Это хламидиоз, гонорея, трихомониаз и другие патологии.
И только в случае, когда ни один из патогенов не обнаружен, диагноз уреаплазмоз может быть установлен.
То есть, он ставится при сочетании таких условий:
- в ходе ПЦР или культуральной диагностики обнаружена уреаплазма
- в ходе обследования пациента не выявлены другие микроорганизмы, передающиеся половым путем, способные вызывать воспалительные процессы урогенитального тракта
- имеются клинические или лабораторные признаки воспаления (выделения, дизурия, лейкоциты в мазке)
Если хотя бы одно из этих условий не соблюдено, то диагноз уреаплазмоз не ставится. Например, если выявлен гонококк, то считается, что именно он, а не уреаплазма, вызывал воспаление. Если же воспаления нет вообще, но уреаплазмы выявлены, это состояние называют уреаплазмопозитивность.
Уреаплазмы у беременных женщин
Инфекция уреаплазмы наряду с хламидиозом и ВПЧ является одним из наиболее распространенных заболеваний, передающихся половым путем.
Особую опасность Ureaplasma представляет во время беременности.
Если во время беременности нашли уреаплазму, женщине назначается постоянный мониторинг и контроль со стороны врача-гинеколога, а также при необходимости соответствующее лечение.
В связи с изменением гормонального фона и влиянием этого на иммунитет, даже незначительное количество Ureaplasma в организме может активизироваться и привести к развитию инфекции — уреаплазмоза.
У беременных существует риск передачи уреаплазменной инфекции плоду, непосредственно во время родов.

Активная форма инфекции у женщин распространяется на органы малого таза, что может привести к воспалению эндометрия, придатков (яичников, маточных труб и простатита) и перитониту.
Эти опасные осложнения приводят к развитию бесплодия, выкидышу или внематочной беременности.
Чем опасна уреаплазма у беременных женщин?
Осложнением нелеченой инфекции U. urealyticum у беременных может быть развитие воспалительного процесса плацентарной ткани.
Это грозит началом родовой деятельности раньше положенного срока.
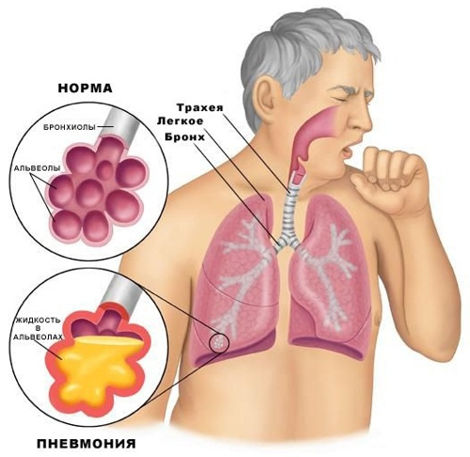
В результате внутриутробной или перинатальной инфекции у новорожденных могут развиться менингит и пневмония.
Откуда еще берется уреаплазма?
Причины появления уреаплазмы у женщин могут быть и такими:
- Гормональные изменения: менструация, роды, аборт
- Наличие хронических заболеваний, приводящих к ослаблению иммунной функции
- Наличие хламидий и трихомониаза
- Отсутствие постоянного партера. Неизбирательность в сексе намного увеличивает шансы заражения патогенной микрофлорой
- Урологические/гинекологические манипуляции: установка ВМС, оперативное лечение органов малого таза, инструментальные исследования мочевого пузыря (цистоуретрография и др.)
Диагностирование
Заподозрить наличие у пациента описываемой инфекции и назначить дополнительные анализы может инфекционист или гинеколог, педиатр-неонатолог или уролог.
При отсутствии выраженных симптомов болезни показаниями к проведению специальных исследований является следующие моменты:
- Беспорядочная половая жизнь.
- Бесплодие.
- Наличие в гинекологическом анамнезе женщины внематочной или замершей беременности, невынашивания, патологий плода.
- Воспаления мочевыделительной системы.
Потребуется пройти дополнительные обследования и перед плановыми оперативными манипуляциями.
Современная медицина располагает несколькими способами определения наличия (отсутствия) колоний патогенов в организме человека.
Бактериологический посев
Рассматриваемый культуральный метод исследования проводится чаще остальных. Материалом для проведения бакпосева является мазок, который берется из мочеполового канала либо из канала шейки матки.

Для культивирования патогенов образец помещается в особую емкость с питательной средой — чашку Петри. Если уреаплазмы в мазке присутствуют, то они будут образовывать колонии.
Для получения результатов, свидетельствующих о наличии или отсутствии вредоносных микроорганизмов в анализе, потребуется от 4 до 8 дней.
Дополнительно с определением присутствия микроорганизмов бакпосев позволяет выявить их чувствительность к антибиотикам.
Иммуноферментный анализ
Проведение ИФА (или серологического анализа) позволяет выявить наличие в организме пациента антител к инфекции. Исследуемый образец — кровь больного; длительность диагностирования материала — 24 часа. Многие специалисты считают результаты ИФА неточными, поскольку при сбоях в иммунитете антитила к уреаплазме могут не вырабатываться.
Большой процент вероятности постановки неправильного диагноза и объясняет непопулярность рассматриваемого метода. Его результаты, как правило, расцениваются в качестве ориентира для дальнейшего исследования состояния организма больного.
При отсутствии заболевания в графе бланка с указанием титра (количества антител) будет добавлено слово «норма». Поскольку специалисты разных медучреждений считают нормой у женщин разную степень наличия уреаплазм (подробнее об этом ниже), то цифра при прохождении обследования в нескольких больницах может быть неодинаковой.
Полимеразную цепную реакцию относят к высокоточным методам количественного определения отклонений от показателей нормы Ureaplasma spp., проводимым в кратчайший период времени (за 4 часа). Материал для исследования — выделения из половых органов, урина.
Недостатком ПЦР считается невозможность выявления активности патогена. Кроме того, анализ может быть:
- ложноотрицательным (при проведении антибиотикотерапии незадолго до сдачи образца);
- ложноположительным (в случае загрязнения исследуемого материала).
Метод ПЦР позволяет определить, какой тип уреаплазмы СПП является возбудителем заболевания — Parvum или Urealyticum.
Для уточнения диагноза лечащий врач может назначить комплексное проведение исследований (например, ПЦР и бакпосев). Такой подход позволит исключить и человеческий фактор, влияющий на результат диагностики (неправильную транспортировку материалов, некачественную подготовку пациента к сдаче анализа).
Правила подготовки к забору анализов
В целях получения максимально точных результатов анализов пациенту следует соблюдать несколько важных рекомендаций:
- Ужин накануне назначенной даты забора материалов должен быть диетическим.
- В день сдачи крови завтракать либо пить кофе (чай) нельзя.
- Время сбора урины на анализ — утреннее первое мочеиспускание.
- Перед сдачей мазка необходимо воздерживаться от сексуальных связей в течение 48 часов. При менструации, как правило, соскоб и мазок не берут. За 72 часа до посещения гинеколога не применяют вагинальные таблетки, контрацептивы-суппозитории и противозачаточные средства в форме линимента; за 8-10 часов — не проводят гигиену половых органов.
Чтобы результат мазка или соскоба содержали достоверную информацию, пациентка должна сдавать анализ в середине менструального цикла.
Общая информация
Уреаплазмы (Ureaplasma urealyticum и Ureaplasma parvum) — условно-патогенные микроорганизмы, которые могут обнаруживаться у 20-45% клинически здоровых лиц. При определенных условиях способны вызывать различные гинекологические заболевания как то: уретрит, цервицит, цистит, воспалительные заболевания малого таза (ВЗОМТ), бесплодие, также осложнения беременности, послеродовые и послеабортные осложнения.
Данная инфекция иногда передаётся контактно-бытовым, чаще всего — половым. Инкубационный период — 2-3 недели. У мужчин проявляется уретритом, ведущим к поражению яичек и придатков, а в конечном итоге к бесплодию. У девушек этот микроб часто обнаруживают при бактериальном вагинозе. При этом до 80% случаев выявляется совместное инфицирование уреаплазмой, микоплазмой и анаэробной микрофлорой.
Долгое время уреаплазмоз у женщин может протекать бессимптомно, что никак не не снижает риска осложнений. Диагностическое значение в гинекологии имеет количество Ureaplasma urealyticum/parvum в бак посеве ≥ 104 КОЕ/мл.
Показания к исследованию
- Наличие «нехороших» выделений из половых путей;
- Подготовка к беременности;
- Сомнительные результаты других анализов на уреаплазму;.
- Наличии в половых органов неспецифичной микрофлоры;
- Бесплодие и привычное невынашивание беременности;
- Большое количество лейкоцитов в мазка на флору;
-
Контроль излеченнности.
Антибиотики в посеве на уреаплазму
При выявлении роста микоплазм и уреаплазм в ходе микробиологического исследования, определение чувствительности к противомикробным препаратам будет производиться с использованием стандартной панели антибиотиков:
- Доксициклин,
- Пристинамицин,
- Рокситромицин,
- Азитромицин,
- Джозамицин,
- Ципрофлоксацин,
-
Офлоксацин.
Как сдавать бак посев на уреаплазму
- у женщин анализ берут не ранее 5-го дня менструального цикла (вне кровянистых выделений);
- сдавать материал следует не ранее, чем через 24 часа после интимной близости, использования лубрикантов, введения во влагалище свечей и кремов;
- не ранее, чем через 36-48 часов после УЗИ вагинальным датчиком и расширенной кольпоскопии;
- взятие посева на уреаплазму как у женщин, так и у мужчин лучше всего проводить спустя 1,5-2 недели после окончания приема антибиотиков;
- накануне визита в клинику исключить спринцевание;
- взятие мазка из уретры проводится не ранее, чем через 2 часа после последнего мочеиспускания.
Сколько делается анализ.
Срок готовности данного исследования составляет 6-7 рабочих дней.
Результат анализа
| Возбудитель | Норма | Патология |
|---|---|---|
| Уреаплазма | в посеве не обнаружена | обнаружена ≥ 104 |
В случае положительного результата посева на уреаплазму, т.е. наличие титра микробного обсеменения ≥ 104 КОЕ/мл., ставятся пробы на определение чувствительности к антибиотикам, указанным в списке выше.
Расшифровка результата.
В норме заключение врача микробиолога в бланке анализа будет написано так: «не обнаружено». При бессимптомном носительстве может определяться низкий титр уреаплазм (< 104 КОЕ/тампон/мл). Если женщина сдала посев на уреаплазму и получила высокие цифры титра микроба (10 в пятой степени и выше), либо титр небольшой, но имеют место симптомы гинекологического заболевания, необходимо проконсультироваться с вашим лечащим врачом и принять соответствующие меры!
Стоимость услуг
Анализы с определением чувствительностью к антибиотикам, ₽
| Посев на уреаплазму | Цена |
|---|---|
| У женщин | 1 750 |
| У мужчин | 1 750 |
| У детей | 1 750 |
| Посев на уреаплазму и микоплазму | 3 500 |
| Взятие анализа | 450 |
Информация для дам:
• Записаться на анализы
в процедурный кабинет
Уреаплазма: количественное определение
Как уже было рассмотрено, количественная норма присутствия бактерий в мочеполовом канале и влагалище составляет около 10 в 4 степени. Однако, при любых отклонениях, не стоит затягивать с лечением такого неприятного заболевания как уреаплазмоз.
Стоит отметить также тот факт, что у женщин существует характерная особенность – наличие менструального цикла. Так как он отличается периодичностью, то в разные периоды этого цикла у женщин отслаивается разная величина вагинального эпителия. Из этого следует что, используя один и тот же метод диагностирования у той же самой особи женского пола, но в разные фазы менструального цикла, результаты такого исследования будут существенно отличаться. Ввиду этой особенности специалисты по сей день не могут назвать чёткую норму уреаплазмы в организме, а также не могут разобраться с вопросом о необходимости терапии.
Однако, в любом из перечисленных случаев прохождение полного курса лечения является обязательным:
Когда берут анализ на уреаплазму у женщин?
Основными показаниями к проведению исследования у женщин являются:
1. Клинические признаки воспаления урогенитального тракта.
Таковыми могут быть:
- боль в области гениталий;
- выделения;
- покраснение;
- уплотнение (инфильтрация);
- зуд;
- болезненность полового акта;
- припухлость.
Эти симптомы не являются специфическими.
Они встречаются при десятках различных урогенитальных инфекций, вызванных как возбудителями венерических болезней, так и представителями условно-патогенной флоры.
2. Лабораторные признаки воспалительного процесса.
В том числе в ситуациях, когда отсутствуют жалобы и объективные клинические признаки воспаления.
Бывает так, что у женщины берут мазок с профилактической целью (например, при подготовке к диагностической процедуре или после наступления беременности).
Его изучают под микроскопом.
После чего оказывается, что в образце содержится большое количество лейкоцитов.
Это говорит о воспалительном процессе.
Нужно найти причину воспаления.
Поэтому назначаются комплексные анализы на самых распространенных возбудителей венерических болезней, в том числе на уреаплазму.
3. Бактериальный вагиноз.
Это невоспалительное заболевание влагалища.
Оно вызвано ассоциациями бактерий.
Как правило, их иммуногенность настолько низкая, что воспаления не развивается.
Но при этом погибают лактобактерии, появляются обильные выделения с неприятным запахом.
В ассоциациях бактерий, являющихся возбудителями бактериального вагиноза, часто выявляются и уреаплазмы.
Большинство инфекционных заболеваний опасны для беременной женщины и плода.
Некоторые могут проникать через плаценту.
Они вызывают самопроизвольный аборт или формирование пороков развития.
Другие способны вызывать осложнения беременности: хориоамнионит, преждевременные роды, послеродовый эндометрит.
Третьи инфицируют ребенка во время родов, вызывая у него пневмонии, менингиты и другие заболевания.
Поэтому перед беременностью женщина должна обследоваться на все половые инфекции.
Многие из них могут быть скрытыми, протекают в малосимптомной или бессимптомной форме.
Но после зачатия ребенка иммунитет у женщины снижается.
Поэтому даже «дремлющие» инфекции могут активизироваться и стать причиной осложнений.
5. Предстоящие операции на органах таза.
Это может быть удаление кисты яичника, рассечение спаек в матке, реконструкция маточной трубы или любая другая операция.
Обследование также проводят перед некоторыми диагностическими процедурами, такими как гистероскопия или гистеросальпингография.
Все эти манипуляции могут привести к значительному или минимальному повреждению слизистой половых органов.
Если там есть инфекции, они способны стать причиной осложнений.
Поэтому проводится выявление уреаплазмы и других возбудителей.
Если они обнаруживаются в урогенитальном тракте, нужна санация перед выполнением диагностической процедуры или операции.
6. Отягощенный акушерский анамнез.
В это понятие входит невынашивание беременности, осложнения, мертворождения и т.д.
Уреаплазма может стать причиной самопроизвольного аборта и многих патологических состояний у беременных женщин.
Поэтому таких пациенток обследуют на эту и другие венерические инфекции.
7. Бесплодие.
Это состояние может иметь десятки разных причин.
В процессе обследования женщина сдает огромное количество анализов и проходит множество инструментальных исследований.
В этот список входит и анализ на уреаплазму.