Первые признаки приступа панкреатита и первая помощь
Содержание:
- Что делать, если возник приступ?
- Что делать и чем снять приступ панкреатита
- Симптомы панкреатита
- Специализированная медицинская помощь
- Причины воспаления поджелудочной железы
- Рекомендации по оказанию неотложной помощи
- Как снять боль при панкреатите
- Диета
- Диета для больных
- Что делают в больнице?
- Первая помощь при приступе панкреатита
- Опасность отказа от госпитализации
- Все о видах панкреатита
- Острый панкреатит симптомы и лечение диета
- Протекание болезни
- Режим питания после приступа
- Виды панкреатита
- Признаки острого панкреатита, симптомы где болит
- Медикаментозное обезболивание при хроническом панкреатите
- Симптоматика острого панкреатита
- Другие методы обезболивания при панкреатите
- Осложнения
Что делать, если возник приступ?
Что делать и как быть при возникновении приступа поджелудочной, должен знать каждый человек, так как от панкреатита никто не застрахован. Проявлять себя он может совершенно внезапно и в любое время суток.
Если у человека появились первые симптомы приступа (открылась рвота, возникли боли в верхней части живота и т.д.), нужно сразу же вызывать бригаду врачей. Помните, что самостоятельно предпринимать попытки по снятию болевого приступа не стоит, так как это только способствует ухудшению состояния больного. Но первая помощь до приезда врача все равно должна быть оказана. А заключается она в следующем:
- запретить человеку принимать ферментные препараты (в данном случае они усилят болевой синдром);
- сделать больному внутримышечную инъекцию Но-шпы или Папаверина (они снимут спазмы в протоках железы и улучшать проходимость панкреатического сока, тем самым уменьшив проявления боли);
- приложить к области поджелудочной холодный компресс на 10-15 минут (это также поможет облегчить состояние больного);
- при сильной рвоте и диарее необходимо каждые 10-15 минут давать человеку пить воду в количестве ¼ стакана (такие мероприятия помогут предотвратить обезвоживание организма);
- усадить человека на стул или кресло, приподняв его ноги к животу и наклонив немного вперед его туловище (такое положение позволит улучшить отток желчи и панкреатического сока).
Больше ничего делать не надо! Дальнейшее снятие приступа будет осуществляться уже в условиях стационара при помощи специальных лекарственных препаратов.
При возникновении приступа поджелудочной нужно сразу же вызывать бригаду скорой помощи
Любое промедление в данном случае может привести к печальным последствиям
Важно! Помните, что приступ панкреатита возникает по причине острого воспаления и отека поджелудочной, из-за чего в ней начинает застаиваться панкреатический сок. И в этот период принимать лекарства в форме таблеток, тем более содержащие в себе ферменты, ни в коем случае нельзя
Таблетки проникают в желудок, тем самым давая поджелудочной команду по активизации синтеза пищеварительных ферментов, что только увеличивает количество панкреатического сока и ускоряет процессы самопереваривания.
Что делать и чем снять приступ панкреатита
Первое, что нужно сделать при остром воспалении поджелудочной железы, — обеспечить больному покой и проследить за тем, чтобы он полностью отказался от еды, т. к. прием даже незначительного количества пищи провоцирует выброс ферментов в пищеварительном органе и ведет к усилению симптомов заболевания. Можно давать только чистую питьевую воду по ¼ стакана через каждые полчаса. Эта мера позволит избежать обезвоживания, которым часто сопровождается панкреатит.
При приступе панкреатита необходимо сохранять постельный режим.
Некоторым больным становится легче в положении сидя, когда они наклоняют корпус вперед. Ходить и совершать резкие движения при обострении панкреатита нельзя.
На область под грудиной нужно положить грелку с холодной водой или лед, обернутый в полотенце — это поможет уменьшить боль и приостановить дальнейшее развитие приступа.
 На область под грудиной нужно положить грелку с холодной водой это поможет уменьшить боль и приостановить дальнейшее развитие приступа.
На область под грудиной нужно положить грелку с холодной водой это поможет уменьшить боль и приостановить дальнейшее развитие приступа.
Прием препаратов
При остром воспалении поджелудочной железы не рекомендуется принимать лекарственные препараты без назначения врача, однако в домашних условиях допустимо употреблять анальгетики и спазмолитики, которые помогут снять сильные боли, облегчат состояние и устранят риск развития болевого шока. При приступе панкреатита можно использовать следующие лекарства:
- Но-Шпа;
- Дротаверин;
- Папаверин;
- Спазмалгон.

Совместно со спазмолитиками рекомендуется принять Аллохол. Это средство помогает вывести желчь из воспаленного органа и способствует уменьшению симптомов. Применяется при отсутствии камней во внутренних органах.
Ферментные препараты при приступе панкреатита употреблять в домашних условиях строго запрещается.
Народные средства
Нетрадиционную терапию можно с осторожностью применять уже после снятия острых симптомов, чтобы ускорить восстановление пищеварительного органа. Допустимо использовать народные рецепты при обострении хронической формы панкреатита, которое сопровождается умеренным болевым синдромом
Чтобы облегчить неприятные проявления заболевания, можно принимать травяной сбор из сушеных трав, в состав которого входят мать-и-мачеха, листья полыни и корни одуванчика. Нужно взять по 50 г каждого компонента и перемолоть растительное сырье в порошок. 30 г полученной массы залить 500 мл горячей воды, настоять 1 час, процедить. Принимать средство по 100 г 2 раза в день.
От боли и воспаления хорошо помогает настой лопуха. 1 ст. л. сухих измельченных листьев растения залить 1 стаканом кипятка и оставить на ночь. Утром процедить, принимать по 50 мл 3 раза в день.
 Корни одуванчика входят в травяной сбор при панкреатите.
Корни одуванчика входят в травяной сбор при панкреатите.
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Специализированная медицинская помощь
Специализированную помощь оказывают сотрудники гастроэнтерологического отделения стационара. Лечение чаще консервативное. При панкреонекрозе может потребоваться оперативное вмешательство с тотальной, субтотальной или фрагментарной резекцией поджелудочной железы. Консервативная терапия проводится по направлениям:
- подавление желудочной и панкреатической секреции;
- блокада разрушения тканей ПЖ активными ферментами;
- восстановление проходимости главного протока;
- купирование боли.
Подавление секреции и снижение функциональной активности ПЖ достигается, в первую очередь, с помощью голода. При поступлении в стационар пациенту проводится промывание желудка, после чего он не должен употреблять пищу на протяжении 1-3 дней. Медикаментозная терапия включает в себя прием лекарственных групп: блокаторы H2-гистаминовых рецепторов (ранитидин по 150 мг 3 р/сут.), М-холинолитики (атропин по 0.25 мг 2 р/сут.), антациды (1-2 пакетика 2 р/сут.), ингибиторы протонной помпы (омепразол по 20 мг 1 р/сут.).
Для восстановления проходимости протоков и устранение боли используют спазмолитики (дротаверин 40 мг, 2-3 раза в сутки) и анальгетические средства (анальгин+атропин 500+0.25 мг, в/м, 1-2 раза в день). При необходимости проводится эндоскопическая пластика фатерова сосочка. Для прекращения деструктивных процессов в паренхиме поджелудочной железы и профилактики острого панкреонекроза рекомендован Гордокс по 100-200 тыс. единиц в сутки. Лечение продолжают до наступления стойкой ремиссии.
Причины воспаления поджелудочной железы
Причин, способных вызвать приступ острого панкреатита достаточно много. Лидеры этого списка – неумеренные алкогольные возлияния и нарушения пищевого режима.
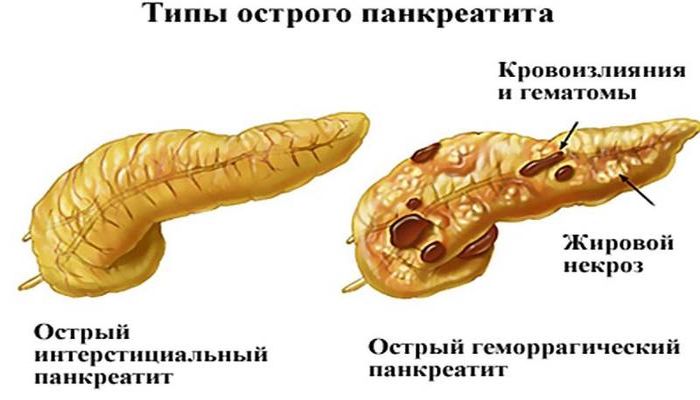
Среди других причин следует назвать:
- пищевые и токсические отравления;
- травмы и ранения живота;
- желчекаменная болезнь, холангит, холецистит, гепатит;
- гастрит, язвенная болезнь желудка и двенадцатиперстной кишки;
- прием гормональных лекарственных препаратов – лекарственный панкреатит;
- перенесенное инфекционное заболевание – эпидемический паротит, ветряная оспа;
- предыдущие операции на желудке, поджелудочной железе, желчном пузыре;
- патологии в строении внутренних органов, врожденная слабость органа.
Воспаление железы нарушает функционирование органа и различается по степени тяжести. Может протекать более легко, выражаясь лишь отеком тканей, или при омертвении паренхимы развивается деструктивная форма панкреатита – панкреонекроз.
Рекомендации по оказанию неотложной помощи
Что делать при приступе панкреатита, когда болезненные ощущения не проходят и длятся слишком долго с постепенным нарастанием интенсивности, а до приезда скорой помощи ждать еще долго? Первым делом необходимо позаботиться о том, чтобы больной никакой еды не употреблял. Голодание будет способствовать остановке секреторной функциональности железы. Из жидкости допускается лишь щелочное питье в виде теплой минеральной воды, из которой предварительно необходимо выпустить все газы.
Как снять боль, и купировать проявление приступа панкреатита в домашних условиях до приезда врачей? Для того, чтобы приступ максимально быстро прошел, и состояние человека более-менее нормализовалось, можно достать из морозильной камеры лед, обернуть его плотной тканью, чтобы не допустить обмораживания и приложить к месту с наиболее сильным проявлением болезненности.

Но не стоит забывать о том, что возможность вызова бригады скорой помощи имеется далеко не во всех населенных пунктах. Поэтому многих интересует вопрос о том, как снять приступ панкреатита, если доставка пациента к квалифицированному специалисту возможна будет не сразу. В таком случае, требуется создать условия для устранения причин, которые вызывают задержку желудочного сока и возникновение болезненности.
Рассмотрим течение острого панкреатита как снять приступ его проявления, и какие лекарства для этого понадобятся? Есть несколько советов по облегчению состояния такого пациента:
- в тот период, когда боль наиболее активно проявляется необходимо пить по 0,8 мг но-шпы либо дротаверина;
- также можно сделать пациенту внутримышечную инъекцию раствора с папаверином;
- признаки сильной боли хорошо снимают спазмолитики и анальгетики.
Иногда при обострении приступа могут проявиться такие проблемы пациента, как затруднение дыхательного акта. В таком случае все время, сколько длится приступ, необходимо дышать поверхностно с регулярной задержкой дыхания до уменьшения интенсивности болезненного ощущения.
Сразу после приступа, и наступления облегченного состояния необходимо в ближайшее время обратиться за квалифицированной медицинской помощью, и пройти все необходимые диагностические процедуры.
Бывают случаи, когда отягощение состояния пациента, страдающего от хронической формы воспалительного процесса в поджелудочной железе, наступает во время сбоя в процессах оттока желчи. И если пациент уверен, что в его желчном пузыре нет камней, то при приступе острого воспаления ликвидировать его симптомы можно посредством такого лекарственного средства, как Аллохол в комбинации со спазмолитическим препаратом.
Как снять боль при панкреатите
Прежде всего необходимо запомнить: пациенту в этом случае следует создать полный покой, а также ему необходима «голодная» диета. Иногда при соблюдении только этих условий удается добиться значительного уменьшения болевого синдрома. Также читайте: Острый панкреатит у взрослых: препараты лечение
Допускается пить минеральную воду (щелочную, без газа). На область живота необходимо приложить холод (пузырь со льдом).
Обострился панкреатит – снять боль можно обезболивающими лекарствами, которые вводятся в виде инъекций, таблетированные формы исключаются. Это объясняется тем, что данная патология сопровождается тошнотой и часто – рвотой, в результате чего препараты не успевают усвоиться организмом и не оказывают нужного действия. Категорически запрещается прием ферментов в остром периоде.
Как правило, обезболивающие средства назначает врач, и только в комплексном лечении, которое подразумевает:
- восстановление водно-солевого баланса;
- уменьшение активности и выработки панкреатических ферментов;
- подавление инфекции.
Диета
 Диета играет не менее важную роль в лечении обострений панкреатита, чем медикаментозная терапия. Неправильное питание стимулирует выделение панкреатических ферментов. На фоне нарушения их оттока активация происходит непосредственно в железе. Развивается некроз. Во избежание подобного состояния в первые дни пациенту назначают голод. Далее стол №5п по Певзнеру в первом варианте с переводом на второй вариант.
Диета играет не менее важную роль в лечении обострений панкреатита, чем медикаментозная терапия. Неправильное питание стимулирует выделение панкреатических ферментов. На фоне нарушения их оттока активация происходит непосредственно в железе. Развивается некроз. Во избежание подобного состояния в первые дни пациенту назначают голод. Далее стол №5п по Певзнеру в первом варианте с переводом на второй вариант.
Диета 5п (1 вариант) подразумевает понижение калорийности рациона до 1800 ккал. Приемы пищи осуществляются раздельно, 5-6 раз в сутки. Количество белков, жиров и углеводов для взрослого человека не должно превышать 80, 60 и 200 г соответственно.
Во втором варианте ограничений меньше. Калорийность восстанавливается до нижней границы нормы (2300 ккал). Белки и жиры возвращаются к нормальным показателям, сохраняется некоторое ограничение по углеводам (300-350 г/сут.). Питание дробное, пища химически, термически и механически щадящая. Предпочтение отдается отварным или приготовленным на пару блюдам .
Таблица разрешенных и запрещенных к употреблению при панкреатитах блюд.
|
5П 1 вариант |
Разрешено |
Запрещено |
|
|
|
|
5П 2 вариант |
Разрешено |
Запрещено |
|
|
Диета для больных
Самое простое и распространенное диетическое питание (диета) после приступа панкреатита считаются методы профессора М.И. Певзнером. В зависимости от тяжести протекания приступов назначаются диетические столы No1; No5. В этом питании просчитано количество полезных микроэлементов при данном обострении заболевания. Основное правило для успешной медикаментозной терапии:
- не переедать;
- на первой стадии лечения ограничить употребление соли;
- жирной и калорийной еды;
- кушать пищу маленькими порциями с частотой 5-7 раз в день.
Только соблюдение правил питания, и прием прописанных антибиотиков снимет возникший синдром.
Что делают в больнице?
При подозрении на приступ острого панкреатита больного срочно госпитализируют. В условиях стационара первым делом врачи купируют болевой синдром, чтобы тот не перешел в шоковое состояние пациента.
Кроме этого, специалисты борются с нормализацией артериального давления и сердцебиения. Далее врачи приступают к непосредственному устранению панкреатического отравления и купирования воспалительного процесса внутреннего органа.
Первые сутки через капельницы вводятся не только медикаменты и растворы, но и необходимые питательные вещества. Голод может быть прописан от одного до нескольких дней, поэтому, чтобы не допустить истощения пациента, обеспечивают питание внутривенно.
Когда боль и тошнота спадают, назначают УЗИ или иные аппаратные исследования для уточнения диагноза и степени поражения поджелудочной железы. На основании результатов обследования и анализов крови, врач назначает дальнейшее лечение в стационаре и дома.
Первая помощь при приступе панкреатита
Если у больного обнаружены признаки острого панкреатита, важно срочно вызывать скорую помощь. Приступ заболевания нужно снимать в условиях стационара под наблюдением врачей
Отсутствие лечения может спровоцировать развитие серьезных осложнений. До приезда врачей пациенту показано голодание. Эта мера приостановит выработку ферментов. Допускается употребление минеральной воды без газа комнатной температуры. Период голодания не должен длиться дольше 2-3 дней.
Начинать лечение острого панкреатита в домашних условиях нужно с купирования приступа. Для этого можно сделать компресс из плотной ткани со льдом на левую область подреберья. Употреблять анестезирующие препараты до приезда врачей не рекомендуется, ведь они осложнят определение локализации приступа и диагностику. Чтобы уменьшить боль, нужно принять сидячее положение, притянув к животу колени.
Пациенты с низким болевым порогом могут принять Но-шпу или Дротаверин. Предпочтительнее использование препаратов в форме инъекций. Можно принимать легкие ферментативные лекарства Мезим или Панкреатин. При развитии однократного приступа запрещено домашнее лечение панкреатита. Если же пациент часто сталкивается с рецидивами, то может справиться с состоянием самостоятельно. Отсутствие положительного эффекта требует лечения в стационаре.
Опасность отказа от госпитализации
Так как приступ панкреатита обычно сопровождается серьезным повреждением тканей поджелудочной железы, лечение желательно проводить в условиях стационара. Врач назначит правильную терапию, которая будет способствовать восстановлению органа без разрушительных последствий. После такого лечения пациенту достаточно будет придерживаться некоторых правил, чтобы избежать нового приступа.
После госпитализации больному обычно назначают капельницы, которые в домашних условиях делать проблематично. К тому же у доктора есть возможность ежедневно наблюдать динамику развития заболевания и при необходимости предотвратить кризис.
В условиях стационара появляется возможность провести полное, тщательное обследование всего организма и выявить сопутствующие патологии, которые влияют на здоровье поджелудочной железы. Это поможет выяснить первопричину приступа и не допустить повторного.
Чаще всего больной отказывается ложиться в больницу, когда после врачебной помощи на дому ему резко становится лучше. Но опасность хронического панкреатита в том, что после краткосрочного улучшения самочувствия может последовать рецидив, который нередко приводит к смертельному исходу. Поэтому врачи обычно настаивают на лечении в стационаре.
Лечение острого приступа панкреатита в домашних условиях может быть опасным для жизни больного. Врачи не рекомендуют людям самостоятельно принимать какие-либо лекарственные препараты. Народные средства также лучше отложить на то время, когда кризис пройдет и состояние немного стабилизируется. При обострении пациент должен строго следовать указаниям врача, не употреблять алкоголь и придерживаться особой диеты.
Все о видах панкреатита
Приступ острого панкреатита проявляется воспалительным процессом железы и мучительными болями, которые тяжело купировать. Симптомы при приступе поджелудочной железы также проявляются:
- периодической тахикардией;
- развитием шокового состояния;
- красные высыпания на коже.
Приступ острого панкреатита опасен, так как может наступить летательный исход.
Следствием этой болезни, протекающей в острой форме – является реактивный панкреатит. При реактивном форме болезни происходит нарушение функций других органов кишечной полости.
Хроническая форма протекает незаметно. Болезнь обостряется при стрессах и при отклонениях в режиме питания. Симптомы менее выражены, чем при других видах панкреатита. Воспаление то усиливается, то слабеет. Это приводит к омертвению тканей органа.
Полностью вылечить хроническую форму этого недуга практически невозможно, так как в железе начинают образовываться отложения солей кальция. Область повреждения зарастает фиброзной тканью.
Приступы панкреатита провоцируют эрозию пищевода, язву желудка и кишечника, прободению поджелудочной железы, изменению сахара в крови и могут привести к сепсису.
Острый панкреатит симптомы и лечение диета
В основы лечения входит, прежде всего, соблюдение диеты. В пищу не должны включаться жареные, соленые, острые, жирные продукты. Исключаются свежие овощи, употребление их возможно только в вареном виде. Ограничивается сладкое, мучное, шоколад, сахар. Больному необходимо полностью отказаться от алкоголя, курения. Но в первые дни заболевания рекомендуется голод. Также регулируется время принятия пищи и ее количество. Желательно питаться частыми малыми порциями с интервалом в три часа. Из напитков ограничить чай и кофе, полезно пить кисели и простую воду без газа.
Кроме диеты, в стационаре проводится медикаментозное лечение. Это вливание физ. раствора внутривенно, витаминотерапия. При болях назначают анальгетики, спазмолитики. Если панкреатит носит гнойный характер, применяют антибиотики. В самых тяжелых случаях, если есть подозрение на перитонит, производят операцию, чаще всего лапараскопическим методом.
Острая форма при неадекватном лечении может перейти в хроническую. В этом случае меняется структура органа. При хронической форме человек болеет годами и не обращает на это особого внимания. Его беспокоят боли различного характера, которые то появляются, то затихают. Чаще всего это бывает опять же после перееданий и злоупотребления алкоголем. Иногда люди помогают себе, приняв таблетку анальгина или «Мезима». После облегчения состояния пациенты забывают о своем здоровье и продолжают также вредить организму, в то время как болезнь неумолимо прогрессирует. Кроме боли, возникают те же расстройства, что и при остром панкреатите, — понос или запоры, рвота, тошнота, желтушность кожных покровов. Очень часто у людей, страдающих воспалением поджелудочной железы, встречается пожелтение склер глаз. Их глаза кажутся мутными и нездоровыми. Если не обращаться за помощью к врачам, постепенно хронический панкреатит может вызвать сахарный диабет, так как ткани железы атрофируются. Еще одним осложнением заболевания может стать рак. Поэтому намного правильнее вовремя лечиться и не забывать о профилактике.
Протекание болезни
Прежде, чем приступать к лечению или избавлению от приступа панкреатита, важно понимать суть процесса, происходящего в организме в этот момент. Болезнь является неинфекционной и характеризуется воспалением поджелудочной железы
Факторы, которые которые этому способствуют различны, но все они приводят к усилению выработки ферментов органом
Болезнь является неинфекционной и характеризуется воспалением поджелудочной железы. Факторы, которые которые этому способствуют различны, но все они приводят к усилению выработки ферментов органом.
Из-за того, что ферментативный состав становится более концентрированным, пищеварительный сок начинает вырабатывается сильнее и в большем количестве, происходит переваривание собственных тканей организма.
Если какой-либо орган подвергся некрозу, даже если токовое происходит лишь в небольшой части, то нормальное его функционирование прекращается.
Заболевание разделяют на две формы:
- острую;
- хроническую.
Если пациент страдает от хронического панкреатита, лечить или поддерживать организма в нормальном состоянии должен его лечащий врач
Если же пациента настиг приступ, то важно знать, что делать в такой ситуации
Режим питания после приступа
Чтобы приступ не повторялся снова, немаловажно соблюдать строгий режим питания не только во время обострения болезни, но и после. По мере выздоровления, расширяют список продуктов и разрешенных напитков:
- На первом этапе лечения приступа соблюдают абсолютный голод. Организм поддерживают питательными элементами исключительно капельным путем.
- После устранения болевого синдрома и острой панкреатической интоксикации начинают вводить пищу через рот. Преимущественно это очень жидкие перетертые слизистые каши и супы. Далее разрешают употреблять пюре из картошки и моркови, травяные отвары.
- Убедившись в том, что опасность дальнейшего развития панкреатита миновала, врачи переводят пациента на диету №5. Стол уже включает в себя паровые котлеты из нежирной рыбы и птицы, печеные яблоки, ягодный кисель, обезжиренный творог, каши и некоторые масла (оливковое, льняное, рафинированное подсолнечное). Из хлебных изделий допускают сухарики, галетное печенье, диетические хлебцы.
Миновав период интенсивной терапии, человеку все равно прописано диетическое питание, которое исключает жареное, жирное, острое.
Виды панкреатита
В зависимости от особенностей воспалительного процесса данное заболевание подразделяется на несколько видов. Лечение назначается с учетом формы недуга и прочих факторов. Специалисты выделяю 3 основные типы панкреатита:
- Острый – опасный вид патологии, способные привести к летальному исходу, при отсутствии необходимого лечения.
- Хронический панкреатит сопровождает пациента всю жизнь. Для него характерна смена ремиссий обострениями.
- Реактивный – вид заболевания, выраженный слабо. Эта форма панкреатита способна перерасти в более серьезную, если больной откажется от наблюдения у врача.
Признаки острого панкреатита, симптомы где болит
Острый панкреатит и причины хронического заболевания поджелудочной железы может возникнуть внезапно, например, после праздников, когда съели или выпили лишнего. Человек в момент приступа чувствует боль в левом подреберье. Затем болевые ощущения распространяются на поясницу, правый бок, становясь опоясывающими. Чаще всего пациенты жалуются на ноющую, тупую боль в области живота и по всей спине. В это время возникает тошнота, рвота, горечь во рту, бывает запор или, наоборот, диарея. Цвет лица становится бледным, иногда желтушным, наблюдается вздутие живота.
Если есть подозрение на панкреатит, необходимо вызвать скорую помощь, самолечение чревато последствиями, ведь не снимаемая боль может вызвать болевой шок. Панкреатит диагностируют в больнице путем лабораторных исследований, УЗИ, а также проведением компьютерной томографии. После установления диагноза проводят лечение.
Медикаментозное обезболивание при хроническом панкреатите
Хронические формы заболевания отличаются менее интенсивными болями. Это объясняется тем, что процесс воспаления протекает в более стертой форме. Однако пораженная паренхима поджелудочной железы постепенно претерпевает рубцовые изменения. Она прорастает соединительной тканью, ее грубые волокна сдавливают сосуды, нервные окончания.
В результате нарушается функция органа, все это сопровождается болевыми ощущениями ноющего и тупого характера в области подреберья. В периоды обострений боль усиливается, но обычно не достигает интенсивности, как при остром панкреатите.
Также читайте: Лечение панкреатита народными средствами – самые эффективные
Чем снять боль при панкреатите, если он протекает в хронической форме?
Как и при острых проявлениях заболевания, применяются обезболивающие средства. В данном случае на амбулаторном этапе по назначению врача допускается прием препаратов в таблетках.
Для того, чтобы обезболить и облегчить состояние больного, применяются:
- нестероидные противовоспалительные препараты: Диклофенак, Нимесил, Ибупрофен, Вольтарен;
- спазмолитики и анальгезирующие средства: Но-шпа, Бускопан, Метеоспазмил, Триган, Пенталгин.
Помимо целенаправленного противоболевого воздействия, используются медикаментозные средства, направленные на «разгрузку» железы. Некоторые из них снимают отек, другие частично восстанавливают ее функции, тем самым участвуют в купировании болевого синдрома. К ним относятся:
- ингибиторы протеиназы: Контрикал, Гордокс, Контривен;
- препараты Соматостатина (Октреотид), способные подавлять секреторную функцию железы;
- ферментные препараты для восстановления пищеварения: Мезим, Панкреатин, Фестал (не применяются в остром периоде);
- антигистаминные средства: Супрастин, Димедрол, Пипольфен (участвуют в снятии отека и воспаления, уменьшают аллергические реакции);
- диуретики: Фуросемид, Гипотиазид, Спиронолактон (уменьшают отек тканей).
Симптоматика острого панкреатита
Поджелудочная железа является одним из жизненно-важных органов в человеческом организме. Прогрессирование патологического нарушения работоспособности паренхиматозного органа, имеющего воспалительный характер течения, называется панкреатитом, который может протекать в острой и хронической форме развития.
Как острый панкреатит, так и хронический вызывают ощущения острой боли в области эпигастрия. При отсутствии необходимого медикаментозного лечения патологический процесс начинает прогрессировать, что может привести к дальнейшему некрозу тканей железы и смертельному исходу.
При приступе панкреатита острой формы течения возникают следующие симптоматические проявления:
- резко возникающая боль в области подреберья с правой стороны,
- болезненность опоясывающего характера проявления в зоне поясничного отдела спины,
- чувство тошноты с позывами к отхождению рвотных масс,
- отсутствие аппетита,
- снижение уровня артериального давления,
- развитие тахикардии.
При поджатии коленей к грудной клетке болезненные ощущения при панкреатическом приступе могут немного ослабнуть.
Другие методы обезболивания при панкреатите
Какие существуют методы и приемы для снятия боли при панкреатите? Здесь важную роль играет механизм возникновения боли.
Если преобладают явления обструкции протоков железы, то будут эффективны следующие хирургические манипуляции, позволяющие восстановить проходимость ее протоков:
- стентирование протока железы: позволяет «расправить» его просвет, при этом снимается болевой синдром;
- литоэкстракция: удаление конкрементов холедоха (протока железы) хирургическим методом;
- внутрипротоковая литотрипсия: лапароскопическая операция, в ходе которой протоки железы расширяются механическими способами.
Если заболевание имеет аутоиммунный характер, обезболивающий эффект будет достигнут путем применения стентирования протоков, приема кортикостероидов и препаратов урсодезоксихолевой кислоты (Урсосан, Урсолив, Урсодекс). Если у больного билиарный панкреатит, связанный с нарушениями оттока желчи, воспалением железы и образованием в ее протоках конкрементов, то достаточно эффективными будут препараты урсодезоксихолевой кислоты, повышенные дозировки панкреатических ферментов, применение спазмолитиков.
Также читайте: Травы при панкреатите поджелудочной железы
Осложнения
Приступы не проходят бесследно и нередко приводят к негативным последствиям. Инфицирование, кисты, некротизация тканей железы, гнойный или асептический перитонит – ранние осложнения острого панкреатита. Отсроченные последствия приступа характеризуются сепсисом, абсцессом брюшной полости, формированием свищей. В критических случаях требуется хирургическое вмешательство. Хроническая форма панкреатита чревата следующими осложнениями:
- закупоркой кровеносных сосудов;
- периодическими приступами боли;
- скоплением жидкости в области железы;
- механической желтухой;
- хронической интоксикацией;
- закупоркой тонкого кишечника, желчных протоков;
- раком поджелудочной железы.