Перитонит
Содержание:
Симптомы и первые признаки
К местным симптомам перитонита у взрослых можно отнести:
- болевой синдром;
- напряжение мышц живота;
- признаки раздражения брюшины, обнаруживаемые при диагностике.
К общим симптомам перитонита можно отнести:
- повышение температуры тела;
- частая рвота;
- учащённое биение сердца;
- низкие показатели АД;
- снижение диуреза;
- сухость кожи и заострённые черты лица;
- повышенная кислотность;
- спутанность сознания.
Внешние проявления перитонита зависят от симптомов того заболевания, которое стало причиной перитонита, и могут сильно варьировать. Но все-таки, в зависимости от времени, которое прошло от начала воспаления, условно выделяют несколько стадий перитонита.
У взрослых острый перитонит имеет несколько фаз развития:
- Реактивная фаза, длится от 12 до 24 часов;
- Токсическая фаза, длительность от 12 до 72 часов;
- Терминальная фаза, наступает после промежутка от 24 до 72 часов от начала заболевания и длится несколько часов.
Первая стадия
Первая стадия – реактивная – первые сутки развития заболевания. Характеризуется выраженными местными проявлениями. Как правило, боль возникает внезапно, в четко определенной области. Появление и характер боли иногда сравнивают с ощущениями при ударе кинжалом. В это время эпицентр боли определяется, как правило, в области пораженного органа, например, при разрыве червеобразного отростка – в правой нижнебоковой зоне, прободении язвы желудка – левой подреберной области и/или в эпигастральной области. Боль очень интенсивная, с тенденцией к распространению. Часто боль постоянная, но иногда возникает симптом мнимого благополучия. При этом болевые ощущения становятся менее интенсивными, больные успокаиваются. Через 2-3 часа боль появляется снова.
Характерен внешний вид больного – кожа бледная, иногда серо-землистого или синюшного оттенка, покрыта холодным потом, на лице выражение страдания. Больной всячески пытается облегчить страдания – принимает вынужденное положение на спине или на боку с приведенными к животу ногами, пытается при дыхании не надувать живот, сдерживает кашель.
Напряжение мышц настолько выражено, что говорят о доскообразном животе. Как правило, ощупывание живота вызывает значительные болевые ощущения. При перитоните боль усиливается при быстром отнятии руки после надавливания на живот. Этот признак настолько типичный, что был выделен в отдельный симптом – симптом Щеткина-Блюмберга. У больного возможно возникновение многократной рвоты, которая не приносит облегчение, ложных позывов на мочеиспускание, дефекацию. Уже на этой стадии проявляются такие симптомы отравления организма, как повышение температуры тела до 38 градусов, ознобы, частый слабый пульс, сухость языка, щек, выраженная жажда.
Вторая стадия
Вторая стадия перитонита – токсическая – характеризуется более тяжелым общим состоянием с выраженными симптомами отравления организма. Развивается через 24-72 часа от начала заболевания.
При этом местные проявления, такие как боль в животе, напряжение мышц передней брюшной стенки, выражены слабо или вообще отсутствуют. Черты лица заостряются на фоне выраженной бледности губ, кончик носа, ушные мочки, ногти становятся синюшными. Руки и ноги холодные на ощупь. Развивается нарушение сознания (сильное возбуждение, или чаще, полная безучастность). Периодически полная потеря сознания. Больной неподвижно лежит на спине, ощупывание живота не вызывает никаких ощущений. Беспокоит сухость во рту и жажда. Продолжается мучительная рвота, не приносящая облегчение.
Рвотные массы темно-бурые, с неприятным запахом. Резко снижено количество мочи вплоть до её отсутствия. Температура тела до 40-42 градусов, дыхание прерывистое, пульс частый, едва ощутимый.
Третья стадия
Третья стадия – необратимая или терминальная. Развивается спустя 3 суток от начала болезни и, к сожалению, через 2-3 суток заканчивается смертью.
Общее состояние крайне тяжелое. На этой стадии внешние проявления настолько характерны и сходны у всех заболевших, что их объединили под названием «лицо Гиппократа»: влажная бледно-синюшная кожа, запавшие щеки, заострившиеся черты лица. При ощупывании напряжение мышц живота отсутствуют, болевых ощущений нет. Отсутствует или резко нарушено дыхание, артериальное давление и пульс не определяются.
Как правило, в это время больные находятся в реанимационных отделениях в условиях искусственного обеспечения жизнедеятельности.
Стадии заболевания
Недуг практически всегда протекает стремительно, в острой форме. Для данной патологии характерна быстрая и бурная динамика развития, крайне тяжелое состояние пациента и летальный исход в случае отсутствия эффективной хирургической терапии. Хроническая форма болезни выявляется в очень редких случаях.
Симптоматика перитонита кишечника отличается в зависимости от стадии течения. В медицине выделяется 3 стадии развития заболевания:
- Реактивная стадия, которая может длиться до 1 суток.
- Токсическая фаза, длительность которой составляет примерно до 2-3 дня.
- Терминальная стадия, которая развивается на 4-5 сутки с момент появления первых симптомов.
Чтобы наиболее полно понять динамику развития патологии, необходима подробная информация о всех его проявлениях, с самых первых дней.
От чего бывает перитонит?
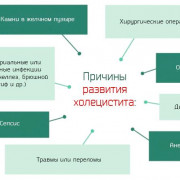
Основными причинами развития перитонитов являются:
- инфекционные агенты;
- химические раздражители (желчь, моча, кровь, содержимое желудка).
Патогенные микроорганизмы могут попадать в брюшную полость (БП) при ранениях, гематогенном или лимфогенном заносе инфекции из отдаленных инфекционных очагов, некротических процессах из-за ущемления грыж и т.д.
Раздражение брюшины химическими раздражителями может происходить при травмах живота (разрыв кишки, селезенки, печени, развитие посттравматического внутрибрюшного кровотечения и т.д.), и таких воспалительных процессах как острый холецистит (желчный перитонит), панкреатит.
Большинство перитонитов носят смешанный характер, то есть воспалительный процесс обусловлен и бактериями, и химическими веществами. Наиболее массивным инфицированием брюшины бактериями, а также ее раздражением химическими веществами сопровождается каловый перитонит (попадание содержимого кишечника в брюшную полость из-за нарушения целостности кишки). В связи с этим, при каловом перитоните отмечается наиболее неблагоприятный прогноз.
Перитонит после операции может возникать при недостаточном функционировании защитных механизмов. При низком уровне местного и общего иммунитета остаточный экссудат и кровь в зоне операции не рассасывается, инфицируется местной условно-патогенной флорой с последующим формированием отграниченного перитонита. При прогрессировании воспалительного процесса, острый перитонит распространяется на всю брюшину и развивается разлитой перитонит.
Перитонит брюшной полости: причины
Инфекционный перитонит чаще всего вызывается сочетанной бактериальной флорой. В большинстве случаев — это неклостридиальные анаэробы в сочетании с кишечной палочой. Также перитонит может вызываться синегнойной палочкой, протеем, энтеробактериями, стафилококкоами, стрептококками, бактероидами, фузобактериями, клостридиями, пептококками, пептострептококками и т.д.
Основными причинами развития перитонита являются:
острый деструктивный аппендицит (перитонит после аппендицита является ведущей причиной воспаления брюшины);
- прободение язв желудка и 12-типерстной кишки;
- язвенно-некротические процессы в кишечнике у пациентов с брюшным тифом;
- травмы живота, сопровождающиеся разрывом печени, селезенки, кишечника и т.д.;
- перфорации кишечных дивертикулов;
- перекрут полипа кишечника с кровотечением и некрозом;
- апоплексия яичника (редкая причина перитонита у женщин);
- распад злокачественного новообразования;
- некроз ущемленного органа при грыже;
- разрыв стенки кишечника инородным телом;
- острый деструктивный холецистит или панкреатит;
- некроз участка кишки при завороте кишок;
- перекрут миомы на ножке с последующим кровотечением и некрозом миомы и т.д.
Послеродовые перитониты могу развиваться у пациенток с:
- дородовым инфицированием полости матки;
- длительным безводным промежутком;
- массивным кровотечением в родах;
- плохой послеродовой санацией полости матки (в матке остаются части плаценты).
Лекарства
Фото: medaboutme.ru
Чтобы воздействовать на патогенную микрофлору, используются антибактериальные препараты. В терапии перитонита предпочтение отдается антибиотикам широкого спектра действия, которые влияют как на грамположительную, так и на грамотрицательную микрофлору. К таким препаратам относятся:
цефалоспорины (цефтриаксон, цефепим, цефотаксим, цефоперазон). Механизм действия данных препаратов заключается в нарушении синтеза клеточной стенки микроорганизма, что приводит к предотвращению дальнейшего роста и развития бактерии. Цефалоспорины распределяются во многих тканях, органах и секретах (за исключением предстательной железы), что дает возможность использовать их при различных заболеваниях бактериальной природы. На фоне приема данных антибактериальных средств могут появиться следующие побочные эффекты: тошнота, рвота, боль в животе (преимущественно в эпигастральной области), головная боль, тремор, изредка судороги;
пенициллины (ампициллин, амоксициллин). Обладают бактерицидным действием, которое достигается благодаря нарушению синтеза клеточной стенки микроорганизма. Пенициллины распределяются во многих внутренних органах, тканях и биологических жидкостях. В особенности большая концентрация препарата содержится в легких, почках, слизистой оболочке кишечника, плевральной и перитонеальной жидкостях, а также в органах репродуктивной системы. В некоторых случаях на фоне приема пенициллинов возникают такие побочные эффекты, как головная боль, тошнота, рвота, боль в животе, расстройство стула, тремор;
карбапенемы (имипинем, меропенем). Механизм действия данных антибактериальных средств заключается в ингибировании пенициллин-связывающих белков клеточной стенки микроорганизма, в результате чего происходит нарушение ее синтеза, благодаря чему достигается бактерицидное действие. Достаточно хорошо распределяются по всему организму, создавая терапевтические концентрации практически во всех внутренних органах, тканях и секретах. На фоне приема данной группы антибактериальных средств возможно развитие таких побочных эффектов, как тошнота, рвота, диарея, головокружение, сонливость, болезненность и инфильтрация в месте инъекции препарата
Важно отметить, что данные антибиотики используются парентерально, поскольку являются кислотоустойчивыми.
Кроме того, используются представители 5-нитроимидазола, в частности метронидазол, который высокоэффективен по отношению к анаэробной микрофлоре. Действие препарата достигается благодаря угнетению синтеза нуклеиновых кислот ДНК микроорганизма, что приводит к его гибели. Препарат достигает свой бактерицидный эффект в большинстве тканей и жидкостей организма (легкие, печень, почки, головной мозг, слюна, желчь, амниотическая жидкость, вагинальный секрет, спинномозговая жидкость и так далее). Способен проникать через гематоэнцефалический и плацентарный барьеры.
Также назначается инфузионная терапия, которая заключается во внутривенном введении инфузионных растворов. Изначально используются коллоидные растворы, объем которых определяется в зависимости от степени дегидратации и нарушений гемодинамики, но, как правило, составляет не меньше 1 – 1,5 л. Одновременно с коллоидными растворами, могут назначаться изотонические электролитные растворы, цель которых заключается в коррекции натрия и хлора в организме пациента.
Нестероидные противовоспалительные средства (НПВС) ингибируют фермент ЦОГ (циклооксигеназу), что приводит к нарушению синтеза простагландинов из арахидоновой кислоты. В результате этого достигаются следующие эффекты: жаропонижающий, противовоспалительный, анальгезирующий. Поскольку в послеоперационном периоде пациентов беспокоят выраженные боли, назначаются инъекционные формы НПВС с выраженным обезболивающим эффектом, например, кеторолак. При выраженном болевом синдроме, который не купируется использованием НПВС, на помощь прибегают к назначению наркотических анальгетиков, обладающих максимальной обезболивающей активностью. Длительное использование обезболивающих препаратов, в особенности нестероидных противовоспалительных средств, грозит развитием обострения имеющегося у пациента заболевания со стороны желудочно-кишечного тракта. Именно поэтому данные средства назначаются лишь в острый период, и после купирования болевого синдрома производится их отмена.
Клиническая картина и диагностика
Клиническая картина острого перитонита в различных фазах неодинакова. В начальной фазе заболевания (реактивная фаза) преобладает болевой синдром в животе, напряжение мышц брюшной стенки, задержка газов и стула, тошнота, рвота
Выявляются признаки раздражения брюшины – симптом Щеткина-Блюмберга, заключающийся в том, что осторожное надавливание пальцами на брюшную стенку оказывается менее болезненным по сравнению с внезапным отнятием давящих пальцев, что вызывает очень резкую боль. В очень ранний период пульс рефлекторно замедлен
В дальнейшем он учащается, и выявляется несоответствие частоты пульса и температуры. Температура в начальном периоде не имеет характерной особенности, чаще она повышена. Характерно, что ректальная температура оказывается выше температуры в подмышечной области более чем на 1-1,5°С. Язык суховат, обложен. Как правило, имеет место лейкоцитарная реакция крови с нейтрофильным сдвигом влево.
По мере прогрессирования перитонита в его второй фазе (интоксикационная фаза), а это обычно происходит на протяжении нескольких часов, общее состояние резко ухудшается. Язык становится сухим, пульс учащен. Рвота усиливается, а рвотные массы приобретают дурной запах. Живот становится менее напряженным и несколько менее болезненным, но вздутым, что зависит от пареза нервных элементов кишечной стенки. Возникает картина так называемой паралитической непроходимости кишечника. При выслушивании живота не удается прослушать урчания перистальтирующих петель («гробовое молчание»)
Важное диагностическое значение имеет определение реакции брюшины при пальцевом исследовании. Часто бывает рефлекторная задержка мочеиспускания
Анализ крови показывает глубокие сдвиги, главным образом белой крови. Лейкоцитоз повышается до 15-20 тыс. в 1 мл и выше, с резким нейтрофилъным сдвигом, с преобладанием юных форм, а иногда и миелоцитов. Лишь при тяжелой интоксикации организма лейкоцитоз может снизиться (ареактивность); при этом формула белой крови остается резко измененной.
Тяжелая интоксикация проявляется также нарушением функции паренхиматозных органов, в первую очередь печени, почек. Нередко отмечается легкая желтушность. Как правило, имеет место снижение функции печени. Нарушается гликолитическая, гликосинтезирующая, антитоксическая и протеопластическая функция печени, количество белков крови снижается. Выявляется картина ацидоза. В моче появляются белок, цилиндры, эритроциты. Диурез понижается.
В третьей, заключительной (терминальной) фазе (4-5-й дни болезни) выявляется картина, которая может иногда обмануть малоопытного врача. Больной перестает жаловаться на боли, самочувствие его даже как будто улучшается (эйфория). Однако объективные показатели грозны: заостренные черты лица, запавшие глаза, «страдальческое лицо». Непрерывное срыгивание зеленоватой и черно-коричневой плохо пахнущей жидкости, сухой язык, вздутый, но мягкий, почти безболезненный при пальпации живот – это симптомы далеко зашедшего перитонита. Слабый и частый аритмичный пульс, поверхностное дыхание говорят о глубокой интоксикации организма. Больные погибают, оставаясь при этом почти в полном сознании до последних минут. Иногда (из-за анемии мозга) наблюдается бред и двигательное беспокойство.
Описанная картина имеет различные отклонения в зависимости от характера инфицирования брюшины. При массивном попадании инфекционного начала, например при прорыве полых органов (перфорация язвы желудка, перфорация желчного пузыря при эмпиеме и др.), когда инфицированное содержимое в большом количестве разливается по брюшине, картина развивается бурно и быстро. Отграничения перитонита здесь почти не наблюдается. Смерть наступает на 4 — 5-е сутки, а иногда и раньше.
При проникновении инфекции из очага со сравнительно медленным распространением процесса и постепенным вовлечением все новых участков брюшины, с защитной тенденцией организма ограничить инфекционный очаг, клиническая картина может представиться менее яркой, более трудной для распознавания и тянуться 6-10 дней и больше.
Острая фаза заболевания
Острый перитонит
Острый перитонит – это такое заболевание, при обнаружении которого требуется срочная госпитализация. Если вовремя не оказать пациенту медицинскую помощь, то возможен летальный исход.
Способствует развитию этой формы недуга острый гнойный аппендицит, перфорации язвы желудка и кишечника. Различают следующие стадии острого перитонита:
- Реактивная. Длительность фазы составляет 12–24 часа. Проявляется острой болью, которая поражает весь живот. С максимальной интенсивностью болевой синдром воздействует в зоне первичного поражения. При реактивной стадии у пациента отмечается напряжение мышц живота, усиление боли при малейшей попытке сменить пользу, а спит он всегда в позе зародыша. Такое состояние в медицине получило название симптом Щёткина-Блюмберга. Острый панкреатит в реактивной фазе способствует возникновению озноба и лихорадки.
- Токсическая. Она длится 12–72 часа. Для неё характерно улучшение состояние пациента, но все это только кажется. У человека уменьшается выраженность болевого синдрома, уходит напряжённость живота, возникает состояние эйфории и заторможенности. У пациента заостряются черты лица, кожа имеет бледный оттенок. Возникает рвота, чувство тошноты. Перистальтика кишечника и мочевыделение снижаются. Острый перитонит в токсической стадии начинает формировать первые проявления обезвоживания организма – сухость во рту. Принимать жидкость человеку очень сложно по причине рвоты. При диагностировании токсической стадии перитонита смертность составляет 20%.
- Терминальная. Её симптомы начинают поражать человеческий организм спустя 24–72 часа после того, как сформировался вирусный перитонит. Её продолжительность не более нескольких часов. Возникают проявления в нарушении работоспособности всех органов и систем. Пациент находится в прострации и не понимает, что с ним происходит. Западают глаза и щёки, возникает землистый оттенок кожных покровов. Нередко такое состояние сопровождается рвотой гнилостными массами. Помимо представленных проявлений, у человека возникает холодный пот, тахикардия, одышка, резкое падение температуры, вздутие живота. Терапия на терминальной стадии недуга не даёт нужного эффекта, поэтому смертность при таком состоянии около 90%. Перитонит в терминальной фазе приводит к смерти на протяжении 24 часов от начала недуга.
Симптом Щёткина-Блюмберга
Как проявляет себя разлитой перитонит в острой фазе?
Острый разлитой перитонит служит осложнением различных болезней брюшной полости. К таким патологиям можно отнести:
- прободную язву желудка, кишечника;
- гнойный аппендицит;
- тромбоз мезентериальных сосудов;
- абсцесс печени.
Причиной развития воспалительного процесса служит наличие в брюшине кишечной микрофлоры: кишечная палочка в комбинации со стрептококками, дизентерийной палочкой, стафилококками. Выделяют следующую классификацию перитонита:
- Прободной – имеется связь с прободной язвой желудка, толстых и тонких кишок, двенадцатипёрстной кишки.
- Жёлчный – причина его развития – это результат перфорации жёлчного пузыря.
- Септический – послеродовой.
- Пневмококковый – возникает при пневмонии и у пациентов с тяжёлым нефритом.
- Послеоперационный перитонит.
- Травматический – возникает по причине механических травм, ранения холодным и огнестрельным оружием.
Такое заболевание имеет следующие проявления:
- болевой синдром;
- резкое усиление боли при малейшем движении, кашель;
- бледные кожные покровы лица;
- падение артериального давления;
- нитевидный пульс.
В дальнейшем может происходить ослабление болей, особенно на момент накопления экссудата в брюшной полости. Отмечается отсутствие отхождения газов и фекалий, усиливается рвота и икота. В рвотных массах присутствуют остатки еды. Если заболевания находится на последней стадии, то рвота приобретает каловый характер.
Характеристика острого гнойного перитонита
Острый гнойный перитонит может возникать по следующим причинам:
- Воспалительное поражение любого из органов брюшной полости. К таким недуга можно отнести аппендицит, холецистит, воспаление внутренних половых органов у женщин, ущемлённая грыжа. В таком случае острый гнойный перитонит возникает по причине распространения инфекции из основного очага на брюшину.
- Прободение брюшных органов. К таким заболеваниям можно отнести прободную язву желудка, тонкой кишки. Результатом такого процесса становится инфицирование брюшной полости.
- Повреждение органов брюшной полости.
- Гематогенное распространение инфекции на брюшину из какого-то воспалительного очага. Острый гнойный перитонит наблюдается при ангине, остеомиелите, сепсисе.
Диагностика
Фото: likar.info
Поскольку на первый план выступает наличие боли в животе, врач приступает к пальпации живота, во время которой отмечается напряжение мышц передней брюшной стенки. Однако стоит отметить, что прогрессирование воспалительного процесса приводит к уменьшению степени проявления напряжения, что является неблагоприятным диагностическим критерием. Также во время пальпации проверяется наличие перитонеальных симптомов. Выделяют следующие перитонеальные симптомы:
- Щеткина-Блюмберга (резкое усиление боли вследствие отдергивания руки после надавливания);
- Воскресенского (симптом скольжения, симптом «рубашки») – характеризуется усилением боли при проведении рукой сверху вниз от мечевидного отростка к левой и правой подвздошным областям;
- Менделя (усиление болезненных ощущений при перкуссии передней брюшной стенки.
Во время перкуссии живота выявляется исчезновение печеночной тупости, что указывает на наличие свободного газа в брюшной полости. Также в некоторых случаях отмечается притупление перкуссионного звука в боковых отделах живота, что возможно при скоплении свободной жидкости в брюшной полости.
При выполнении ректального и вагинального осмотров выявляется нависание свода и резкая болезненность, что характерно для скопления воспалительного экссудата.
Для общих лабораторных анализов характерно:
общий анализ крови – выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево, а также лимфоцитопения и моноцитопения. В некоторых случаях отмечается снижение уровня тромбоцитов (тромбоцитопения);
общий анализ мочи – наличие лейкоцитов, белка или эритроцитов в моче указывает на нарушение функции почек
Также важно следить за количеством выделяемой мочи;
биохимический анализ крови – гипопротеинемия, увеличение мочевины, креатинина, билирубила, АЛТ, АСТ, изменения со стороны электролитов.
Из инструментальных методов диагностики используются следующие:
- УЗИ органов брюшной полости. Наиболее простое и достаточно информативное исследование, позволяющее установить наличие свободной жидкости и газа в брюшной полости, а также изучить состояние желчного пузыря, печени, селезенки, поджелудочной железы и почек;
- рентгенография брюшной полости. На наличие свободного газа будут указывать, так называемые, чаши Клойбера и высокое стояние купола диафрагмы;
- лапароскопия – малоинвазивная хирургическая операция, позволяющая оценить состояние внутренних органов брюшной полости, используя оптический прибор (лапароскоп);
- диагностическая лапаротомия – операционное вскрытие брюшной полости, осуществляемое с диагностической целью, чтобы установить точный диагноз.
Выделяют следующие вспомогательные шкалы определения тяжести перитонита:
- Шкалы APACHE II (1985), APACHE III (1991). (Используются в США и Канаде).
- Шкала SAPS (1984), SAPS II (1993), MODS (1995), SOFA (1996). (Используется в Европе).
- МИП. Мангеймский индекс перитонита (M.Linder, 1987)
Факторы риска по МИП
Возраст старше 50 лет — 5 баллов
Женский пол — 5 баллов
Наличие органной недостаточности — 7 баллов
Наличие злокачественной опухоли — 4 балла
Продолжительность перитонита >24ч — 4 балла
Толстая кишка, как источник перитонита — 4 балла
Перитонит диффузный — 6 балла
Экссудат:
Прозрачный — 0 баллов
Мутно-гнойный — 6 баллов
Калово-гнилостный — 12 баллов
МИП < 21 балла (1 степень тяжести) – летальность составляет 2,3%.
МИП 21-29 баллов (2 степень тяжести) – летальность составляет 22,5%.
МИП > 29 баллов (3 степень тяжести) – летальность составляет 59,1%.
Как известно, перитонит является опасным для жизни состоянием, при котором любые промедления могут привести к неисправимым последствиям. Именно поэтому ни в коем случае нельзя пренебрегать своим самочувствием, а следует незамедлительно обратиться за медицинской помощью при появлении первых беспокоящих симптомов.