Паракератоз шейки матки
Содержание:
- Паракератоз шейки матки: что это такое?
- Лечение
- Как лечить лейкоплакию шейки матки
- Причины эктопии шейки матки
- Виды паракератоза
- Паракератоз – это ороговение слизистого слоя шейки матки: причины, симптомы, диагностика и лечение
- Осложнения
- Койлоцитоз – признаки предракового состояния
- Как проявляется паракератоз
- Лечение метаплазии
- Существуют ли меры профилактики?
- Лечение
- Симптомы
Паракератоз шейки матки: что это такое?
Для начала стоит разобраться со значением термина. Паракератозом называют неполное ороговение эпителиальных тканей. Механизм развития недуга изучен не до конца, но, согласно исследованиям, патологические изменения клеток напрямую связаны с нарушением синтеза кератогиалина (это вещество является предшественником белка кератина).
Пораженный участок шейки матки выглядит более грубым и сморщенным. Ткани в данном случае теряют свою эластичность и способность растягиваться, поэтому часто травмируются (например, во время полового акта).
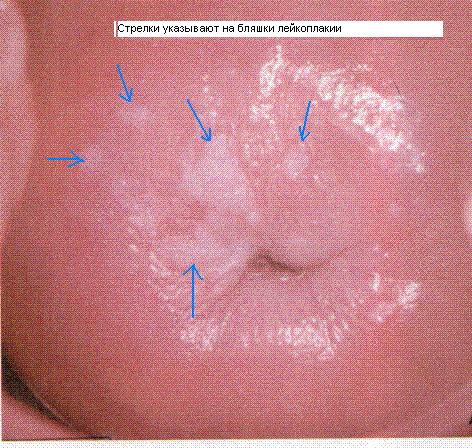
При отсутствии лечения пораженные участки покрываются белесыми бляшками и пятнами — это участки ороговения тканей. В данном случае речь идет уже о гиперкератозе. Патологический процесс может распространяться на соседние участки, в результате чего очаги поражения увеличиваются.
Лечение
Терапия зависит от причины патологического изменения тканей, его глубины и выраженности. Она планируется в 2 направлениях:
- Терапия основного заболевания.
- Удаление патологических очагов.
Для устранения причин, вызвавших паракератоз, может понадобиться антибактериальная и противовирусная терапия, противовоспалительные препараты. В зависимости от размера очага, дополнительных изменений, выявления неоплазии глубоких слоев (предракового состояния), пациентке могут быть предложенные разные методы деструкции очагов:
- Лазерная вапоризация (выпаривание).
- Аргоноплазменная коагуляция.
- Криодеструкция.
- Диатермокоагуляция и другие методы.
При отсутствии неоплазии и небольшой площади поражения женщине рекомендуется наблюдение и лечение основного заболевания, приведшего к трансформации тканей шейки матки.
При обнаружении пара- и гиперкератоза, неоплазии и рубцовой деформации шейки матки может быть показано инвазивное вмешательство (канонизация или ампутация) на шейке матки.
Паракератоз шейки матки не является отдельной нозологией, врач никогда не поставить такой диагноз. Собственно, под таким термином, как паракератоз, понимают усиленное деление клеток эпителия с задержкой ядер в роговом слое. При патологии изменяется эластичность тканей шейки матки, участки слизистой выглядят огрубевшими и сморщенными. В норме влагалищная часть шейки состоит из коллагеновой ткани с небольшим количеством мышечных волокон, покрыта плоским неороговевающим многослойным эпителием (прилагательное плоский указывает на то, что клетки формируют ткань, выстилающую слизистые оболочки внутренних органов).
Паракератоз характеризуется присутствием в поверхностном слое множественных слоев мелких компактных клеток типа миниатюрных поверхностных с пикнотичными ядрами. Сам по себе паракератоз не имеет клинического значения, но беспокойство вызывает тот факт, что паракератоз шейки матки может быть косвенным признаком некоторых опасных заболеваний.
- вирусное поражение тканей;
- лейкоплакия – процесс образования белых бляшек на слизистой оболочке шейки матки, которые зачастую ассоциируются с наличием атипичных клеток, предвестников онкологического заболевания;
- собственно, дисплазия и рак, которые часто скрываются за паракератозом, впоследствии распространяются на тело матки.
Часто паракератоз проявляется очаговыми поражениями слизистой оболочки шейки, которые врач впервые выявляет в ходе гинекологического осмотра.
Специфических симптомов, которые бы однозначно указывали на наличие очага патологии, нет, но могут появиться следующие жалобы, сопутствующие паракератозу:
- увеличение количества выделений из половых органов;
- неприятный запах секрета;
- появление зуда и жжения в области гениталий;
- подозрения на обострение хронических заболеваний матки!;
- возникновение чувства дискомфорта во время полового акта;
- кровянистые выделения после сексуального контакта.
Как лечить лейкоплакию шейки матки
Лечение патологии зависят от формы, но, в любом случае, измененные участки слизистой требуется удалять. Также, обязательно используется лечение фоновых болезней, а всевозможные воспаления ликвидируют до начала оперативного вмешательства.
Если у пациентки есть инфекции, передающиеся половым путем, врач назначает противогрибковые, антибактериальные или противовирусные средства.
Женщинам с нерегулярным менструальным циклом показана терапия гормональными средствами.
Оперативные методы лечения
Если все, ранее опробованные, способы лечения не позволили достичь желаемого эффекта, пациентке показано хирургическое вмешательство.
Суть процедуры заключается в конизации шейки матки, в результате чего иссекаются патологические ткани по периметру очага. В процессе такой чистки вырезается участок, который внешне похож на конус. Именно из-за этого процедура называется конизацией.
Данный метод лечения показан пациенткам с обширными поражениями. Если же анализы показывают, что в тканях есть атипичные клетки, требуется удаление матки либо ее части.
Диатермокоагуляция
Диатермокоагуляция – один из способов удаления патологических тканей. В ходе процедуры производится прижигание шейки матки с помощью электрических импульсов.
Основной плюс манипуляции – ее можно проводить в кабинете гинеколога без дополнительных плат.
Минус диатермокоагуляции – болезненность в ходе прижигания и высокая вероятность развития осложнений.
Такая процедура назначается только ранее рожавшим девушкам. После прижигания, есть вероятность возникновения на шейке матки рубцов, которые могут негативно повлиять на родовую деятельность.
Криодеструкция
Наиболее популярный и эффективный способ лечения лейкоплакии – криодеструкция. В ходе процедуры, на пораженные участки воздействуют жидким азотом, который замораживает клетки. Результат – некроз новообразований.
Такой метод может назначаться девушкам, независимо от того, есть ли у нее дети. Это вызвано тем, что после криодеструкции рубцы не появляются.
Криодеструкция так популярна в силу того, что она безболезненная и не требует долгого восстановления и заживления. Минус процедуры – возможен рецидив.
После выполнения манипуляции, шейка матки может стать короче, что сразится на фертильности женщины. Также, могут быть повреждены здоровые участки слизистой, ведь следить за глубиной воздействия холодом невозможно.
Лазеротерапия
Лечение лейкоплакии лазером – бесконтактный способ. Лазерный луч разрушает патологические ткани, испаряя жидкость. В результате, на эпителии образуется пленка, которая препятствует инфицированию раны.
Продолжительность восстановления женщины после процедуры зависит от соблюдения врачебных рекомендаций. Как правило, на заживление уходит от 2 до 4 недель.
В ходе лазерной терапии, пациентка не ощущает боли, рубцы не формируются. Минусом считается дороговизна лечения.
Радиоволновый метод
Для радиоволнового лечения используется аппарат Сургитрон. В ходе манипуляции, используется электрод, который позволяет преобразовывать электронные импульсы в радиоволны. При этом, патологические очаги подвергаются нагреванию, за счет чего испаряется жидкость.
Из-за минимальной болезненности, способ лечения пользуется популярностью, раневые поверхности шейки матки быстро заживают.
За счет того, что врач может контролировать и регулировать направленность волн, здоровая слизистая не разрушается и кровотечения не открываются.
Химическая коагуляция
При химической коагуляции, на патологические ткани воздействуют раствором Солковагин. Вещество содержит органические и неорганические кислоты.
Такая тактика лечения лейкоплакии может использоваться только на первых порах развития патологии, ведь раствор проникает вглубь тканей всего на 2,5 мм. Если патологический процесс поразил большие объемы тканей, химическая коагуляция не поможет.
Основное достоинство процедуры – минимальные шансы осложнений и побочных эффектов.
Народные способы лечения
Учитывая всю сложность заболевания, вылечить лейкоплакию шейки матки народными средствами невозможно. Но, нетрадиционные методы помогут уменьшить симптоматику.
Отличное решение – это отвары из лекарственных трав. Такие составы используются на этапе восстановления либо перед хирургическим вмешательством.
Для приготовления широко используются цветки ромашки, золотарник, зверобой и календула.
Кроме того, что настои используют внутрь, их также можно использовать для подмываний или тампонирования.
Продолжительность лечения травами и отварами из них составляет не менее 3 недель.
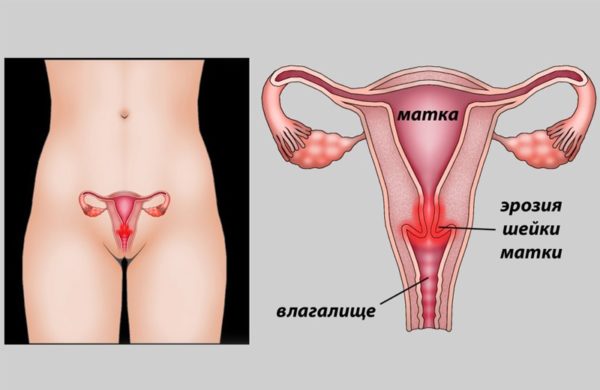
Причины эктопии шейки матки
Поверхность шейки, как и влагалищная полость, выстилается несколькими слоями эпителиальных клеток плоской формы (многослойный плоский эпителий). Полость цервикального канала выстлана одним слизистым слоем, клетки которого имеют цилиндрическую форму (однослойный цилиндрический эпителий). Обычно участок шейки матки, где эти два вида эпителия встречаются, располагается внутри наружного зева (физиологическое сужение канала перед его соединением с влагалищной полостью). Он именуется зоной трансформации и не доступен простому осмотру. Когда цилиндрический эпителий «сползает» из цервикальной полости за границы его нормального расположения, он заставляет смещаться и зону трансформации, позволяя обнаружить эктопию визуально.
Механизмы формирования участка эктопии на шейке матки изучены неполно. Врожденная эктопия шейки матки, вероятно, может являться следствием некорректной дифференциации эпителия на плоский и цилиндрический, когда эта дифференцировка опережает формирование остальных тканей шейки. Подобный процесс возможно рассматривать в качестве физиологического состояния. Также наличие цилиндрического эпителия за пределами наружного зева у детей, маленьких девочек и подростков обусловлено дефицитом эстрогенного влияния на ткани формирующихся гениталий. По окончании периода полового развития, когда яичники начинают функционировать полноценно, эта граница способна сместиться на «положенное» место, и эктопии уже не видно, поэтому врожденная эктопия считается единственной формой, не исключающей самопроизвольное заживление.
С дефицитом эстрогенов связана не только эктопия эпителия шейки матки раннего репродуктивного периода. Гормональное происхождение имеет и эктопия шейки матки у беременных.
Врожденная эктопия считается временным физиологическим состоянием, а приобретенная форма всегда провоцируется негативными факторами. Самыми популярными из них считаются:
— Инфекционно-воспалительный процесс, в том числе половые инфекции. Тесная анатомическая и функциональная связь наружных половых органов становится причиной появления совместного воспаления в слизистых влагалища и шейки матки. Наиболее агрессивное воздействие на шеечный эпителий оказывают представители специфической микрофлоры: гонококки и трихомонады. Инфекция повреждает эпителий шейки матки, который впоследствии может регенерировать некорректно.
— Беспорядочные половые связи без должной контрацепции. Они не только увеличивают шанс появления эктопии на шейке матки, но и приводят к другим негативным последствиям – нежелательной беременности, хроническим инфекционным заболеваниям, бесплодию.
— Многократные механические повреждения шейки матки в процессе травматичных родов, абортов.
— Гормональная дисфункция (нарушения менструального цикла), приводящая к неадекватному гормональному влиянию на эпителий шейки матки.
— Ранний (до 18 лет) половой дебют и такие же ранние роды, способные травмировать нежную слизистую шейки матки, кроме того, ранний репродуктивный период отличается несовершенной гормональной регуляцией, что также благоприятствует появлению эктопии.
Виды паракератоза
Существуют две разновидности такого патологического процесса:
В этом случае изменения не проникают вглубь тканей, то есть находятся только на поверхности эпителия. Также этот вид характеризуется небольшими участками поражения. Обычно при обнаружении этой разновидности паракератоза не требуется скорейшего лечения, патологию наблюдают и контролируют рост и развитие очагов.
При этом виде наблюдается выраженное изменение клеток эпителиального слоя. Патологические очаги имеют четкие границы. В этом случае лечение необходимо начинать как можно быстрее, пока эпителий не начал озлокачествляться.
В любом из этих случаев паракератоз рассматривается, как признак лейкоплакии.
Паракератоз – это ороговение слизистого слоя шейки матки: причины, симптомы, диагностика и лечение
Паракератоз — это состояние, при котором наблюдаются патологические изменения эпителиальных тканей, в частности их ороговение. Как известно, практически все органы имеют в своем составе слой эпителия.
И в современной гинекологии довольно часто регистрируется такой недуг, как паракератоз шейки матки.
Что это такое? Какими симптомами сопровождается? Стоит ли беспокоиться по этому поводу? Какие методы лечения может предложить гинеколог? Ответы на эти вопросы ищут многие женщины.
Диагностические мероприятия при паракератозе
Паракератоз — это патология со смазанной клинической картиной. Для того чтобы точно определить болезнь, необходимо провести тщательную диагностику.
- Для начала проводится опрос пациентки, врач собирает анамнез.
- Далее необходим гинекологический осмотр. Во время процедуры специалисту, как правило, удается обнаружить участки с измененными тканями — они выглядят как округлые бляшки с уплотнениями или ороговевшими чешуйками.
- У женщин также берется соскоб для дальнейшего цитологического исследования тканей. Под микроскопом специалист может заметить патологические изменения эпителия.
- К сожалению, обычный соскоб не позволяет проверить состояние клеток из более глубоких слоев слизистой оболочки. Именно поэтому врачи рекомендуют биопсию — только так можно обнаружить злокачественное перерождение тканей (если оно имеет место).
- Информативной является и кольпоскопия. Во время процедуры врач может точно определить объем поражения тканей, выяснить локализацию очагов паракератоза.
- Во время кольпоскопии проводится также йодная проба, при которой врач наносит на ткани раствор йода. Здоровые эпителиальные ткани при этом окрашиваются.
- Дополнительно пациентка сдает кровь на анализ — это помогает выявить наличие воспалительного процесса в организме.
- Кроме того, необходимы анализы на наличие бактериальной или вирусной инфекции. Определяют и уровень гормонов в крови. Эти тесты проводят для того, чтобы выяснить причину начала паракератоза.
Медикаментозное лечение
Медикаментозная терапия направлена в первую очередь на устранение причины патологического изменения тканей. Если речь идет о вирусном заболевании, то пациентам назначают противовирусные препараты, интерферон. При бактериальных инфекциях необходим прием антибиотиков. Для того чтобы снять воспалительный процесс, используются нестероидные противовоспалительные средства.
Кроме того, важно следить за состоянием иммунной системы. Пациенткам необходима витаминотерапия
Часто врачи рекомендуют витамины с цинком – для женщин этот минерал очень важен, ведь нередко именно его дефицит запускает механизм ороговения тканей.
Устранение очагов паракератоза
Медикаментозная терапия позволяет устранить инфекцию и снять воспаление. Тем не менее поврежденные ткани остаются, и иногда врач может принять решение об их удалении. Выбор метода в данном случае напрямую зависит от степени поражения тканей.
Довольно часто с целью удаления измененного эпителия используются методы лазерной терапии (вапоризация), а также криодеструкция (вымораживание жидким азотом), коагуляция.
Если имеет место предраковое состояние или уже развивающееся раковое заболевание, то необходимо хирургическое вмешательство, во время которого специалист удаляет патологически измененные ткани.
В наиболее тяжелых случаях может потребоваться полная резекция матки.
Прогнозы и возможные осложнения
При своевременном обнаружении паракератоз плоского эпителия шейки матки поддается лечению. Тем не менее в некоторых случаях возможно появление осложнений, в частности неоплазии, которая считается предраковым состоянием.
Такое заболевание, как паракератоз, повышает риск развития онкологии.
Кроме того, к перечню осложнений относят рубцовые деформации шейки матки, что сказывается на дальнейшей работе репродуктивной системы и нередко требует хирургического лечения.
Профилактические меры
Паракератоз — это опасный недуг, который может привести к массе опасных последствий
Именно поэтому лучше соблюдать меры предосторожности. Пациенткам, особенно если они находятся в группе риска (имело место оперативное вмешательство и заболевания эндокринной системы), следует более внимательно относится к своему здоровью
Стоит избегать беспорядочных половых связей, так как они могут привести к инфицированию или нежелательной беременности. Все заболевания репродуктивной системы (венерические в том числе) должны своевременно поддаваться терапии.
Помните, что принимать гормональные лекарства можно только с разрешения врача, точно следуя дозировке.
Осложнения
Если женщина не будет обращать внимания на свое здоровье, то самым тяжелым последствием для нее будет заболевание раком и, как следствие, летальный исход. Помните, что если вовремя не заняться лечением кератоза. То последствия неизбежны.
Среди осложнений после лечения кератоза шейки матки могут быть:
- Спаечные процессы после хирургического вмешательства;
- Рубцы на шейке матки после прижигания;
- Механические повреждения при неквалифицированном вмешательстве;
- Кровотечения после прижигания;
- Проблемы с желудочно-кишечным трактом в случае лечения медикаментозным методом.
Чтобы избежать большинства осложнений, посоветуйтесь с доктором на счет безопасного метода проведения хирургического вмешательства.
Итак, кератоз шейки матки это излечимое заболевание при условии, что женщина серьезно подойдет к выполнению всех предписаний доктора.
Койлоцитоз – признаки предракового состояния
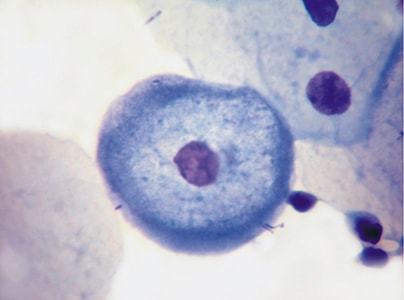
Клетки, которые поражены ВПЧ, называются койлоцитами. Их наличие в материале для биопсии говорит о том, что иммунная система ослаблена, а вирус размножается и нарушает геном клеток, в результате этого они трансформируются в раковые. За данное открытие в 2008 году была присуждена нобелевская премия немецкому ученому.
Когда вирус папилломы обнаружен, а клетки не поражены, означает латентную стадию развития папилломавирусной инфекции. Это означает, что организм функционирует нормально и иммунная система справляется с вирусом, держит его под контролем. Причины для беспокойства нет, если в биоптическом материале обнаружены несколько клеток с измененными ядрами. Такая картина характерна для многих процессов, протекающих в эпителии.
Койлоциты могут иметь два ядра, неправильной или увеличенной формы. Если рассматривать под микроскопом, то бросаются в глаза темные точки, которые представляют собой крупные ядра клетки.
Важно! Лечение необходимо при дисплазии 2 и 3 степени. На первой стадии возможно самостоятельное излечение
При этом женщина должна находиться под наблюдением врача.
Точный диагноз ставится после заключения гистологов, когда названо точное число измененных клеток по отношению к здоровым.
Как проявляется паракератоз
По сути паракератоз является сбоем в процессе ороговения слизистой оболочки цервикального канала. Состояние не представляет собой самостоятельную болезнь, оно является симптомом какой-либо патологии цервикса.
Паракератоз проявляется неполным ороговением, но при отсутствии адекватной терапии может трансформироваться в гиперкератоз, то есть усиленное ороговение. В этом случае верхний слой слизистой выстилки шейки ороговевает, а очаги патологического процесса по структуре представляют собой несколько эпителиальных слоев, не подвергшихся слущиванию.
Как паракератоз, так и гиперкератоз характеризуются такими признаками:
- зернистый слой отсутствует;
- роговой слой утолщен;
- в клетках выявляются палочковидные ядра.
Прогрессирование патологического процесса провоцирует снижение эластичности тканей, при этом очаги поражения имеют огрубевший, сморщенный вид.
Различают два типа паракератоза: очаговый и поверхностный. Поверхностный вариант предполагает вовлечение небольшого участка эпителия в процесс, при этом отсутствует инвазивный характер. Эта разновидность патологического состояния нуждается в наблюдении, но редко представляет опасность.
Очаговый паракератоз является опасным явлением. При этом очаги поражение обладают четкими границами, изменение структуры клеток ярко выражено. Состояние требует лечения. Именно очаговый паракератоз и является симптомом лейкоплакии.
Кроме того, очаговый вариант состояния характерен и для диспластических повреждений. При цервикальной интраэпителиальной неоплазии (CIN) в начальной и поздней стадии определяются участки с паракератозом.
Визуально патологические очаги определяются как плоские пятна белого цвета, имеющие матовый отлив. Частое место локализации – слизистая влагалищной порции цервикса, редкое – глубина шеечного канала. Наиболее подвержены прогрессированию состояния женщины в детородном возрасте.
Лечение метаплазии
Метаплазированный эпителий – это тревожный сигнал. Это состояние требует прицельной диагностики и индивидуального лечения, так как высок риск злокачественного перерождения клеток. Если болезнь выявить на ранней стадии, возможно медикаментозное лечение. Запущенные формы патологии лечат только путем проведения операции.
Лекарственные препараты при метаплазии
Чтобы правильно подобрать препараты, нужно точно определить фактор, который вызвал трансформацию тканей. В основе терапии – прием антибиотиков и противовирусных средств. Чтобы избавиться от неприятных симптомов, дополнительно назначают такие группы препаратов:
- противовоспалительные (обычно вагинальные свечи);
- противогрибковые;
- кортикостероиды (при изменении выработки гормонов);
- препараты, укрепляющие иммунитет.
Лечение антибиотиками нарушает процесс деления возбудителей внутри клеток. Это позволяет предотвратить развитие дисплазии. Консервативное лечение проводится только на ранних стадиях, поскольку при переходе метаплазии в дисплазию препараты уже неэффективны. На этом этапе пациентке показано лишь оперативное вмешательство.
Удаление тканей при метаплазии
Чтобы удалить очаги аномальной ткани, применяют современные методики:
- Вапоризация лазером. Это удаление пораженной ткани с помощью лазерного луча. Лазером низкой интенсивности постепенно нагревают оперируемую зону, чтобы выпарить пораженный эпителий. Если атипичные клетки удаляют лазером, удается избежать травмирования здоровых тканей. Так как после процедуры не образуются рубцы, вапоризация безопасна для нерожавших женщин.
- Конусная эксцизия. Это удаление конусовидного участка аномальной ткани. Для проведения операции применяют разные инструменты – электронож, радиоволновая петля, скальпель. Чтобы выбрать подход, нужно определить глубину и размеры патологической зоны. Метод часто применяется, поскольку эксцизия позволяет удалить за один раз все измененные клетки на разной глубине эпителия. Удаленные ткани отправляют в лабораторию, чтобы провести гистологический анализ. Операция опасна образованием рубцов и шрамов, так как ткани шейки травмируются.
- Электрокоагуляция. Это воздействие электрическим током на атипичные участки. В результате электрического воздействия, метаплазированные клетки нагреваются и разрушаются. Так как высокочастотный ток вызывает быструю коагуляцию сосудов, потеря крови минимальна. Если женщина планирует рождение детей, процедуру не назначают, поскольку высок риск образования шрамов и рубцов на шейке.
- Выскабливание шеечного канала. Применяется очень редко, так как сильно травмирует ткани органа и требует длительного периода реабилитации. Выскабливание — это иссечение тканей с помощью хирургических инструментов. Метод назначают, если есть сопутствующие заболевания.
Если пораженные ткани удалены на ранних стадиях болезни, прогноз для пациентки положительный.
Существуют ли меры профилактики?
Лейкоплакия шейки матки — достаточно серьезная патология, при прогрессировании возможно развитие злокачественного новообразования и потери репродуктивной функции. Поэтому даже самую начальную форму нужно обязательно лечить.
Меры профилактики развития заболевания следующие:
- не допускать половых инфекций, вовремя пролечивать обнаруженные;
- использовать барьерный метод контрацепции;
- следить за гормональным фоном – вовремя сдавать анализы;
- посещать гинеколога хотя бы раз в год;
- исключить искусственное прерывание беременности;
- вести здоровый образ жизни, принимать витамины, не злоупотреблять алкоголем.
После полного пролечивания начальной стадии лейкоплакии пациентка два года подряд каждые 6 месяцев должна проходить обследование — сдавать мазки из влагалища, онкомаркеры и анализы на ВПЧ. Если рецидивов за это время выявлено не было, то женщина считается полностью выздоровевшей.
Используемая литература:
Алов И.А, Аспич М.Е., Казанцева И.А. Определение митогмческого режима ткани в патогистологической диагностике предраковых процессов и рака: Методические указания, М,, 1973.
Аполихина И.А. Оптимизация диагностических и лечебных мероприятий у больных с палилломавирусной инфекцией гениталий: Авторсф. днсс, . канд.мед,наук. М.,1999.
Бауэр Г. Цветной атлас по кольпоскопии: Г1ер. с немецкого,-М; ГЕОТАР-МЕД, 2002.
Василевская Л.Н.Т Винокур М.Л., Никитина Н.И, Предраковые заболевания и начальные формы рака шейки матки. М. 1987.
Диагностика, лечение и профилактика заболеваний, передаваемых половым путем: метод, материал / Под ред. К.К.Борисенко, М,: САНАМ, 998.
Заболевания шейки матки (клинические лекции) / Под ред. В,Н, Прилепской. М -1997
Прилепская В.Н., Фокина Т,А. Фоновые заболевания шейки матки; патогенез, диагностика, лечение И Акуш. и гинек. 1990
Лечение
Лечение кератозов должно учитывать коррекцию гормонального статуса и устранение сопутствующих заболеваний. Заниматься самолечением при кератозах категорически противопоказано, так как некорректное медикаментозное вмешательство может не только не помочь устранить это состояние, а еще и больше нарушить гормональный фон, спровоцировав осложнения.
В некоторых случаях вылечить паракератоз удается при помощи препаратов местного применения (например, препаратов с цинком), коррекцией иммунного состояния пациентки. Иногда необходимо проводить терапию гормональными препаратами или даже прибегать к хирургическому вмешательству. Используются такие методы:
- лазерное прижигание очагов ороговения;
- конизация;
- частичное удаление шейки матки.
Симптомы
На начальных стадиях выявить паракератоз непросто, так как каких-то особых симптомов он не вызывает
Вот почему крайне важно в целях профилактики не реже раза в год ходить к гинекологу. Только он сможет определить визуально изменения эпителия на шейке и установить через обследования и анализы, что это такое – отдельная патология или признак более серьезного, по сравнению с паракератозом, заболевания
Нередко паракератоз плохо заметен на фоне ярко выраженных проявлений болезни, его вызвавшей. Подобное особо часто случается с инфекционными заболеваниями, которые обычно сопровождаются болью или лихорадкой. Эти симптомы «глушат» признаки паракератоза. Однако патология может быть и более заметной. В подобном случае для паракератоза характерны такие симптомы:
- выделение крови после полового акта в неменструальный период. Выделяется ее, как правило, немного;
- неприятные болезненные ощущения во время коитуса;
- увеличенное (незначительно) количество влагалищного секрета. При этом его запах неприятен или, по крайней мере, не такой как всегда.
Таким образом, даже признаки ярко выраженного паракератоза не всегда заметны. Выявить их может только специальная диагностика.