Окс
Содержание:
- Лечение острого коронарного синдрома
- Диагностика острого коронарного синдрома
- Особенности терапии
- Площадь окс’a
- Симптомы и диагностика
- Диагностика
- Способы диагностики ОКС
- Клинические стадии
- Что важно учесть, когда вы решили построить капитальный дом?
- Клинические формы ОКС и степень риска для пациента
- Лечение в стационаре
- Общие сведения
- Лечение острого коронарного синдрома
Лечение острого коронарного синдрома
Госпитализация
Больного с острым коронарным синдромом следует поместить в отделение реанимации или палату интенсивной терапии на сутки. Оставлять ли пациента там дальше, определяют медики, ориентируясь на показатели ЭКГ в динамике, на его состояние (степень тяжести), на анализы крови и пр.
Лекарства
Для лечения острого коронарного синдрома используют такие группы препаратов:
- р-Адреноблокаторы
- Нитраты
- Тромболитическую терапию, показанную при подъеме сегмента
- Блокаторы медленных кальциевых каналов
- Антитромботические антитромбиновые препараты: гепарин натрия, низкомолекулярные гепарины — надропарин кальция, эноксапарин натрия, далтепарин натрия
- Антитромботические антитромбоцитарные препараты: ацетилсалициловую кислоту, клопидогрел, абциксимаб, эптифибатид
Нитраты
Нитраты назначают тем, у кого сохраняются эпизоды ишемии миокарда (клиника в основном заключается в болевом синдроме). Вводятся внутривенно. Дозировку увеличивают, пока симптомы не исчезнут. Но клиника может сохраниться, а появятся побочные эффекты, тогда нитраты отменяют. Побочное действие проявляется в основном, головной болью, или повышением артериального давления. Если эффект от препаратов достигнут, далее назначают вместо них лекарства для приема внутрь, согласно рекомендациям ВНОК 2003 года.
Если вводить нитраты в/в, сначала скорость инфузии должна быть на уровне 10 мкг/мин. Далее дозу увеличивают на 10 мкг/мин каждые 3-5 минут, пока симптомы не начнут уменьшаться, или не отреагирует давление.
р-Адреноблокаторы
Препараты из этой категории оказывают такое действие:
- Снижают потребление кислорода миокардом из-за систолического АД и постнагрузки, уменьшения частоты сокращений сердца, а также ослабления сократимости миокарда.
- Увеличивают венечный кровоток за счет улучшения диастолической перфузии, увеличения дистальной венечной перфузии, благоприятного эпикардиально-эндокардиального сдвига.
Эффективно такое лекарство как Пропранолол, начальная доза которого составляет 0,5-1,0 мг. Спустя час лекарство больной должен принимать вовнутрь в дозе 40-80 мг каждые 4 часа до суммарной дозы 360-400 мг в сутки. Эффективен Метопролол, его начальная доза 5 мг, вводится внутривенно на протяжении 1-2 минут. Каждые 5 минут вводится повторная доза, пока общая не достигнет 15 мг. Через 15 мин после последнего внутривенного введения показан прием внутрь по 50 мг каждые 6 ч в течение 48 ч. Далее интервалы между приемами могут быть увеличены. Поддерживающая доза составляет 100 мг 2-3 раза в сутки. Нужный эффект дает еще один препарат из серии р-Адреноблокаторов — Атенолол, который вводится сначала в дозе 5 миллиграмм.
Гепарин
Нефракционированный гепарин применяют в качестве антикоагулянтного лечения. Но прием его может грозить кровотечениями из различных учасков тела и органов. Чтобы избежать этого, нужно наблюдать за свертывающей системой крови пациента. Стартовая доза колеблется от 60 до 80 ЕД/кг, она не может превышать 5000 ЕД.
Альтернативой нефракционированному гепарину являются низкомолекулярные гепарины. Введение их простое, чувствительность к тромбоцитарному фактору 4 меньшая, чем у нефракционированного гепарина, что относится к преимуществам данной группы препаратов. Актуальны такие средства:
- Далтепарин натрия
- Эноксапарин натрия
- Надропарин кальция
Ацетилсалициловая кислота
Терапия этим препаратов больше чем в два раза снижает риск смерти и развития ИМ у людей с ОКС без подъема сегмента 5Г. Первая доза составляет 250-500 мг, используют только таблетки без оболочки. Далее нужно принимать внутрь75-325 мг 1 раз в сутки.
Назначается этот препарат в основном пациентам с высоким риском инфаркта миокарда и летального исхода. В первые сутки нужно применить нагрузочную дозу, которая составляет 300 мг, потом в сутки доза составляет 75 мг. Курс лечения – 1-9 месяцев.
Проведение стресс-теста
Его проводят тем, кто находится в группе низкого риска, на 3-7-е сутки после характерного приступа при отсутствии повторных эпизодов ишемии миокарда в покое.
Диагностика острого коронарного синдрома
Диагноз острый коронарный синдром ставится, когда еще нет достаточной информации для окончательного суждения о наличии или отсутствии очагов некроза в миокарде. Это рабочий и правомерный диагноз в первые часы и сутки от начала заболевания.
Диагнозы «инфаркт миокарда» и «нестабильная стенокардия» ставятся, когда имеется достаточно информации для их постановки. Иногда такая возможность есть уже при первичном осмотре, когда данные электрокардиографии и лабораторного исследования позволяют определить наличие очагов некроза. Чаще возможность дифференцирования этих состояний появляется позже, тогда понятия «инфаркт миокарда» и различные варианты «нестабильной стенокардии» используют при формулировании окончательного диагноза.
Определяющими критериями диагноза острого коронарного синдрома на первоначальном этапе служат клинические симптомы ангинозного приступа и данные электрокардиографии, которая должна быть произведена в течение первых 10 минут после первого обращения. В дальнейшем, на основании электрокардиографической картины, все пациенты распределяются на две группы:
- пациенты с острым коронарным синдромом с подъемом сегмента ST;
- пациенты с острым коронарным синдромом без подъема сегмента ST. Это деление определяет дальнейшую тактику терапии.
Следует помнить, что нормальная электрокардиограмма у пациентов с симптомами, дающими повод подозревать острый коронарный синдром, не исключает его. Также надо учитывать, что у молодых (25-40 лет) и пожилых (> 75 лет) пациентов, а также больных сахарным диабетом проявления острого коронарного синдрома могут протекать без типичного ангинозного статуса.
Окончательный диагноз чаще всего ставится ретроспективно. Предсказать на начальных этапах развития болезни, чем закончится обострение ишемической болезни сердца — стабилизацией стенокардии, инфарктом миокарда, внезапной смертью, практически невозможно.
Единственным методом диагностики того или иного варианта ОКС является регистрация ЭКГ. При выявлении подъема сегмента ST в последующем в 80-90% случаев развивается инфаркт миокарда с зубцом Q. У больных без стойкого подъема сегмента ST отмечаются депрессия сегмента ST, отрицательные зубцы Т, псевдонормализация инвертированных зубцов Т или изменения ЭКГ отсутствуют (кроме того, примерно у 10% больных с ОКС без стойкого подъема ST наблюдаются эпизоды преходящего подъема сегмента ST). Вероятность инфаркта миокарда с зубцом Q или смерти в течение 30 дней у больных с депрессией сегмента ST в среднем составляет около 12%, при регистрации отрицательных зубцов Т — около 5%, при отсутствии изменений ЭКГ — от 1 до 5%.
[], [], [], [], [], []
Инфаркт миокарда с зубцом Q
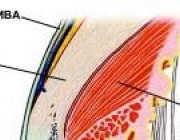
Инфаркт миокарда с зубцом Q диагностируют по ЭКГ (появление зубца Q). Для выявления ИМ без зубца Q необходимо определение маркеров некроза миокарда в крови. Методом выбора является определение уровня сердечных тропонинов Т или I. На втором месте — определение массы или активности MB фракции креатинфосфокиназы (MB КФК). Признаком ИМ считается уровень тропонина Т более 0,1 мкг/л (тропонина I — более 0,4 мкг/л) или увеличение MB КФК в 2 раза и более. Примерно у 30% больных с повышением уровня тропонинов в крови («тропонин-положительные» больные) MB КФК в пределах нормы. Поэтому при использовании определения тропонинов диагноз ИМ будет поставлен большему числу больных, чем при использовании MB КФК. Следует отметить, что повышение тропонинов может отмечаться и при неишемическиом повреждении миокарда, например, при ТЭЛА, миокардите, сердечной недостаточности и хронической почечной недостаточности.
Для рационального проведения лечебных мероприятий целесообразно оценить индивидуальный риск осложнений (ИМ или смерти) у каждого больного с ОКС. Уровень риска оценивают по клиническим, электрокардиографическим, биохимическим показателям и реакции на лечение.
Основными клиническими признаками высокого риска являются рецидивирующая ишемия миокарда, гипотония, сердечная недостаточность, выраженные желудочковые аритмии.
ЭКГ: низкий риск — если ЭКГ в норме, без изменений или имеются минимальные изменения (снижение зубца Т, инверсия зубца Т глубиной менее 1 мм); промежуточный риск — если отмечается депрессия сегмента ST менее 1 мм или отрицательные зубцы Т более 1 мм (до 5 мм); высокий риск — если отмечаются преходящий подъем сегмента ST, депрессия ST более 1 мм или глубокие отрицательные зубцы Т.
Уровень тропонина Т: меньше 0,01 мкг/л — низкий риск; 0,01- 0,1 мкг/л — промежуточный риск; более 0,1 мкг/л — высокий риск.
Наличие признаков высокого риска является показанием для инва-зивной стратегии лечения.
[], [], [], [], [], []
Особенности терапии
При развитии острого коронарного синдрома риск летального исхода при отсутствии медицинской помощи составляет почти 50%. Поэтому госпитализации подлежат все больные с подозрением на ОКС или при подтверждении подобного диагноза.
На правления терапии острого коронарного синдрома:
- Медикаментозное воздействие.
- Профилактика повторных приступов.
- Фитотерапия.
Медикаментозное лечение
Используется с целью предотвращения кислородного голодания миокарда, дополнительно применяют средства для устранения симптомов, особенно выраженной боли. На сегодня разработано много схем лечения больных с ОКС, решение по выбору терапии принимает лечащий врач, который предварительно обследует больного.
На этапе оказания первой помощи используют следующие лекарства:
- Нитраты. Нитроглицерин – за счет улучшения кровоснабжения сердечной мышцы и снижения потребления ее клетками кислорода замедляется процесс гибели кардиомиоцитов. Дают под язык с переходом на внутривенное капельное введение. Изосорбида нитрат – способствует притоку крови к сердечной мышце за счет расширения коронарных сосудов. Вводится внутривенно капельно.
- Кислород – используется в качестве ингаляций, назначается при определении кислорода в крови на уровне 90% и ниже.
- Аспирин – действует как тромболитик, поэтому предотвращает образование тромбов. Используется в таблетках.
- Клопидогрель – предотвращает появление тромбов. Используется в таблетках.
- Тиклопидин – снижает вязкость крови, не допускает склеивание тромбоцитов. Применяется в таблетках.
При повышенном артериальном давлении и тахикардии назначают бета-адреноблокаторы. В зависимости от переносимости больного применяется пропранолол, атенолол, метопролол, эсмолол. Не назначают препараты из группы БАБ при наличии у больного хронического обструктивного заболевания легких.
Для снятия боли используют такие обезболивающие, как морфин, фентанил, дроперидол, промедол, диазепам.
Профилактика повторных приступов
Часто сопровождает основную терапию, назначаемую при ОКС. Поскольку патологический процесс в виде ИБС и атеросклероза, способствующего развитию ИМ и НС, является необратимым, у пациентов после острого периода сохраняется высокий риск развития повторных приступов. Для его снижения должны быть выполнены определенные рекомендации:
- Факторы риска атеросклероза должны быть исключены или сведены к минимуму. Для достижения этой цели нужно отказаться от вредных привычек (употребления алкоголя и курения). Также должны быть устранены другие причины ОКС.
- Масса тела должна находиться под контролем. При ее избытке следует воспользоваться услугами диетолога, который поможет нормализовать индекс Кетле.
- Противоатеросклеротическое питание. Играет важную роль в предотвращении обострений, поскольку снижает темп развития атеросклероза, а вместе с этим — развитие ОКС.
- Допустимое физическое напряжение. Физическая нагрузка полезна сердечной мышце, но только в умеренном количестве. Например, после ИМ физические упражнения противопоказаны, хотя существует специальная реабилитация после инфаркта и подобные моменты следует уточнить у лечащего врача.
- Регулярные медицинские осмотры. После приступа НС или ИМ следует своевременно наблюдаться у врача. В основном, не реже раза в полгода. При необходимости проводятся диагностические исследования.
Фитотерапия
Основную часть народной медицины составляют рецепты, направленные на борьбу с ИБС. Чаще всего используют при хроническом течении болезни либо после основного курса лечения ОКС.
Народные средства, улучшающие питание миокарда:
- Отвар крапивы. Собранные до цветения и высушенные листья крапивы заваривают кипятком из расчета 100 мл на 1 ст. л. После кипячения на маленьком огне и остывания отвар принимают по 50 мл до четырех раз в день.
- Отвар синеголовника. Высушенную и измельченную траву в количестве 1 ст. л. заливают стаканом кипятка и после кипячения на маленьком огне на протяжении 5 минут охлаждают. Далее принимают по столовой ложке до 5 раз в день.
- Настой золототысячника. Столовую ложку сухой травы заливают двумя стаканами кипятка и настаивают несколько часов в темном месте. Принимать настой нужно три раза в день равными частями. Длительность курса — две недели.
- Настой овсяных зерен. Одну столовую ложку зерен заливают десятью столовыми ложками кипятка. Средство настаиваться сутки и после принимается по 100 мл до 3 раз в день. Принимают при болезненных ощущения в области сердца несколько дней до исчезновения симптомов.
Площадь окс’a
ОКС — объект капитального строительства.
Технические характеристики объекта капитального строительства, в том числе и его площадь — это обязательные данные объекта, которые вносятся в ГКН — Государственный кадастр недвижимости ( с 02.01.2017 г. -ЕГРН — Единый государственный реестр недвижимости) при его постановке на кадастровый учет.
Именно кадастровый учет является первичным, перед регистрацией прав на объект капитального строительства(окс).
Площадь окс’a является одной из технических характеристик объекта и используется для договоров и соглашений по отчуждению объекта, договоров аренды и т.д
Открытый Государственный кадастр недвижимости позволяет посмотреть в режиме онлайн площадь окс’a на сайте Рсреестра.
Как это сделать?
Вот вам пошаговая инструкция:
Шаг 1. Перейдите на сайт Росреестра , он откроется в новой вкладке и вам будет удобно смотреть инструкцию
Если адрес объекта не будет полностью совпадать с адресом в ЕГРН — результат не будет выдаваться. Пробуйте набрать по-другому.
Шаг 2.
Шаг 3.
Площадь оксa в Кадастровом паспорте
В Кадастровом паспорте конечно указана площадь оксa, указанная в ЕГРН. Ведь Кадастровый паспорт является одной из форм выписки из этого реестра.
Площадь оксa и общая площадь помещения
С 01.05.2005 г, в связи с поправками в Жилищный кодекс РФ, общая площадь жилых объектов капитального строительства считается без площади балконов и лоджий. То есть неотапливаемые помещения — не входят в площадь ЖИЛОГО помещения (дома или квартиры).
В связи с этим очень часто встречаются разногласия между данными в Государственном кадастре недвижимости — ГКН и Едином государственном реестре прав -ЕГРП.
Произошло объединение этих двух реестров и с 02.01.2017 г работает Единый государственный реестр недвижимости, включающий в себя кадастровый учет объектов капитального строительства и учет прав и правообладателей на них.
Площадь окс отличается от площади дома
Если площадь ОКС в ГКН отличается от фактической площади дома, квартиры или другого объекта недвижимости необходимо разобраться в причине. Возможно:
- Это техническая ошибка, компьютерный сбой или ошибка специалиста
- Была реконструкция объекта.
Что с этим делать?
Необходимо понимать, что это не мешает регистрации перехода права от Продавца к Покупателю
Важно только в Договоре купли-продажи указать площадь соответствующую данным в ЕГРН, чтобы не было разногласий между правоустанавливающим документом и ЕГРН, иначе регистратор приостановит сделку и придется договор исправлять
Если это небольшие разногласия, на доли квадратного метра не стоит с этим «заморачиваться», ни банки, ни оценщики как правило не возражают.
Покупателю в дальнейшем это не доставит осложнений.
Если все-же вы хотите внести изменения в ГКН — приглашайте кадастрового инженера, он сделает замеры и подаст данные в Кадастровую палату вместе с заявлением о кадастровом учете изменений.
Стоит почитать статью:
Всегда рада разъяснить. Автор
Площадь окс’a. Сведения из ЕГРН
Симптомы и диагностика
Проявления (клиника) острого коронарного синдрома без подъема сегмента 5Т делятся на две нозологические формы, которые отличаются в большинстве случаев лишь тяжестью симптомов:
- инфаркт миокарда без подъема сегмента 5Г;
- нестабильная стенокардия.
Инфаркт миокарда без подъема сегмента 5Т — острая ишемия миокарда, которая настолько тяжелая и длительная, что может вызвать некроз миокарда.
- На начальной стадии подъем сегмента 5Т на ЭКГ не регистрируется. У большинства пациентов далее также не появляются патологические зубцы 0. — у таких больных диагностируют инфаркт миокарда без зубца 0.
- Инфаркт миокарда без подъема сегмента 5Т отличается от нестабильной стенокардии лишь обнаружением в крови маркеров некроза миокарда.
Нестабильная стенокардия — острая ишемия миокарда, которая не может вызвать некроз миокарда. На электрокардиограмме подъем сегмента 5Т также не виден. Выброса в кровоток маркеров некроза миокарда не происходит по причине отсутствия явлений некроза.
Жалобы
Для диагностики острого коронарного синдрома имеет значение предшествующий анамнез ИБС. В типичных случаях острого коронарного синдрома у человека отмечается болевой синдром, который длится дольше, чем 15 минут. Для своевременной диагностики имеют значение жалобы больного на появление ночных приступов стенокардии, а также на развитие приступов стенокардии в состоянии покоя.
Атипичные нризнаки. В основном они бывают у людей в возрасте от 75 лет, молодых людей, которым менее 40 лет, больных с диагнозом «сахарный диабет», а также у женщин. Клиника может быть такой:
- Боль в районе эпигастрия
- Боль в покое
- Боль в грудной клетке с признаками, типичными для плеврита
- Колющая боль в грудной клетке
- Усиление одышки, ухудшение переносимости физической нагрузки
Электрокардиография
ЭКГ является очень значимым методом диагностики острого коронарного синдрома: характерны смещение сегмента 5Т и изменения зубца Г. Предпочтительно сделать запись электрокардиограммы на этапе проявления болевого синдрома. Необходимое условие диагностики острого коронарного синдрома — сравнение нескольких записей ЭКГ в динамике. Если при наличии типичного болевого синдрома на ЭКГ изменений нет, то некардиальные причины болей исключают.
Лабораторное исследование
Показаны:
- проведение общего анализа крови;
- определение биохимических показателей.
Для отличия инфаркта миокарда без подъема 5Т от нестабильной стенокардии в рамках острого коронарного синдрома нужно определить концентрацию сердечных тропонинов (качественно или количественно). Медики также определяют количество глюкозы в плазме крови, чтобы оценить углеводный обмен. При его нарушениях течение ОКС может ухудшиться.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Способы диагностики ОКС
Прежде чем поставить окончательный диагноз, врач проводит обследование с целью определения степени гипоксии миокарда. Предварительный диагноз ставится на основании рассказа пациента о характере и интенсивности болевого синдрома. Несмотря на то, что боли за грудиной характерны для всех сердечных патологий, при ОКС они отличаются выраженностью и продолжительностью течения.
Далее пациент направляется в кардиологическое отделение, где проводится тщательное обследование, позволяющее подтвердить правильность постановки диагноза и назначить соответствующее лечение.
В перечень диагностических мероприятий при ОКС входит следующее:
- общий осмотр пациента;
- лабораторное исследование крови, в число которого входит общий и биохимический анализ;
- лабораторное исследование мочи;
- анализ крови на присутствие специфических ферментов, указывающих на процесс разрушения сердечной мышцы;
- коагулограмма – анализ крови, позволяющий определить ее свертывающую способность;
- ЭКГ;
- Эхо-КГ;
- коронарная ангиография;
- сцинтиграфическое обследование миокарда;
- МРТ;
- пульсоксиметрия.
Клинические стадии
Клиническими формами ОКС есть — нестабильная форма стенокардии и инфаркт миокарда в острой форме.
Нестабильная форма стенокардии:
- Боль за грудной клеткой. Стенокардия появляется внезапно и без причины, проявляется сдавливающей болью длиться от 5 минут до 30 минут. Необходимо лечь в горизонтальное положение, успокоится и в расслабленном состоянии дождаться, когда эта боль отступит;
- Повышенное биение сердца без явных причин, тогда это признак развития нестабильного типа стенокардии или инфаркта;
- Сдавливание в груди, боль отдает в левую сторону тела, ноющая боль в конечностях и в шее;
- Возникает сильная одышка.
Коронарный синдром
Инфаркт миокарда — это некроз стеки сердечной мышцы, существует:
- Микроинфаркт;
- Инфаркт обширный.
Также инфаркт разделяется от очага поражения некрозом:
- Инфаркт передней стенки;
- Инфаркт диафрагмальной (задней) стенки;
- Инфаркт перегородки между желудочками.
Симптоматика острого инфаркта:
- Одышка — самый распространенный признак миокарда. Больной ощущает недостаточность от количества вдыхаемого воздуха, как в состоянии активности физического тела, так и в состоянии отдыха. Причина этого признака в том, что сердце не поставляет во внутренние жизненно важные органы достаточное количество кислорода;
- Повышенный уровень выделения организмом пота и потоотделение продолжается долгое время. Постоянно влажные и липкие ладони;
- Боль под ребрами, которая передается в левую часть тела: руку, шею с левой стороны и в левую сторону челюсти.
Симптоматика острого инфаркта
Что важно учесть, когда вы решили построить капитальный дом?
Любое капстроительство на территории РФ невозможно без оформления сопутствующих бумаг и согласований с органами местной власти. И если начать стройку капитального дома можно без разрешения, то для того, чтобы его оформить и ввести в эксплуатацию нужно предоставить следующий пакет документов:
- правоустанавливающие документы на земельный участок;
- градостроительный план земельного участка;
- разрешение на строительство;
- акт приемки объекта капитального строительства;
- акт, подтверждающий соответствие параметров построенного объекта капитального строительства проектной документации;
- документы, подтверждающие соответствие построенного объекта капитального строительства техническим условиям (ТУ);
- схема, отображающая расположение построенного объекта капитального строительства, расположение сетей инженерно-технического обеспечения в границах земельного участка и планировочную организацию земельного участка;
- заключение органа государственного строительного надзора о соответствии построенного объекта капитального строительства требованиям проектной документации;
- технический план объекта капитального строительства.
Вообще, термин «капитальное строительство» часто применяется в юридической практике, при решении споров с земельными участками и, расположенными на них, объектами недвижимости. Часто это касается эксплуатации зданий (в том числе объектов частного строительства) без оформления вышеописанных документов.
Ниже мы рассмотрим наиболее частые вопросы (проблемы) касательно капстроительства, с которыми сталкиваются собственники недвижимости.
Можно ли начать строить капитальный дом без разрешения?
Можно. Но не желательно, так как во-первых пакет разрешений все равно придется оформлять, иначе дом не введут в эксплуатацию. Во-вторых, при оформлении задним числом или через суд есть вероятность, что будут найдены разные отклонения, нарушения и т. д. — а это значит для застройщика потерю денег и времени.
В разрешительных бумагах указываются все сведения о земельном участке, все технические характеристики дома, инженерные коммуникации и их местоположение.
Без разрешительных документов можно начать строить, если:
- постройка имеет временный характер;
- возводятся вспомогательные строения, не требующие вмешательства в несущие конструкции и инженерные коммуникации капитального дома;
- здание строится на земельном участке, который является личной собственностью владельца и подтверждается соответствующими документами.
Для реконструкции зданий следует еще обязательно оформить Градостроительный план.
Клинические формы ОКС и степень риска для пациента
Основных форм ОКС две:
- Нестабильная стенокардия – загрудинная боль, характерная для сердечного приступа, которая появилась впервые или уже повторно, сразу после физического или эмоционального напряжения, либо в спокойном положении.
- Инфаркт миокарда – омертвение (некроз) мышечной стенки сердца. В зависимости от площади поражения различают мелкоочаговый (микроинфаркт) и обширный, по локализации – соответственно принятым названиям стенок сердца – передней, боковой, задне–диафрагмальной и межжелудочковой перегородки. Основные осложнения, опасные для жизни, это фатальные расстройства ритма и разрыв стенки сердца.
Классификация важна как для оценки степени тяжести состояния, так и анализа уровня риска внезапной коронарной смерти (наступившей не более чем через 6 часов от начала приступа).
Высокий риск
наличие хотя бы одного из признаков:
- Приступ стенокардии более 20 минут и по настоящее время;
- Отёк лёгких (затруднённый вдох, клокочущее дыхание, розоватая пенистая мокрота, вынужденное положение сидя);
- На ЭКГ: снижение или подъём сегмента ST более 1 мм над изолинией;
- Стенокардия с понижением давления в артериях;
- Лабораторно: вираж уровня маркеров некроза миокарда.
Средний риск
Расхождение с пунктами высокого риска, либо наличие одного из упомянутых признаков:
- Приступ стенокардии меньше 20 минут, прекратившийся при приёме нитроглицерина;
- Стенокардия покоя менее 20 мин, прекратившаяся после приёма нитроглицерина;
- Ночные приступы загрудинной боли;
- Тяжёлая стенокардия, впервые появилась в течение последних 14 дней;
- Возраст больше 65 лет;
- На ЭКГ: динамические изменения зубца Т до нормы, зубцы Q более 3 мм, снижение сегмента ST в покое (в нескольких отведениях).
Низкий риск
при расхождении с критериями высокого и среднего риска:
- Более частые и тяжёлые, чем обычно, приступы;
- Ниже уровень физического напряжения, вызывающей приступ;
- Впервые появилась стенокардия, от 14 дней до 2-х месяцев;
- На ЭКГ: нормальная кривая в соответствии с возрастом, либо отсутствие новых изменений по сравнению с ранее полученными данными.
Лечение в стационаре
Рекомендации при остром коронарном синдроме касаются одновременно и дообследования, и проведения лечения:
- На фоне продолжения терапии, нужной для поддержания жизненно важных функций, повторно снимают ЭКГ в 10 отведениях.
- Повторно, уже (желательно) количественным методом, определяют уровни тропонинов и других ферментов (MB-креатинфосфокиназы, АСТ, миоглобина), являющихся дополнительными маркерами гибели миокарда.
- При подъеме сегмента ST, если нет противопоказаний, проводится процедура тромболизиса.
Противопоказаниями к тромболизису являются такие состояния:- внутреннее кровотечение;
- черепно-мозговая травма, перенесенная менее 3 месяцев назад;
- «верхнее» давление выше 180 мм рт.ст. или «нижнее» — выше 110 мм рт.ст.;
- подозрение на расслоение аорты;
- перенесенный инсульт или опухоль мозга;
- если человек давно уже принимает препараты-антикоагулянты (разжижающие кровь);
- если была травма или любая (даже лазерная коррекция) операция в ближайшие 6 недель;
- беременность;
- обострение язвенной болезнью;
- геморрагические болезни глаз;
- последняя стадия рака любой локализации, тяжелые степени недостаточности печени или почек.
- При отсутствии подъема сегмента ST или его снижении, а также при инверсии зубцов T или вновь возникшей блокаде левой ножки пучка Гиса вопрос о необходимости тромболизиса решается индивидуально – по шкале GRACE. Она учитывает возраст больного, частоту его сердечных сокращений, уровень артериального давления, наличия хронической сердечной недостаточности. В расчет берется также и то, была ли остановка сердца до поступления, повышен ли ST, высокие ли тропонины. В зависимости от риска по этой шкале кардиологи решают, есть ли показания для проведения терапии, растворяющей тромб.
- Маркеры повреждения миокарда определяют каждые 6-8 часов в первые сутки независимо от того, проводилась ли тромболитическая терапия или нет: по ним судят о динамике процесса.
- Обязательно определяются и другие показатели работы организма: уровни глюкозы, электролитов, мочевины и креатинина, состояние липидного обмена. Выполняется рентгенография органов грудной полости для оценки состояния легких и (косвенно) сердца. Проводится и УЗИ сердца с допплерографией – чтобы оценить кровоснабжение сердца и его текущее состояние, дать прогноз развитиям таких осложнений, как аневризма сердца.
- Строгий постельный режим – в первые 7 суток, если коронарный синдром закончился развитием инфаркта миокарда. Если был установлен диагноз нестабильной стенокардии, человеку разрешают вставать раньше – на 3-4 сутки болезни.
- После перенесенного острого коронарного синдрома человеку назначают несколько препаратов для постоянного приема. Это ингибиторы ангиотензин-превращающего фермента («Эналаприл», «Лизиноприл»), статины, кроворазжижающие средства («Прасугрель», «Клопидогрель», «Аспирин-кардио»).
- При необходимости, для профилактики внезапной смерти, устанавливают искусственный водитель ритма (кардиостимулятор).
- Через некоторое время (в зависимости от состояния больного и характера изменений на ЭКГ), если нет противопоказаний, проводится такое исследование, как коронарография. Это рентгенологический метод, когда через катетер, проводимый через бедренные сосуды в аорту, вводят контрастное вещество. Оно попадает в коронарные артерии и окрашивает их, поэтому врачам четко видно, какую проходимость имеет каждый отрезок сосудистого пути. Если на каком-то участке есть значительное сужение, возможно проведение дополнительных процедур, восстанавливающих первоначальный диаметр сосуда.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.
Острый коронарный синдром
Лечение острого коронарного синдрома
Первая помощь пациенту с подозрением на ОКС оказывается в домашних условиях. До приезда скорой помощи можно:
- Обеспечить больному покой и доступ свежего воздуха.
- Дать больному разжевать таблетку Аспирина.
Выбор метода лечения ОКС зависит от его типа:
- Цель лечения ОКС с подъемом ST направлена на быстрейшее восстановление кровоснабжения пострадавшей области сердца, чего можно добиться с помощью лекарственных средств или хирургических операций.
- Лечение ОКС без подъема ST носит более консервативный характер.
В зависимости от диагноза и типа ОКС могут назначаться следующие медикаментозные препараты:
- Тромболитики (Стрептокиназа, Альтеплаза, Тенектеплаза), которые помогают расщепить тромб, блокирующий просвет коронарной артерии.
- Нитраты (Нитроглицерин), которые временно расширяют кровеносные сосуды и улучшают кровоснабжение миокарда.
- Антитромбоцитарные препараты (Аспирин, Плавикс, Брилинта), которые предотвращают образование тромбов, влияя на функции тромбоцитов.
- Антикоагулянты (Гепарин, Эноксапарин), влияющие на плазменный компонент сворачивания крови.
- Бета-блокаторы (Метопролол, Карведилол, Бисопросол), которые помогают расслабить сердечную мышцу и замедлить частоту сокращений сердца, уменьшая его потребность в кислороде и снижая артериальное давление.
- Ингибиторы ангиозинпревращающего фермента (Рамыприл, Периндоприл) или блокаторы рецепторов ангиотензина (Лозартан, Ирбесартан), которые расширяют артерии, снижают давление и уменьшают нагрузку на сердце.
- Статины (Аторвастатин, Розувастатин), которые уменьшают уровень холестерина крови и стабилизируют атеросклеротическую бляшку.
Больным с ОКС часто необходимо проведение хирургического вмешательства, направленного на восстановление проходимости коронарных артерий. К таким операциям относятся:
- Ангиопластика и стентирование. При этой операции врач проводит к месту сужения коронарной артерии тонкий катетер, после чего с помощью раздуваемого баллона расширяет ее просвет. Для сохранения открытого просвета артерии иногда проводится стентирование суженного участка – имплантация специального внутрисосудистого протеза (стента).
- Шунтирование коронарных артерий. При этой операции хирурги заменяют пораженные участки артерий на шунты – сосуды из другого места в организме пациента.