Инфаркт миокарда без подъема st
Содержание:
Симптоматика
Симптомы ОКС бывают различными, но почти всегда присутствуют:
- Одышка.
- Резкая слабость.
- Боли в груди. Такие боли обычно длятся более 10-ти минут, они имеют сжимающий или давящий характер. Нередко такие болевые ощущения появляются после сильных физических нагрузок или стресса. Необходимо отметить, что такие боли не пропадают, если пациент примет нитроглицерин или валидол.
- Срыв сердечного ритма.
- Бледность кожных покровов. Нередко на них появляется холодный и липкий пот.
- Головокружение, обморок.
При атипичном течении инфаркта может наблюдаться и безболевая форма, и нетипичная локализация боли, например в области шеи или в животе.
Литература
-
Management of acute coronary syndromes: acute coronary syndromes
without persistent ST segment elevation. Recommendations of the Task
Force of the European Society of Cardiology. Eur Heart J 2000; 21:
1406–32 -
Bertrand ME, Simoons ML, Fox KAA, et al. Management of acute
coronary syndromes in patients presenting without persistent ST-segment
elevation. The Task Force on the Management of Acute Coronary Syndromes
of the European Society of Cardiology. Eur Heart J 2002; 23: 1809–40. -
Braunwald E, Antman EM, Beasley JW, et al. ACC/AHA guideline update
for the management of patients with unstable angina and non–ST-segment
elevation myocardial infarction: a report of the American College of
Cardiology/American Heart Association Task Force on Practice
Guidelines (Committee on the Management of Patients With Unstable
Angina). 2002. Available at: http://www.
acc.org/clinical/guidelines/unstable/unstable.pdf -
ACC/AHA Guidelines for the Management of Patients with Unstable Angina
and Non–ST-Segment Elevation Myocardial Infarction. A Report of the
American College of Cardiology/American Heart Association Task Force on
Practice Guidelines (Committee on the Management of Patients with
Unstable Angina). JACC 200; 36: 970–1062 -
Hamm CW, Braunwald E. A classification of unstable angina revisited.
Circulation, 2000; 102 (1): 118-22 -
Myocardial Infarction Redefined—A Consensus Document of The Joint
European Society of Cardiology/American College of Cardiology
Committee for the Redefinition of Myocardial Infarction. JACC 2000;
36: 959-1062. -
Antithrombotic Trialists’ Collaboration. Collaborative meta analysis
of randomised trials of antiplatelet therapy for prevention of death,
myocardial infarction, and stroke in high risk patients. BMJ 2002; 324:
71–86. -
The Sixth (2000) ACCP Guidelines for Antithrombotic
Therapy for Prevention and Treatment of Thrombosis. Chest 2001; 119:
Suppl. -
Hirsh J, Anand S, Halperin JL, Fuster V. Guide to anticoagulant
therapy: Heparin. A statement for healthcare professionals from the
American Heart Association. Circulation 2001; 103: 2994-3018 -
De Backer G, Ambrosioni E, Borch-Johnsen K, et al. European
guidelines on cardiovascular disease prevention in clinical practice.
Third Joint Task Force of European and Other Societies on Cardiovascular
Disease Prevention in Clinical Practice. Eur Heart J. 2003; 17: 1601-10. -
Expert Panel on Detection, Evaluation, and Treatment of High Blood
Cholesterol in Adults. Executive summary of the Third Report of the
National Cholesterol Education Program (NCEP) Expert Panel on Detection,
Evaluation and Treatment of High Blood Cholesterol in Adults (Adult
Treatment Panel III). JAMA 2001;285:2486-97. -
Campeau L. Grading of angina pectoris. Circulation 1976; 54:522–3.
-
Hirsh J, Warkentin TE, Shaugnessy SG, et al. Heparin and low weight
heparin. Mechanism of action, pharmacokinetics, dosing, monitoring,
efficacy, and safety. Chest 2001; 119: 64S94 -
ACC/AHA guidelines for percutaneous coronary intervention (Revision
of the 1993 PTCA guidelines) – executive summary. A report of the
American College of Cardiology/American Heart Association task force
on practice guidelines (Committee to revise the 1993 guidelines for
percutaneous transluminal coronary angioplasty). Circulation 2001;
103: 3019-41 -
Kereiakes DJ, Montalescot G, Antman EM, et al. Lowmolecular-weidht
heparin therpy for non-ST-elevation acute coronary syndromes and during
percutaneous coronary intervention: an expert consensus. Am Heart J.
2002; 144(4): 615-24
Особенности терапии
При развитии острого коронарного синдрома риск летального исхода при отсутствии медицинской помощи составляет почти 50%. Поэтому госпитализации подлежат все больные с подозрением на ОКС или при подтверждении подобного диагноза.
На правления терапии острого коронарного синдрома:
- Медикаментозное воздействие.
- Профилактика повторных приступов.
- Фитотерапия.
Медикаментозное лечение
Используется с целью предотвращения кислородного голодания миокарда, дополнительно применяют средства для устранения симптомов, особенно выраженной боли. На сегодня разработано много схем лечения больных с ОКС, решение по выбору терапии принимает лечащий врач, который предварительно обследует больного.
На этапе оказания первой помощи используют следующие лекарства:
- Нитраты. Нитроглицерин – за счет улучшения кровоснабжения сердечной мышцы и снижения потребления ее клетками кислорода замедляется процесс гибели кардиомиоцитов. Дают под язык с переходом на внутривенное капельное введение. Изосорбида нитрат – способствует притоку крови к сердечной мышце за счет расширения коронарных сосудов. Вводится внутривенно капельно.
- Кислород – используется в качестве ингаляций, назначается при определении кислорода в крови на уровне 90% и ниже.
- Аспирин – действует как тромболитик, поэтому предотвращает образование тромбов. Используется в таблетках.
- Клопидогрель – предотвращает появление тромбов. Используется в таблетках.
- Тиклопидин – снижает вязкость крови, не допускает склеивание тромбоцитов. Применяется в таблетках.
При повышенном артериальном давлении и тахикардии назначают бета-адреноблокаторы. В зависимости от переносимости больного применяется пропранолол, атенолол, метопролол, эсмолол. Не назначают препараты из группы БАБ при наличии у больного хронического обструктивного заболевания легких.
Для снятия боли используют такие обезболивающие, как морфин, фентанил, дроперидол, промедол, диазепам.
Профилактика повторных приступов
Часто сопровождает основную терапию, назначаемую при ОКС. Поскольку патологический процесс в виде ИБС и атеросклероза, способствующего развитию ИМ и НС, является необратимым, у пациентов после острого периода сохраняется высокий риск развития повторных приступов. Для его снижения должны быть выполнены определенные рекомендации:
- Факторы риска атеросклероза должны быть исключены или сведены к минимуму. Для достижения этой цели нужно отказаться от вредных привычек (употребления алкоголя и курения). Также должны быть устранены другие причины ОКС.
- Масса тела должна находиться под контролем. При ее избытке следует воспользоваться услугами диетолога, который поможет нормализовать индекс Кетле.
- Противоатеросклеротическое питание. Играет важную роль в предотвращении обострений, поскольку снижает темп развития атеросклероза, а вместе с этим — развитие ОКС.
- Допустимое физическое напряжение. Физическая нагрузка полезна сердечной мышце, но только в умеренном количестве. Например, после ИМ физические упражнения противопоказаны, хотя существует специальная реабилитация после инфаркта и подобные моменты следует уточнить у лечащего врача.
- Регулярные медицинские осмотры. После приступа НС или ИМ следует своевременно наблюдаться у врача. В основном, не реже раза в полгода. При необходимости проводятся диагностические исследования.
Фитотерапия
Основную часть народной медицины составляют рецепты, направленные на борьбу с ИБС. Чаще всего используют при хроническом течении болезни либо после основного курса лечения ОКС.
Народные средства, улучшающие питание миокарда:
- Отвар крапивы. Собранные до цветения и высушенные листья крапивы заваривают кипятком из расчета 100 мл на 1 ст. л. После кипячения на маленьком огне и остывания отвар принимают по 50 мл до четырех раз в день.
- Отвар синеголовника. Высушенную и измельченную траву в количестве 1 ст. л. заливают стаканом кипятка и после кипячения на маленьком огне на протяжении 5 минут охлаждают. Далее принимают по столовой ложке до 5 раз в день.
- Настой золототысячника. Столовую ложку сухой травы заливают двумя стаканами кипятка и настаивают несколько часов в темном месте. Принимать настой нужно три раза в день равными частями. Длительность курса — две недели.
- Настой овсяных зерен. Одну столовую ложку зерен заливают десятью столовыми ложками кипятка. Средство настаиваться сутки и после принимается по 100 мл до 3 раз в день. Принимают при болезненных ощущения в области сердца несколько дней до исчезновения симптомов.
Причины
Основной причиной развития острого коронарного синдрома является поражение атеросклерозом венечных артерий. Кроме этого, выделяют такие возможные факторы развития данного процесса: Сильный стресс, нервное перенапряжение; Спазм сосудов; Сужение просвета сосуда; Механическое повреждение органа; Осложнения после операции; Эмболия коронарных артерий; Воспаление коронарной артерии; Врождённые патологии сердечно-сосудистой системы. Отдельно следует выделить факторы, которые являются предрасполагающими для развития данного синдрома: Избыточный вес, ожирение; Курение, употребление наркотических средств; Практически полное отсутствие физической активности; Нарушение баланса жиров в крови; Алкоголизм; Генетическая предрасположенность к сердечно-сосудистым патологиям; Повышенная свёртываемость крови; Частые стрессы, постоянное нервное напряжение; Высокое артериальное давление; Сахарный диабет; Приём определённых медикаментозных препаратов, которые приводят к снижению давления в коронарных артериях (синдром коронарного обкрадывания). ОКС — это одно из самых опасных для жизни человека состояний. В этом случае требуется не только неотложная медицинская помощь, но и проведение срочных реанимационных мероприятий. Малейшее промедление или неправильные действия первой помощи могут привести к летальному исходу.
Лечение инфаркта миокарда без подъема сегмента ST (ИМБПST)
Лечение ИМБПST включает пять направлений:
- Противоишемические средства
- Антикоагулянты
- Дезагреганты
- Коронарная реваскуляризация
- Долгосрочная терапия
Препараты первой группы оказывают свое антиишемическое действие либо путем уменьшения потребности миокарда в кислороде (за счет снижения частоты сердечных сокращений, артериального давления, преднагрузки или уменьшения сократимости миокарда), либо за счет увеличения коронарного кровотока (через стимуляцию коронарной вазодилятации). К этим препаратам относятся следующие группы лекарств:
- нитраты
- бета-блокаторы
- антагонисты кальция
Нитраты показаны всем пациентам с ОКСБПST, их внутривенное введение рекомендуется пациентам с рецидивирующей стенокардией и/или с признаками левожелудочковой недостаточности.
Бета-блокаторы, при отсутствии противопоказаний, также назначаются всем пациентам, особенно с тахикардией и артериальной гипертензией.
Антагонисты кальция назначаются пациентам, уже принимающим нитраты и бета-блокаторы, для уменьшения симптоматики стенокардии. Целесообразно их назначение также при вазоспастической стенокардии и при наличии противопоказаний к бета-блокаторам. Не рекомендуется использовать нифидипин и другие дигидропиридины без сочетания с бета-блокаторами.
Антикоагулянтная терапия
Антикоагулянтная терапия рекомендована всем пациентам с ОКСБПST при отсутствии противопоказаний и должна выбираться с учетом риска ишемических и геморрагических событий. Используются следующие группы препаратов:
- — непрямые ингибиторы коагуляции(нефракционированный гепарин — НФГ, низкомолекулярный гепарин — НМГ, фондапаринукс),
- — прямые ингибиторы коагуляции (апиксабан, ривароксабан),
- — прямые ингибиторы тромбина (бивалирудин, дабигатран).
Фондапаринукс (в дозе 2,5 мг подкожно) рекомендуется как препарат с наиболее благоприятным профилем эффективности-безопасности; во время чрезкожного коронарного вмешательства (ЧКВ) должен быть добавлен НФГ (85 МЕ/кг). При отсутствии фондапаринукса рекомендуется эноксапарин (1 мг/кг два раза в день). Если фондапаринукса и эноксапарина нет в наличии, показан НФГ или другие НМГ в конкретных рекомендуемых дозах. Бивалирудин показан пациентам только с запланированным инвазивным вмешательством. Антикоагулянтная терапия может быть прекращена через 24 часа после инвазивной процедуры. При консервативной тактике лечения антикоагулянты назначаются до выписки из стационара.
Дезагрегантная терапия
Дезагрегантная терапия должна быть начата как можно раньше после постановки диагноза ОКСБПST, чтобы уменьшить риск как острых ишемических осложнений, так и рецидивирующего атеротромбоза. Тромбоциты можно ингибировать тремя классами препаратов: ингибиторы циклооксигеназы-1 (аспирин), ингибиторы P2YI2 рецепторов (клопидогрель, прасугрел, тикагрелор) и ингибиторы гликопротеина IIb/IIIa (эптифибад, тирофибан, абциксимаб).
Аспирин следует назначать всем пациентам в начальной нагрузочной дозе 150- 300 мг и поддерживающей дозе 75-100 мг для длительной терапии, независимо от инвазивной или консервативной тактики лечения. Ингибитор P2YI2 должен быть добавлен к аспирину как можно быстрее, прием продолжается не менее 12 месяцев. Рекомендуемая доза тикагрелора- 180 мг нагрузочная, 90 мг дважды в день или прасугрел- 60 мг нагрузочная доза, 10 мг суточная. При отсутствии этих препаратов используется клопидогрель- 300-600 мг нагрузочная доза, 75 мг поддерживающая. При проведении планового оперативного лечения необходима отмена ингибиторов P2YI2 не менее чем за 5-7 дней до операции.
Добавление к лечению ингибиторов гликопротеина IIb/IIIa пациентам, уже получающим двойную антитромбоцитарную терапию, рекомендуется при высоком риске ЧКВ (повышенный тропонин, обнаруженный тромб) или пациентам, получавшим до ангиографии только аспирин.
Реваскуляризация при ОКСБПST проводится для купирования ангинозной боли, устранения ишемии миокарда и предотвращения развития ИМ и летального исхода. Показания для ее выполнения зависят от объема и тяжести поражения и определяются данными коронароангиографии, состоянием пациента и сопутствующей патологией.
Антиагрегантная и антикоагулянтная терапия в послеоперационном периоде
В послеоперационном периоде рекомендовано назначение эноксапарина или фондопаринукса в течение 2-8 суток.
Антиагрегантная терапия в случае имплантации голометаллических стентов
Ацетилсалициловая кислота – 75-100 мг пожизненно;
Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Антиагрегантная терапия в случае имплантации стентов с медикаментозным покрытием
- Ацетилсалициловая кислота – 160-325 мг 1 раз/сутки в течение первых 3-х месяцев. Начиная с 4-го месяца, препарат назначается в дозировке 75-100 мг 1 раз/сутки пожизненно;
- Клопидогрел – 75 мг 1 раз/сутки или тикагрелор 90 мг 2 раза в сутки курсом 12 мес.
Тромболитическая терапия
На сегодня тромболитическая терапия не является методом выбора для лечения инфаркта миокарда. Она проводится, если первичная ангиопластика не может быть выполнена в данном лечебном заведении.
Тромболизис рекомендуют также проводить, если время доставки пациента в сосудистый центр более 2 часов, или у человека находят признаки отѐка лѐгких или кардиогенного шока. Чем быстрее начата терапия от минуты появления симптомов, тем лучшими будут результаты тромболитической терапии.
Лучшее время для начала тромболизиса – первые полчаса после тромбоза коронарной артерии. Приемлемое время — до 6 часов от начала болезни, максимальное — до 12 часов.
ЭКГ показания для тромболизиса: подъем сегмента ST больше или равно 0,1 mV, как минимум в 2-х последовательных грудных отведениях или в 2-х отведениях от конечностей, или появляется блокада левой ножки пучка Гиса. Введение тромболитиков целесообразно проводить в те же сроки при ЭКГ признаках истинного заднего инфаркта миокарда (высокие зубцы R в правых прекардиальных отведениях и депрессия сегмента ST в отведениях V1-V4 с направленным вверх зубцом T).
Назначение антиагрегантов при проведении тромболизиса
До начала тромболизиса:
Ацетилсалициловую кислоту (АСК) дают пациенту в дозировке 150-350 мг, ее нужно разжевать. На следующий день и в дальнейшем показано то же средство по 75-150 мг 1 раз в сутки. Препарат назначают при всех вариантах ИМ. Одновременно с АСК для усиления антиагрегационной эффективности терапии советуют применять ингибиторы P2Y12 рецептора – клопидогрел или тикагрелор.
При инфаркте миокарда у пациентов возраста менее 75 лет, с целью ускорения развития лекарственного воздействия в первые сутки, рекомендуется увеличить дозу клопидогрела до 300 мг/сут, далее делают переход на прием стандартной дозы 75 мг в сутки.
Для пациентов, которым более 75 лет, показан клопидогрел дозеой 75 мг. Назначение нагрузочной дозы препарата не показано. Тикагрелор (нагрузочная доза 180 мг, затем 90 мг два раза в день) назначают вместо клопидогрела. Длительность приема клопидогрела или тикагрелора – минимум 6 месяцев.
Антикоагулянтная терапия при проведении тромболизиса
Одновременно с введением перечисленных ниже тромболитических лекарственных средств, за исключением стрептокиназы, назначают введение нефракционированного или низкомолекулярного гепарина.
В зависимости от ситуации, нужно выбрать один из вариантов:
Механизм развития
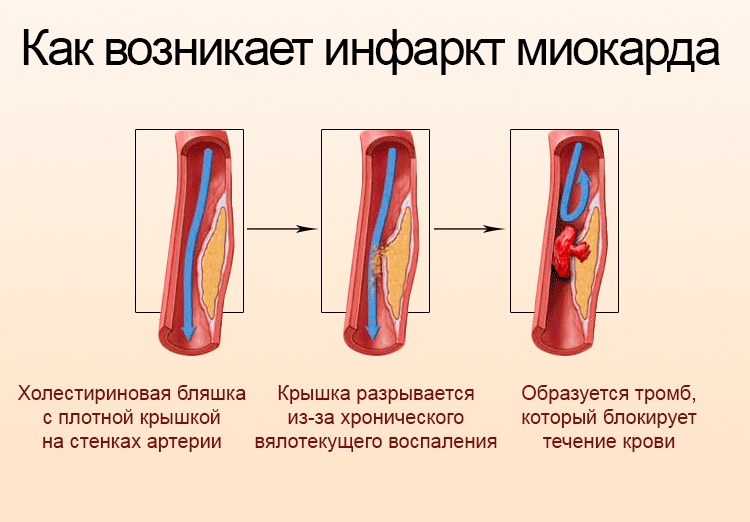
Суть патологического процесса примерно одна, независимо от типа. Как уже было сказано, выделяют два вида описанного положения: стенокардия и инфаркт. По своему характеру они похожи. В обоих случаях происходит нарушение питания мышечного слоя сердца в результате стеноза или окклюзии (закупорки) коронарных артерий. Зачастую это следствие атеросклеротических изменений, реже врожденных или приобретенных пороков. В итоге падения интенсивности кровотока в структурах органа накапливаются токсины, которые угнетают нормальную сократимость миокарда.
С другой же стороны мышечный слой не может работать по причине ишемии. Соответственно, камеры сердца также не способны адекватно функционировать. Левый желудочек не выбрасывает кровь в большой круг с достаточной силой. Отсюда падение сатурации кислорода, слабое обеспечение головного мозга, отдаленных органов и систем. Такая ситуация не нормальна. С течением времени неминуемо наступает летальный исход. Восстановление требует срочных мер.
Миокардиальная дисфункция
В ишемизированных (но не инфарктных) тканях снижается сократительная способность и релаксационные свойства, что проявляется в акинезии или гипокинезии сегментов. Эти сегменты могут расширяться и выпячиваться во время систолы (так называемое парадоксальное движение). Размер поврежденного участка определяет степень клинических проявлений, которая варьирует от минимальной и умеренной сердечной недостаточности до кардиогенного шока; обычно, большие участки миокарда должны быть ишемизированы чтобы это привело к значимой дисфункции миокарда.
Проявления сердечной недостаточности той или иной степени присутствуют у 2/3 пациентов, госпитализированных с диагнозом острый инфаркт миокарда. В случае персистирования явлений сердечной недостаточности и низкого сердечного выброса после перенесенного ИМ данное состояние называют ишемической кардимиопатией. В случае развития ишемии папиллярных мышц возможно развитие митральной регургитации. Дисфункциональное движение стенки может привести к образованию пристеночного тромба.
Инфаркт миокарда (ИМ)
Инфарктом миокарда называют некроз участка миокарда, вызванный внезапным снижением коронарного кровотока. Инфарцированный участок миокарда навсегда теряет контрактильные свойства, однако по периферии зоны некроза располагается зона потенциально обратимых ишемических изменений. ИМ преимущественно затрагивает ЛЖ, при этом возможно распространение процесса на ПЖ и предсердия.
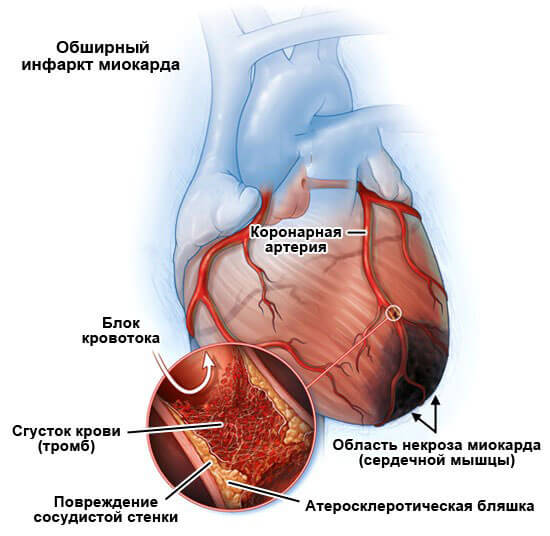
Инфаркт может быть трансмуральным или нетрансмуральным. Трансмуральный ИМ вовлекает все слои миокарда от эпикарда к эндокарду и характеризуется появлением аномальных зубцов Q на ЭКГ. Нетрансмуральные или субэндокардиальные инфаркты не проходят через стенку желудочков и вызывают только появление аномалий ST-сегмента и зубца Т (ST-T аномалии). Поскольку трансмуральное распространение ИМ не может быть точно верифицировано клиническими методами, обычно ИМ классифицируют как ИМпST и ИМбST в зависимости от наличия элевации сегмента ST или зубцов Q на ЭКГ.
Некроз значительной части межжелудочковой перегородки или стенки желудочка может разорваться с тяжелыми последствиями. Может сформироваться желудочковая аневризма или псевдоаневризма
Электрическая дисфункция
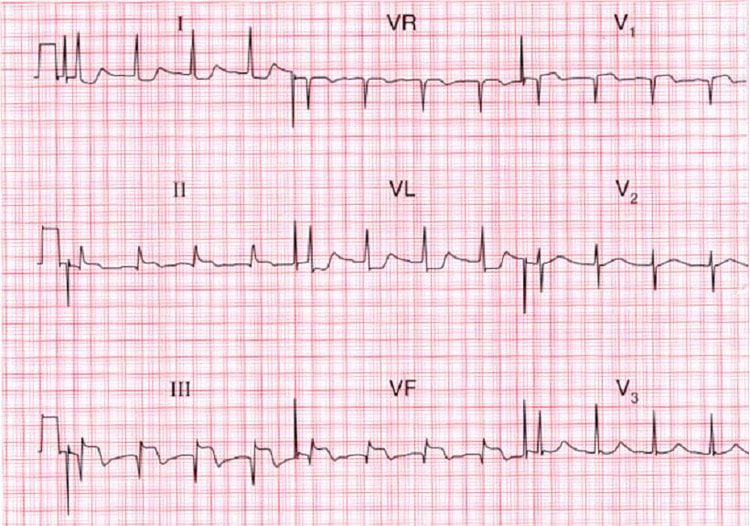
Электрическая дисфункция может быть значительной при любой форме ОКС. Ишемизированные и некротизированные клетки неспособны к нормальной электрической активности, что приводит к различным изменениями на ЭКГ (обычно сегмента ST-Т), нарушениям ритма и проводимости. Ишемические изменения сегмента ST-Т включают депрессию сегмента ST (обычно косонисходящего вида от точки J), инверсию зубца Т, элевацию сегмента ST (обычно отражает текущее повреждение) и появление высоких остроконечных зубцов Т, отражающих острейшую фазу ИМ. Нарушения ритма могут отражать повреждение синусового узла, АВ-узла или внутрижелудочковых путей проведения. Большинство изменений являются транзиторными, некоторые приобретают постоянный характер.
Стадии инфаркта миокарда (периоды) — ЭКГ, проявления
Третья (подострая) стадия отражает изменения на ЭКГ, связанные с наличием зоны некроза, в которой происходят в это время процессы рассасывания, пролиферации, репарации и организации, и с наличием «зоны ишемии», изменения в которой обусловлены в незначительной степени недостаточностью кровоснабжения миокарда и главным образом воспалительной реакцией вследствие контакта с рассасывающимся очагом некроза. Зоны повреждения на этом этапе развития инфаркта обычно уже нет. На ЭКГ в отведениях с положительным электродом над инфарктом отмечается увеличенный зубец Q и отрицательный симметричный зубец Т.
Длительность подострой стадии колеблется от 1 до 2 мес в зависимости от величины инфаркта и течения болезни. На протяжении этого периода на ЭКГ постепенно уменьшается глубина зубца Т в связи с уменьшением «зоны ишемии».
Четвертая стадия — стадия зубца, образовавшегося на месте инфаркта. На ЭКГ имеются изменения только комплекса QRS. Главным из них является увеличенный зубец О, что обусловлено уменьшением электродвижущей силы данной области вследствие замещения миокарда электрически неактивной рубцовой тканью. Кроме того, на ЭКГ отмечаются сниженный или расщепленный зубец R в отведениях над рубцом и высокий зубец Р в противоположных позициях. Сегмент S—Т на изолинии, а зубец Т, как правило, отрицательный. Иногда зубец Т положительный.
Увеличенный зубец Q обычно определяется на ЭКГ в течение многих лет, часто всю жизнь. Однако он может и уменьшиться. Иногда зубец Q довольно быстро (в течение нескольких месяцев) или постепенно (на протяжении нескольких лет) уменьшается до нормальных размеров. В этих случаях на ЭКГ не отмечается никаких признаков перенесенного инфаркта миокарда.
Такую возможность следует иметь в виду, чтобы не ошибиться в сложных случаях. Обычно полное исчезновение электрокардиографических признаков инфаркта наблюдается при относительно небольшом рубце или при расположении его в областях, малодоступных обычным отведениям ЭКГ. Причина такого постепенного уменьшения патологического зубца Q на ЭКГ в динамике, возможно, связана с компенсаторной гипертрофией мышечных волокон внутри рубца или циркулярно по периферии рубца.
Приведенная динамика ЭКГ по стадиям развития инфаркта миокарда имеет практическое значение, так как позволяет правильно определить время возникновения инфаркта и провести в каждом случае сопоставление динамики течения болезни и ЭКГ.
В зависимости от преимущественного поражения той или иной области сердца различают следующие основные локализации инфаркта миокарда: I. Инфаркты передней стенки левого желудочка: а) распространенный инфаркт передней стенки левого желудочка с вовлечением передней части межжелудочковой перегородки и боковой стенки (распространенный передний инфаркт); б) инфаркт передней стенки, прилежащих участков боковой стенки и верхушки левого желудочка (переднебокоЕой инфаркт); в) инфаркт передней части межжелудочковой перегородки; д) инфаркт верхних отделов передней стенки (высокий передний инфаркт); е) распространенный инфаркт верхних отделов передней и боковой стенок левого желудочка (высокий переднебоковой инфаркт).
II. Инфаркты задней стенки левого желудочка: а) инфаркт нижнеправых отделов задней стенки левого желудочка, обычно с вовлечением задней межжелудочковой перегородки (заднедиафрагмальный инфаркт); б) инфаркт нкжнелевых отделов задней стенки и боковой стенки левого желудочка (заднебоковой инфаркт); в) инфаркт верхних отделов задней стенки левого желудочка (заднебазальный инфаркт).
III. Глубокий инфаркт межжелудочковой перегородки и прилегающих отделов передней и задней стенок желудочка (глубокий перегородочный инфаркт).
IV. Инфаркты боковой стенки левого желудочка: а) обширный инфаркт преимущественно нижних отделов боковой стенки левого желудочка (боковой инфаркт); б) инфаркт, ограниченный верхними отделами боковой стенки левого желудочка (высокий боковой инфаркт).
V. Субэндокардиальный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VI. Интрамуральный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV). VII. Инфаркт правого желудочка. VIII. Инфаркт предсердий.