Сердечная недостаточность
Содержание:
Стадии заболевания
ХСН чаще всего диагностируют у людей среднего возраста. Разделяют патологию на 3 стадии, каждой из которых присущи характерные симптомы.
- Начальные признаки. Человек не замечает проблем, когда находится в состоянии покоя. При физических нагрузках наблюдается повышенная утомляемость, тахиаритмия, одышка.
- Выраженная симптоматика. Из-за застоя в обоих (малом и большом) кругах кровообращения появляется резкое снижение работоспособности, сильная одышка даже в покое, отёчность нижних конечностей, цианоз (синюшность кожных покровов и слизистых оболочек), жёсткое дыхание.
- Явная дистрофия тканей. Окончательно формируется устойчивое нарушение кровообращения, приводящее к сбою обменных процессов, необратимым изменениям функций внутренних органов.
Тяжёлая форма недуга часто сопровождается нарушением гозообмена, отёчностью, застойными явлениями в лёгких, печени, головном мозге.
Нарушение газового обмена
Из-за медленной скорости кровотока кислород поглощается тканями вдвое быстрее. Вследствие этого возникает разница между кислородным обогащением артериальной и венозной крови, что приводит к ацидозу. В кровяном русле накапливаются метаболиты, ускоряющие основной обмен. Получается замкнутый круг: организм требует больше кислорода, а кровеносная система не может удовлетворить его потребности. Расстройство газообмена вызывает одышку и синюшность кожи.
Отёчность
Нижние конечности заметно отекают вследствие:
- водно-солевого дисбаланса;
- расстройства белкового метаболизма;
- снижения биоактивности печёночными тканями антидиуретических гормонов;
- повышения капиллярного давления.
В начальной стадии отёки не сильно заметны. Они проявляются прибавкой в весе, снижением суточного объёма мочи. В дальнейшем начинают отекать ноги или пояснично-крестцовый отдел (у лежачих больных). Когда жидкость начинает собираться в полостях тела, развивается полостная водянка.
Застойные процессы во внутренних органах
Нарушенное движение крови в малом круге приводит к застою в лёгочных тканях. У больного выявляют кровохарканье, развитие пневмосклероза, бронхита. При нарушении кровоциркуляции в большом круге застойные явления происходят в печени, способствуя развитию фиброза (рубцевания и замещения здоровых тканей соединительными). Кроме этого возникают проблемы с пищеварительной системой, почками, центральной нервной системой. Человек страдает от:
- депрессии;
- чрезмерной утомляемости;
- бессонницы;
- гематурии;
- метеоризма;
- тошноты, рвотных позывов.
Выраженные клинические признаки ХСН и ОСН напрямую зависят от вида заболевания и его стадии.
Симптомы
Первые признаки синдрома сердечной недостаточности появляются при наличии застойных процессов в большом или малом круге кровообращения, а также при пониженной сократимости миокарда.
Возникновение данных патологических состояний возможно в следствие органических повреждений отдельных участков сердца и сосудов (например, при прогрессирующем атеросклерозе коронарных артерий и других сердечных заболеваниях).
Следует обратить внимание на следующие симптомы:
- постоянная вялость, апатия;
- нарушение сна в лежачем положении;
- посинение носогубного треугольника;
- одышка;
- хрипы при вдохе и выдохе;
- внезапное увеличение веса;
- потеря аппетита;
- стойкий кашель;
- нерегулярный пульс;
- ;
- вздутие живота;
- сбивчивое дыхание.
При выявлении одного или нескольких вышеперечисленных симптомов необходимо в срочном порядке показать врачу, чтобы тот подтвердил или опроверг наличие отклонений в работе сердечно-сосудистой системы. При длительном отсутствии лечения кашля и хрипов высок риск разрыва стенок левого желудочка, что может повлечь за собой отек легких и кардиогенный шок.
Особенности протекания патологии у женщин, мужчин, детей и пожилых людей
Как правило, явные патологические симптомы у женщин проявляются только в зрелом возрасте, преимущественно в климактерический период. Это обусловлено резким снижением уровня гормонов, которые, находясь в идеальном балансе до определенного момента, поддерживали общий иммунитет и работу сердечно-сосудистой деятельности в том числе.
В силу разных факторов мужчины страдают сердечно-сосудистыми заболеваниями чаще, чем женщины, поэтому средняя продолжительность жизни у сильного пола ниже. Это объясняется тем, что молодые люди больше подвержены чрезмерным физическим нагрузкам (например, при прохождении службы в армии), что способствует преждевременному износу сердечной мышцы и появлению на ней рубцов.
Важную роль играет также пристрастие к алкогольным напиткам, табакокурению и вредным продуктам питания – всему тому, чего женщины стараются избегать, опасаясь за свое здоровье и, как следствие, здоровье будущего ребенка. Неправильный образ жизни негативно влияет на состояние сосудов и провоцирует развитие стеноза. Сердечная недостаточность у мужчин впервые проявляется в 40-45 лет и при отсутствии лечения может быстро прогрессировать, особенно при наличии других хронических заболеваний.
Сердечная недостаточность у детей встречается реже, чем у взрослых и обычно относится к врожденным порокам сердца. Диагностировать патологию на ранней стадии развития затруднительно, поскольку ребенок не может объяснить, что именно его беспокоит. Чаще всего СН выражается в сухом кашле, что свидетельствует о застое крови в легких, но принимается родителями за респираторное заболевание.
Сердечная недостаточность у пожилых людей встречается гораздо чаще, чем у молодых, поскольку патология развивается на протяжении долгого времени практически бессимптомно. Ей одинаково подвержены мужчины и женщины, но клиническая картина при этом может иметь некоторые различия.
Лечение сердечной недостаточности
Самыми распространенными при назначении медикаментозного лечения, являются ингибиторы АПФ. Действуют они следующим образом. Расширяют периферические сосуды и послабляют действие симпатоадреналовой системы, что приводит к улучшению обменных процессов в клетках и уменьшению растяжения миокарда.
Гликозиды. При постоянном приеме этих препаратов нормализуется содержание кальция и калия в тканях сердца, это провоцирует возбудимость миоцитов, что способствует облегчению сократительных действий органа. Принимать их следует строго назначенной дозировке, поскольку даже незначительное ее повышение может стать следствием нежелательных последствий.
При нарушении работы правого желудочка назначаются диуретики. Говоря доступным языком – мочегонные средства. Они способствуют избавлению от скопившейся лишней жидкости и солей. Благодаря этому отеки стают меньше. В комплексе с этими таблетками назначают курс препаратов содержащих калий, поскольку диуретики вместе с излишками соли вымывают соли калия из организма.
Также используются блокаторы рецепторов. При их приеме клетки теряют чувствительность к гормону ангиотензина II, это обеспечивает выравниванию внутрисосудистого давления, минимизирует риск гипертрофии миокарда, снижает образование вазопрессина и альдостерона.
В случаях когда медикаментозные препараты, таблетки, инъекции справится с недугом не в состоянии лечащий врач-кардиолог советует прибегнуть к трансплантации всего органа или пораженного клапана.
Таблетки от сердечной недостаточности
Проведя анализ самых распространенных в лечении сердечной недостаточности таблеток, хотим предоставить небольшой список-рейтинг топовых препаратов, а именно таблеток для внутреннего применения. Поскольку единой таблетки от сердечной недостаточности, которая будет способна справиться со всеми проявлениями патологии еще не придумали, рассмотрим таблетки по видам действия.
1. Ингибиторы АПФ. К самым «востребованным» таблеткам этого вида следует отнести:
«Каптоприл» – показан для лечения симптомов хронического проявления недуга, а также артериальной гипертензии. Выпускается в таблетках дозировкой 25 мг и 50 мг действующего вещества;
«Трандолаприл» – препарат считается сильнее и применяется как профилактическое средство после инфаркта миокарда. Назначается при эссенциальной артериальной гипертензии. Выпускается в капсулах с 2 мг действующего вещества.
2.Сердечные гликозиды. В эту группу входят:
«Дигитоксин» – является чистым гликозидом, который получают из трав наперстянки. Назначается при хронической форме, которая влечет за собой нарушение кровотока второй и третьей степени. Также выписывается при аритмии в основном мерцательной, клапанных пороках. Выписывается гипертоникам. Выпускается в виде таблеток и свечей (ректально);
«Метилдигоксин» – так же как и выше приведенный препарат выписывается при хронической форме заболевания. Показан в случаях перегрузки миокарда, тахисистолической мерцательной аритмии, артериальной гипертензии, кардиосклерозе, трепетания сердца. Форм выпуска лекарства довольно много, таблетки, капли и раствор для инъекций.
3. Мочегонные таблетки. Их довольно большое количество. Поэтому выделить группу, которая подходит непосредственно для лечения сердечной недостаточности довольно сложно. Каждый врач-кардиолог отдает предпочтение таблеткам, по его мнению, оказывающим наибольшее мочегонное действие.
4. Таблетки бета-адреноблокаторы. На сегодняшний день их довольно много, но хотелось бы отметить следующие:
«Карведилол» – принимается в составе комбинированного лечения хронической формы заболевания, артериальной гипертензии, стабильной стенокардии. Выпускается в таблетках 12,5 мг и 25 мг;
«Бисопролол» – бета1-адреноблокатор выписывают при гипертензии и ишемической болезни сердца (как профилактика стенокардии). В аптеке имеются таблетки, в состав которых входит по 5 мг и по 10 мг действующего вещества;
«Метопролол» — имеет довольно большой спектр показаний для применения это и артериальная гипертензия (гиперкинетический тип, тахикардия), и ишемическая болезнь (приступы стенокардии, инфаркты миокарда), сбои ритма сердцебиения, гипертиреоз, профилактика мигрени. Выпускают таблетки в форме 100 мг и 50 мг действующего вещества;
«Дигоксин» – является самым сильным препаратом из приведенной группы, назначается при наличии клинических проявлений хронической формы сердечной недостаточности, а также при тахисистолической форме мерцания.
Анатомия сердца
Сердце – это полый четырехкамерный орган, который состоит из 2-х предсердий и 2-х желудочков. Предсердия (верхние отделы сердца) отделены от желудочков перегородками с клапанами (двухстворчатым и трехстворчатым), которые пропускают кровь в желудочки и закрываются, препятствуя ее обратному току. Правая половина наглухо отделена от левой, поэтому венозная и артериальная кровь не смешиваются.Функции сердца:
- Сократимость. Сердечная мышца сокращается, полости уменьшаются в объеме, выталкивая кровь в артерии. Сердце перекачивает кровь по организму, выполняя роль насоса.
- Автоматизм. Сердце способно самостоятельно вырабатывать электрические импульсы, вызывающие его сокращение. Эту функцию обеспечивает синусовый узел.
- Проводимость. По особым путям импульсы из синусового узла проводятся к сократительному миокарду.
- Возбудимость – способность сердечной мышцы возбуждаться под влиянием импульсов.
Круги кровообращения. Сердце перекачивает кровь по двум кругам кровообращения: большому и малому.
- Большой круг кровообращения – из левого желудочка кровь поступает в аорту, а из нее по артериям ко всем тканям и органам. Здесь она отдает кислород и питательные вещества, после чего по венам возвращается в правую половину сердца – в правое предсердие.
- Малый круг кровообращения – из правого желудочка кровь поступает в легкие. Здесь в мелких капиллярах, опутывающих легочные альвеолы, кровь теряет углекислый газ и вновь насыщается кислородом. После этого она по легочным венам возвращается в сердце, в левое предсердие.
Строение сердца. Сердце состоит из трех оболочек и околосердечной сумки.
- Околосердечная сумка – перикард. Наружный волокнистый слой околосердечной сумки, свободно окружает сердце. Он прикреплен к диафрагме и грудной кости и фиксирует сердце в грудной клетке.
- Наружная оболочка – эпикард. Это тонкая прозрачная пленка из соединительной ткани, которая плотно сращена с мышечной оболочкой. Вместе с околосердечной сумкой обеспечивает беспрепятственное скольжение сердца при расширении.
- Мышечная оболочка – миокард. Мощная сердечная мышца занимает большую часть сердечной стенки. В предсердьях различают 2 слоя глубокий и поверхностный. В мышечной оболочке желудков 3 слоя: глубокий, средний и наружный. Истончение или разрастание и огрубение миокарда вызывает сердечную недостаточность.
- Внутренняя оболочка – эндокард. Она состоит из коллагеновых и эластических волокон, которые обеспечивают гладкость полостей сердца. Это необходимо для скольжения крови внутри камер, в противном случае могут образовываться пристеночные тромбы.
Механизм развития сердечной недостаточности
Хроническая сердечная недостаточность развивается медленно на протяжении нескольких недель или месяцев. В развитии хронической сердечной недостаточности выделяют несколько фаз:
- Повреждение миокарда развивается в результате болезни сердца или длительной перегрузки.
- Нарушение сократительной функции левого желудочка. Он слабо сокращается и направляет в артерии недостаточное количество крови.
- Стадия компенсации. Включаются механизмы компенсации, чтобы обеспечить нормальную работу сердца в сложившихся условиях. Мышечный слой левого желудочка гипертрофируется, за счет увеличения в размерах жизнеспособных кардиомиоцитов. Повышается выделение адреналина, который заставляет сердце сокращаться сильнее и чаще. Гипофиз выделяет антидиуретический гормон, под действием которого в крови повышается содержание воды. Таким образом, увеличивается объем перекачиваемой крови.
- Исчерпание резервов. Сердце исчерпывает возможности снабжать кардиомиоциты кислородом и питательными веществами. Они испытывают дефицит кислорода и энергии.
- Стадия декомпенсации – нарушения кровообращения уже не могут быть компенсированы. Мышечный слой сердца не в состоянии нормально функционировать. Сокращения и расслабления становятся слабыми и медленными.
- Развивается сердечная недостаточность. Сердце сокращается слабее и медленнее. Все органы и ткани получают недостаточно кислорода и питательных веществ.
Острая сердечная недостаточность развивается в течение нескольких минут и не проходит стадии, характерные для ХСН. Инфаркт, острый миокардит или тяжелые аритмии приводят к тому, что сокращения сердца становятся вялыми. При этом резко падает объем крови, поступающий в артериальную систему.
4 Диагностика и лечение
Для того чтобы поставить диагноз, лечащий врач тщательно собирает анамнез жизни и заболевания пациента
Уточняет, как давно пациент чувствует себя больным, обращает внимание на наличие в анамнезе ишемической болезни сердца, наличие или отсутствие перенесенного инфаркта миокарда, врожденных или приобретенных пороков сердца, кардиомиопатий различного генеза, ревматизма. После проведения первичного обследования пациента, включающего в себя внешний осмотр (диагностика отеков, асцита) перкуссию, пальпацию и аускультацию (выслушивание тонов сердца, хрипов в легких)
Для постановки окончательного диагноза лечащим врачом назначаются дополнительные методы обследования:
| Метод обследования | Описание |
| Лабораторное исследование крови | Для определения кислотно-щелочного баланса крови, маркеров инфаркта миокарда, газового состава крови и др. |
| Электрокардиография (ЭКГ) | Позволяет диагностировать ишемию миокарда, нарушения сердечного ритма, гипертрофию левого желудочка |
| Ультразвуковая эхокардиография | Помогает уточнить этиологический фактор, который вызвал сердечную недостаточность. Также исследование назначают для оценки насосной функции сердца |
| Магнитно-резонансная томография (МРТ ) | Позволяет диагностировать врожденные или приобретенные пороки сердца |
| Рентгенография грудной клетки | Назначается для дифференциальной диагностики, определения скопления жидкости в плевральной полости |
| Радиоизотопная вентрикулография | Назначается лечащим врачом для оценки сократительной способности желудочков |
Лечение сердечной недостаточности должно быть комплексным. Этиотропное лечение направлено на устранение причины, вызвавшей патологию. К примеру, при врожденных или приобретенных пороках сердца прибегают к оперативному вмешательству.
При острой форме заболевания показан постельный режим и полный покой. Назначается сбалансированная диета, полный отказ от курения и злоупотребления алкоголем.
На сегодняшний день достижения в области фармакологии позволяют значительно улучшить и продлить текущее качество жизни пациентов. Фармакотерапия включат в себя применение следующих групп препаратов:
| Группа лекарственных средств | Описание |
| Сердечные гликозиды | Обладают кардиотоническим и антиаритмическим эффектом. Повышают сократимость и насосную функцию сердца |
| Ингибиторы АПФ (ангиотензин-превращающего фермена) | Снижают тонус сосудов, расширяя артерии и вены. Способствуют увеличению сердечного выброса |
| Нитраты | Симптоматические средства, увеличивающие коронарный кровоток и тем самым снижающие артериальное давление |
| Диуретики | Способствуют выведению избыточной жидкости из организма, снижая нагрузку на сердце |
| Бета -адреноблокаторы | Снижают частоту сердечных сокращений. Применяются для снижения потребности миокарда в кислороде |
| Антикоагулянты | Назначаются для препятствия тромбообразования |
| Аскорбиновая кислота, витамины группы B и др. | Применяют для укрепления сосудов и улучшения метаболизма сердечно-сосудистой системы |
При поступлении в кардиологическое отделение тяжелым пациентам с отеком легких, проводится неотложная помощь: вводят диуретики, проводят ингаляцию 100%-м кислородом через 96%-й раствор этилового спирта, чтобы погасить пену, нитроглицерин внутривенно, нитроглицерин — при повышенном артериальном давлении, добутамин — при пониженном, остальные мероприятия проводятся симптоматически. Медикаментозное лечение проводится строго под контролем специалиста-кардиолога, все лекарственные средства назначаются в индивидуальных дозах.
При асците проводят пункцию брюшной полости, при гидротораксе показана плевральная пункция.
Неотложные мероприятия
- Предоставить больному полусидячее положение с опущенными ногами (ортопноэ)
- Обеспечить ингаляцию увлажненного кислорода через носовой катетер. Этот катетер смазывают глицерином и вводят через носовой ход на глубину 10-12 см (расстояние от крыла носа до ушной раковины), фиксируя пластырем к коже. Запрещено применять вазелин, который при наличии кислорода может загореться!
- Следует отметить, что при подаче кислорода 6-7 л / мин. его концентрация в полости носогорла составит 35-40%. При поверхностном введении катетера (частая ошибка) содержание кислорода в дыхательной смеси уменьшается, а подсыхание слизистой носа вызывает неприятные ощущения у больных.
- Наложить больному руки и ноги венозные жгуты (для уменьшения притока крови к сердцу). При таких мероприятиях в его конечностях депонируется до 1-1,5 л крови.
- Оценить состояние сердечной деятельности и диуреза. Медицинская сестра, не дожидаясь указания врача, должна присоединить больному кардиомонитор, измерить артериальное давление и частоту пульса, осуществить катетеризацию мочевого пузыря.
- Катетеризовать вену. Всю медикаментозную и, особенно, инфузионную терапию следует проводить под контролем центрального венозного давления.
- Применить пеногасители. Для этого используют раствор антифомсилан или этилового спирта (40-96 °), через который пропускают кислород.
Медикаментозная терапия
Назначают сердечные гликозиды, которые улучшают сократительную способность миокарда:
- р-р строфантина (0,05%);
- р-р коргликона (0,06%);
- р-р дигоксина (0,025%).
Для улучшения коронарного кровотока больному дают нитроглицерин: по таблетке (0,0005г) под язык с интервалом 10-20 мин. Раствор морфина (1% — 1 мл) уменьшает возбудимость дыхательного центра, одышку, действует успокаивающе, снижает давление в малом круге кровообращения. Иногда целесообразно ввести таламонал (1-2 мл 0,005% раствора фентанила и 1-2 мл 0,25% раствора дроперидола), который, кроме того, имеет и сосудорасширяющее действие.
При наличии высокого артериального давления (сист. АД > 150 мм рт.ст.) применяют ганглиоблокаторы:
- пентамин (1 мл 5% раствора, растворив в 100-150 мл изотонического раствора натрия хлорида, вводят капельно);
- арфонад (250 мг, растворяют и вводят аналогично) под контролем артериального давления, не допуская его снижения более трети.
Эти препараты уменьшают приток крови к правой половины сердца.
Осмотические диуретики (маннитол, мочевина) противопоказаны, поскольку они вызывают увеличение объема циркулирующей крови, ухудшая работу сердца.
В терминальном состоянии больного с острой сердечной недостаточностью следует заинтубировать и проводить искусственную вентиляцию легких с высоким содержанием кислорода в дыхательной смеси и положительным давлением на выдохе (около 5 см рт. ст.).
Острая правожелудочковая недостаточность — неспособность правого желудочка перекачать кровь из большого круга кровообращения в малый вследствие его слабости или наличии препятствия для тока крови. Она возникает при эмболиях легочной артерии, инфаркте миокарда правого желудочка, чрезмерной инфузионно-трансфузионной терапии (особенно, при переливаниях цитратной крови) у больных с сердечной недостаточностью, при заболеваниях легких (бронхиальная астма, эмфизема, пневмосклероз), в результате чего возрастает нагрузка на правый желудочек.
У больных наблюдают выраженный акроцианоз, тахикардию, удушье, вздутие и пульсацию подкожных вен, особенно на шее. Возникают отеки на нижних конечностях. Печень увеличивается, появляется асцит. Резко повышается центральное венозное давление (достигает показателей 200-250 мм рт. ст.), которое, однако, не сопровождается отеком легких.
Интенсивная терапия — патогенетическая. При необходимости проведения инфузионной терапии следует ограничить объем и скорость переливаний. При переливаниях крови, консервированной раствором цитрата, для предупреждения гипокальциемии следует на каждые 500 мл консервированной крови вводить 10 мл 10% раствора кальция глюконата.
При наличии бронхоспазма — вводить бронхолитики. Лишнюю жидкость из организма удаляют, применяя мочегонные (р-н фуросемида). Метаболический ацидоз корректируют 4% раствором натрия гидрокарбоната (капельно под контролем КОС). При тромбоэмболии легочной артерии применяют антикоагулянты (р-р фраксипарина по 0,6 мг п / к .; р-р гепарина по 5000 МЕ каждые 4 часа.), фибринолитики (фибринолизин, урокиназа, стрептодеказа, кабикиназа и т.д. согласно инструкции).
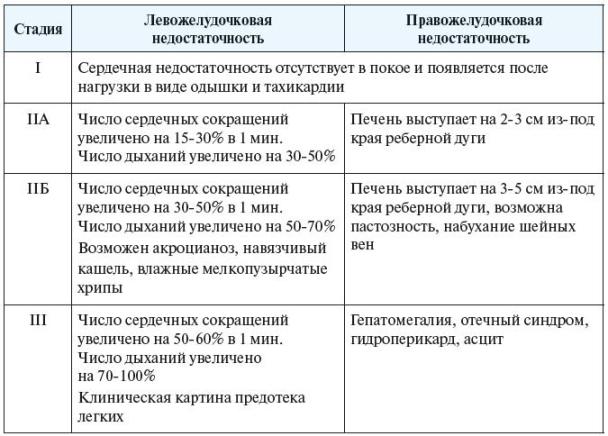
Симптомы сердечной недостаточности
Проявления недостаточности кровообращения зависят от ее тяжести. Традиционно выделяют три стадии.
I стадия

В начальной стадии болезни возникает утомляемость, одышка, чрезмерное учащение пульса при физической нагрузке. Даже несколько приседаний вызывают учащение дыхания в полтора-два раза. Восстановление исходной частоты пульса происходит не ранее чем через 10 минут отдыха после нагрузки. При интенсивных физических нагрузках может появляться легкое удушье.
Местные симптомы выражены слабо. Иногда может появляться кратковременный акроцианоз (посинение кожи кистей, стоп). После значительных нагрузок, употребления большого количества воды или соли по вечерам появляются небольшие отеки голеней или пастозность кожи в области лодыжек.
Размеры печени не увеличены. Иногда появляется периодическая никтурия – учащенное мочеиспускание по ночам.
После ограничения нагрузки и коррекции употребления соли и жидкости эти явления быстро исчезают.
II стадия

Во второй стадии болезни появляются местные симптомы сердечной недостаточности. Сначала возникают признаки поражения преимущественно одного из желудочков сердца.
При правожелудочковой недостаточности возникает застой крови в большом круге кровообращения. Пациентов беспокоит одышка при физической нагрузке, например, при подъеме по лестнице, быстрой ходьбе. Появляется учащенное сердцебиение, чувство тяжести в правом подреберье. Довольно часто возникает никтурия и жажда.
Для этой стадии характерны отеки голеней, которые не полностью проходят к утру. Определяется акроцианоз: синюшность голеней, стоп, кистей, губ. Печень увеличивается, поверхность ее гладкая и болезненная.
При левожелудочковой недостаточности преобладают симптомы застоя в малом круге кровообращения. Самочувствие больных хуже, чем при правожелудочковой недостаточности. Одышка при нагрузке сильнее, возникает при обычной ходьбе. При значительной нагрузке, а также по ночам бывает удушье, сухой кашель и даже небольшое кровохарканье.
Внешне определяется бледность кожи, акроцианоз, в некоторых случаях – своеобразный цианотичный румянец (например, при митральных пороках сердца). В легких могут выслушиваться сухие или мелкопузырчатые хрипы. Отеков на ногах нет, размеры печени в норме.
Ограничение нагрузки, коррекция употребления воды и поваренной соли, правильное лечение могут привести к исчезновению всех этих симптомов.
Постепенно нарастает застойная сердечная недостаточность, в патологический процесс вовлекаются оба круга кровообращения. Возникает застой жидкости во внутренних органах, что проявляется нарушением их функции. Появляются изменения в анализе мочи. Печень уплотняется и становится безболезненной. Изменяются показатели биохимического анализа крови, указывающие на нарушение функции печени.
Больных беспокоит одышка при минимальной физической нагрузке, частый пульс, чувство тяжести в правом подреберье. Снижается выделение мочи, появляются отеки стоп, голеней. По ночам может появляться кашель, нарушается сон.
При осмотре определяется акроцианоз, отеки, увеличение печени. У многих больных выявляется увеличение живота (асцит), накопление жидкости в плевральной полости (гидроторакс). В легких можно услышать сухие и влажные хрипы. Больной не может лежать, принимает вынужденное положение полусидя (ортопноэ). Лечение часто не приводит к нормализации самочувствия.
III стадия
Эта стадия называется конечной, или дистрофической. Она сопровождается тяжелыми нарушениями функции внутренних органов. Вследствие нехватки кислорода и питательных веществ развивается полиорганная недостаточность (почечная, печеночная, дыхательная).
Проявлением печеночной недостаточности являются отеки. Нарушается функция эндокринных желез, регулирующих вводно-электролитный баланс. При этом развивается нестерпимая жажда. Вследствие нарушения пищеварения возникает кахексия (истощение), которая может маскироваться выраженными отеками.
Тяжелая недостаточность функции внутренних органов приводит к летальному исходу.