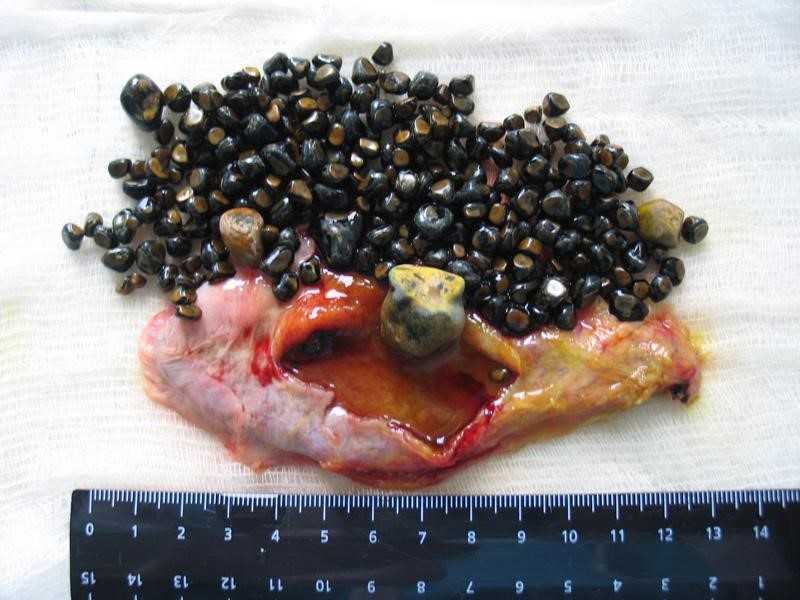
Лечение панкреатита
Содержание:
- Лечение обострения хронического панкреатита
- Образ жизни и режим питания
- Диетическое питание при хроническом панкреатите
- Методы диагностики хронического панкреатита
- Лечение обострения панкреатита
- Каково примерное меню при хроническом панкреатите?
- Лечение панкреатита
- Симптомы и признаки обострения панкреатита
- Лечение хронического панкреатита соками
Лечение обострения хронического панкреатита
Острые симптомы и лечение обостренного панкреатита требуют особенного подхода.
Если при обострении панкреатического поражения поджелудочной железы не представляется возможным получение квалифицированной помощи медицинских работников, то необходимо знать, как правильно оказать первую помощь больному и улучшить его общее самочувствие.
Для этого необходимо сделать внутривенную инъекцию раствора но-шпы, папаверина, или Платифилина. Если нет навыков постановки внутривенных инъекций, то для облегчения общего самочувствия необходимо принять один из данных препаратов в таблетизированной форме. Как только пациенту станет легче, необходимо доставить его в медицинское учреждение для проведения полного обследования, госпитализации и назначения необходимого лечения.
Консервативное лечение в стационаре
Лечение хронического панкреатита в стадии обострения необходимо проводить амбулаторно под наблюдением медицинского персонала. Принцип устранения симптоматических признаков обостренного панкреатита заключается в проведении следующих мероприятий:
- Полное исключение употребления какой-либо пищи на два-три дня. Разрешено только дробное щелочное питье в виде минеральной воды по ¼ стакана через каждые 40-50 минут.
- Внутривенно вводится соляной раствор посредством постановки капельницы. Это необходимо для восполнения организма пациента жидкостью и полезными питательными веществами, так как перорально принимать какие-либо препараты на первом этапе лечения поджелудочной железы при обострении панкреатита категорически запрещено.
- Со второго либо третьего дня лечения пациенту вводится специальное диетическое питания со столом №5. Соблюдение строгой диеты является основой успешного проведения терапевтического лечения рецидива.
- В тяжелом случае может проводиться полное промывание брюшины, а также удаление желчного пузыря, после чего удаленный орган не будет провоцировать усугубление патологии поджелудочной и восстановить ее работоспособность станет гораздо проще.
- Из числа медикаментов спазмолитического спектра действия назначается прием Дротаверина, либо Спазмалгона.
- Также назначается ферментативный препарат – Креон.
- Для восстановления кислотно-щелочного баланса прописывается Омепразол, срок применения которого определяется лечащим врачом.
- Для снятия болезненности, в большинстве случаев, используются таблетки Парацетамола либо Анальгина.
Прием медикаментов зачастую комбинируется использованием народных рецептов.
Овсяной кисель обладает многокомпонентным составом, что обеспечивает ему широчайший спектр положительных целебных свойств. В его состав входят:
- незаменимые аминокислоты в виде триптофана, лизина, холина, лецитина и др.,
- витаминные комплексы групп А, В, Е и РР.
- минеральные микроэлементы, среди которых в большей концентрации находится железо, кальций, калий, фосфор и магний.
Овсяной кисель назначается для лечения печени и поджелудочной железы. Способствует устранению гастрита с повышенной кислотностью желудочного сока, холецистита, патологических нарушений в сфере сердечнососудистой системы. Помогает от сахарного диабета и гипертонии, а также от простатита, так как он способен полностью вылечить перечисленные патологии на определенный промежуток времени. Второе название данного чудо-средства – русский бальзам, способствующий полноценному очищению всего организма, нормализации метаболизма, улучшению работоспособности и укреплению иммунной системы защиты.
Обычный кисель является сладким десертным продуктом. Но, овсяной лечебный кисель должен готовиться только путем брожения и употребляться в виде самостоятельного блюда каждый день в утреннее время, так как он обладает еще и бодрящей силой.
Медикаменты, которые не рекомендуется использовать
При обострении хронического панкреатита не рекомендуется использовать в качестве лечения все медикаментозные средства, в составе которых имеется желчь. К такой разновидности лекарственных препаратов относятся: Фестал, Энзистал и Дигестал.
При тяжелом обострении, а также при умеренной степени тяжести рецидива нужно исключить прием препарата Креон. Медикаменты, имеющие слабительный эффект также запрещены к употреблению, так как обострение патологии сопровождается развитием диареи, а прием таких препаратов может спровоцировать серьезнейшие осложнения, вплоть до обезвоживания и летального исхода.
Образ жизни и режим питания
Обострение заболевания не имеет какой-либо периодичности и сезонности. Оно зависит от того, соблюдает ли пациент принципы диеты. Весь режим дня больного должен быть построен таким образом, чтобы он смог соблюдать основное время приёмов пищи, при этом готовить блюда согласно своему рациону питания. Отказ от жирных продуктов питания и блюд, увеличивающих нагрузку на железу, помогает устранить симптомы хронического панкреатита и его обострения.
Для скорейшего выздоровления, предотвращения очередного обострения и лечения в стационаре пациент должен полностью отказать от употребления алкоголя и курения сигарет, особенно если ему поставлен диагноз хронического алкогольного панкреатита. Раз в полгода проходите консультацию у своего лечащего врача, чтобы наблюдать в динамике за процессами, происходящими в поджелудочной железе. Эти простые советы помогут вам справиться с таким непростым недугом или предотвратить очередную госпитализацию в стационар.
Диетическое питание при хроническом панкреатите
Специальное питание – это главное условие для успешного лечения хронического панкреатита. Оно помогает также не допустить обострение заболевания.
Во время болезни налагается полный запрет на алкоголь;
Питание должно быть легко усваиваемым, с минимальным количеством жиров и грубой клетчатки;
В зависимости от этапа лечения, энергетическая ценность суточного рациона должна составлять от 2000 до 2500 килокалорий. При этом 50% рациона – это углеводы, 30% — белки, остальное – растительный жир;
Максимальное суточное количество разрешенного жира – 50 граммов.Этот жир необходимо добавлять в сыром виде к готовым блюдам (то есть, ничего не жарить на масле);
Питание должно содержать овощи, но их необходимо тщательно измельчать и варить. Сырые овощи можно кушать только в случае, если они не вызывают у пациента вздутие живота и другие неприятные симптомы;
Супы и соусы необходимо варить на овощном бульоне, или нежирном мясном бульоне. Нельзя также использовать в супах зажарку;
Питание должно быть пятиразовым, небольшими порциями через равные промежутки времени;
Диета полностью исключает жареные блюда;
При ограничении жиров возможна нехватка витаминов А, D, Е, К. Восполняйте их через специальные аптечные препараты или народные средства.
Разрешенные продукты
Диета при хроническом панкреатите разрешает следующие продукты:
- пшеничное печенье из белой муки (лучше всего черствое) или сухарики;
- пшеничная мука высшего сорта, крахмал, перетертые каши с малым количеством волокна (манка, кукурузная и рисовая каша);
- обезжиренные молочные продукты;
- белки яиц или яйца всмятку (можно не более 2 штук в неделю);
- нежирное мясо (ветчина, вареная телятина и курица);
- фрукты и овощи с высоким содержанием витамина С и каротин, и низким содержанием пищевых волокон (морковь, петрушка, шпинат, дыня, яблоки, клубника, и пр.);
- небольшое количество сливочного и растительного масла;
- желе, сахар, мед, кисели;
- неострые приправы (укроп, петрушка, майоран, ваниль).
Запрещенные продукты
Питание больного человека не должно содержать следующих продуктов:
- свежий хлеб, жареные гренки, торты, блины, гречневая каша;
- жирное мясо и рыба, соленая рыба, сало, мясные и рыбные консервы, паштеты;
- цельное молоко и продукты из него, плавленые сыры, майонез, маргарин, шкварки;
- огурцы, бобовые, капуста, редис, грибы, лук, сельдерей;
- незрелые фрукты, орехи, миндаль;
- кремовые пирожные, шоколад, халва, мороженое;
- крепкий кофе и чай, какао, газированные напитки;
- острые приправы (уксус, паприка, горчица, хрен, лавровый лист)
Старайтесь, чтобы ваше питание было разнообразным. Нельзя кушать несвежие продукты, или разогревать их на сковороде. Хронический панкреатит – это болезнь, которая засела в организме навсегда – то есть, при любом отклонении от диеты начинается обострение. Помните об этом, составляя свое меню. Также не забывайте поддерживать работу поджелудочной железы народными средствами.
Методы диагностики хронического панкреатита
При возникновении подозрений на хронический панкреатит, симптомы которого могут маскироваться под другие болезни, необходимо незамедлительно обратиться к гастроэнтерологу. Лечение назначается только после постановки диагноза на основании анамнеза, лабораторных исследований и инструментальной диагностики. В ходе подробнейшей консультации специалист собирает информацию о наличии желчнокаменной болезни у пациента, приеме им лекарственных препаратов или алкоголя, общем самочувствии и жалобах. Специалистом делаются предварительное заключение о том, указывают ли имеющиеся симптомы на хронический панкреатит, или их причиной является другое заболевание.
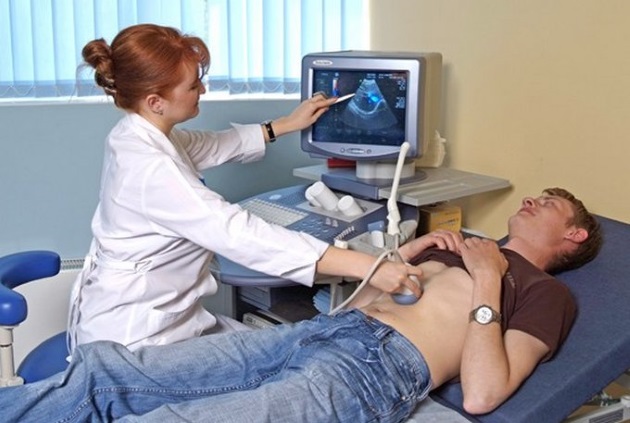
В лаборатории проводится общий анализ крови (основные симптомы заболевании — наличие билирубина, увеличенная СОЭ, снижение толерантности к глюкозе) и исследование кала (наличие не переваренного жира укажет на сбои в работе органа). Структуру и размер поджелудочной железы исследуют с помощью УЗИ.
Хронический панкреатит может быть диагностирован только после проведения полного спектра исследований. Для уточнения диагноза могут быть назначены дополнительные исследования: эндоскопическое УЗИ, КТ (компьютерная томография) органов брюшной полости, копрограмма (анализ остатков пищи в кале), рентгенологическое исследование желчевыводящих путей.
Лечение обострения панкреатита
Заболевание сложно и долго лечится медикаментозными методами, требует комплексного подхода к проблеме со здоровьем. Основная цель лечения – купировать болевой синдром, восстановить концентрацию панкреатического сока, разгрузить поджелудочную железу и продлить длительность периода ремиссии. Чтобы добиться желаемого результата, требуется четко придерживаться таких ценных рекомендаций специалиста:
Важно обеспечить пациенту полный покой, снизить физические и эмоциональные нагрузки, особенно при очередном обострении.
Строго придерживаться лечебной диеты с жестким ограничением жирной, жареной, соленой, копченой и острой пищи.
Первые два дня стадии обострения требуется полностью отказаться от приема пищи, выбрать лечебное голодание.
К предположительной области поражения требуется прикладывать холод, чтобы облегчить общее самочувствие, избавиться от невыносимой боли.
Важно контролировать поступление жидкости в организм, регулярно принимать такие медицинские препараты, как смесь Бурже от изжоги, Альмагель, Гордокс, Контрикал против воспаления.
Приветствуется регулярный прием натуральных витаминов или поливитаминных комплексов полным курсом.
Медикаментозная терапия
При приступе острой боли действовать требуется незамедлительно. Приветствуется пероральный прием спазмолитиков, анальгетиков, ферментных препаратов, прокинетиков, ненаркотических анальгетиков по индивидуальной рекомендации лечащего врача (в зависимости от выраженности симптоматики в конкретной клинической картине). Особой популярностью пользуются и другие лекарства при обострении панкреатита, принимать которые положено полным курсом:
- Н2-гистаминоблокаторы: Ранитидин, Фамотидин;
- ингибиторы протонной помпы: Омепразол, Рабепразол;
- для подавления секреции поджелудочной железы: Соматостатин и Октреотид;
- антиферментальные препараты: Контрикал, Гордокс.
- ферменты поджелудочной железы: Креон, Пангрол;
- прокинетики: Мотилиум, Цизаприд;
- холинолитики: Атропин, Метацин, Платифиллин;
- спазмолитики: Дротаверин, Но-шпа, Папаверин;
- ненаркотические анальгетики: Метамизол натрий, Анальгин, Парацетамол, Кеторолак;
- опиоидные анальгетики: Трамадол, Промедол, Меперидин.
Указанные выше медикаменты могут быть назначены исключительно лечащим врачом. Самовольный выбор схемы комплексного лечения может спровоцировать обострение другого заболевания пищеварительной системы (помимо панкреатита), побочные явления, острые признаки интоксикации, риск лекарственного взаимодействия
В дополнении к представленным фармакологическим группам важно не забывать о пользе витаминотерапии, лечебной диеты
Хирургическое лечение
Обострение хронического панкреатита не всегда поддается успешному консервативному лечению, в отдельных клинических картинах врачи настаивают на срочном проведении операции. Предварительно необходимо пройти подробную диагностику организма, исключить потенциальные осложнения со здоровьем. После операции необходим реабилитационный период панкреатита продолжительностью от 3 до 6 месяцев с участием медикаментозной терапии. Методы хирургического вмешательства представлены ниже:
- Прямой. Предусматривает окончательное удаление камней, резекцию поджелудочной и дренаж псевдокист.
- Непрямой. Хирургическое вмешательство проводится непосредственно на органах ЖКТ и в желчных протоках, после состояние поджелудочной железы значительно улучшается.
Каково примерное меню при хроническом панкреатите?
Поджелудочная железаЦель диеты при хроническом панкреатите:основным принципомнизкое содержание жира в дневном рационе не более 50 грамм жира в суткиПри составлении меню должны соблюдаться ряд основных принципов:
| Принципы | В чем смысл? |
| 1. Низкое содержание жира до 50 грамм в сутки. При этом общее количество жира должно быть равномерно распределено на все приемы пищи. | Снижение нагрузки на поджелудочную железу, возможность переработать и усвоить все жиры. Устраняет боль, диарею, а так же нарушение всасывания других веществ. |
| 2. Небольшой объем пищи до 300-400 грамм на один прием. Другие ориентиры: Объем пищи не должен превышать размер вашего кулака или ориентироваться на ощущения, необходимо съедать столько пищи, чтоб оставалось желание съесть как минимум еще столько же. | Оптимальный объем пищи позволяет ослабленной поджелудочной железе выделить достаточное количество ферментов для полного переваривания продуктов питания. Это уменьшает застой и брожение остатков непереваренной пищи, что снижает вздутие, боль, тошноту и другие неприятные ощущения. |
| 3. Частый прием пищи 5-7 раз в сутки. | Помогает обеспечить организм, всеми необходимыми питательными веществами учитывая малый объем принимаемой пищи. Улучшает защитные свойства слизистых оболочек пищеварительного тракта. |
| 4. Пища и напитки должны быть теплыми | Устраняет спазмы, улучшает выделение пищеварительных ферментов, улучшает процессы расщепления питательных веществ. |
| 5. Исключить вещества, чрезмерно раздражающие поджелудочную железу и слизистую пищеварительного тракта (алкоголь, курение, чрезмерно жаренное, острое, соленое, копченное, и др.). | Способствует восстановлению функции поджелудочной железы. Снижает риск развития обострений и осложнений. |
Лечение панкреатита
Как лечить панкреатит не знает только ленивый. В быту достаточно популярным методом является совокупность трех ограничений – голод, холод и покой. Во многом это оправдано, и именно данные рекомендации лежат в основе всех терапевтических манипуляций при данном заболевании.
С другой точки зрения, всё лечение панкреатита можно разделить на два больших блока – хирургический и консервативный. Применение той или иной тактики зависит от морфологических изменений органа, тяжести состояния больного и фазы/периода заболевания.
Основными целями терапии являются:
- купирование абдоминальной боли;
- функциональный покой поджелудочной железы (временное «выключение» ее из работы);
- коррекция метаболических нарушений, вызванных обострением;
- профилактика осложнений.
Медикаментозное лечение
Лечение лекарственными средствами, как и другие способы, не требующие инвазивного вмешательства, относят к консервативной терапии.
Острый панкреатит подлежит обязательной госпитализации в хирургическое отделение, но, тем не менее, легкие его формы лечат медикаментозно (обезболивающие препараты, спазмолитики, инфузионная терапия), холодным компрессом на область живота и голодом.
Консервативное лечение хронического панкреатита преследует своей целью облегчить состояние больного (прежде всего купировать боль), увеличить сроки ремиссии и сократить до минимума эпизоды обострения заболевания.
В случае длительного и интенсивного болевого синдрома пациенту однократно или в виде курса назначается прием ненаркотических анальгетиков, как правило это лекарства из группы НПВС (нестероидные противовоспалительные препараты). Например, Парацетамол по 1000 мг 3р/сут или Трамадол 800 мг 1р/сут.
С этой же целью назначаются противосудорожные средства (Прегабалин) и спазмолитики (Но-шпа).
В качестве восполнения нарушенных функций поджелудочной железы используются препараты ферментов – Панкреатин, Креон.
Для купирования диспепсических явлений применяются Церукал (противорвотное средство) и Мотилиум.
Хирургическое лечение
Хирургическое лечение панкреатита проводится пациентам как с острым, так и с хроническим течением. Условно все методы делят на радикальные и паллиативные (органосохраняющие).
В первом случае происходит иссечение (резекция) некротизированных участков железы, во втором – установка дренажей для ликвидации абсцессов, некрсеквестрэктомия.
Показаниями к операции являются:
- тяжелые формы острого панкреатита, при которых комплексное консервативное лечение оказалось не эффективным;
- закупорка выводных протоков железы;
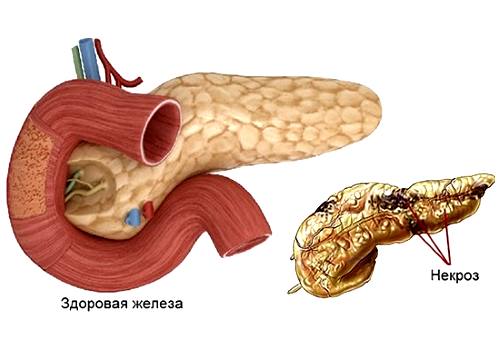
- случаи некроза тканей поджелудочной объемом более 50%;
- распространение некротических процессов забрюшинно;
- инфицирование некротизированных тканей;
- хронический панкреатит, резистивный к консервативному лечению;
- осложненный хронический панкреатит (желтухой, свищами, кистами);
- хронический панкреатит на фоне заболеваний желудка, двенадцатиперстной кишки;
- подозрение на рак поджелудочной железы.
При резекционных операциях может удаляться часть железы (головка вместе с участком двенадцатиперстной кишки) или хвост.
Возможна и тотальная панкреатическая резекция. Из дренажных операций большое распространение получили методы Пестова (1 и 2), Дюваля и пластика главного панкреатического протока.
Дополнительные и альтернативные методы лечения в домашних условиях
Хирургия и медикаменты совсем не главные способы того, как лечить панкреатит. На первый план выходит изменение образа жизни, которое включает в себя множество пунктов (диету, отказ от вредных привычек, избегание стрессов и т.д.). Особенно это касается лечения хронического панкреатита.
При обострении процесса терапию начинают с обеспечения полного покоя больному. На живот кладется холод, а из рациона убирается абсолютно любая еда – первые несколько дней (чаще всего три) голодовка.
Питание в дальнейшем
После того, как острые признаки панкреатита купировались, можно постепенно давать пациенту есть. Основные рекомендации по рациону такие:
- питание дробное (до 6-8 раз в сутки);
- с 5-го дня заболевания в диету включают молочные продукты, а также продукты, содержащие растительные белки;
- в конце первой недели рацион расширяют – добавляют больше углеводов и немного жиров;
- необходимо соблюдать щадящий режим питания: пищу перетирают, подают оптимально теплой;
- запрещены черный хлеб, пряные продукты, копченая, острая еда, консервы и соления, чай, кофе, шоколад, алкоголь, газировка.
Диета и лечение медикаментозными средствами в комплексе дают хороший положительный эффект.
Симптомы и признаки обострения панкреатита
Симптомы обострения панкреатита в основном зависят от степени поражения поджелудочной железы, а также от того, сколько раз были рецидивы. В большинстве случаев, обострению панкреатита предшествует грубое нарушение предписанной диеты, поэтому зачастую пациенты говорят о том, что хуже им стало после употребления блюд с высоким процентом жирности и остроты, а также после употребления газированных либо алкоголесодержащих напитков.
Обостренный панкреатит чаще всего сопровождается следующими основными симптомами:
- появлением абдоминальных болей;
- диспепсическими расстройствами;
- головными болями;
- патологическим изменением ритмичности сердечного биения;
- увеличением температуры тела до субфебрильных границ;
- общей слабостью.
Болевой синдром
Хроническое течение панкреатической патологии под воздействием провоцирующих факторов, в любой момент может обостриться. Первым признаком обостренной патологии является появление тупых болезненных ощущений в эпигастральной области, имеющих ноющий характер, но в некоторых случаях боль может проявляться и довольно таки интенсивно. При выраженной истории развития воспалительного процесса болевые ощущения могут иррадиировать в область спины, под левую лопатку, а также приобретать опоясывающий характер течения.
Диспепсические нарушения
Хроническое воспаление паренхиматозного органа провоцирует нарушение пищеварительных процессов, что обуславливается патологическим изменением экскреторных функциональностей поджелудочной железы. Основная часть питательных компонентов в виде углеводов, белков и жиров, поступающих в организм человека вместе с употреблением пищи, начинают усваиваться в полости кишечника только под воздействием панкреатических ферментов.
Конкременты пациента приобретают более жидкую консистенцию, при этом развивается полифекалия, или обильное отхождение каловых масс.
Среди других симптомов диспепсических расстройств, отмечаются следующие проявления:
- постоянное чувство тошноты;
- появление отрыжки;
- отхождение рвотных масс;
- образование сухости слизистых оболочек в ротовой полости.
Также стоит отметить, что результатом недостаточного уровня расщепления и усвоения питательных элементов, может стать значительное снижение веса больного.
Лечение хронического панкреатита соками
Панкреатит можно также лечить соками, снимающими воспаление и улучшающими пищеварение. Самый известные сок от этого заболевания – картофельно-морковный (в пропорциях 300 мл на 200 мл). Готовьте его дома самостоятельно, используя свежие продукты. Картофель при этом не нужно очищать от кожуры (достаточно просто удалить «глазки»). Выпивайте по стакану этого сока каждое утро после пробуждения. Дополнительно пользуйтесь другими народными средствами.
Помогает пациентам также регулярное употребление сока из квашеной капусты. Только не забывайте, что готовить это блюдо нужно без острых специй (можно добавить в капусту только тмин, укроп, любисток или майоран).
Лимонный сок – очень действенное средство при панкреатите у взрослых. Но мы усилим его действие несколькими дополнительными ингредиентами. Итак, вам понадобится 1 кг лимонов (со шкуркой, но без косточек), 300 г петрушки и несколько зубчиков чеснока. Пропустите лимоны и петрушку через соковыжималку, к полученному соку добавьте раздавленные зубчики чеснока, все перемешайте и храните в холодильнике. Принимайте это средство по одной чайной ложке 2 раза в день на голодный желудок, запивая небольшим количеством воды. Через пару недель вы почувствуете значительное облегчение.
https://youtube.com/watch?v=Ybd5DPWPYJo