Лимфогранулематоз
Содержание:
Прогноз
Шансы на полное выздоровление у взрослых и детей с лимфомой Ходжкина при своевременном выявлении заболевания очень высокие (более 90%). Таких результаты стали возможны благодаря интенсивной терапии, которая подбирается в зависимости от стадии болезни и особенностей течения. Согласно анализу данных, в исследовательской группе по лимфогранулематозу всего у 10-11 % пациентов (до 18 лет) происходит рецидив заболевания. При этом отмечается благоприятный исход, но прогноз для каждого пациента зависит от того, когда заболевание проявилось повторно.
При условии позднего рецидива (спустя несколько лет) повторный курс химиотерапии и лучевого лечения дают 10-летнюю выживаемость у 90% пациентов. Если у больного лимфома проявилась в сроки от 3 до 12 месяцев после успешной первичной терапии, то необходимо провести аутотрансплантацию (методика заключается в том, что пациент является донором костного мозга для самого себя), высокодозную химиотерапию. Шансы на полное выздоровление в этом случае от 75% и выше.
Неблагоприятными признаками являются острое развитие заболевания, крупные конгломераты лимфоузлов (5 см и более), а также одновременное поражение сразу нескольких групп лимфоузлов, селезенки. Эти проявления патологии говорят об агрессивной форме заболевания, которая требует более тщательного наблюдения. Рецидивы лимфомы Ходжкина возникают при нарушении режима поддерживающего лечения, чрезмерных физических нагрузках, беременности. Пациенты с этой болезнью должны состоять на учете в онкологическом диспансере, наблюдаться у гематолога.
Лимфогранулематоз — что это такое?
Заболевание лимфогранулематоз — это злокачественное поражение лимфатической системы, первичным симптомом которого является значительное увеличение регионарных лимфоузлов (шейных, подмышечных, паховых).
При отсутствии лечения раковые клетки распространяются на грудную или брюшную полость с поражением различных органов. Болезнь Ходжкина подтверждается обнаружением в микроскопическом исследовании тканей лимфоузлов специфических клеток Рид-Березовского-Штернберга.
Риск заболеваемости лимфогранулематозом повышен у людей, страдающих:
- Инфекционным мононуклеозом (наличие в организме вируса Эпштейна-Барра объясняет спародические внутрисемейные случаи лимфогранулематоза у некровных родственников);
- Врожденным или приобретенным иммунодефицитом;
- Аутоиммунной патологией (ревматоидным артритом, красной волчанкой и т. д.).
Лимфогранулематоз у детей чаще всего диагностируется в подростковом возрасте, однако максимальные пики заболеваемости приходятся на более поздний возраст: около 20 и после 45 лет.
Симптомы
Все стадии могут протекать бессимптомно. Но для того, чтобы разобраться, что такое лимфома, рассмотрим основные симптомы. В большинстве случаев характерными являются такие общие признаки лимфомы как:
- увеличение периферических лимфоузлов (фото выше);
- повышение температуры тела, чаще всего по вечерам, до 38;
- ночная обильная потливость;
- общая усталость, головокружения, слабость;
- потеря аппетита;
- резкая потеря до 10% веса (обострение или терминальные этапы);
- легкий зуд в области лимфатических сосудов;
- в некоторых случаев зуд сопровождается расчесами по всему телу, лишает сна, вплоть до психических расстройств.
Предположив, что имеет дело с инфекционным заболеванием он натолкнулся на такие факторы, поставившие под сомнение его выводы: неэффективность антибиотиков, отсутствие случаев прямого заражения людей, которые пребывали в очень тесном контакте с больными. Что позволило в последние десятилетия сделать однозначный вывод о том, что таким образом проявляются признаки лимфомы.
Клиническая картина лимфомы
Заболевание угнетает клеточный иммунитет, действуя на Т-лимфоциты. Лимфогранулематоз, в зависимости от расположения очагов, может проявляться довольно разнообразно. Но в случае избегания лечения шанс того, что симптомы лимфомы будут усугубляться – неизбежен. Ниже будут рассмотрены случаи локализации первичного и вторичного поражения и сопровождающих его симптомов.
Лимфоузлы (70-75% случаев).
Самая распространённая форма лимфоза начинается с увеличения лимфоузлов, сопровождаясь симптомами интоксикации различной выраженности.
Обычно человек не замечает незначительных проявлений слабости, незначительного увеличения лимфоузлов и болезнь оказывается неопознанной. Однако симптомы у взрослых, как правило, изначально заметны.
Лимфатические узлы подвижны, прощупываются отдельно от окружающих тканей, не болезненны. С прогрессированием заболевания они увеличиваются и спаиваются с окружающими тканями.
Выявляется, как правило, после прохождения плановой флюорографии, то есть симптомы лимфомы на первых стадиях не заметны и очаги выявляются в случайном порядке. На снимках визуализируется затемнение. Подключаются симптомы:
- кашель;
- одышка;
- боли за грудиной.
В связи с сложностью обнаружения часто диагноз устанавливается на поздних сроках. Дальше развивается синдром компрессии органов средостения (сдавливания), поражение нервов, расположенных в средостении, плевриты. Со средостения метастазы прорастают в легкие, лимфоузлы брюшины, сердце, пищевод, трахею.
Легкие (10-15% случаев).
Легкие поражаются при прорастании опухоли из средостения, так же возможны и отдельные очаги, с распадом и образованием полостей. На плановом исследовании легких можно обнаружить специфический плеврит. В легких накапливается жидкость, сдавливающая грудную клетку, откуда – тяжесть за грудиной и одышка, со временем может наблюдаться кашель с кровью. В плевральной жидкости находят характерные клетки Березовского-Штернберга.
Селезенка.
Диагностируется у 25-30% случаях на 1-2 стадиях. Характерная спленомегалия (увеличение селезенки) и боли в левом подреберье.
Костная система (25-45% случаев на 4 стадии).
Поражаются позвонки и грудина, кости таза, ребра, сопровождаясь болями в костях. Отмечается хрупкость костей, частые переломы. Вовлечение в процесс костного мозга может вызывать анемию и тромбоцитопению. При вовлечении спинного мозга, сдавливания его оболочек – серьезные неврологические расстройства, такие как параличи, парезы ног с непроизвольным мочеиспусканием и дефекацией.
Печень (5% в начальной стадии, 65% в последней).
Печень увеличивается в размерах, характерных для лимфома симптомов нет, поэтому обнаруживается поздно и диагноз ставится только на основании результатов биопсии. У 10-15% больных обнаруживается желтуха.
Желудочно-кишечный тракт.
Встречается лимфогранулематоз желудка и тонкой кишки, который протекает под слизистой, язва желудка не образуется. При поражении тонкой кишки наблюдается вздутие живота, боли и понос у взрослых. При сдавливании кишечника увеличенными лимфоузлами брюшной полости, возможна кишечная непроходимость.
Глазное дно.
Специфическое прорастание клетками Рида-Штернберга.
Что это такое – лимфогранулематоз?
Отличительный признак при лимфогранулематозе – боль в лимфоузлах после употребления спиртных напитков
Что такое лимфогранулематоз? Это название большой и достаточно разнородной группы злокачественных лимфоидных заболеваний, основные причины возникновения которых до сих пор не выявлены. Около 5% пациентов с онкологическими заболеваниями страдают от лимфомы Ходжкина. Каждый год в России появляется 2-4 новых случая болезни. Заболеваемость среди мужчин выше, чем среди женщин; у детей заболевание встречается реже, чем у взрослых.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфогранулематоз (болезнь Ходжкина) обозначается кодом C81.
Симптомы
Вначале у пациентов с болезнью Ходжкина увеличивается один или несколько лимфоузлов, особенно часто – в области шеи или подмышечной впадины. Лимфоузлы при лимфогранулематозе не болят, имеют твердую консистенцию и хорошо связаны с окружающими тканями. В редких случаях увеличенные лимфоузлы могут сдавить бронх и вызвать одышку во время физической нагрузки.
Специфический признак, который встречается только при лимфогранулематозе, – боль в лимфоузлах после употребления алкоголя.
1 из 3 пациентов имеет так называемые В-симптомы: температура тела выше 38 градусов по Цельсию, потеря веса в течение 6 месяцев, ночная потливость (которая иногда требует постоянной смены нижнего белья).
Если лимфогранулематоз оказывает влияние на костный мозг, это может привести к анемии (малокровию) и лимфопении. Вторичный иммунодефицит приводит к повышенной восприимчивости к инфекциям. У пациентов могут возникать серьезные и с трудом поддающиеся лечению инфекционные заболевания.
Причины
При лимфогранулематозе происходит увеличение печени
Точные причины лимфогранулематоза неизвестны. Считается, что вирус Эпштейна – Барра может быть вовлечен в развитие лимфомы Ходжкина. Заболевание очень часто появляется у идентичных близнецов, так что в этих случаях вероятна генетическая причина.
Опухолевые клетки Ходжкина возникают из В-лимфоцитов: они относятся к лейкоцитам и осуществляют защиту организма от патогенов. При болезни Ходжкина злокачественные В-лимфоциты неспособны выполнять защитные функции. Они бесконтрольно размножаются и приводят к появлению различных признаков заболевания.
Часто заболевание возникает в лимфатическом узле над диафрагмой. При достаточной клеточной массе лимфома Ходжкина развивается не только в лимфоидной ткани, но также распространяется в другие системы органов. Злокачественные клетки (метастазы) сначала распространяются через лимфатическую систему, а затем через кровь – в селезенку или в печень, которые затем увеличиваются.
Метастазирование, осложнения
Если лимфатический узел увеличивается, это является признаком активности иммунной системы. Распухший лимфатический узел не всегда является признаком возникновения злокачественной опухоли.
Следующие проявления болезни могут указывать на метастазирование опухоли:
- неврологические расстройства и ограниченная подвижность конечностей, поскольку увеличенный лимфоузел давит на нервные волокна или мышцы;
- трудно перемещаемые увеличенные лимфоузлы в различных частях тела;
- хроническая усталость и снижение физической работоспособности.
Если пациент страдает от вышеуказанной симптоматики, в этой ситуации рекомендуется посетить частную клинику или муниципальную больницу. Как правило, увеличенный лимфоузел, который не исчезает в течение 3 недель, требует медицинского обследования.
Диагностика лимфомы Ходжкина
Лимфома Ходжкина обычно может подозреваться у больных с безболезненной лимфаденопатией или увеличением внутригрудных лимфоузлов, выявленных при рентгенографии. Аналогичую лимфаденопатию могут вызывать инфекционный мононуклеоз, токсоплазмоз, цитомегаловирус, неходжкинские лимфомы и лейкозы. Сходная рентгенографическая картина может наблюдаться при раке легкого, саркоидозе и туберкулезе (для оценки объемных образований средостения).
Рентгенография должна выполняться, если не была сделана ранее. В случае подтверждения данных при КТ или ПЭТ-исследовании органов грудной клетки выполняется биопсия лимфоузлов. Если увеличены только лимфоузлы средостения, выполняется медиастиноскопия или процедура по Чемберлену (ограниченная левая задняя торакотомия, позволяющая выполнить биопсию медиастинальных лимфоузлов, не доступных при медиастиноскопии). Также может выполняться биопсия под контролем КТ, однако результаты тонкоигольной биопсии часто могут быть недостаточными, поэтому требуется выполнение корбиопсии.
При исследовании биопсийного материала выявляются клетки Рид-Штернберга на фоне гетерогенного клеточного инфильтрата. Классическая лимфома Ходжкина имеет 4 гистопатологических варианта; кроме того, отдельно выделяют нодулярную лимфому Ходжкина с лимфоидным преобладанием (НЛП ЛХ). Отличить лимфому Ходжкина от неходжкинских лимфом, а также классическую лимфому Ходжкина от НЛП ЛХ позволяет исследование отдельных антигенов на поверхности клеток Рид-Штернберга.
Результаты других методов исследования также могут отличаться от нормы, но они не имеют диагностического значения. В анализе крови может выявляться незначительный полиморфноядерный лейкоцитоз. Лимфоцитопения может встречаться и быть клинически значимой при распространенных стадиях заболевания. Также участи больных отмечаются эозинофилия (до 20% больных) и тромбоцитоз. Анемия, чаще микроцитарная, обычно развивается при распространенном заболевании. Панцитопения обычно обусловлена опухолевой инвазией костного мозга,чаще при лимфоме Ходжкина с лимфоидным истощением.
Стадирование. После постановки диагноза необходимо адекватное стадирование для выбора тактики лечения. Как правило, применяется система стадирования Ann Arbor.Для определения стадии по этой системе необходимы определение наличия симптомов интоксикации, физикальное обследование больного, данные инструментальных методов обследования, в т.ч. рентгенографии, КТ и ПЭТ; реже — односторонняя биопсия костного мозга. Лапаротомия для установления диагноза не требуется. К другим необходимым тестам относится оценка функции сердца и легких для определения противопоказаний к отдельным препаратам. Система стадирования Ann Arbor в модификации Cotswold также учитывает наличие массивного опухолевого поражения и зоны опухолевого поражения.
Отметка А при любой из стадий означает отсутствие симптомов интоксикации. Отметка В означает наличие хотя бы одного из симптомов интоксикации. Наличие симптомов интоксикации определяет худший ответ на лечение.
Лечение ХЛ зависит от стадии на момент установления диагноза, поэтому цель врача — не только выявить лимфому, но и определить степень её распространённости.
- Состав крови может быть нормальным. Нормохромная нормоцитарная анемия может присутствовать, а сочетание её с лимфопенией — плохой прогностический признак. Вероятны эозинофилия или нейтрофилёз.
- СОЭ может ускориться.
- Определение функции почек необходимо; до лечения предпочтительна её сохранность.
- Функция печени может быть изменённой при отсутствии заболевания, что отражает специфическую инфильтрацию печени. Картина обструкции может быть вызвана сдавлением узлами в воротах печени.
- Измерение ЛДГ, повышение её уровня — плохой прогностический фактор.
- Рентгенограмма грудной клетки показывает объёмное образование в средостении.
- КТ позволяет определить стадию заболевания. Большое поражение (один узел >10 см) — плохой прогностический признак.
- Биопсию лимфатического узла выполняют хирургически или чрескожной пункционной биопсией под рентгенологическим контролем.
Виды и стадии заболевания
Болезнь Ходжкина считается «благоприятным» онкологическим заболеванием, и человек имеет большие шансы на избавление от недуга.
ВОЗ выделяет несколько типов лимфомы Ходжкина:
- Нодулярный склероз. Наиболее часто диагностируемая форма – 80 процентов больных, которые часто излечиваются;
- Смешанно-клеточный тип. Возникает в 20 процентах случаев гранулемы. Достаточно агрессивная форма, но прогноз все равно благоприятный;
- Дистрофия лимфоидной ткани. Очень редкая форма, примерно 3 процента заболевших. Ее сложно распознать, но и прогноз неблагоприятный;
- Лимфома Ходжкина с большим количеством лимфоцитов, также редкая форма заболевания;
- Нодулярная лимфома. Еще одна редкий тип заболевания, встречается чаще всего у подростков. Симптомы не проявляют себя, отличается очень медленным течением.
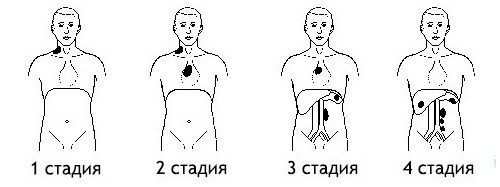
Лимфома Ходжкина имеет постепенное прогрессирование:
- 1 стадия, поражается только одна часть лимфоузлов (например, только шейные). Практически никак не ощущается человеком.
- 2 стадия – охватывает две и больше части лимфатической системы на одной стороне грудной клетки. Процесс может начать захватывать соседние органы.
- 3 стадия – поражаются две стороны диафрагмы, а также паховые лимфоузлы, селезенка.
- 4 стадия – болезнь затрагивает всю лимфатическую систему и другие внутренние органы – печень, селезенка, мозг.
В лимфоузлах врачи определяют клетки Ходжкина, и это подтверждает болезнь.
На первой стадии заболевания симптомов практически нет, или их можно спутать с обычным ОРВИ
Поэтому так важно каждый год проходить обследование, например, сдавать анализ крови и посещать терапевта
Симптомы Лимфогранулематоза у детей:
Болезнь начинается незаметно. Сначала больной ребенок чувствует себя абсолютно нормально. Он находит на шее увеличенный, безболезненный, плотноватой консистенции лимфатический узел. Реже первыми реагируют узлы средостения, паховые или подмышечные. Еще реже лимфогранулематоз у детей проявляется с изолированного поражения желудка, селезенки, легких, кишечника, костей, костного мозга.
При абдоминальной форме гранулематоза, которая в принципе является очень редкой, сначала поражаются забрюшинные лимфоузлы. При пальпации любые узлы не вызывают болевых ощущений. Сначала они имеют плотноэластическую консистенцию, не спаяны между собой и кожей. Постепенно они становятся малоподвижными из-за сращений, уплотняются, не достигая однако степени каменистой плотности и никогда не спаиваясь с кожей.
Распространенный симптом гранулематоза у детей – поражение селезенки. Но для пальпации она доступна примерно в трети случаев. Важным симптомом выступает повышение температуры тела. Сначала лихорадка эпизодическая, потом она наступает волнами, не проходит при приеме ацетилсалициловой кислоты, антибиотиков, анальгина. Вместе с лихорадкой у ребенка появляется потливость, особенно в ночное время суток. Но ознобы не наблюдаются. Лихорадочный синдром наблюдается у 60 детей с данным диагнозом из 100.
В трети случаев болезнь начинается с зуда кожи, который становится все более упорным, его нельзя снять обычными средствами. Дети могут жаловаться на головную боль, скованность в суставах и мышцах, сердцебиение. В начале болезни, как правило, ребенок теряет массу тела, у него возникает слабость, может быть снижение аппетита. Но эти симптомы не называют специфическими. В части случаев бывает и гепатолиенальный синдром.
Иммунитет нарушается, потому часто присоединяются бактериальные и вирусные инфекции. У большинства детей изменен состав: относительная или абсолютная лимфоцитопения, нейтрофильный лейкоцитоз с умеренным палочко-ядерным сдвигом, повышение СОЭ. В начале заболевания тромбоциты в норме. Может быть эозинофилия, нормохромная анемия.
В терминальной стадии лимфогранулематоза симптомы общей интоксикации выражены больше, нарушается функция сердечно-сосудистой, дыхательной, нервной систем. При современных методах лечения больной может прожить 60—80 месяцев от начала заболевания. Но имеются сообщения о случаях полного выздоровления при лимфогранулематозе, когда была проведена адекватная химио- и лучевая терапия. В конце лимфогранулематоз перерождается в саркому в некоторых случаях, что утяжеляет состояние больного. Анемия и истощение прогрессируют быстрыми темпами, появляются тромбоцитопения и кровоточивость.
Абдоминальная форма лимфогранулематоза у детей протекает тяжело. У ребенка наблюдаются такие симптомы:
- проливной пот
- абдоминальные боли
- высокая лихорадка
- лейкопения
- высокая СОЭ
- резкий сдвиг формулы крови влево
Плохим прогностическим признаком служит поражение печени. Наилучший прогноз дают в тех случаях, когда СОЭ нерезко повышена и уровень лимфоцитов достаточен. неблагоприятный прогноз почти во всех случаях болезни детей.
Две формы болезни по скорости клинического течения:
- хроническая
- подострая
Формы негенерализированного лимфогранулематоза у детей:
- локальная
- регионарная
При локальной происходит поражение 1—2 смежных областей, а при регионарной вовлечены 2 и больше лимфатических узла несмежных зон по одну сторону от диафрагмы. Генерализованной стадии свойственно увеличение 2 и более групп лимфатических узлов, расположенных по обе стороны от диафрагмы, а также вовлечение в процесс селезенки.
Лабораторные признаки интоксикации:
- лимфоцитопения
- повышение СОЭ более 30 мм в час
- увеличение содержания С-реактивного белка
- увеличение содержания альфа-2- и гамма-глобулинов, сиаловых кислот
- увеличение содержания церулоплазмина, фибриногена
Диагностика
Далее приведены традиционные методы диагностики данного типа рака.
Визуальная диагностика. Проводят ощупывание лимфоузлов
Особенное внимание уделяется их расположению, включая горло, шею, надключичные, паховые, подколенные участки, а также внимательный осмотр живота.
Сбор анамнеза (наличие в семье случаев заболевания, сопутствующих заболеваний, в случае рецидива – протекание болезни и выявление причин ее возобновления)
Рентгенологические исследования, в том числе компьютерная томография, позитронно-эмиссионная томография, УЗД, сканирование методом ядерно-магнитного резонанса.
УЗД органов брюшины, КТ грудной клетки и сканирование костей с радионуклидами – относятся к более агрессивным методам, продиктованным необходимостью дообследования. Сканирования УЗД с контрастом имеют особенную эффективность в случае расположения лимфомы в грудной клетке и брюшной полости, костях, печени, селезенке, почках.лимфатические узлы;
селезенка;
вальдейерово кольцо (лимфаденоидное глоточное кольцо)
экстралимфатические структуры: печень, легкие, кости.Морфологическая диагностика (использование методов изучения структуры органов, тканей, и клеток больного, то есть биопсия)
Обследованию подлежат:
Морфологическая диагностика считается достоверной только при обнаружении в тканях специфических для злокачественной гранулёмы клеток Березовского-Штернберга. Такая диагностика не только подтверждает диагноз – Ходжкина лимфома, отсеивая вариант «», но и определяет морфологический тип болезни.
При исследовании лимфоузлов средостения проводят торакотомию (вскрытие грудной клетки).
Забрюшинные лимфатические узлы – диагностическую лапаротомию с биопсией. Лапаротомия показана больным с 1,2 и 3А стадией, которых планируется лечить лучевой терапией.
Также проводится трепанобиопсия костного мозга (при подозрении на включение в процесс костной системы).
-
Лабораторные исследования:
- полный анализ крови при лимфоме (наблюдают небольшой лейкоцитоз с нейтрофилёзом);
- СОЭ;
- биохимический анализ крови, включающий анализ на C-реактивный белок;
- щелочную фосфатазу (увеличивается при поражении опухолью лимфоидной ткани печени);
- анализ альбумина;
- ЛДГ (повышение концентрации в крови);
- анализ β-микроглобулинов, кальция сыворотки и электрофорез белков.
Последние годы в США так же существует практика исследования реаранжировки генов иммуноглобулинов и Т-лимфоцитов
Дифференциальную диагностику следует проводить с лимфаденитами при заболеваниях:
- сифилис;
- туберкулёз легких;
- инфекционный мононуклеоз;
- токсоплазмоз;
- бруцеллёз;
- болезнь Бенье-Бёка-Шаумана;
- реактивная гиперплазия лимфоидной ткани;
- лимфобластная лимфома.
Классификация лимфогранулематоза
Различают локальную форму заболевания (поражена только одна группа лимфатических узлов) и генерализованную – с появлением злокачественных клеток в других органах (печени, желудке, легких, коже). По топографическому признаку выделяют следующие формы заболевания:
- периферическую;
- медиастинальную;
- легочную;
- абдоминальную;
- кожную;
- костную;
- желудочно-кишечную;
- нервную.

Самыми частыми локализационными формами являются лимфогранулематоз легких и желудочно-кишечного тракта. В зависимости от скорости развития патологического процесса, болезнь Ходжкина подразделяют на острую и хроническую. Первая характеризуется стремительным течением (несколько месяцев от начальной стадии до терминальной), ярко выраженной клинической картиной. Хронический процесс затяжной, длительностью в несколько лет, выражен чередованием циклов обострений и бессимптомных периодов.
По структуре злокачественной опухоли и количественному соотношению клеточных элементов в ней выделяют четыре гистологические (тканевые) формы патологии:
- Лимфо-гистационную. Опухоль с большим количеством лимфоидной ткани проявляется ограниченным или распространенным неконтролируемым ростом лимфоцитов. Такой тип считается самым благоприятным, развивается без некротического процесса или склерозирования опухоли (замещения функциональной ткани соединительной).
- Нодулярно-склеротическую. Эта форма патологии самая распространённая, составляет от 30 до 60% всех случаев лимфогранулематоза. Характеризуется выраженным разрастанием соединительной ткани в форме узелков. Отличительной чертой течения болезни является медленное, постепенное прогрессирование.
- Смешанно-клеточную. Составляет 20-40% всех случаев болезни Ходжкина, проявляется множественными фиброзными (соединительнотканными) очагами и характеризуется крайне неблагоприятным течением за счет полиморфной пролиферации (разрастания) клеток крови, склонности к некротизированию.
- Лимфоидное истощение. Редкой тип лимфогранулематоза, встречается в 5% всех случаев. Характеризуется резким уменьшением числа лимфоцитов или их полным исчезновением. Лимфоидное истощение имеет две формы: диффузный склероз и ретикулярный тип. В первом случае в патологических фиброзных очагах встречаются скопления клеток Березовского-Штернберга или Ходжкина, а во втором – это патологические гигантские много- или одноядерные измененные клетки лимфоидной ткани.
Лечение
Больного госпитализируют в онкологическое отделение и выбирают наиболее подходящий для него метод лечения:
- Радиотерапия;
- Химиотерапия;
- Оперативное вмешательство.
Лучевая терапия наиболее эффективна на ранних стадиях заболевания. Курс лечения примерно месяц. За это время проводят 15 сеансов и человек, с большой долей вероятности войдет в стойкую ремиссию.
На поздних стадиях к облучению добавляют медикаментозную терапию, то есть химиотерапию препаратами антибактериального и противоопухолевого действия (Адриамицин, Блеомецин), блокаторы синтеза нуклеиновых кислот (Циклофосфан) и др. Применяют также гормональные препараты, такие как Преднизалон.
На первых двух стадиях обычно достаточно одной радиотерапии или лучевой терапии плюс два курса «химии». На 3-4 стадии проводят не менее 9 курсов химиотерапии.
Врач индивидуально подбирает подходящую для пациента схему лечения, исходя из его состояния, стадии болезни и наличия или отсутствия метастазов.
Критерии адекватного лечения:
- Уменьшение или даже исчезновение некоторых симптомов лимфомы;
- Уменьшение лимфатических узлов в размерах;
- При исследовании исчезают опухолевые клетки.
Если болезнь не поддается терапии, то назначают так называемую схему DHAP, состоящую из трех препаратов: Цисплатин, Цитарабин и Дексаметазон.
В крайних случаях, когда другие средства не помогают, применяется оперативное вмешательство. Убирают слишком большие образования, может быть удалена селезенка. К хирургическому методу прибегают для спасения жизни пациента.
Для подавления побочных эффектов от химио и лучевой терапии, больному прописывают препараты, повышающие иммунитет, также витамины.
Все методы лечения фактически убивают и здоровые клетки в организме. Поэтому в конце лечения пациенту придется пережить сложную операцию по пересадке костного мозга.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже – подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Среди экстранодальных локализаций при лимфогранулематозе наиболее часто (в 25% случаев) встречается поражение легких. Лимфогранулематоз легких протекает по типу пневмонии (иногда с образованием каверн в легочной ткани), а при вовлечении плевры сопровождается развитием экссудативного плеврита.
При костной форме лимфогранулематоза чаще поражаются позвоночник, ребра, грудина, кости таза; значительно реже – кости черепа и трубчатые кости. В этих случаях отмечаются вертебралгии и оссалгии, может происходить деструкция тел позвонков; рентгенологические изменения обычно развиваются спустя несколько месяцев. Опухолевая инфильтрация костного мозга приводит к развитию анемии, лейко- и тромбоцитопении.
Лимфогранулематоз ЖКТ протекает с инвазией мышечного слоя кишечника, изъязвлениями слизистой, кишечными кровотечениями. Возможны осложнения в виде перфорации стенки кишки и перитонита. Признаками поражения печени при болезни Ходжкина служат гепатомегалия, повышение активности щелочной фосфатазы. При поражении спинного мозга в течение нескольких дней или недель может развиться поперечный паралич. В терминальной стадии лимфогранулематоза генерализованное поражение может затрагивать кожу, глаза, миндалины, щитовидную железу, молочные железы, сердце, яички, яичники, матку и др. органы.
Итоги и прогноз
Прогноз при болезни Ходжкина зависит от своевременной диагностики, стадийности опухолевого процесса, характера течения болезни, и наличия осложнений. После химиотерапии и радиотерапии в процентном эквиваленте выживаемость пациентов в течение пяти лет составляет:
- 90% – при локальной и региональной стадии болезни;
- 80% – при генерализованнной без интоксикации продуктами распада опухоли;
- 60% – при генерализованнной с присутствием интоксикации;
- 45% – при диссеминированной стадии.
Лимфогранулематоз – это злокачественная патология лимфатической ткани, способная метастазировать практически по всему организму. В общеклиническом и биохимическом анализе определяются признаки заболевания, но данные результаты не являются основанием для постановки окончательного диагноза. Диагностировать болезнь Ходжкина можно только посредством расширенного обследования пациента.