Лейкоплакия вульвы
Содержание:
- Симптомы и признаки лейкоплакии вульвы
- Методы диагностики
- Виды и формы заболевания
- Профилактика и дальнейшее прогнозирование заболевания
- Симптомы
- Причины лейкоплакии вульвы
- Описание болезни
- Причины
- Что такое лейкоплакия вульвы
- Лейкоплакия наружных половых органов у женщин: лечение, которое предлагают в ДЕКА клинике
Симптомы и признаки лейкоплакии вульвы
Клинические проявления лейкоплакии вульвы не всегда выражены, особенно если участки лейкоплакии небольшие. Пациентки могут жаловаться на чувство зуда и дискомфорта в зоне вульвы различной интенсивности, но данные проявления неспецифичны для лейкоплакии вульвы и могут принадлежать любой другой патологии, например, инфекционно-воспалительному процессу либо аллергическому заболеванию.
Заболевание формируется медленно и зачастую незаметно для женщины. На начальных этапах его развития неблагополучие в слизистых вульвы можно обнаружить при визуальном осмотре. К сожалению, среди пожилых пациенток бытует мнение о необязательности регулярного посещения гинеколога при отсутствии активных жалоб, поэтому лейкоплакия вульвы у них диагностируется в более поздних стадиях.
При визуальном осмотре наружных гениталий хорошо визуализируется картина атрофического процесса
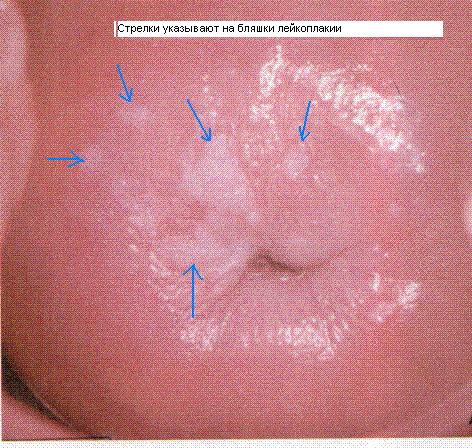
В первую очередь обращает на себя внимание депигментация кожных и слизистых покровов, которые становятся более светлыми, белесоватыми и блестящими. На слизистых видны типичные участки видоизмененного эпителия в виде отграниченных белых бляшек, окруженных валиком
Размеры бляшек варьируют от величины просяного зернышка до более крупных.
Согласно степени распространения лейкоплакия вульвы может быть изолированной или диффузной. Изолированная лейкоплакия ограничивается одним небольшим участком видоизмененного эпителия вульвы, а ее диффузная форма характеризуется появлением сливающихся очагов, которые буквально расползаются на окружающие кожные и слизистые покровы.
Согласно степени выраженности гиперкератоза и внешнему виду очагов лейкоплакию вульвы классифицируют как плоскую, гипертрофическую и бородавчатую.
Плоская лейкоплакия вульвы выглядит как гладкие белесоватые пятна на фоне неизмененной слизистой, их можно удалить тампоном, но потом они появляются вновь.
Гипертрофическая форма отличается выпуклыми, сухими бляшками, которые могут сливаться воедино и не отделяются от подлежащих тканей.
Значительным разрастанием и ороговением поверхности характеризуется бородавчатая лейкоплакия вульвы. Нередко она осложняется воспалением окружающих тканей, появлением трещин и эрозий.
Визуальная картина лейкоплакии вульвы может выглядеть совершенно иначе, если патологический процесс сопровождается местным воспалением. При расчесах кожи и слизистых образуются микротравмы, через них в поверхностные слои попадает вторичная инфекция. Инфицированные ткани выглядят покрасневшими, покрываются белыми, иногда творожистыми, налетами, при попытке их удалить обнажается эрозированная, кровоточащая поверхность.
Внешне лейкоплакия вульвы может быть похожа на проявления папилломавирусной инфекции, склеротический лишай, нейродермит, диабетический дерматит и прочие недуги. Поэтому заболевание требует дополнительной дифференциальной диагностики.
Одним из ведущих диагностических методов является вульвоскопия. Методика аналогична кольпоскопии, но отличается только тем, что осматривается не шейка матки, а ткани вульвы. Простая вульвоскопия изучает при большом увеличении очаги лейкоплакии, а расширенная дополняет этот осмотр специфическими диагностическими пробами – с йодом и раствором уксусной кислоты. После обработки бляшки 3% уксусной кислотой ее границы становятся более четкими, а при контакте с раствором йода лейкоплакия не окрашивается и остается белой (йоднегативная зона).
При цитологическом исследовании обнаруживаются скопления эпителиальных клеток с признаками ороговения (те самые чешуйки, которые видны при вульвоскопии).
Чтобы изучить строение не только поверхности зоны лейкоплакии, но и ее подлежащие слои клеток, необходимо гистологическое обследование. Оно является решающим при определении дальнейшей тактики. Если в изучаемом материале не обнаруживаются нежелательные клетки с признаками атипии, патологический процесс на вульве считается фоновым. В противном случае лейкоплакию вульвы соотносят с предраковым процессом.
Методы диагностики
На ранней стадии заболевания диагностика простой лейкоплакии затруднена из-за отсутствия клинических признаков. При прогрессировании патологического процесса визуального осмотра зачастую достаточно для постановки диагноза.
Диагностика патологии включает различные методы.
Гинекологический осмотр. При осмотре вагинальным зеркалом визуализируются пятна белого цвета, имеющие овальную форму и чёткие границы. Эти пятна незначительно возвышаются над участками здоровой ткани и покрыты ороговевшими чешуйками.
Цитологическая диагностика. Для определения простой лейкоплакии и других разновидностей выполняется соскоб шейки матки. Однако это исследование может давать неверные результаты из-за процессов, происходящих при ороговении и уплотнении слизистой.
- Биопсия. Это ведущий метод исследования, который выполняется способом прицельной ножевой биопсии с последующей гистологической диагностикой. Метод позволяет определить или исключить наличие опухолей и дисплазии шейки матки.
- Диагностическое выскабливание области цервикального канала. Исследование выполняется для исключения злокачественного процесса.
- Кольпоскопия. Как правило, для определения разновидности и размера лейкоплакии рекомендована расширенная кольпоскопия с применением специальных растворов.
- Лабораторная диагностика. Такое исследование включает выполнение мазков на флору, бакпосев и ПЦР-диагностику. В некоторых случаях необходимо проведение гормонального и иммунологического анализов.
Различные методы диагностики позволяют дифференцировать простую лейкоплакию с другими видами патологии, а также псевдоэрозией и онкологическим процессом.
Некоторым пациенткам рекомендован осмотр онкогинекологом и консультация гинеколога-эндокринолога.
Лейкоплакия – основные симптомы:
- Язвы на языке
- Сухость влагалища
- Дискомфорт внизу живота
- Язвочки на слизистой ротовой полости
- Неприятные ощущения при мочеиспускании
- Дискомфорт в области наружных половых органов
- Раздражение в зоне вульвы
- Белые пятна на слизистой рта
- Бородавки на половых органах
- Микротрещины на половых губах
- Эрозии на половых органах
- Стянутость в зоне вульвы
- Чешуйки на слизистой рта
- Серые пятна на слизистой рта
Лейкоплакия – заболевание, которое поражает слизистые оболочки в организме человека и приводит к ороговению эпителия. Обычно недуг проявляется на слизистой полости рта, гортани и мочеполовых органов. В медицине известны случаи, когда у пациента также развивалась лейкоплакия пищевода.
- Причины
- Классификация
- Симптоматика
- Диагностика
- Лечение
Появляется недуг в виде бело-розовых или серовато-белых пятен, которые имеют чёткие контуры. Размеры, как и формы, могут быть различными. Обычно появление данных патологических образований не доставляет человеку каких-либо дискомфортных ощущений. Поэтому первые признаки прогрессирования недуга можно заметить только при осмотре у врача совершенно по другому поводу.
В группу риска входят люди старше 30 лет. У детей и пожилых людей патология развивается редко. Лейкоплакию клиницисты относят к предраковым состояниям, так как патологические очаги могут подвергаться малигнизации под воздействием различных неблагоприятных факторов. Именно по этой причине, во время проведения диагностики данной патологии, обязательно берётся биопсия из очагов поражения. Далее ткань тщательно обследуется на предмет обнаружения атипичных клеток.
Наиболее распространёнными формами патологии являются:
- лейкоплакия шейки матки;
- лейкоплакия полости рта;
- лейкоплакия вульвы;
- лейкоплакия мочевого пузыря;
- лейкоплакия языка;
- лейкоплакия половых губ.
Лейкоплакия шейки матки чаще всего диагностируется у пациенток в возрасте от 20 до 30 лет. Лейкоплакия гортани составляет 30% от всех предраковых заболеваний данного участка. Но наиболее часто врачи диагностируют именно лейкоплакию полости рта. Это объясняется тем, что слизистая оболочка в данном месте наиболее часто контактирует с большинством факторов, которые могут спровоцировать прогрессирование данной патологии. Стоит отметить важный момент – не все формы патологии перерождаются в злокачественные.
Виды и формы заболевания
Существует несколько вариантов течения, каждый из которых имеет специфическую симптоматику, особенности лечения и прогноз.
Плоская
Данный вариант – самый распространённый. В 90% случаев патология выявляется при профилактических осмотрах или во время обращения к стоматологу по поводу других заболеваний. Клинических проявлений длительное время нет. Спустя несколько месяцев возникает чувство жжения, давления и втянутости.
При поражении языка, за счёт перерождения эпителия вкусовых сосочков, теряется вкусовая чувствительность.
Плоская лейкоплакия представляет собой сухую шероховатую поверхность, которую невозможно удалить
Очаги лейкоплакии могут иметь любую форму и размеры (описаны случаи, когда вся слизистая оболочка подверглась дискератозу). На слизистой оболочке щёк чаще всего поражается область вокруг выводных протоков слюнных желёз. Локализация на языке, нёбе или дне ротовой полости обуславливает появление белых полос с участками более тёмного окраса. У 50% больных образования возвышаются над поверхностью на 1-3 мм. Характерно появление налёта, который не соскабливается шпателем.
Цвет бляшек: белый, серый или молочный. Инфицирования обычно не возникает, так как деятельность иммунных барьеров не нарушена.
Веррукозная
Данный тип – следующий, после простой формы. При дальнейшем продолжении воздействия провоцирующих факторов (курение, употребление алкоголя и острой пищи) отклонение неуклонно прогрессирует. Гиперкератоз становится более выраженным. Верхние слои эпителия уплотняются и значительно возвышаются (на 3-5 мм). При ощупывании они плотные, твёрдые и немного подвижные. Боль не характерна.
Вариант веррукозной лейкоплакии, возникшей на нижней части языка
Цвет постепенно сменяется на желтоватые оттенки. Типичные жалобы: сильное жжение при воздействии воды и пищи, ощущение стянутости и шероховатости, дискомфорт в ротовой полости.
Характерная особенность – частое перерождение в онкопатологию.
Эрозивная
Простой и веррукозный варианты в 25-30% случаев, при отсутствии лечения, переходят в данную форму. На патологических образованиях появляются множественные трещины и язвочки, вызывающие резкую боль. Размер открытых ран постепенно увеличивается, достигая значительных размеров. Приём пищи, речь, движения в нижнечелюстном суставе становятся практически невозможными.
Дополнительно может произойти инфицирование и появление воспалительных процессов в ротовой полости (гингивит, стоматит и т. п.).
Лейкоплакия Таппейнера
Такая форма обычно преследует лиц, злоупотребляющих курением. Доказано, что использование 10 сигарет в день повышает риск развития лейкоплакии Таппейнера в 50 раз. Очаги локализуются на мягком и твёрдом нёбе, крайне редко – на дёснах.
Лечение лейкоплакии Таппейнера заключается в полном отказе от курения
Слизистые оболочки приобретают серый или синеватый окрас, становятся складчатыми. Из-за обструкции протоков слюнных желёз секрет скапливается в тканях, приводя к застою и инфицированию. Клинически это проявляется появлением множественных красно-бордовых узелков и частыми инфекционно-воспалительными заболеваниями полости рта.
После прекращения воздействия табачного дыма очаги могут подвергнуться регрессированию и полностью исчезнуть.
Мягкая
Данный вид – доброкачественная опухоль слизистой оболочки полости рта. Поражённые участки сильно шелушатся, характерно отпадение целых кусков ороговевшего эпителия. На очагах формируются множественные трещины и язвы, которые могут привести к кровотечениям. Опухоль может достигать значительных размеров – до 4-5 см в диаметре и до 1 см в высоту.
Мягкая форма лейкоплакии представляет собой доброкачественное новообразование
Предполагаемая причина – хронические стрессы, депрессия, а так же резкие колебания гормонального фона (например, после отмены глюкокортикостероидной терапии).
Профилактика и дальнейшее прогнозирование заболевания
Прогноз при лейкоплакии зависит от непосредственной формы проявления:
- плоская стадия лейкоплакии предоставляет возможность излечения;
- бородавчатая не поддается лечению и является стадией онкологии.
Профилактика лейкоплакии заключается в соблюдении простых мероприятий, направленных на сохранение здоровья организма в целом:
- выявление инфекций на ранней стадии, их качественное, своевременное лечение;
- посещение эндокринолога и гинеколога раз в 6 месяцев;
- при наличии гормональных нарушений — лечение;
- предпочтение правильному и полноценному способу питания;
- избегание погрешности в диете, употребления алкоголя;
- избегание психоэмоциональных нагрузок, стрессов, расстройств.
Профилактические методы, направленные на предотвращение возникновения лейкоплакии, заключаются в соблюдении здорового образа жизни, правильного питания, полноценной ежедневной гигиене, использовании качественной одежды и гигиенических принадлежностей, а также своевременном лечение любых инфекционных заболеваний внутри организма. Заботитесь о себе каждый день и будьте здоровы!
Симптомы
Проявления лейкоплакии минимальны на ранних стадиях. На поздних же клиническая картина существенно расширяется. Среди характерных признаков болезни можно назвать:
- Болевой синдром в области половых органов. Сказывается избыточная пролиферация клеток и формирования очагов ороговения тканей. Боли слабые, ноющие, тянущие, развиваются в любое время и преследуют пациентку постоянно. Усиливаются при половом акте, мочеиспускании, введении препаратов. Интенсивность неприятных ощущений различна: от незначительного дискомфорта до мучительной боли.
- Появления дискомфорта в области наружных половых органов. Проявляется ощущениями сухости, жжения, зуда. Возникает желание расчесать пораженный участок.
- Нарушения мочеиспускания. Если поражены структуры уретры, наблюдается стеноз стенок мочеиспускательного канала. Это опасное состояние, чреватое развитием острой задержки мочи.
- Стеноз половых ходов. Доходит до невозможности ведения половой жизни.
- Чувство стягивания кожи в месте поражения.
- Гиперемия окружающих тканей. Они наливаются кровью и становятся красными.
- Выделения слизистого характера с неприятным запахом (не всегда).
Визуально лейкоплакия вульвы определяется как беловатая область с перламутровым отливом. Шершавая и грубая на ощупь.
Причины лейкоплакии вульвы
В основе развития лейкоплакии лежат сложные нейроэндокринные и обменные процессы, обусловленные изменениями нервной системы. Часто лейкоплакия возникает в результате нарушения функции яичников, коры надпочечников и ряда других желез внутренней секреции. Возникновению и развитию заболевания способствуют возрастные атрофические процессы в вульве, обусловленные перестройкой нейроэндокринной системы.
Хотя лейкоплакия может встречаться в любом возрасте, но чаще всего заболевание наблюдается в период климакса и менопаузы. У женщин с нарушением деятельности половых желез заболевание встречается чаще, чем у здоровых женщин.
Определенную роль в развитии лейкоплакии играет недостаток витаминов, особенно А-гиповитаминоз.
Описание болезни
Такое заболевание, как лейкоплакия вульвы, в настоящее время входит в группу наиболее опасных и серьезных для женского здоровья патологий, при развитии которой на поверхности вульвы начинают образовываться белые или желтые пятна, слегка выступающие над основным слоем кожи. Такие новообразования довольно стойкие, поэтому их не получится смыть с тела при гигиенической обработке.
Некоторые врачи считают, что данный вид лейкоплакии способен перейти в раковое состояние, а также он предшествует такой болезни, как крауроз вульвы. Именно поэтому две эти патологии считаются сочетанными заболеваниями, которые оба опасны для здоровья пациентки. При краурозе наступает сморщивание кожного покрова, расстилающегося на наружных половых органах – клитора и малых губ, а также значительно меняется размер входа в полость влагалища. Кроме того, утрачивается пигмент на вульве – он становится гладким и сухим, что ведет к появлению на нем вен.
Лейкоплакия вульвы в зависимости от степени своей выраженности может иметь различные формы:
- Простая форма. По-другому, это заболевание называется плоским. Характерной чертой данного заболевания является появление гладких белых пятен на основании вульвы, не имеющие никаких признаков развития у женщины воспаления. Данные пятна не смываются водой, а после их удаления они появляются снова. Плоский тип болезни зачастую появляется на ограниченной поверхности кожи, тогда как по мере своего распространения она поражает все большую и большую область полового органа.
- Гипертрофическая форма. В данном случае появляются мелкие очаги развития болезни, которые выглядят в виде выпуклых сероватых новообразований. Данные бляшки не удается удалить с половых органов никакими гигиеническими средствами. При долгом отсутствии лечения очаги поражения могут совмещаться, образуя большую воспаленную площадь.
- Бородавчатая форма. При течении данной формы лейкоплакии происходит быстрое ороговение незначительных областей воспаления, которые своим внешним видом напоминают бородавки. Довольно часто данная форма болезни осложняется развитием мелких язвочек, а также незначительных трещин на основании вульвы. Именно поэтому данная форма лейкоплакии является предраковым состоянием.
Лейкоплакию вульвы врачи сегодня называют защитной реакцией на определенные факторы, которые могут оказывать повреждающее действие на основание эпителия. Данная болезнь может проявиться у женщины при течении хронических болезней слизистых оболочек половых органов, которые больная не лечила долгое время.
В основном эта болезнь затрагивает женщин 60 и более лет. Однако иногда ей подвержены и женщины от 40 лет, а вот лейкоплакия у ребенка встречается сегодня довольно редко.
https://youtube.com/watch?v=ARAFaV6dZ68
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.
- Лейкоплакия наружных половых органов у женщин развивается чаще всего в период менопаузы, когда в тканях и клетках происходят процессы обратного развития. Слизистые ткани и кожа становятся суше, отмечается выпадение волос, что является нормальным физиологическим процессом.
- Лейкоплакия пищевода развивается после изжоги или ожога слизистой оболочки этого органа, более половины случаев этого заболевания становятся причиной появления раковой опухоли.
- Лейкоплакия в полости рта чаще всего локализуется на слизистых оболочках внутренней стороны щеки, твердом и мягком нёбе, а также в угловых складках рта. Лейкоплакия языка в медицине встречается крайне редко.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
- нарушения обмена веществ;
- генетическая предрасположенность;
- недостаток витамина А;
- курение;
- хронические травмы слизистых оболочек (например, неправильно изготовленными протезами);
- деятельность, связанная с непосредственным контактом с каменным углем и каменноугольной смолой, а также процессами их переработки;
- ВИЧ и СПИД;
- хронические воспалительные процессы во рту, связанные с неврологическими нарушениями.
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
- хронические заболевания органов брюшной полости, расположенных рядом с мочевым пузырем;
- все факторы, снижающие иммунитет: переохлаждения, стрессы, вредные привычки, беспорядочный образ жизни;
- очаги хронического воспаления, расположенные на удалении от мочевого пузыря: тонзиллиты, кариес, гаймориты и пр.;
- нарушения в работе эндокринной системы;
- не извлеченная вовремя спираль в полости матки;
- беспорядочная половая жизнь без применения средств барьерной контрацепции.
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
- снижение иммунитета по разным причинам;
- травмы при неаккуратном осмотре, прерывании беременности, родах;
- перебои в работе эндокринной системы;
- дисфункция яичников;
- текущие или ранее перенесенные инфекционные заболевания половых органов.
Что такое лейкоплакия вульвы
Лейкоплакия вульвы — патологический процесс, сопровождающийся дистрофией вульварных тканей с дальнейшим развитием гиперплазии (активного разрастания) многослойного плоского эпителия. Для состояния типично формирование нехарактерных зернистых и ороговевших слоёв, становящихся причиной таких патологий, как акантоз (появление на поверхности вульвы уплотнений тёмного цвета) и гиперкератоз (утолщение рогового слоя эпителия, не сопровождающееся изменениями в строении клеток). Заболевание довольно часто осложняется краурозом вульвы, которая характеризуется атрофией наружных половых органов.
Лейкоплакия вульварных тканей сопровождается ороговением поверхностного слоя эпителия, что проявляется побелением и утолщением слизистой
Бородавчатый тип лейкоплакии рассматривается гинекологами как предраковое состояние. Озлокачествление происходит в 13–30% от всех выявленных случаев.
Классификация состояния
В основе классификации патологии лежит степень утолщения рогового слоя эпителия. Принято выделять три формы лейкоплакии вульварных тканей:
- Плоская. Сопровождается появлением на поверхности слизистых белесоватых пятен. Признаки воспаления отсутствуют. Образования удаляются ватным диском, но возникают снова. Формируются на небольших участках, но иногда покрывают всю поверхность вульвы.
- Гипертрофическая. Изменённые очаги выглядят как пятна серовато-белого цвета с чёткими границами. Слегка поднимаются над поверхностью здоровых тканей. Способны сливаться в единое образование. Удаление тампоном невозможно.
- Бородавчатая. Состояние характеризуется формированием бородавчатых наростов. Не исключено появление изъязвлений, воспалительных процессов, отёков, трещин, эрозированных участков.
Бородавчатая разновидность лейкоплакии является необратимой.
Может ли заболевание быть обнаружено у детей и беременных
В редких случаях причиной формирования лейкоплакии вульвы выступает беременность. Своевременная диагностика и проведение адекватной терапии позволяют предупредить прогрессирование патологии. Если состояние остаётся стабильным, то женщине будут рекомендованы естественные роды.
Развитие лейкоплакии вульвы во время вынашивания ребенка может быть вызвано перестройкой гормонального фона
При диагностировании повышенной сухости слизистых, длительно заживающих трещин и язы, больших по величине очагов поражения в качестве разрешения беременности выбирается операция кесарева сечения.
В детском возрасте патология встречается редко. Её развитие обусловлено незавершённым строением вульвы и малым содержанием влагалищной лактофлоры.
Выявить заболевание на ранней стадии поможет регулярный осмотр промежности ребёнка
Важно обращать внимание на поведение девочки. Первым признаком лейкоплакии становится изнуряющий зуд, усиливающийся по ночам. Его появление — серьёзный повод для обращения к специалисту
Его появление — серьёзный повод для обращения к специалисту.
Лейкоплакия наружных половых органов у женщин: лечение, которое предлагают в ДЕКА клинике
В нашей клинике к лечению любого заболевания, в том числе и лейкоплакии, подходят комплексно. Специалисты предлагают сочетать друг с другом различные методы лечения:
- гормональную терапию (применение гормональных средств по досконально расписанной схеме без вреда для здоровья);
- метод радиоволн;
- воздействие лазером.
Каждая пациентка может рассчитывать на индивидуальный подход и на несколько вариантов лечения, из которых она может выбрать наиболее подходящий (по частоте посещения, стоимости, наличию противопоказаний и т.д.). Специалисты ДЕКА клиники гарантируют положительный исход даже самого сложного случая лейкоплакии. У нас успешно лечат простую, чешуйчатую и эрозийную формы данного заболевания.
Периоды менопаузы и климакса всегда сопряжены с гормональной перестройкой организма женщины и нередко осложняются появлением различных неприятных симптомов и заболеваний. Одним из таких гинекологических недугов, относящихся к предраковым состояниям, является лейкоплакия вульвы. Вначале это заболевание может протекать абсолютно бессимптомно, а при отсутствии своевременного лечения может приводить к развитию онкологического процесса.
Лейкоплакия вульвы (или склеротический лишай) является дистрофическим заболеванием вульвы с проявлениями плоскоклеточной гиперплазии выстилающего вульву многослойного плоского эпителия. При этом заболевании наблюдается появление в тканях вульвы в норме отсутствующих роговых и зернистых слоев, которые приводят к развитию, пара- и гиперкератоза. Это заболевание может сочетаться с краурозом вульвы, и такие клинические случаи в последние годы все чаще наблюдаются в практике гинекологов. При лейкоплакии вульвы озлокачествление клеток и развитие рака вульвы наблюдается у 13-30% пациенток, а при сочетании с краурозом риск появления повышается. К сожалению, врачи отмечают и тот факт, что это гинекологическое заболевание становится «моложе» и все чаще выявляется и у женщин молодого возраста.
В этой статье мы ознакомим вас с причинами, симптомами, способами диагностики, лечения и профилактики лейкоплакии вульвы. Эта информация позволит вам вовремя начать лечение и предупредить развитие тяжелых осложнений.
Пока современная медицина не может дать точного ответа о причине развития лейкоплакии вульвы в каждом конкретном клиническом случае, но врачам хорошо известны те факторы, которые могут привести к изменениям в клеточном составе эпителия вульвы. К ним относят:
- хронические воспалительные заболевания половых органов;
- эрозия и дисплазия шейки матки;
- травмы половых органов;
- гормональный дисбаланс;
- заражение;
- пренебрежение правилами личной гигиены;
Все эти факторы приобретают особую опасность возрасте после 40 лет или в период менопаузы.
Психиатры рассматривают лейкоплакию как психосоматическое заболевание , которое провоцируется целым комплексом психоэмоциональных нарушений и может корректироваться изменением образа мыслей. Как правил, женщины с таким диагнозом испытывают постоянное недовольство собой и действиями окружающих их людей, предъявляют повышенные требования к себе и глубокое недоверие к своим близким и родственникам.
Намного реже лейкоплакия вульвы развивается в детском возрасте . Однако все вышеперечисленные факторы могут стать причиной изменений в слизистой вульвы и у девочек. Именно поэтому регулярные профилактические осмотры в таком возрасте приобретают важную роль , и при появлении первых же признаков заболевания необходимо сразу же обращаться к врачу.