Как лечить хронический колит кишечника
Содержание:
- Хроническая форма
- Медикаментозная терапия
- Диета при обострении хронического колита кишечника
- Медикаментозное лечение хронического колита
- Как правильно лечить?
- Дифференциальная диагностика
- Медикаментозное лечение
- Лечение колита кишечника
- Общая характеристика и сопутствующие возникновению причины
- Классификация
- Лечение колита народными средствами
- Из-за чего возникает колит кишечника
Хроническая форма
Факторы неспецифического характера у взрослых чаще приводят к морфологическим изменениям слизистой нижних отделов ЖКТ. При хроническом колите кишечника симптомы развиваются постепенно. Поэтому пациенты не спешат обращаться к врачу. Лучше не откладывать визит к специалисту, если появляются следующие признаки:
- болевые ощущения в левой и правой половине живота, которые нарастают после еды, купируются после дефекации или отхождения газов;
- спазмы перед опорожнением;
- изменение характера стула в виде поноса со слизью или кровянистыми прожилками;
- чередование запора и послабления стула;
- выделение большого количества жидкого кала, которое возникает после нескольких дней отсутствия стула;
- метеоризм, урчание в животе;
- налет серого цвета на языке;
- снижение аппетита;
- утомляемость, слабость.
Специфические симптомы для разных видов
При разных формах заболевания определяются общие признаки, которые характерны для воспаления толстого кишечника. Однако можно заподозрить некоторые виды патологии по отличительным чертам. Специфичные симптомы колита при некоторых вариантах представлены в таблице 3.
Таблица 3. Отличительные признаки колита
| Тип колита | Характерные признаки |
| Неспецифический язвенный | Периодическая субфебрильная лихорадка во время обострения;
Боль в суставах; Редкие проявления — нодулярная эритема, гангренозная пиодермия, афтозный стоматит, анкилозирующий спондилит, эписклерит, увеит, Первичный склерозирующий холангит |
| Радиационный | Кишечные симптомы связаны с лучевой терапией в анамнезе. Формируется атрофия слизистой с образованием язв и эрозий. Процесс носит обратимый характер на фоне лечения. |
| Ишемический | Встречается у пациентов старше 60 лет с проявлениями атеросклероза сосудов. Клиника развивается медленно, отмечается боль в левой подвздошной области и последующее выделение крови из прямой кишки. |
| Спастический | Боль по утрам или после еды по ходу кишечника с выраженным спастическим компонентом;
Чередование поноса и запора |
| Атонический | Удлинение интервала между актами дефекации;
Затруднение при опорожнении кишечника; Запоры с выделением сухих каловых масс; Ощущение тяжести в животе |
| Псевдомембранозный | Состояние различной степени тяжести с яркой клиникой;
Выраженная интоксикация и лихорадка; Нарушение белкового обмена; Высокая вероятность развития осложнений в виде перфорации кишки и токсического мегаколона |
Медикаментозная терапия
В большинстве случаев за врачебной помощью обращаются на стадии обострения болезни, поэтому главной задачей становится снятие воспаления и перевод состояния пациента в фазу ремиссии.
Лечение хронического колита чаще всего заключается в приеме лекарств:
- противомикробных и антибактериальных для купирования инфекции, вызывающей заболевание (Тетрациклин, Фуразолидон). Для прекращения поноса, всегда сопровождающего такой тип колита, назначаются противодиарейные средства, например, Лоперамид;
- способствующих выводу желчи при колите, отягощенном заболеваниями печени (Хофитол, Аллохол);
- подавляющих метеоризм (Эспумизан, Смекта);
- обладающих послабляющим действием, если лечение колита требует решения проблемы запоров (Сеннаде, Бисакодил).
- спазмолитиков для снятия боли (Но-шпа, Папаверин, Дюспаталин);
- ферментов, поддерживающих функционирование поджелудочной железы (Мезин, Креон);
- про- и пребиотиков для нормализации микрофлоры (Бифидумбактерин, Линекс, Аципол);
- витаминов для ускорения восстановления слизистой (вся группа В, никотиновая кислота, комплексные средства, например Витрум, Компливит).
Назначает полный курс терапии только врач, ведь, несмотря на схожесть симптомов хронического колита у разных пациентов, заболевание всегда уникально и требует индивидуального подхода.
Рекомендации по диете
Вылечить воспаление кишечника без ограничений в питании невозможно. Самое первое, что назначается пациенту с хроническим колитом, – щадящая диета. Если человек определен в отделение гастроэнтерологии и проходит медикаментозное лечение в стенах больницы, ему предписывается «Стол №4».
После снятия острой фазы заболевания необходимо соблюдать правила здорового питания, что максимально продлить период ремиссии. Основные принципы диеты, поддерживающей лечение хронического колита:
1. дробное частое питание (6-7 раз в день);
2. исключение из рациона:
- жирных сортов мяса и рыбы;
- консервированных продуктов;
- свежего молока;
- сливок;
- сметаны;
- яиц;
- свежей выпечки;
- каш (перловой, пшенной, ячневой);
- копченостей;
- крепкого чая, кофе;
- газированной воды.
3. введение в ежедневное меню:
- постного мяса (куриное филе, крольчатина, телячья вырезка);
- нежирной рыбы;
- легких бульонов, преимущественно овощных;
- каш, сваренных на воде;
- творога малой жирности;
- гренок из белого хлеба;
- киселей;
- отвара шиповника, ромашки;
- легкого зеленого чая.
4. приготовление пищи способами отваривания, тушения, на пару.
Профилактика хронической формы
Основной залог длительного затишья заболевания – построение здорового образа жизни. Следует раз и навсегда отказаться от пристрастия к фаст-фуду, перекусов «на бегу», привычки кушать на ночь
При возвращении тревожных симптомов важно своевременно обратиться к лечащему врачу и провести поддерживающий курс медикаментозной терапии
Алкоголь и курение должны быть исключены. Нервные и физические перегрузки сведены к минимуму. Соблюдение режима дня, диеты, поддержание жизненного тонуса и иммунитета – самая лучшая профилактика колита для взрослых и детей.
Профилактические мероприятия включают:
1. правильное употребление пищи, заключающееся в выделении на трапезу достаточного времени для тщательного пережевывания;
2. своевременное восполнение нехватки витаминов и микроэлементов в организме;
3. поддержание полости рта в здоровом состоянии, своевременное посещение стоматолога и лечение кариеса;
4. достижение ежедневного естественного сформированного стула. Опорожнение кишечника должно быть регулярным, без вспомогательных процедур, особенно нельзя злоупотреблять очистительными клизмами;
5. сохранение правильной работы всех органов пищеварения, ведь возникновение или обострение колита напрямую связано со здоровьем ЖКТ;
6. выполнение посильных физических упражнений с целью улучшения моторики кишечника;
7. поддержание позитивного настроя и веры в свои силы.
Народная медицина может стать настоящим помощником в поддержании стадии ремиссии при колите. Существует ряд рецептов для профилактики воспаления толстой кишки, проверенных временем, основанных на целебных травах. Например, если колит сопровождается мучительными запорами, помогут ольховые шишки (из них готовится настой). Лечат метеоризм с помощью шалфея (из листьев делается отвар). А когда колит выражается частыми диареями, стоит вспомнить о подорожнике (изготавливается смесь меда и сока свежих листьев).
https://youtube.com/watch?v=6Q1pPfkczKQ
Диета при обострении хронического колита кишечника
На первом этапе обострения (проявляется кровавой диареей) принимается, главным образом, жидкость, предпочтение отдается минеральной воде.
Она должна быть негазированной, т.к. пузырьки углекислого газа вызывают раздражение желудка. Минеральное содержание можно найти на этикетке бутылки.
Огромное значение имеет правильная температура напитка: он не должен быть слишком горячим (поддерживает воспаление) или холодным (раздражает кишечник).
Подходит также черный или фруктовый чай (не очень крепкий), но он, в основном, переносится хуже, чем минеральная вода.
Поскольку воспаление вызывает значительное истощение энергетических запасов организма, необходимо обеспечить человеку восполнение калорий, витаминов и минералов.
Для этих целей подходят супы, особенно мясной бульон, который богат минеральными веществами (в идеале — из говядины, но ни в коем случае не из бульонного кубика).
Хороши супы, приготовленные на овощном бульоне (морковь, петрушка, сельдерей) с рисом. Супы могут быть несколько более солеными.
Во-первых, организм теряет большое количество соли при диарее, во-вторых, указанные блюда не обладают достаточно выразительным вкусом.
Совершенно непригодны бобовые супы (горох, фасоль), особенно с добавлением копченостей и раздражительных специй, как и первые блюда быстрого приготовления.
Фруктов в фазе обострения рекомендуется избегать, т.к. они вызывают чрезмерное брожение в кишечнике.
Обеспечить поступление витаминов можно путем употребления разбавленных фруктовых соков.
Магазинные концентрированные соки содержат большое количество консервантов, кроме того, они слишком кислые, поэтому их необходимо избегать
Хорошо переносятся продукты, изготовленные из измельченных и тушеных яблок.
Яблочное пюре или домашнее варенье с небольшим количеством имбиря и корицы помогает вернуть аппетит. Точно так же действуют бананы.
Овощи полезны, в особенности в виде бульона, в тушеном и вареном виде. Рекомендуется морковь, петрушка и сельдерей.
Бобовые и газообразующие овощи, такие как цветная и белокочанная капуста, трудно перевариваются, поэтому их предпочтительно избегать.
Из сырых овощей можно употреблять тертую морковь с добавлением лимона и сахара (по желанию).
Из мяса рекомендуется вареная говядина. Отдать предпочтение следует нежирному варианту.
Среди запрещенных продуктов:
- бобовые культуры;
- жирные сорта мяса;
- копчености.
Если рассматривать частоту приема пищи, то рекомендуется есть меньше, но чаще, т. е. применяются правила, аналогичные обычной рациональной диете.
Молочные продукты людьми с колитом не очень хорошо переносятся.
Однако опыт показывает, что они не подходят людям, у которых диарея или другие желудочно-кишечные проблемы после употребления молока или созданных на его основе продуктов возникали в течение длительного времени до начала недуга.
Некоторые больные хорошо переносят кисломолочные продукты, йогурты или пахту.
Без информации об индивидуальной реакции молочные продукты употреблять не следует.
Кроме того, непригодны все твердые сыры. Творог и мягкие виды продукта к употреблению рекомендуются.
Макаронные изделия тоже являются подходящими видами пищи для диареи, однако в нашей стране они не очень популярны ввиду ограниченного спектра возможностей приготовления.
Вначале они подаются сухими, позже — смешиваются со свежим сливочным маслом и посыпаются тертым сыром.
Из специй рекомендуется, в основном, тмин, который эффективен против боли в животе и вздутия.
Он имеет такой же эффект, как мята, которая используется в качестве чая.
После успокоения обострения, связанного с диареей и повышенной температурой, медленно и постепенно, в зависимости от состояния и толерантности конкретного пациента, следует переходить к нормальному питанию.
С одной стороны, человек не должен голодать долго, поскольку диета продлевает симптомы.
С другой — слишком быстрый переход к нормальному питанию часто плохо переносится и может привести к увеличению продолжительности болезни.
Диета в период ремиссии хронического колита
В период ремиссии человек может принимать нормальное, сбалансированное питание.
Пример меню при рецидиве заболевания:
- завтрак: фруктовый чай, мед, круассаны, яблочный мармелад;
- полдник: ванильный пудинг с печеньем;
- обед: суп, рис с вареной морковью и петрушкой, картофельное пюре, филе рыбы;
- полдник: банан;
- ужин: запеченные макароны с сыром, чай.
Частой ошибкой при хроническом колите считается безглютеновая диета, которая не является необходимой и полезной, она излишне ограничивает человека.
Медикаментозное лечение хронического колита
Основной задачей в лечении является купирование острых проявлений болезни, достижение ремиссии и максимальное ее продление.
Если заболевание выявлено у ребенка, можно достичь полного выздоровления.
Для достижения наилучших результатов лечения обязательно нужно учитывать возраст, вес пациента, степень тяжести и длительность болезни, наличие сопутствующих заболеваний.
Если болезнь имеет среднюю или тяжелую степень, показана госпитализация в стационар, при легкой — возможно лечение в амбулаторных условиях.
Независимо от этиологических факторов, любую терапию следует начинать с коррекции питания больного.
Препараты против хронического колита
Медикаментозное лечение отличается у каждого конкретного пациента. Оно зависит от этиологических факторов, тяжести болезни и ее вида.
Чаще всего назначаются антибактериальные препараты, витамины группы В, С и РР, ферменты, сорбенты.
После завершения курса антибиотиков (обычно длительностью в 5-6 дней) назначают пробиотики, пребиотики и прокинетики для нормализации микрофлоры и перистальтики.
Так как человека преследует болевой синдром, необходимо его купирование.
С этой целью назначаются спазмолитики. При проктитах лечение дополняется местными процедурами (лечебные клизмы, ректальные свечи).
Физиотерапия
Дополняют терапию физиотерапевтические процедуры. Они назначаются с целью усиления или уменьшения двигательной активности кишечника, создания благоприятных условий для восстановления его микрофлоры.
Применяют сантиметроволновую терапию, электрофорез со спазмолитиками, амплипульстерапию, ультрафиолетовые лучи, парафиновые аппликации на область живота, бальнеотерапию, грязелечение, магнитотерапию.
Из-за того, что хронический колит кишечника развивается постепенно, и в начале болезни имеет минимум клинических проявлений, пациенты часто недооценивают проблему, затягивая поход к врачу и часто занимаясь самолечением.
Но чтобы помочь организму справиться с недугом, необходимо вовремя обращаться за медицинской помощью, обследоваться и начинать лечение.
Только тогда можно достичь хороших результатов и предостеречь развитие грозных осложнений.
Как правильно лечить?
Способ борьбы с болезнью зависит от ее стадии (ремиссия или обострение).
Лечение хронического колита при острой форме
Нахождение пациента в условиях стационара требуется только в сложных формах болезни.
Для улучшения состояния больного рекомендовано обеспечение физического, пищевого и психологического покой. В течение 5 первых дней требуется придерживаться постельного режима, сутки не рекомендуется принимать пищу.
Важно! Запрещается делать клизмы и выполнять иные травмирующие действия против запоров при колите кишечника.
Во время обостренной формы болезни разрешается употреблять:
- каши на воде из овсянки или риса;
- кисель;
- несколько сухариков из пшеничного хлеба в продолжение дня;
- обезжиренный творог;
- зеленый или травяной чай;
- компот из черноплодной рябины или яблочный компот.
Помогает и медикаментозное лечение, применяющееся и при стадии ремиссии:
- Препараты противовоспалительного и противомикробного действия (Лоперамид, Фурозолидон, Тетрациклин, Энтерофурил).
- Спазмолитические средства (Папаверина гидрохлорид, Но-шпа, Дюспаталин).
- Никотиновая кислота и витамины Bгруппы для ускорения обновления поврежденных тканей.
- Желчегонные средства при патологии желчного пузыря и недостатка в пищеварительной системе желчных кислот (Холосас, Хофитол, Аллохол).
- Ферментные препараты для улучшения пищеварения (Креон 10000, Мезим).
- Адсорбенты для вывода из организма токсических веществ (активированный уголь, Смекта и Неосмектит).
- Препараты слабительного действия растительного происхождения (Сенаде).
- Стимуляторы перистальтики кишечника (Докузат);
- Солевые слабительные средства (Бисакодил, магнезии сульфат).
Принимать медицинские лекарства рекомендуется только после консультации с врачом.
При сильных диареях можно пить компот из черемухи.
В первые 3 дня обострения требуется сократить объем углеводов, поступающих в организм человека, в 4 раза.
Лечение заболевания при ремиссии
Главный метод борьбы с недугом – соблюдение специальной диеты. Больному рекомендуется придерживаться дробного питания с приемами пищи 6 раз в сутки, исключая период ночного сна, небольшими порциями.
С продуктами питания в организм пациента должны поступать белки, жиры и углеводы в соотношении 1:1:4.
Разрешается включать в рацион овощные пюре и супы, приготовленное на пару или вареное мясо. Исключаются из питания хлебобулочные изделия. Врачи советуют исключить употребление чая, шоколада, винограда, кофе, не добавлять специи при приготовлении блюд, вычеркнуть из рациона какао, субпродукты, рыбу жирных сортов, свежую капусту.
Людям с хроническим колитом придется соблюдать диеты на протяжении всей жизни, в зависимости от самочувствия, позволяя себе небольшие послабления.
Дополнительно можно принимать витаминно-минеральные комплексы.
Для исключения повторений обострения запрещается выполнять упражнения на повышение тонуса мышц живота. Полезна будет ходьба, упражнения несилового типа, плавание, пилатес.
Пациентам необходимо восстановить нормальный сон при помощи вечерних прогулок, занятий йогой или принятием чая с успокаивающими травами – мятой и мелиссой, а также отказаться от вредных привычек.
Запрещается носить сдавливающее белье и корсеты, ухудшающие кровоснабжение кишечника.
Врачи рекомендуют прохождение курсовых физиотерапевтических процедур – грязевые аппликации, магнитотерапия, иглотерапия как способы снижения риска обострений.
Оперативное вмешательство применяют только в очень тяжелых случаях при появлении серьезных осложнений.
Среди народных средств можно отметить следующие рецепты:
- При воспалениях – настойки мяты, шалфея и тмина;
- От язвенного колита – микроклизмы с добавлением масла облепихи перед сном;
- При кишечных спазмах – микроклизмы с отваром календулы или ромашки;
- От усиленного газообразования – пустырник, мята и крапива.
Дифференциальная диагностика
Во время постановки диагноза «колит» очень важное место занимает дифференциальная диагностика данного заболевания, потому как некоторые формы данной патологии имеют ряд симптомов, схожих с другими заболеваниями.
К примеру, язвенно-некротическая форма колита похожа на рак толстой кишки и для того, чтобы исключить онкологическое заболевание необходимо морфологическое исследование биоптата, взятое из пораженного участка.
Также хронический колит похож на туберкулез кишечника, поэтому необходимо проведения ряда дополнительных исследований с целью дифференциальной диагностики. К числу патологий, которые необходимо дифференцировать от колита также относится дискенезия толстого кишечника.
Медикаментозное лечение
Медикаментозное лечение колита кишечника направлено на устранение воспаления и общих проявлений инфекции. В тяжелых случаях также требуется купирование болевых ощущений и инфузионная терапия.
- Антибиотики и противомикробные препараты. Назначаются если выявлена инфекционная этиология заболевания. Назначаются препараты Энтерофурил, Альфа Нормикс (Рифаксимин), Цифран. Курс лечения краткий, 3-5 дней строго по показаниям и под контролем лечащего врача.
- Снятие болевого синдрома. Ярко выраженный болевой синдром снимается препаратами-спазмолитиками, такими как Но-шпа, Папаверин. В более тяжелых случаях к спазмолитикам добавляются холинолитические лекарственные средства.
- Гельминтоз. Если причина кишечного колита заключается в гельминтозе (паразитарном поражении кишечника), назначаются специализированные противогельминтные медикаменты (конкретные наименования зависят от типа гельминта и степени поражения).
- Устранение нарушений стула. Запоры и поносы устраняются разными способами. Для прекращения поноса рекомендуются вяжущие средства (дубовая кора, нитратная соль висмута, танальбин, белая глина и др.), для устранения запора проводится очистительная клизма.
- Нормализация микрофлоры. Нормальная и стабильная перистальтика невозможна без полезной микрофлоры. В результате поноса или запора микрофлора гибнет. Если проводились очистительные мероприятия — бактерии вымываются, в результате чего может начаться затяжной запор. Назначаются специальные препараты-пробиотики, такие как Линекс, ферменты (если болезнь протекает на фоне их недостататочности), энтеросорбенты (полисорб, уголь активированный, Полифепан, Энтеросгель, Фильтрум и др.).
- Лечение сопутствующих осложнений. При колите кишечника нередко формируется проктит или проктосигмоидит. Для устранения данных последствий колита проводят специфическую местную терапию с применением свечей (ректально вводят препараты, на основе беладонны, анестезина, вводятся вяжущие средства), а также клизм (фитотерапевтические с календулой, ромашкой, либо препараты танин, проторгол).
При этом язвенный колит кишечника поддается лечению сложнее. Требуется более интенсивная терапия, а значит более долгая и дорогостоящая. Препараты для лечения данного типа патологии не только дорогие, но и обладают массой побочных эффектов, потому применяются строго по предписанию специалиста.
Выпускаются они в форме ректальных свечей, клизм, в таблетированной форме (Салофальк, Пентаса, Мезавант, Месакол). В ряде случаев прибегают к использованию препаратов биологической терапии, вроде препаратов Хумир (Адалимумаб), Ремикейд (Инфликсимаб). В наиболее тяжелых случаях допустимо использование кортикостероидых медикаментов (Преднизолон, Метилпреднизолон, Гидрокортизон). Препараты выпускаются в виде ректальных капельниц, свечей, таблеток. Если причина заболевания в аутоимунном заболевании или аллергической реакции назначаются имуннодепрессоры (Циклоспорин, Азатиоприн, Метотрексат). Также при хроническом колите рекомендуется санаторно-курортное лечение.
Лечение колита кишечника
Обостренный хронический или острый колит подразумевают лечение в условиях стационара в проктологическом отделении поликлиники, а если выясняется инфекционная природа заболевания – в инфекционных больницах. Лечение колита делится на два вида: медикаментозное и лечебная диета. При медикаментозном лечении врач назначает прием соответствующих препаратов:
- антибиотики («Цифран», «Энтерофурил», «Нифуроксазид»);
- антигистаминные препараты;
- обезболивающие и спазмолитики («Папаверин», «Но-Шпа»);
- пробиотики.
Если речь идет лечебной диете, ее главная цель – максимально щадить оболочку толстого кишечника, одновременно снизив на него нагрузку и обеспечив необходимыми питательными веществами. На время из рациона питания исключается следующее:
- арахис;
- сырые овощи и фрукты, богатые клетчаткой;
- специи и все копченое;
- семена тыквы и подсолнечника;
- хлеб с отрубями, сдобная выпечка;
- свинина, сало, субпродукты;
- острые, жирные и жареные блюда;
- сладости и соленья;
- молоко, сметана, сливки;
- шоколад, печенье, торты, кофе, выпечка.
Лечебная диета подразумевает шестиразовое питание тушеной, вареной или пропаренной пищей. Она должна быть перетертой или кашицеобразной. Основа диеты – разваренные каши, овощные супы, постное мясо (индейка, кролик, говядина, курица) в измельченном виде.
Общая характеристика и сопутствующие возникновению причины

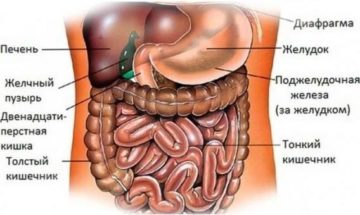
Колит — воспаление слизистой оболочки кишечника.
Слово «Колит» в переводе с греческого означает «kolon» (толстая кишка) и «itis» (воспалительный процесс).
Колит – это расстройство организма, при котором слизистая оболочка толстой кишки начинает гнить и воспаляться.
Наиболее высокую восприимчивость к этому расстройству имеют люди в среднем от 25 до 60 лет.
Формально каждый второй пациент с заболеванием органов пищеварительного тракта имеет колит. Колит может протекать в острой или хронической форме.
Главная причина формирования колита — повышение в толстой кишке патогенных (негативных) бактерий. Они препятствуют естественному процессу функционирования толстой кишки и перевариванию остатков пищи, вызывая раздражение и воспаления стенок кишечника. Появление патогенной микрофлоры может быть вызвано:
- нерегулярным и бессистемным питанием,
- постоянным употреблением жареной и острой пищи,
- снижением общего уровня иммунитета,
- перенесением определенных инфекционных заболеваний,
- лечением антибиотиками,
- заражением кишечными инфекциями,
- заражением глистами,
- попаданием в организм токсических веществ,
- пищевой аллергией.
Классификация
Исходя из предыдущих данных приходим к логическому заключению, что в зависимости от того, как протекает заболевание, колит принято разделять на острый и хронический.
С осмотра на то, что послужило причиной развития недуга, колит классифицируют на инфекционный, ишемический (вследствие недостаточного кровоснабжения и последующего кислородного голодания стенки кишечника; яркий пример – атеросклероз и тромбоэмболия веток брюшной части аорты), токсический (при разнообразного рода отравлениях) и радиационный (последствие острой лучевой болезни).
Существует классификация колитов, основанная на уровнях поражения толстого кишечника. Так, если воспалительный процесс затрагивает поперечно-ободочную кишку, речь идет о трансверзите. Если же тотально воспалена слизистая оболочка всех отделов, такая форма будет называться панколитом.
Кроме того, недуг может протекать в таких формах:
- Хронический язвенный колит(соответственно с образованием дефектов слизистой оболочки толстого кишечника в виде язв);
- Хронический катаральный колит(по сути, одна из стадий, длительностью до недели, предшествующая образованию язв. Характеризуется набуханием слизистой ободочной кишки);
- Хронический неязвенный колит;
- хронический атрофический колит(истончение, сглаживание стенки толстого кишечника);
- хронический дискинетический колит(можно встретить название хронический дискинетичныи колит) – проявляется функциональными расстройствами функции кишечника по гипермоторному (частые, обильные опорожнения кишечника — диарея) и гипотоническому (снижение скорости перистальтических волн, что клинически проявляется скудным стулом и запорами) типу;
- хронический спастический колит (синдром раздраженного толстого кишечника).
Каждая из форм имеет свои особенности клинического течения, симптомы, методы лечения и диагностики. Как раз к симптоматике хронического колита мы подошли впритык.
Лечение колита народными средствами
Важно! Перед применением народных средств против колита обязательно проконсультируйтесь с лечащим врачом!
Мумиё. Следующее средство с успехом применяют для лечения язвенного колита. Для его применения орально необходимо размешать 0,1 г мумиё в 1 ст. ложке воды и выпить, лучше вечером, перед сном.
Для местного применения (ректально) можно приготовить свечи, смоченные в 1% раствор мумие, которые нужно вводить в прямую кишку после дефекации, 3 раза в день, а также микроклизмы по 30 мл, 2 раза в день.
Курс лечения колита с помощью мумие составляет 28-35 дней.
Прополис. Для лечебных целей используется спиртовая настойка из 10-20-30% прополиса, которую нужно применять в качестве клизм. Спирт должен быть 70-96% крепости. Для приготовления средства необходимо 10 г прополиса положить в затемненную посуду и залить его 1 л спирта, после отставить в темное место на 5 суток для настаивания, ежедневно встряхивая емкость. Принимать настойку нужно по 25-30 капель разведенных в 100 г воды, 3 раза в день, за 40 минут до еды. Если аллергических реакций на настойку нет, ее крепость можно повышать до 20%, а далее до 30%, которую уже нужно принимать по 40 капель на половину стакана воды. Курс лечения составляет до 3-4х недель, после можно сделать перерыв и повторить курс.
Масло облепихи. Благотворно на лечение колита воздействует облепиховое масло, которое в количестве 50 г (для взрослых) и 25 г (для детей) нужно вводить в прямую кишку в качестве клизмы (у детей до 12 лет в качестве микроклизмы), с помощью катетера, длиной 25-30 см (у взрослых) и 10-15 см (у детей). Хорошо будет, если Вы сможете поспать с маслом внутри до утра, лежа на левом боку. Курс лечения – 30 раз (30 дней по 1й). Для улучшения эффекта принимайте ежедневно по 1 ст. ложке облепихового масла внутрь, орально.
Мёд. Разведите 1 ст. ложку настоящего мёда в стакане воды. Пейте это средство 3 раза в день по стакану, в течение 45-60 дней, за 30 минут до приема пищи.
Мёд и яблочный сок. Разведите 1 ст. ложку мёда в стакане яблочного сока и выпейте полученное средство. Курс лечения 3-4 стакана в день, в течение 30-45 дней. Всего 4 курса в год.
Ромашка. Залейте 3 ст. ложки ромашки аптечной 700 мл кипятка, дайте средству настояться в течение 1 часа, после процедите его, добавьте 100 г мёда и выпейте настой в течение дня, за 3 приема. Курс лечения – 30-45 дней, после делается перерыв и при необходимости, через 14 дней курс повторяется.
Зверобой. 2 ст. ложки травы зверобоя залейте 500 мл кипятка, настойте средство в течение 2 часов, процедите и принимайте по 1/3 стакана 3 раза в день, за 30 минут до еды.
Сбор. Смешайте между собой по 10 г следующих ингредиентов – ромашка, зверобой, солодка, мята перечная, корни горца, корни кровохлебки, плоды фенхеля, плоды ольхи, плоды черемухи и плоды тмина. 2 ст. ложки сбора залейте 500 мл кипятка и поставьте на огонь, проварив ее около 3х минут на слабом огне, после отставьте средство на 2 часа для настаивания. После настой процедите, и пейте по половине стакана до 4х раз в день, за 30 минут до еды. Для улучшения эффекта добавляйте в настой немного мёда, из расчёта 1 ст. ложка на стакан средства.
Ольха. 1 ст. ложку шишек ольхи залейте стаканом воды и поставьте на медленный огонь, проварив средство около 15 минут. Полученный отвар используйте вместо заварки, в качестве чая, добавляя к нему лимон, сахар, мёд, по желанию. Чтобы снять спазмы в кишечнике, в ольховый чай можете добавить 15 капель валерианы. Пить средство нужно утром и вечером, перед сном, на голодный желудок, в течение 3-4 месяцев.
Шалфей. Залейте 2 ст. ложки шалфея лекарственного 450 г кипятка, отставьте средство на 2 часа для настаивания, после процедите и пейте по половине стакана до 4х раз в день, за 30 минут до еды.
Из-за чего возникает колит кишечника
Главной причиной острого состояния являются различные патогенные бактерии, стафилококки или стрептококки. Слизистая оболочка кишечника чувствительна, и может воспалиться в результате:
- Пищевого отравления.
- Аллергической реакции.
- Воздействия некоторых медикаментов.
- Тяжелого инфекционного заболевания.
Хроническая форма возникает в результате отсутствия или неэффективного лечения острого колита. Чаще всего хроническое воспаление сохраняется из-за низкого иммунитета. Поддерживать патологию может наличие в организме других патологических очагов в соседних с кишечником органах.
Другие распространенные причины хронического колита:
- Глистная инвазия.
- Заболевания органов малого таза у женщин.
- Бесконтрольное употребление антибиотиков.
- Алкоголизм.
- Хронический дисбактериоз.
- Злоупотребление пряностями, острой пищей.
- Врожденные дефекты кишечника.
К провоцирующим болезнь факторам врачи относят однообразное питание, употребление тяжелой пищи.
У детей колит — это частое явление. Причина заключается в том, что защитный барьер внешней оболочки кишечника еще недостаточно сформирован. В результате орган не может справиться с различными патогенными микроорганизмами и возникает воспалительный процесс.
В зрелом возрасте могут встречаться ишемические колиты. Они формируются из-за нарушения нормального кровообращения в брыжеечных артериях (сосуд, с помощью которого кишечник прикрепляется к брюшине). Это опасное состояние, которое требует срочной медицинской помощи.