Гипоксия плода: причины и лечение
Содержание:
- Причины и классификация гипоксии
- Лечение гипоксии плода
- Лечение преэклампсии
- Уточнение диагноза
- К каким докторам следует обращаться если у Вас Гипоксия плода:
- Почему возникает гипоксия?
- Признаки
- Симптомы гипоксии плода
- Адаптивные реакции при гипоксии
- Гипоксия плода: симптомы
- Лечение гипоксии плода
- Диагностика
- Лечение Гипоксии плода:
Причины и классификация гипоксии
Гипоксия плода различается по своим характеристикам, тяжести проявлений, механизм ее развития и протяженности воздействия. Есть три основных вида гипоксии:
- Острая гипоксия может возникать при осложненных родов;
- Подострая развивается за 1-2 дня до процесса родов;
- Хроническая гипоксия прогрессирует в период вынашивания ребенка постепенно в течение длительного времени.
Это состояние могут спровоцировать некоторые системные болезни беременной женщины, к которым можно отнести следующие причины:
- Железодефицитная анемия, при ней нарушается транспортировка к тканям организма клеток кислорода;
- Заболевания сердечно-сосудистой системы, вызывающие спазмы сосудов, в частности мозга и ухудшение кровоснабжения плода;
- Патологии внутренних органов (пиэлонефрит, заболевания мочевыделительной системы);
- Хронические болезни органов дыхания, такие, как бронхиальная астма, астмоидный бронхит;
- Отклонения в работе эндокринной системы – сахарный диабет.
Большое значение при развитии хронической гипоксии ребенка имеют вредные привычки будущей матери. Беременная женщина ни в коем случае не должна употреблять спиртные напитки и курить. Все токсины, как и полезные вещества, попадают в кровь малыша и вызывают негативные последствия.
отслоение плаценты
Другими вескими причинами для развития гипоксии ребенка могут быть возможные аномалии в развитии плаценты, пуповины, перенашивание при беременности или повышенный тонус матки, прочие отклонения от нормального природного алгоритма вынашивания ребенка, наиболее частым и опасным фактором для острой внутриутробной гипоксии может являться преждевременная отслойка нормально расположенной плаценты. Гипоксию плода способны вызывать и инфицирование плода в утробе матери, пороки в его развитии, несовместимость крови плода по резус-фактору с кровью матери – это состояние вызывает гемолитическую болезнь, оно одинаково опасно для будущего ребенка и самой женщины. При тяжелых родах может возникнуть гипоксия мозга новорожденного, вызванная механическим фактором – длительное сдавливание головки в родовых путях, обвитие вокруг шеи пуповины, а также попадание в дыхательные пути слизи и околоплодных вод. Это осложнение родов называется асфиксией и требует проведения реанимационных мероприятий. Сочетание острой и хронической форм гипоксии является наиболее неблагоприятным в прогнозах развития осложнений у малыша при рождении.
Лечение гипоксии плода
Гипоксию плода изолированно от ее причины лечить бесполезно. Поэтому сначала устанавливают причину, а потом определяются с лечением. Острая гипоксия всегда подразумевает экстренные мероприятия, поэтому лечение проводится согласно конкретной ситуации, когда оценивается степень угрозы для ребенка. К сожалению, в большинстве случаев острая нехватка кислорода требует срочного прекращения беременности, то есть экстренного родоразрешения (кесарева сечения).
В терапии хронической гипоксии учитывают ее степень и продолжительность. Существует прямая зависимость длительности гипоксии с тяжестью ее последствий. Формирование плода в условиях длительного дефицита кислорода истощает его адаптационные резервы и неизбежно провоцирует отклонения в нормальном развитии. Также необходимо учитывать наличие патологии матери.
Четкого алгоритма терапии хронической внутриутробной гипоксии не существует, ведь в каждом отдельном случае она уникальна и имеет огромное количество причин. Общими принципами терапии являются:
— создание комфортных условий (питание, режим, правильная физическая активность мамы) вынашивания;
— контроль и необходимая коррекция изменений свертывания крови;
— лечение хронических заболеваний беременной, в том числе инфекционного происхождения;
— медикаментозное улучшение состояния плацентарного кровотока и обменных процессов в системе «плод-мать».
К сожалению, ни одного лекарства, излечивающего плацентарную недостаточность, не существует. Если в плаценте уже имеется аномальное кровоснабжение, его можно только поддерживать на приемлемом для развития плода уровне.
К сожалению, беременные не всегда понимают, что даже при хорошем самочувствии и отсутствии негативных симптомов плод может не быть настолько же благополучен. Первые признаки гипоксии плода чаще констатирует только квалифицированный осмотр, что означает необходимость выполнения всех врачебных рекомендаций, в том числе профилактического лечения.
Лечение преэклампсии
При сроке беременности до 32 недель женщину кладут в больницу под наблюдение врачей. Назначаются кортикостероиды, если ребенку более 24 недель от зачатия. При ухудшении состояния проводят роды.
При сроке беременности от 32 до 36 недель женщина должна рожать. Ей внутривенно вводят магнезию, проводят лечение от повышение артериального давления. Если женщина родила на сроке гестации до 34 недель, нужны кортикостероиды, чтобы легкие плода развились нормально, и он мог самостоятельно дышать.
Если преэклампсия выявлена на 36-й неделе и позже, женщине вводят магнезию в/в и проводят лечения от гипертензии.
Уточнение диагноза
Для оценки характера гипоксии, определения прогноза, а также в сомнительных диагностических случаях могут учитываться и другие критерии, проводятся дополнительные исследования.
Мониторинг сердечной деятельности. В течение длительного наблюдения отмечаются нормальные колебания частоты пульса от 120 до 160 ударов в минуту. Наблюдение ведут не менее 1 часа. О высоком риске для плода свидетельствует так называемый монотонный сердечный ритм, когда отмечается низкая вариация частоты пульса (он всегда стабильный)
Однако важно учитывать функциональное состояние плода в последнем триместре. В отдельные периоды он может иметь высокую или низкую активность
В ходе исследования обязательно должны отмечаться шевеления. Ведь если плод спит, то отсутствие вариабельности сердечного ритма является вполне нормальным явлением. В большинстве случаев сон занимает не более 40 минут. Поэтому мониторинг сердечной деятельности в течение 60 минут – вполне достаточный срок, чтобы обнаружить монотонный сердечный ритм, если он имеет место.
Проба с функциональной нагрузкой. Беременная женщина в течение нескольких минут ходит по ступенькам. До и после нагрузки проводится регистрация сердечных сокращений плода. Физическая деятельность матери всегда приводит к снижению маточного кровотока, потому что её собственные ткани требуют больше крови и кислорода. В норме у плода пульс остается в границах нормы – от 120 до 160 ударов в минуту. Если же имеет место гипоксия, возможны три варианта патологических результатов:
— стойкая тахикардия (частый пульс) – в стадии компенсации;
— стойкая брадикардия (пульс меньше 120 ударов) – в стадии субкомпенсации;
— монотонный ритм без физиологических колебаний.
Окситоциновый тест. Гормон окситоцин вызывает сокращения матки. Это вещество также уменьшает кровообращение в межворсинчатом пространстве. В случае гипоксии наблюдается увеличение частоты сердечных сокращений, снижение, либо монотонность ритма. Последний вариант наиболее неблагоприятный в плане прогноза, так как свидетельствует об истощении компенсаторных механизмов. Хотя тест с окситоцином считается одним из самых информативных, для него имеются противопоказания: предлежание плаценты, поздний гестоз, наличие рубца на матке и угроза прерывания беременности.
Пробы с задержкой дыхания. Оно задерживается на высоте вдоха или выдоха. Каждая такая задержка в норме должна сопровождаться колебаниями частоты пульса у плода в ту или иную сторону на 7 и более ударов в минуту. На вдохе ЧСС уменьшается, а на выдохе – учащается. Более показательной считается проба с задержкой дыхания на выдохе. В случае гипоксии у плода отмечается обратная реакция (например, при вдохе ЧСС возрастает, хотя должна уменьшаться), либо отсутствуют колебания пульса.
Термическая проба. При воздействии холода частота сердечных сокращений у плода снижается на 10 ударов и более. При гипоксии пульс может учащаться или ритм остается прежним.
К каким докторам следует обращаться если у Вас Гипоксия плода:
Неонатолог
Педиатр
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гипоксии плода, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Почему возникает гипоксия?
Находясь в утробе матери, ребёнок не способен дышать самостоятельно. Органы и системы малыша только развиваются, происходит становление их функций. Лёгкие крохи незрелые, а дыхательные пути заполнены жидкостью. Необходимый кислород плод получает через плаценту. Именно этот орган обеспечивает поступление бесценного газа в организм крохи. Если кислорода попадает недостаточно, то говорят о гипоксии плода.
Хотя необходимый газ и питательные вещества переносятся от матери к плоду через систему кровообращения, их крови не перемешиваются. Плацента ограждает малыша от попадания в организм вредных веществ. Но, к сожалению, лекарственные препараты, алкоголь, наркотические вещества и вирусы легко преодолевают препятствие.
Внутриутробная гипоксия плода не выделяется в отдельное заболевание, а указывает на состояние дефицита кислорода у малыша. Эта проблема может быть вызвана изменениями в плаценте, организме матери или ребёнка, повлёкшими за собой неблагоприятные последствия.
Причины развития внутриутробной гипоксии плода:
- Заболевания матери. В некоторых ситуациях организм женщины не позволяет дать малышу необходимый кислород. При анемиях, болезнях сердца и сосудов, патологии почек и дыхательной системы повышается риск развития кислородного голодания эмбриона. Неблагоприятно сказываются на здоровье крохи токсикоз у беременной, сахарный диабет, вредные привычки матери.
- Нарушения в системе плацента-плод. Патологии плаценты и пуповины, нарушение кровообращения при угрозе прерывания беременности или перенашивании, аномалии родовой деятельности – неминуемо сказываются на здоровье ребёнка.
- Причины, связанные с плодом. При инфицировании малыша, произошедшем внутриутробно, риск развития гипоксических состояний увеличивается. К неблагоприятным факторам также относятся врождённые аномалии, гемолитическая болезнь плода, многократное, тугое обвитие пуповиной шеи ребёнка, многоплодная беременность. Также нередко приводят к кислородному голоданию плода осложнения, возникшие в родах.
Проявления и выраженность симптомов гипоксии во многом зависят от течения и времени возникновения патологического состояния. Поэтому врачи-клиницисты разделяют 2 формы гипоксии:
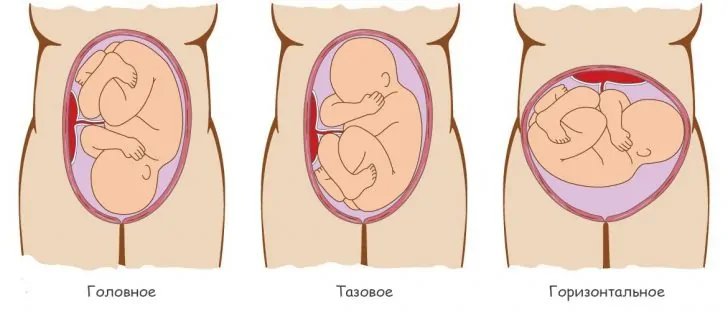
- Острая гипоксия плода. Данное нарушение развивается быстро, обычно во время родовой деятельности, при прохождении малыша по родовым путям. Например, при стремительных или затяжных родах, при выпадении петель пуповины или задержке головки в родовом канале женщины, происходит острое нарушение поступления крови через пупочную артерию. Малыш не получает газа и испытывает резкое кислородное голодание. Во время беременности острая гипоксия нередко возникает на фоне отслойки плаценты и может привести к преждевременным родам или потребовать экстренной операции – кесарева сечения.
- Хроническая гипоксия плода. Кислородное голодание может развиваться постепенно, малыш в течение длительного времени недополучает необходимого газа. Причиной хронической внутриутробной гипоксии чаще всего являются патологии беременности, отсутствие надлежащего лечения, хронические болезни матери. Нередко это состояние развивается у женщин, игнорирующих посещение женской консультации.
При ультразвуковом исследовании беременной врач может заметить, что плод отстаёт от своих «сверстников» по физическим параметрам, выглядит младше гестационного возраста. Если гипоксия развилась во второй половине беременности, то масса этих ребят не соответствует росту, возникает гипотрофия. Новорождённые более склонны к развитию болезней, вегетативных нарушений.
Очень чувствительна к дефициту кислорода нервная ткань, именно она первой страдает при гипоксии. Уже в сроке 6 – 11 недель кислородное голодание нервных клеток ребёнка ведёт к задержке развития головного мозга. Следующими органами, страдающими от гипоксии, становятся почки, сердце, кишечник будущего ребёнка.
Признаки
Важно не пропустить первые признаки внутриутробной гипоксии плода. Ведь, в большинстве случаев, вовремя принятые меры позволяют избежать негативных последствий, которые неизменно проявятся при длительном кислородном голодании
Первый и основной признак острой гипоксии — нарушение работы сердца плода, которое характеризуется неровным сердцебиением (аритмией), учащением или замедлением сердечных сокращений, глухостью тонов.
В норме до момента рождения биение сердца ребенка довольно частое — 110-160 ударов в минуту. Более интенсивное сердцебиение (свыше 160 ударов) и замедленное (ниже 80 ударов в минуту) можно считать симптомами гипоксии.
Другой признак, который в ряде случаев, может косвенно подсказать беременной о наличии проблем у будущего ребенка — изменение привычной двигательной активности плода. При легком кислородном голодании его поведение становится беспокойным, шевеления становятся более частыми и сильными. Если состояние будущего ребенка не улучшается и гипоксия прогрессирует, движения плода становятся более слабыми. Считается, что при нормальном течении беременности, женщина должна ощущать шевеления плода не менее 3 раз в течение одного часа. Впрочем, прежде чем делать поспешные выводы о возникновении гипоксии и звонить врачу, стоит самостоятельно понаблюдать за движениями будущего ребенка на протяжении нескольких часов.
В распоряжении современной медицины немало методов исследований, которые с той или иной точностью позволяют подтвердить или опровергнуть наличие кислородной недостаточности, определить степень опасности для плода. Среди используемых методов можно выделить наиболее точные и информативные КТГ (кардиотахографию), фонокардиографию, допплерометрию, исследование околоплодных вод (амниоскопию).
Также широко используются возможности ультразвукового сканирования, благодаря которому удается выявить совершаемые плодом неровные дыхательные движения, характерные для гипоксии.
При грамотном ведении родов врачи наблюдают за самочувствием плода с помощью кардиомониторного наблюдения. Есть и другие признаки, по которым можно судить о неблагополучии ребенка, появляющегося на свет. Одним из признаков острого кислородного голодания являются зеленые воды, окрашенные меконием.
Симптомы гипоксии плода
Гипоксия плода что это за явление известно многим будущим мамам. Кислородное голодание – диагноз, которым «пугают» многих беременных. Причем нередко данный диагноз ставится безосновательно, и назначается бесполезное лечение. Давайте определимся с тем как определить гипоксию плода, с помощью каких исследований и руководствуясь какими симптомами.
Заподозрить неладное может сама будущая мама со второй половины беременности, когда она начинает ощущать шевеления малыша. Нужно очень внимательно следить за частотой шевелений. Их должно быть не менее 10 в сутки, не менее 10 серий имеется в виду. Например, ребенок шевелился в течение пары минут – это один эпизод. Потом через час еще пару минут – второй эпизод и т. д. Есть мнение, что учащение шевелений, а также так называемая «икота» ребенка – это и есть симптомы гипоксии плода, однако врачи говорят, что намного показательнее наоборот уменьшение количества шевелений и вообще их отсутствие.
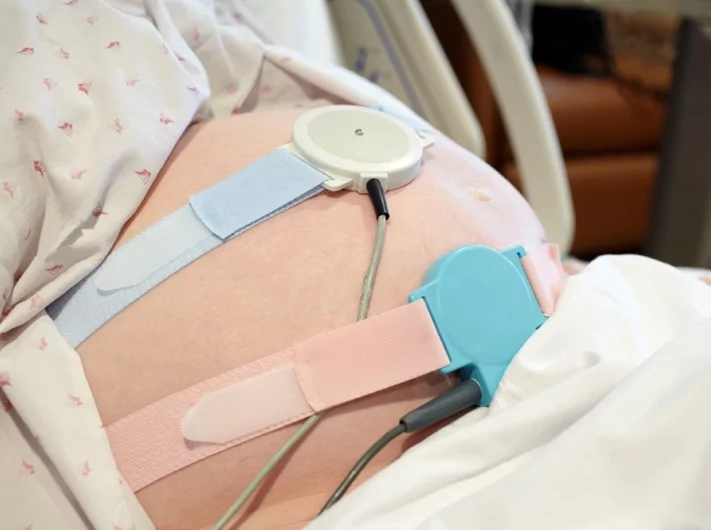
При подозрении на патологию, женщине рекомендуют выполнить КТГ – это абсолютно безболезненная процедура, при которой, с помощью датчика, фиксируют сердцебиение плода. Опытный специалист, сделавший расшифровку, сможет точно сказать, как чувствует себя ребенок. КТГ принято делать не только во время беременности и при подозрении на гипоксию, но и в качестве плановой процедуры во время родов.
Другой способ отследить работу сердца и в целом кровоснабжение в плаценте и пуповине – это допплерография. Выполняется данная процедура на оборудовании для обычного УЗИ, и длится приблизительно столько же.
Также заподозрить неладное по частоте сердцебиения может врач, который прослушивает его через брюшную стенку с помощью акушерского стетоскопа. Приглушенное сердцебиение бывает только в том случае, если плацента располагается по передней стенке. По сердцебиению же можно определить в каком положении находится плод в матке, один ли он там (когда-то таким образом у женщин диагностировали многоплодную беременность). Сердцебиение начинает четко прослушиваться через брюшную стенку со второй половины беременности. Но даже в ее конце у вас вряд ли получится услышать самостоятельно сердцебиение малыша с помощью фонендоскопа. Резкое снижение частоты сердцебиений – такие тоже гипоксия плода признаки имеет. Благо, врач прослушивает сердечко малыша при каждом визите женщины, потому хронический процесс можно заподозрить на ранней стадии.
Кроме того, врачи обращают внимание на заключения УЗИ. Косвенно говорить о гипоксии могут патологии плаценты – ее слишком большая или наоборот слишком маленькая для срока толщина, а также ее отслойки и преждевременное созревание
При таких диагнозах женщин нередко кладут с профилактической целью в стационар.
Также гипоксия плода симптомы дает в случае имеющегося у матери гестоза, сахарного диабета, при сильном кашле (особенно при коклюше), бронхиальной астме, при длительном пребывании в душном помещении, лежании на спине (передавливается полая вена) и т. д.
Последствия гипоксии плода разнятся в зависимости от того – острое это состояние или хроническое. Скажем, при преждевременном созревании плаценты или курении женщины во время беременности, плоду регулярно не хватает кислорода, но нехватка эта не столь явная, чтобы нанести смертельный удар. Дети, длительно страдающие гипоксией внутриутробно, нередко рождаются слабыми, с малым ростом, весом, даже если по срокам доношены. Намного тяжелее гипоксия острая. К примеру, при полной преждевременной отслойке плаценты плод может погибнуть от нехватки кислорода за несколько минут. При отслойке плаценты нарушается связь материнского и детского организмов. При острой гипоксии нужно срочно провести операцию кесарево сечение. Только так есть шанс спасти ребенка.
И если предотвратить острую гипоксию плода порой невозможно, то с хронической можно успешно бороться. Во-первых, необходимо избавиться от вредных привычек и по возможности больше бывать на свежем воздухе. Во-вторых, регулярно посещать врача и делать все необходимые анализы и обследования в нужные сроки. В-третьих, следить за тем, чтобы в пищевом рационе имелось достаточно продуктов, богатых железом (во избежание железодефицитной анемии – частой причины хронической гипоксии плода). И в-четвертых, не забыть рассказать врачу об имеющихся у вас заболеваниях органов дыхания и других хронических заболеваниях различных систем организма, если они имеются.
Адаптивные реакции при гипоксии
Адаптация плода бывает экстренной и долговременной.
В первом случае речь идет о таких показателях:
- Система внешнего дыхания. Увеличивается объем альвеолярной вентиляции.
- Сердце. Усиливается сердечный выброс.
- Сосудистая система. Кровоток централизуется.
- Кровеносная система. Меняются свойства гемоглобина.
- Система биологического окисления. Повышается эффективность.
Долговременная адаптация к голоданию возникает вследствие хронической гипоксии, сохраняются после ее прекращения. Плоду приходится приспосабливаться в условиях недостаточного кровообращения, дисфункции легких и продолжительной анемии.
Гипоксия плода: симптомы
К симптомам хронической, вялотекущей гипоксии можно отнести синдром задержки развития плода, так называемый ЗВУР (задержка внутриутробного развития плода). Это состояние, которое характеризуется отставанием массо- ростовых показателей плода. Синдром задержки разделяют на симметричную и асимметричную форму. При диагнозе гипоксия плода последствия могут быть различные в зависимости от степени кислородной недостаточности и ее продолжительности. Это могут быть задержки развития плода, и ДЦП, и смерть плода как внутриутробно, так и во время родов и после них.
Дистресс плода, так называемая острая гипоксия, проявляется либо снижением шевеления плода, их полным отсутствием, либо слишком активными шевелениями.
Лечение гипоксии плода
Лечение гипоксии рекомендуется проводить в стационаре. При острых состояниях беременную обязательно госпитализируют. Лечение патологии всегда включает комплексную схему, которая направлена на купирование нарушения, устранение основной причины и предотвращение осложнений. Во время терапии женщина должна соблюдать постельный режим.
Врачебное назначение включает следующие средства:
- Снижающие тонус матки. Для предупреждения преждевременных родов и снятия мышечного спазма назначаются свечи с папаверином, Но-шпа, Гинипрал.
- Антиагреганты. Эти лекарства уменьшают вязкость крови и обеспечивают более хорошую микроциркуляцию. Применение таких средств снижает вероятность развития тромбозов, восстанавливает кровообращение в мелких сосудах и улучшает доставку кислорода к плоду. Эффективными препаратами являются Реополиглюкин, Курантил.
- Улучшающие метаболизм. Наладить обмен веществ в области гипоксии или плохого кровоснабжения помогут растворы глюкозы, аскорбиновая кислота, витамин Е, глутаминовая кислота.
Если при острой гипоксии состояние ребенка оценивается как критическое или проведенное лечение не дало желаемых результатов, прибегают к экстренному родоразрешению с помощью кесарева сечения.
Во время постельного режима женщине рекомендуется лежать на левом боку, чтобы тяжелая матка с плодом не сдавливали нижнюю полую вену. Кроме инфузионной терапии, врач может назначить ингаляции с кислородом.
Диагностика
В настоящее время диагностика гипоксии плода не представляет сложности и проводится в короткие сроки. Программа обследования включает следующие процедуры:
Осмотр акушером-гинекологом.
Во время осмотра выявляется несоответствие высоты дна матки срокам беременности. Высота снижена, что является признаком аномалии развития либо маловодия. С помощью стетоскопа отслеживается сердцебиение плода.
Дополнительными показаниями к дальнейшему обследованию становится резкое изменение частоты ударов. Отмечается тахикардия, резко переходящая в брадикардию.
При прослушивании сердечного ритма врач также отмечает начальное небольшое усиление тонов сердца, а затем прогрессирующую глухость.
УЗИ.
Ультразвуковое исследование помогает выявить несоответствие веса и размера плода срокам беременности, а также слишком толстые либо тонкие стенки плаценты и ее преждевременное созревание.
Доплер.
Допплерометрия необходима для оценки кровотока в пуповине, плаценте и сосудах плода.
Благодаря этому методу можно определить степень нарушений в кровеносной системе «мать-плацента-плод» и выявить, на каком участке они присутствуют.
КТГ.
Кардиотокография – считается не слишком эффективным способом выявления патологии.
Проводят обследование, начиная с 30 недели, и для подтверждения диагноза его могут назначать неоднократно.
С помощью ультразвукового датчика прослушивается сердцебиение плода с фиксированием показателей.
Во время диагностики учитывается количество сокращений сердечной мышцы, частота их учащений и снижений.
В норме учащение сердечного ритма при повышении тонуса матки либо движении плода составляет не меньше 5 раз в течение получаса, а снижение ритма допускается лишь в единичных проявлениях.
Если результаты кардиотокографии оцениваются в баллах, то о развитии гипоксии может свидетельствовать результат менее 7 баллов.
Окситоциновый тест.
Данный метод помогает определить, в каком состоянии будет находиться фетоплацентарная система после введения окситоцина внутривенно.
В норме наблюдается не меньше 3 сокращений матки, реакцией на которые становится учащение ЧСС или его кратковременное раннее замедление.
Признаком нарушения становится появление W-образных либо позднее замедление ЧСС со снижением вариабельности с каждым ударом.
В этом случае диагностируется фетоплацентарная недостаточность.
Результат оценивают в баллах, сравнивая амплитуду, частоту ударов и базальный уровень частоты сердечных сокращений.
Оценка в 1 балл означает начальную стадию гипоксии, а в 0 балов – выраженную.
Функциональные пробы с нагрузкой.
Методика включает ряд тестов, позволяющих выяснить, как при функциональных нагрузках на организм матери реагирует плод.
В программу тестов входит проба с задержкой дыхания на выдохе, которая приводит к учащению ЧСС примерно на 11 ударов в минуту.
Термическая проба заключается в прикладывании пузыря со льдом, обернутого полотенцем, к животу женщины. В норме снижение показателя ЧСС при воздействии холода составляет 8-9 ударов в минуту.
К небольшому ускорению сердечного ритма приводит проба с мышечной нагрузкой, во время которой, лежа на спине, женщина поднимает вес в 3,5 кг.
Кордоцентез
Процедура заключается в заборе образца крови из пуповины через прокол, выполненный в брюшной стенки матери.
Лабораторное изучение биоматериала дает возможность выявить несовместимость резус-фактора крови матери и ребенка, которая часто становится причиной патологий гипоксии.
Кордоцентез сопровождается незначительным риском инфицирования плода, появления кровотечений и гематом, а также самопроизвольного прерывания беременности, поэтому необходимо письменное согласие женщины на диагностику.
Результаты обследования позволяют точно диагностировать гипоксию, ее вид и особенности течения процесса.
Лечение Гипоксии плода:
Хроническая гипоксия
Лечение хронической гипоксии плода должно быть комплексным (из нескольких составляющих). Лечат основную болезнь матери, которая привела к нехватке кислорода у плода. Также нужно провести терапию для нормализации кровообращения плаценты. Беременная должна соблюдать постельный режим, поскольку он способствует улучшению кровообращения матки.
Врачи приписывают женщине лекарства для снижения сократительной способности матки:
- свечи с папаверином
- таблетки но-шпы
- гинипрал (длительные внутривенные вливания)
- бриканил
Следует включить в комплексную терапию метода для уменьшения вязкости крови. Это позволяет снизить склонность к формированию тромбов, а также способствует восстановлению обращения крови в небольших сосудах. Благодаря таким механизмам улучшается доставка кислорода плоду через плаценту матери. Эффективны такие препараты:
- курантил
- реополиглюкин
- аспирин в очень низкой дозировке
Для лечения хронической гипоксии плода важен прием липостабила или эссенциале-форте, которые улучшают проницаемость клеток для кислорода. Также врачи могут назначить средства для улучшения обмена веществ в клетках:
- аскорбиновая кислота
- витамин Е
- растворы глюкозы
- глутаминовая кислота
При неэффективности комплексного лечения или при выраженной хронической или острой гипоксии после достижения плодом жизнеспособности проводят экстренное родоразрешение. Почти всегда применяется метод кесаревого сечения.
Стоит отметить, что при соблюдении постельного режима лучше, чтобы мать соблюдала позу на левом боку, которая называется иногда «позой крокодила». Это нужно, чтобы исключить синдром нижней полой вены. Также для лечения применяется оксигенотерапия.
Врачи могут назначить внутривенное введение 10% раствора глюкозы в количестве 500 мл плюс 10ЕД инсулина плюс 100 мг кокарбоксилазы плюс 10 мл 5% аскорбиновой кислоты. Такие инфузии проводят на протяжении 5-8 суток.
Внутривенно вводят препараты для улучшения маточно-плацентарного кровообращения: сигетин (2 мл-1%), эуфиллин (10 мл-2,4%), курантил (2 мл-0,5%), АТФ (2 мл-1%). Препарат Реополиклюкин вводится по 200 мл капельно внутривенно. Эффективны токолитики, в частности при повышенной возбудимости матки и недоношенной беременности. Внутривенно капельно вводят 25% в 5% растворе глюкозы 10 мл или или алупент (0,5 мг) в 5% растворе глюкозы. Курс составляет от 2 до 6 суток, далее введение продолжается внутримышечно, или назначают таблетки.
Лечение острой гипоксии плода
Беременная должна занимать положение на левом боку, как уже было отмечено. Рекомендуются длительные ингаляции чистого увлажненного О2 через герметично укрепленную маску. Внутривенно вводят глюкозы плюс инсулин плюс раствор аскорбиновой кислоты плюс кокарбоксилазу. Внутривенно медленно вводят 2,4% раствора эуфиллина в количестве 10 мл плюс 2 мл 1% сигетина + АТФ (2 мл — 1%). Также могут назначить внутривенное ведение 10 мл 10% раствора глюконата Са или капельное введение гидрокарбоната Na 5% в количестве от 60 до 80 мл.
Если внезапно развилась брадикардия плода, роженице вводят 0,3% мл в/в или 0,7 мл п/к 0,1% раствора атропина сульфата. При доступности предлежащей части вводят подкожно плоду атропин сульфат (0,1 мл -0,1%). Если нет эффективно от выше перечисленных методов, необходимы срочные роды, иначе плод умрет нерожденным.