Все, что стоит знать про виды гепатитов
Содержание:
- Возможно ли излечение от гепатита С?
- Как диагностируют болезнь?
- Диагностика острого вирусного гепатита
- Разгар болезни
- Симптомы заболевания
- Вирусный гепатит А
- ЛЕЧЕНИЕ ОСТРОГО ГЕПАТИТА.
- ХРОНИЧЕСКИЕ ВИРУСНЫЕ ГЕПАТИТЫ.
- Диагностика
- Симптомы гепатита
- Виды гепатита
- Профилактика гепатита С
- Реакция иммунитета
- Профилактика и прогноз
- Пути передачи вируса
Возможно ли излечение от гепатита С?
Шансы полностью вылечиться от гепатита С зависят от генотипа вируса. В среднем, это порядка 70-80% для людей с 1 генотипом вируса (если они принимают все лекарства) и 80% и более для людей со 2 и 3 генотипом вируса. Шансы на излечение для 4 генотипа от 50 до 70%. Современные препараты позволяют полностью избавиться от вируса гепатита С в течение менее 3-х месяцев с вероятность излечения 96-98%!
Определить, полностью ли произошло излечение можно через 6 месяцев после окончания приема лекарств. Считается, что вирус полностью ушел из организма, если через 6 месяцев после прекращения лечения он не обнаруживается. Исследования показывают, что после этого в течение более 10 лет следов вируса в организме нет.
Как диагностируют болезнь?
При подозрении на острый гепатит Б, терапевт дает направление к врачу-инфекционисту. Лечением хронического гепатита займется гастроэнтеролог. После осмотра и сбора анамнеза больного отправят сдать анализ крови на определение маркерных ферментов печени и других показателей.
Главные показатели крови для постановки диагноза:
- Повышение уровня билирубина;
- Повышенная активность ферментов АлАТ и АсАТ (аланин- и аспартатаминотрансфераза);
- Возрастание активности фермента щелочной фосфатазы;
- Выявление антигенов, которые специфичны для данного вируса.
Для правильной диагностики важно сообщить доктору о любых рисках (переливания, хирургические операции, пирсинг, контактирование с чужой кровью и т.д.), которые присутствовали в жизни пациента за последние полгода. Это даст доктору полное представление о том, какую именно болезнь следует искать
Диагностика острого вирусного гепатита
В продромальном периоде острый вирусный гепатит напоминает различные неспецифические вирусные заболевания, в связи с чем диагностика острого вирусного гепатита затруднена. У пациентов без желтухи и при подозрении на гепатит при наличии факторов риска вначале исследуются неспецифические функциональные печеночные тесты, включая аминотрансферазы, билирубин и щелочную фосфатазу. Обычно подозрение на острый гепатит возникает только в желтушный период. Поэтому необходима дифференциальная диагностика острого вирусного гепатита от других заболеваний, вызывающих желтуху.
Как правило, острый вирусный гепатит дифференцируется от других причин желтухи по повышению ACT и АЛТ (обычно > 400 МЕ/л). Уровень АЛТ, как правило, выше уровня ACT, но абсолютной корреляции уровней ферментов с тяжестью клинического течения почти нет. Уровни ферментов повышаются рано в продромальной фазе, пик повышения предшествует максимальному проявлению желтухи, а снижение происходит медленно в течение периода восстановления. Билирубин в моче обычно предшествует желтухе. Гипербилирубинемия при остром вирусном гепатите может быть выражена в разной степени, определение фракций билирубина не имеет никакой клинической ценности. Щелочная фосфатаза обычно повышается умеренно; значительное ее повышение может указывать на внепеченочный холестаз и требует инструментального обследования (например, УЗИ). Биопсии печени в общем не требуется, если диагноз не вызывает сомнений. Если результаты лабораторных тестов предполагают острый гепатит, особенно если АЛТ и ACT > 1000 МЕ/л, исследуется MHO. Манифестация портосистемной энцефалопатии, геморрагический диатез и пролонгирование MHO указывают на фульминантный гепатит.
Если имеется подозрение на острый вирусный гепатит, необходимо верифицировать его этиологию. Сбор анамнеза может быть единственной возможностью диагностики лекарственного или токсического гепатита. Анамнез должен также выявить факторы риска вирусного гепатита. Продромальные боли в горле и диффузная аденопатия могут указывать на инфекционный мононуклеоз, а не вирусный гепатит. Алкогольный гепатит предполагает злоупотребление алкоголем в анамнезе, постепенное развитие симптомов, наличие сосудистых звездочек или признаков хронического злоупотребления алкоголем либо хронического заболевания печени. Уровни аминотрансфераз редко превышают 300 МЕ/л, даже в тяжелых случаях. Кроме того, в отличие от алкогольного поражения печени, при вирусном гепатите АЛТ обычно выше ACT, хотя это не является надежным дифференциально-диагностическим признаком. В сомнительных случаях отличить алкогольный гепатит от вирусного помогает биопсия печени.
Пациентам с подозрением на вирусный гепатит следует выполнить следующие исследования для идентификации вируса гепатита А, В или С: анти-HAV IgM, HBsAg, IgM к ядерному антигену вируса гепатита В (анти-НВс IgM) и анти-HCV. Если некоторые из них окажутся положительными, может потребоваться дальнейшее серологическое исследование для дифференциальной диагностики острого гепатита от перенесенной ранее или хронической инфекции. Если серология предполагает гепатит В, обычно проводится анализ на е-антигены гепатита В (НВеАд) и анти-НВе для более точного прогнозирования течения заболевания и проведения антивирусной терапии. При тяжелом течении серологически подтвержденного HBV проводится анализ на анти-HDV. Если пациент недавно находился в эндемическом очаге, должен быть проведен анализ на анти-HEV IgM.
HAV присутствует в сыворотке только в течение острой инфекции и не обнаруживается известными клиническими тестами. Антитела IgM обычно появляются рано при развитии инфекции, и их титр достигает максимума приблизительно через 1-2 недели после развития желтухи, постепенно снижаясь в течение нескольких недель; это сопровождается появлением протективных антител IgG (анти-HAV), которые сохраняются, как правило, в течение всей жизни. Таким образом, IgM являются маркером острой инфекции, тогда как анти-HAV IgG просто указывают на перенесенный HAV и наличие иммунитета к данной инфекции.
[], [], [], [], [], [], [], [], [], [], []
Разгар болезни
Когда появляется желтый оттенок кожного покрова, склеры глаз, кал теряет цвет, а моча темнеет, наступает желтушная стадия заболевания, разгар инфекции. Люди всех возрастов ощущают несущественное повышение температуры, их тошнит, усиливается рвота, ощущается тяжесть в области живота и печени.
Пациент быстро устает, апатичен, отказывается от приемов пищи, ощущает горьковатый привкус в ротовой полости, а также неприятный запах. Кожа и глазные склеры приобретают яркий оттенок в промежутки 6-14 суток. Кожный покров может быть окрашен не только в желтые, но и зеленоватые, лимонные или бледно-желтые оттенки
Цвет зависит от тяжести поражения важного органа
Главные симптомы желтушной стадии:
- Увеличивается селезенка, печень;
- Появляется сильная рвота;
- Повышается температура тела;
- Взрослых тошнит, малыши срыгивают;
- Нет аппетита, появляется анорексия;
- Болит область печени;
- Человек покрывается сыпью;
- Происходит частый понос.
Кожная сыпь считается редким проявлением гепатита б, появляется у 7% пациентов. Покрывает нижние и верхние конечности, ягодицы, отдельные участки тела. Пятна имеют красный оттенок, средний диаметр равен 0,2 см. Центр высыпания шелушится, а сыпь именуется синдромом Джанотти-Крости. Проявление геморрагической сыпи также считается редким. Внешне напоминает крошечные подкожные кровоизлияния, наличие указывает на то, что у пациента развивается почечная недостаточность. При длительном течении заболевания размер селезенки увеличится.
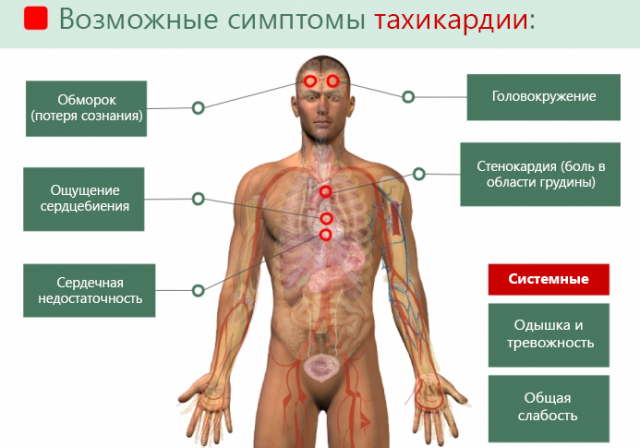
У больных развивается аритмия дыхательных органов, тахикардия, понижается давление, симптоматика указывает на появление и прогрессию печеночной комы. Если человек вовремя получил медицинскую помощь, то сердечно-сосудистая система быстро восстановится после того, как человек выздоровел. Что касается поражения центральной нервной системы, то зараженный становится менее активным, вялым, испытывает бессонницу, частые смены настроения.
Симптомы заболевания
Инкубационный период у каждой формы длится разное время. Пока появятся какие-то признаки болезни, может пройти от нескольких недель до многих месяцев. За это время вирус хорошо адаптируется к условиям организма и начинает активно в нем размножаться, проявляясь специфическими симптомами.
Еще в самом начале, до того, как появятся признаки желтухи, гепатит всегда напоминает самый обычный грипп. У больного поднимается температура, появляется сильная головная боль, отмечается и общая слабость. Часто наблюдается ломота в суставах.
Некоторые формы, к примеру, гепатит В и С начинаются постепенно. В этих случаях температура повышается незначительно, а на коже можно заметить специфические высыпания, напоминающие аллергическую сыпь.
В самом начале развития гепатита С отмечается общая слабость и отсутствие аппетита. По прошествии нескольких дней признаки болезни с большой скоростью нарастают. Больные жалуются на тошноту, иногда рвоту, колики в правом боку. Кал совсем обесцвечивается, а моча мутнеет.
Происходит сильное увеличение печени в размерах. В крови начинают находить вирусные маркеры, отмечают повышение уровня билирубина. Все печеночные пробы значительно выходят за установленные нормы.
Далее появляются желтушные симптомы. Но при этом общее состояние пациентов немного улучшается. Это не касается только гепатита С. У людей с вредными привычками и наркоманов симптомы интоксикации будут нарастать ежедневно, независимо от формы заболевания. В остальных же случаях буквально через пару дней признаки болезни начинают уменьшаться.
Выделяют 3 степени тяжести гепатитов:
- легкая;
- средней тяжести;
- тяжелая.
Иногда встречается еще и молниеносная, очень тяжелая форма гепатита. Всегда вызывает некротические изменения в самой печени и заканчивается обычно летально.
Наиболее опасные хронические гепатиты. Начинают они с того, что человек быстро утомляется. Он уже не может выполнить те физические нагрузки, которые выдерживал до болезни. На поздних стадиях начинается желтуха, моча мутнеет.
Появляется сыпь на коже, она чешется и кровоточит. Человек быстро худеет. Появляются сосудистые звездочки на коже. Отмечается значительное увеличение в размерах печени и селезенки.
https://www.youtube.com/embed
Вирусный гепатит А
Дети, в отличие от взрослых, болеют им особенно часто. Воспалительный процесс проходит в острой форме. Однако дисфункция печени быстро проходит при условии правильно подобранного лечения. После выздоровления формируется пожизненный иммунитет.
Характеристика возбудителя, пути инфицирования
Виновник заболевания – небольшого размера вирус без оболочки – был обнаружен учёными ещё в 70-е годы прошлого столетия. Отличается повышенной устойчивостью к неблагоприятным условиям. Но при кипячении в течение нескольких минут погибает.
Возбудитель предаётся контактным способом – через пищу, окружающие предметы. Носителем инфекции является заражённый человек, в фекалиях которого содержится возбудитель инфекции.
Клиническая картина
Как правило, болезнь прогрессирует, последовательно проходя 5 этапов:
- Инкубационный. Его продолжительность составляет 10–45 дней. Никаких видимых симптомов недомогания не наблюдается. Однако в крови уже вовсю «орудует» вирусный антиген, заметно активизируются печёночно-клеточные ферменты.
- Начальный (преджелтушный). Длится от 3 до 12 дней. Резко поднимается температура тела (до 39°С). Наблюдаются признаки интоксикации: вялость, головная боль, потеря аппетита, позывы к рвоте, запор, вздутие живота. Ребёнок жалуется на неприятные ощущения в области правого подреберья, капризничает, не спит. В течение трёх дней общее самочувствие нормализуется, но подавленность и тошнота ещё долго будут не давать покоя вашему малышу. Печень увеличивается и при пальпации будет причинять боль пациенту. Кал становится светлее.
- Желтушный. Ваш наследник чувствует себя намного лучше. Однако в буквальном смысле слова «желтеет» на глазах в течение суток с головы до ног. Процесс начинается с ушных раковин, кожных покровов лица, захватывая твёрдое и мягкое нёбо и постепенно доходя до конечностей. Размеры печени увеличиваются до максимальных значений, её пальпация причиняет пациенту сильную боль. В некоторых случаях лечащие врачи констатируют проявления умеренной брадикардии, падение артериального давления, изменение тонов сердца.
- Постжелтушный. Печень медленно уменьшается. Ребёнок ни на что не жалуется. Однако функциональные печёночные пробы по-прежнему характеризуются наличием патологических изменений.
- Восстановительный (реконвалесценция). На полное выздоровление уходит около 2–3 месяцев. Дети могут иногда жаловаться на быструю утомляемость при повышенных физических нагрузках, но в целом чувствуют себя хорошо. Воспалительные процессы в печени прекращаются, орган начинает функционировать в нормальном режиме.
Диагностика
Для правильной постановки диагноза потребуются данные клинической картины, эпидемиологических наблюдений и результаты лабораторных анализов (при ведущей роли последних). В числе хорошо зарекомендовавших себя биохимических тестов – исследование активности печёночно-клеточных ферментов. Уточнённые данные о характере заболевания выявляются по итогам общего и биохимического анализа крови. Сведения эпидемиологического анамнеза (информация о контактах больного, санитарно-гигиенических условиях проживания, перенесённых медицинских манипуляциях) при диагностике играют вспомогательную роль. С их помощью у специалистов формируется представление о том, какой тип возбудителя мог проникнуть в организм пациента.
Лечение
Основано на строгом следовании рекомендациям врача:
- Соблюдение режима. Постельного – при тяжёлых и среднетяжёлых формах, полупостельного – в остальных случаях. О занятиях спортом придётся забыть на предстоящие 6–12 месяцев. Снятие ограничений двигательной активности допустимо при нормализации работы печени и улучшении общего состояния.
- Приём медикаментозных препаратов и комплекса витаминов по индивидуальной, разработанной врачом схеме. Во избежание осложнений противопоказано увлечение «проверенными» народными средствами.
- Диета. Питание должно быть полноценным и высококалорийным. Жирные сорта мяса, рыбы, сыра, копчёности, сладкие кондитерские изделия, острые приправы из рациона однозначно исключаются. Каждый день в меню малыша должны присутствовать овощи (как в сыром, так и в приготовленном виде), фрукты, соки. В качестве десерта приветствуются мёд, джем, постное печенье, сухофрукты, кисель.
Больные малыши подлежат обязательной диспансеризации в условиях специализированного стационара. Если по мере выздоровления никакие остаточные явления клинического или биохимического характера не наблюдаются, ребёнок снимается с учёта.
ЛЕЧЕНИЕ ОСТРОГО ГЕПАТИТА.
Специфических методов лечения не существует и поэтому большинству больных проводится базисное лечение (см.лечение хронических вирусных гепатитов, ниже).
- Постельный режим не является обязательным для большинства больных.
- Тщательное соблюдение личной гигиены (мытье рук, раздельная посуда и т.д.).
- Госпитализация необходима при тяжелом течении болезни и при отсутствии возможности обеспечения режима в домашних условиях. Уход за больным должен предусматривать меры, исключающие передачу инфекции (дезинфекция, работа в перчатках и т.д.)
-
Строгая Диета не обязательна, но нужно исключить из рациона жиры, пить соки.
Контактные с больными лица.
- При вирусном гепатите А лица, находящиеся в контакте с больным, обычно к моменту появления желтухи уже могут быть инфицированы и потому в изоляции и лечении не нуждаются. С профилактической целью возможно введение в/м введение им человеческого Ig (5 мл однократно).
-
Сексуальные партнеры больных вирусным гепатитом В подлежат обследованию с определению сывороточных маркеров и при их отсутствии этим лицам показано введение Рекомбинированной HBV вакцины. Возможно введение Гипериммунного HBV иммуноглобулина в течение 2-4 недель.
Наблюдения за больными, перенесшими острый гепатит.
- Воздержание от приема алкоголя до полной нормализации функции печени (нормализация АлАТ, АсАТ, ГГТП и др.), но небольшое количество алкоголя (4-8 порций в неделю) не оказывает отрицательное влияние на течение восстановительного периода. Полное воздержание от алкоголя необходимо только при алкогольных гепатитах.
- Умеренная физическая активность может возобновлена после исчезновения симптомов болезни.
-
Повторное исследование печеночных ферментов, в основном АлАТ и АсАТ проводят через 4-6 недель от начала болезни, и если они остаются неизмененными, то в дальнейшем их повторяют через 6 месяцев. Увеличение уровня трансаминаз более, чем в 2 раза через 6 месяцев, является основанием для проведения углубленного исследования, включая биопсию печени.
Иммунизация.Гепатит А.
Пассивная иммунизация в/м введением 5 мл нормального человеческого Ig является эффективным в течении 4 месяцев. Она проводится с профилактической целью.1. Лицам, отправляющимся в эпидемиологические регионы (Индонезия, Средний Восток, Южная Америка, Мексика и др.).2. Лицам, находящемся в; тесном контакте с больными.
Гепатит В.
Пассивная иммунизация проводится лицам находящемся в тесном контакте с больными. В/м введение гипериммунного HBV иммуноглобулина по 500 ЕД дважды с интервалом в 1 месяц.
ХРОНИЧЕСКИЕ ВИРУСНЫЕ ГЕПАТИТЫ.
Хронический Вирусный Гепатит В.
Развивается в исходе острого вирусного гепатита В.
Вирус гепатита В (ВГВ) не оказывает цитопатогенного эффекта на гепатоциты, а их повреждение связано с иммунопатологическими реакциями. Резкое усиление иммунного ответа приводит не только к массивным повреждениям паренхимы печени, но и к мутации генома вируса, что приводит в дальнейшем к деструкции гепатоцитов в течении продолжительного времени. Возможно воздействие вируса и вне печени: мононуклеарные клетки, половые железы, щитовидная железа, слюнные железы (иммунологическая агрессия).Симптомы ХВГ- В.Ассоциируется астеновегетативным синдромом (слабость, утомляемость, нервозность и др.), похуданием, транзиторной желтухой, геморрагиями, болями в правом подреберье, диспепсическими расстройствами (вздутие в животе, флатуленция, неустойчивый стул и др.). У части больных с низкой активностью процесса заболевание может протекать бессимптомно.
Из обьективных симптомов — гепатомегалия.
Появление «сосудистых звездочек», печеночных ладоней, спленомегалии, кожного зуда, транзиторного асцита свидетельствует, как правило, о трансформации в цирроз печени (ЦП). У небольшого количества больных ХВГ-В обнаруживаются внепеченочные системные проявления (артрит, васкулит, нефрит, «сухой синдром» и др.).
Возможны повышение СОЭ и лимфопения, увеличение уровня сывороточных аминотрансфераз (до 2-5 и более норм пропорциально активности воспаления), высокая гипербилирубинемия, гипояльбумин- и гипопротромбинемия, хестериемия, увеличение щелочной фосфотазы ( не более 2-х норм) и гамма-глобулинов. В сыворотке обнаруживаются маркеры фазы репликации вируса (HbeAg, анти -HBg Ig M, ДНК-вируса).
Диагностика
Диагностика лекарственного гепатита часто затруднена, так как не существует однозначных маркеров, показывающих, что поражение печени возникло именно под влиянием фармацевтического препарата. Поэтому врачу необходимо исключить другие возможные причины гепатита, прежде всего — вирусную инфекцию и алкогольное поражение печени. Также нужно исключить аутоиммунные гепатиты, болезни накопления и злокачественные опухоли.
При сборе анамнеза врач выясняет, принимает ли пациент лекарство с гепатотоксичными свойствами (например, парацетамол). Далее доктор оценивает вероятность лекарственного поражения печени по специальной шкале RUCAM. Она включает в себя несколько признаков:
- время, прошедшее от начала приема лекарства до появления реакции
- уровень печеночных ферментов в сыворотке крови
- известные факторы риска, сопутствующие заболеванию
- прием других лекарств
- возможные альтернативные причины развития гепатита
Врач оценивает состояние пациента по всем этим параметрам и получает итоговую сумму баллов. Она показывает вероятность лекарственной природы поражения печени.
Лабораторно лекарственный гепатит подтверждается с помощью биохимического исследования крови:
- уровень АЛТ и АСТ выше нормы в 5 раз и более (при сочетании с повышением уровня билирубина — в 2 раза и более);
- уровень ЩФ крови выше нормы в 2 и более раза;
- возможно повышение уровня билирубина.
Еще один диагностический критерий — уменьшение симптомов заболевания после отмены «подозрительного» лекарства.
Симптомы гепатита
Развитие и течение гепатита происходит в 3 стадии, во время которых инфекция распространяется по всему организму. Каждая стадия имеет свои симптомы и проявления.
1 стадия гепатита (7-50 день)
1 стадией гепатита является инкубационный период, который составляет до 7 суток. На данном этапе инфекция распространяется по всему организму. Этот период имеет бессимптомное или малозаметное течение.
2 стадия гепатита (50-62 день)
2 стадия характеризуется первыми признаками гепатита — общая слабость, ломота тела (мышц, суставов) и быстрая утомляемость. Больной гепатитом чувствует себя подавленным, теряется аппетит. Начинает болеть живот, иногда беспокоит сдавленность с правой стороны, под ребрами, что провоцирует увеличение печени или же нарушения в работе поджелудочной железы и желчного пузыря. Боль может проявляться не только в животе и подреберье, но и в правой лопатке или плече. Также часто проявляются тошнота и рвота. У детей может наблюдаться диарея (понос). Температура тела повышается до 37-38.8 °С, появляются головные боли. Иногда больной чувствует зуд кожи.
Как уже и упоминалось в начале статьи, течение гепатита также может быть бессимптомным, или с минимальными признаками.
3 стадия гепатита или осложнение (62-98 день)
Осложнением гепатита является желтуха (болезнь Госпела), которая развивается в последствии ослабления печени. Билирубин, из-за невозможности его переработки печенью, попадает в кровь, и, распространяясь по всему организму, придает коже человека, а иногда и его глазам желтоватый оттенок.
3 стадия также характеризуется ослаблением основных признаков болезни, а также потемневшей с коричневатым оттенком мочой, в то время как кал, наоборот, обесцвечивается.
Важно! При всех вышеуказанных симптомах, особенно при появлении желтизны на коже или в глазах следует немедленно обратиться к врачу! В большинстве случаях при данных симптомах пациенту необходима госпитализация. Все три стадии гепатита длятся до 65 дней, после которых симптоматика минимизируется и начинается период восстановления здоровья, который может затянуться до полугода
В большинстве случаях, при тщательной диагностике и правильно подобранной схеме лечения, прогноз выздоровления положительный
Все три стадии гепатита длятся до 65 дней, после которых симптоматика минимизируется и начинается период восстановления здоровья, который может затянуться до полугода. В большинстве случаях, при тщательной диагностике и правильно подобранной схеме лечения, прогноз выздоровления положительный.
Виды гепатита
В настоящее время выделяют несколько разновидностей вирусного гепатита:
- гепатит А. Это самый распространенный тип вируса, который имеет наиболее благоприятную картину течения болезни. Его симптомы и признаки проявляются спустя неделю — два месяца после заражения организма. Данная форма гепатита в редких случаях переходит в хроническую, иногда заканчивается полным самоизлечением организма;
- гепатит B. Это опасная форма гепатита, которую сопровождают выраженные симптомы. Она требует обязательного лечения в условиях стационара с использованием полного комплекса препаратов, соблюдения строгого режима питания, а также отказа от вредных привычек. В 80% процентах случаев гепатит B заканчивается полным излечением человека от вируса. Уберечься от заболевания возможно при помощи вакцинации;
- гепатит C. Это самая тяжелая форма заболевания, к которой нередко присоединяются вирусные гепатиты других групп. Эффективной вакцины от гепатита C на сегодняшний день не существует. Болезнь тяжело поддается лечению и у каждого 7-го инфицированного, она приводит к хроническому гепатиту с последующим возникновением цирроза печени и раковых заболеваний;
- гепатит D. Это еще одна форма вирусного гепатита, которая по течению болезни сходна с гепатитом группы B. Различие в вирусах составляет присутствие дельта-агента;
- гепатит E. По совокупности симптомов данная инфекция похожа на гепатит формы А. Болезнь также поддается полному излечению при своевременном обращении к специалистам. Если она развивается в хроническую стадию, то поражает не только печень, но и почки. Данная форма опасна для женщин, находящихся на последних месяцах беременности.
Также вирусный гепатит отличается по форме течения болезни:
- острый гепатит;
- хронический гепатит.
Острый гепатит чаще всего проявляет себя явными симптомами и признаками заболевания, хронической болезнь считается тогда, когда вирус не поддается лечению в течение 6 месяцев.
Профилактика гепатита С
Профилактика гепатита С включает в себя соблюдение следующих профилактических мер:
- Откажитесь полностью от алкогольных напитков, употребления наркотических средств;
- Не делайте себе татуировки, пирсинг, это минимизирует возможности заражения, т.к. Вы не можете проконтролировать качество стерилизации игл, которыми делаются данные «украшения»;
- Старайтесь не посещать непроверенные салоны красоты и медицинские учреждения, в т.ч. стоматологические клиники;
- При необходимости сделать инъекцию, используйте одноразовые шприцы с иглами, а при возможности, употребляйте лекарства перорально;
- Не пользуйтесь чужими предметами личной гигиены – зубной щеткой, бритвенным станком, полотенцем и т.д.;
- Откажитесь от беспорядочной половой жизни, таким образом, Вы не только минимизируете риск заражения вирусной инфекцией HCV, но и многими другими смертельно-опасными инфекциями;
- Эффективная вакцина от вируса гепатита С еще в стадиях разработки, поэтому, вакцинация при данном заболевании не является гарантией беспечной жизни. В некоторых учреждениях, в качестве вакцины применяются препараты против вирусов гепатита А и В.
Если в семье проживает инфицированный HCV человек:
- Не допускать контакт открытых порезов, ссадин инфицированного человека с предметами обихода в доме, чтобы его кровь не имела возможности остаться на тех вещах, которыми пользуются другие члены семьи;
- Не использовать общие предметы личной гигиены;
- Не использовать данное лицо в качестве донора.
Если капля инфицированной крови попала на какой-либо предмет, инфекцию HCV можно деактивировать с помощью следующих методов обработки:
- Моющие средства с содержанием хлора;
- Раствор хлорной извести (1:100);
- Кипячение в течение 3-4х минут;
- Стирка при 60°С в течение 30-40 минут.
Реакция иммунитета
За счет скрытного поведения вируса и его неактивного воздействия на человеческий организм, иммунный ответ — появление антител может развиваться в период от двух недель и до полугода. Это зависит от:
- Генотипа вируса;
- Скорости его распространения;
- Образа жизни зараженного (вредные привычки, физические нагрузки);
- Степени естественной защиты организма.
При активной работе иммунной системы происходит атака зараженных печеночных клеток. Ткани органа отмирают, замещаются жировой и соединительной тканью. Чем большая часть печени поражена, тем сильнее нагружаются оставшиеся здоровые клетки органа. Для полноценного выполнения своих функций, клеткам печени приходится увеличиваться в размере. Именно поэтому при воспалении органа отмечается значительное его увеличение.
Если большая часть гепацитов поражена, и орган практически перестает выполнять свои функции, то имеет место цирроз печени. Это происходит при застарелом заболевании и отсутствии соответствующего лечения. Цирроз — это практически крайняя степень болезни печени, при которой жизнь человека уже не может быть полноценной. В такой фазе больному предписан спокойный образ жизни с множеством ограничений.
Бывают случаи, когда пациенты излечиваются самостоятельно при острой стадии заболевания. А узнают о перенесенном заболевании только при сдаче соответствующих анализов на антитела к вирусу гепатита с. Ученые до сих пор не дают точного ответа по этому поводу и мотивируют процесс самоизлечения высокой степенью иммунной защиты. Также остается непонятен тот факт, почему противовирусная терапия помогает не всегда.
Одно остается неизменным — правильный образ жизни и отсутствие таких вредных привычек, как употребление алкоголя и курение, существенно влияют на течение болезни
При этом важно постоянно следить за состоянием своего здоровья, обращать внимание на недомогание и сопутствующие симптомы. Стоит отметить, что симптомы вирусного гепатита С в острой стадии существенно отличаются от признаков хронического заболевания
Профилактика и прогноз
При адекватном лечении болезнь можно победить. Прогноз зависит от своевременности терапии, состоянии иммунитета больного, наличии иммунодефицита и степени поражения печени. Наименее благоприятный прогноз у пациентов с ВИЧ и нфицированием. Смертность от рака или цирроза составляет 5%.
Поскольку прививки от гепатита С не существует, то профилактика заключается в предотвращении ситуаций, в которых повышается риск заражения. Это:
- использование одноразовых шприцев;
- посещение медицинских учреждений и салонов красоты с хорошей репутацией;
- избегание контакта с чужой кровью.
Государство также проводит профилактику в виде просветительской работы среди населения, контроля за соблюдением санитарных норм.
Пути передачи вируса
Причины возникновения патологии различны для каждой из форм заболевания, поэтому выделим их отдельно: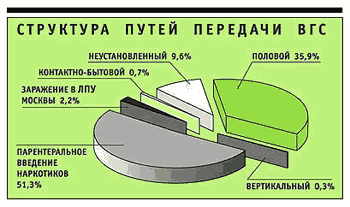
- Тип А называют болезнью грязных рук, поскольку недуг передается через немытые продукты, недостаточно термически обработанное мясо, молочные продукты. Заражаются патологией даже при купании в водоеме, наглотавшись воды. Тип Е передается такими же способами.
- Типы В и С более коварны в плане путей заражения. Причины гепатита кроются в следующем:
- · половой контакт с зараженным человеком;
- · инфицирование при родах детей от больной матери;
- · заражение в салонах татуажа, маникюрных салонах, парикмахерских;
- · бытовые контакты с больным человеком.
Симптомы гепатита у женщин по типу С и В встречаются чаще, чем другие виды этой патологии, поскольку женщины в большинстве входят в основную группу риска.
- Тип D передаётся парентеральным путем, т.е. через кровь или слизистые оболочки. Пациент заразится таким недугом, если ему перелита кровь зараженного человека, во время врачебных манипуляций, стоматологических процедур. Причиной гепатита может быть пользование общими маникюрными принадлежностями.
- Заболеть гепатитом F можно различными путями – фекально-оральным, гематогенным и по вертикальному типу. В категорию риска попадают медики, люди, ведущие асоциальный образ жизни.