Диета при жкб: что можно и что нельзя есть
Содержание:
- 2 Причины возникновения патологии
- Примерный рацион
- Соблюдение диеты при остром холецистите
- Питание при обострении болезни
- Рацион по пунктам
- Питание при сопутствующих холециститу заболеваниях
- Варианты диетического стола при обострении болезни
- Запрещенные продукты
- Причины возникновения недуга и факторы риска
- Какие бывают виды калькулезного холецистита?
- Рецепты полезных блюд
- Причины и признаки возникшего обострения
2 Причины возникновения патологии
Здоровая желчь в организме человека имеет жидкую консистенцию и не может образовывать камней, в ином же случае возникают проблемы. Произойти это может, если ее состав и свойства резко меняется, например, при большом содержании холестерина, если нарушается отток и содержимое желчного пузыря застаивается. Повлиять на подобные процессы может и инфекция, которая развивает холецистит.
Конечно, основная причина кроется в изменении состава содержимого желчного пузыря, нарушается баланс между желчью и холестерином. В данном случае в пузыре слишком мало желчных кислот, из-за чего жидкость становится заметно гуще, вследствие чего и образовываются камни.
Чрезмерное содержание холестерина может произойти по следующим причинам:
- частое употребление пищи, которая содержит избыточное содержание животных жиров;
- нарушение функционирования печени, в том случае когда заметно снижается выработка желчи;
- наличие избыточной массы тела, которая встречается у большинства больных;
- прием оральных контрацептивов в течение длительного периода;
- наличие других тяжелых заболеваний, таких как сахарный диабет, аллергические реакции, цирроз, анемия и многое другое.
В это же время причинами, по которым могут возникнуть застойные процессы и трудности с оттоком желчи, являются:
- наличие таких тяжелых заболеваний, как нарушения в сократительной функции, последствия после хирургического вмешательства, повышенное давление в желудочно-кишечном тракте и прочее;
- наличие низкой физической активности;
- в некоторых случаях проблемы могут возникнуть во время беременности, когда отток желчи осложняется из-за того, что матка сильно давит на органы брюшной полости;
- резкое похудение, неправильный режим питания, голодание, большие перерывы между приемами пищи.
Помимо всех перечисленных причин нарушения оттока желчи может произойти и вследствие механических причин, например, если имеют место различные препятствия на пути к ее движению. К таким явлениям можно отнести спайки, доброкачественные и злокачественные опухоли, отеки. К врожденным отклонениям можно отнести выпячивание стенок двенадцатиперстной кишки, возникновение кист на желчевыводящих протоках.
Конечно же, нельзя отрицать и возможность возникновения развития инфекции в желчном пузыре. Происходит это, как правило, через кишечник либо через кровь. Постепенно инфекция достигает желчного пузыря.
Хронический холецистит — это состояние, при котором заболевание длительный промежуток времени поддерживается и усложняется при наличии других, более тяжких заболеваний.
В данном случае выделяют два вида образования камней в желчном пузыре:
- 1. Первичные камни. Как правило, они не вызывают никаких неприятных ощущений, не говоря о боли. Человек может прожить долгое время и возможно даже целую жизнь, и так и не узнать о наличии образований в желчном пузыре. В этом случае камни формируются длительное время в путях, которые остались неизменными.
- 2. Вторичные образования. Возникают во время нарушения оттока желчи. Чаще всего это происходит по причинам уменьшения объема желчной составляющей, которая поступает в двенадцатиперстную кишку из-за нарушения давления в желчевыводящем органе. Кроме того, данные процессы могут быть обусловлены закупоркой желчных путей камнями, которые возникли вследствие первых причин. В конечном итоге можно сделать вывод, что основополагающей причиной, вследствие которой возникают камни в желчном пузыре, является нарушение состава желчи. Вторичные камни чаще всего возникают по причинам наличия инфекции. Они могут возникнуть как в самом органе, так и в его протоках. В то время как первичные образования появляются из-за того, что консистенция желчи становится слишком густой.
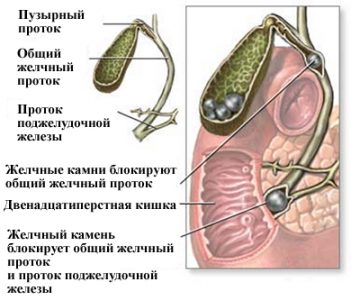
Примерный рацион
Ежедневное содержание питательных веществ при лечении желчных камней:
| Белки | 85-90 г, из которых около 45-50 г животные |
| Жиры |
|
| Углеводы | 300-350 г (не более 70-80 г сахара) |
| Соль | не более 10 г |
Расписание выглядит следующим образом:
- Завтрак в 8 или 9 утра. Винегрет с нежирной сметаной. Чай с молоком. Дополнить завтрак можно хлебом, маслом и творогом, допускается нежирная рыба (но не более 20 граммов).
- Второй завтрак в 12 или 13 часов. Постное вареное или паровое мясо, в качестве гарнира разрешается рассыпчатая гречневая каша, стакан сока.
- Обед в 16 или 17 часов. Допускаются овощи, обязательно вегетарианский суп, приправленный нежирной сметаной. На второе — отварная рыба, можно с отварным картофелем или вареной морковью. Фруктовый компот.
- Ужин в 19 или 20 часов. Макароны с творогом (можно в виде запеканки). Можно добавить запеченные капустные котлеты. Компот из ягод и фруктов.
- Второй ужин не позднее 22 часов. Фруктовое и ягодное желе с небольшой булочкой без начинки.
Соблюдение диеты при остром холецистите
В первые дни, когда симптомы мучают больного наиболее остро, чтобы разгрузить желудочно-кишечный тракт, потребуется соблюдение полного голодания. Пить разрешено такую жидкость – воду негазированную, некрепкий чай, отвар шиповника, разбавленные соки.
На третий день назначается соответствующую диету при холецистите – стол 5В. Эта диета соблюдается в течение пяти дней, не более. Она необходима с целью исключения из рациона любых раздражающих компонентов питания. В этот период пациент соблюдает строгий постельный режим.
Список разрешенных продуктов на первое время:
- перетертая еда, приготовленная на воде и без добавления сливочного масла;
- супы с большим содержанием слизи (на основе рисовой, овсяной и манной каши);
- перетертые и жидкие каши, можно добавить немного молока;
- желе, овощные соки и разбавленный компот, ограниченно пьется чай с молоком или зеленый чай, некрепкий;
- в небольшом количестве – перетертое вареное куриное филе, вареная постная рыба и обезжиренный творог;
- сухарики или пшеничный хлеб.
Такое питание предпочтительно при калькулезной и острой форме холецистита. Затем пациенты примерно на 7-10 день переводятся на диету 5А, которую используют в течение 7 – 14 дней.
Что нельзя есть при обострении холецистита, список:
- пищу, способную вызывать брожение и гниение в кишечнике – бобовые (горох, чечевица, нут), пшеничную кашу, капусту, виноград;
- продукты, стимулирующее сильное выделение желчи (пряности, хрен, грибы, квашенные и маринованные продукты, горчицу, соления, острые приправы);
- экстрактивная пища – гороховые бульоны, мясные, рыбные и грибные;
- некоторые растительные ингредиенты – редиска, репа, редька, лук и чеснок;
- кислые фрукты с повышенным содержанием клетчатки – сливы, клюква, все цитрусовые;
- также под запретом жирная пища и копченая, включая жирное мясо и рыбу, полуфабрикаты, консервы, колбасы и сосиски, жареное и тушеное мясо, мозги;
- сливки, кислый творог и с высоким процентом жирности;
- газированные сладкие напитки, кофе, какао, крепкий черный чай, которые провоцируют вздутие.
При холецистите запрещенные продукты обязательно согласовываются с лечащим врачом, чтобы по неосторожности не ухудшить текущую ситуацию. Список каких продуктов можно есть при холецистите, как рекомендовано питаться:
Список каких продуктов можно есть при холецистите, как рекомендовано питаться:
- Несвежий подсушенный хлеб и сухари.
- Вегетарианские супы-пюре, с протертыми овощами – тыквенные, картофельные или морковные. Можно добавить горсть крупы в небольшом количестве, которая хорошо разваривается – овсянку, рис, манку.
- Нежирная часть говяжьего мяса, курица, кролик, индейка. Мясные блюда подаются в виде суфле, пюре. Птицу можно есть кусками. Рыба готовится на пару или варится. Можно есть в виде фарша или целым куском, по желанию.
- Молочные продукты, кисломолочные, нежирный или с невысокой жирностью творог.
- Белковые омлеты, приготовленные на пару. В сутки разрешается кушать не более одного желтка в день.
- Перетертые каши из гречневой, рисовой, овсяной крупы, сваренные на воде или молоке.
- Сливочное масло добавляется в блюда в ограниченном количестве – не более 20 – 20 г в день.
- Из сладостей разрешено есть мёд, сахар, молочный кисель, желе, варенье, зефир и мармелад.
- Чай пьется с лимоном, сахаром.
- Можно пить слабый кофе, отвар шиповника и сладкий сок.
- Вареная тонкая лапша.
- Картошку, цветную капусту, морковь, свеклу можно есть в вареном и перетертом виде. Тыква и кабачки употребляются нарезанными кусочками.
Питание при обострении болезни
Если болезнь обострилась, то требуется более строгая диета, которой необходимо придерживаться до исчезновения клинических проявлений (боли, тошноты, рвоты, нарушения стула). Диета при желчнокаменной болезни в период обострения в первые сутки рекомендует отказаться от пищи, чтобы обеспечить функциональный покой воспалившемуся желчному пузырю. Позволяется пить некрепкий чай, отвар шиповника, соки, разведенные в равной пропорции с водой.
Через 48–72 часа после начала обострения больного переводят на диету No 5В, которая обеспечивает механическое и химическое щажение. Согласно рекомендациям больной должен ограничить употребление углеводов до 200 г и белка до 80 г. В блюда не следует добавлять соль и подавать их нужно в протертом виде (лучше готовить мясное суфле, слизистые супы, пюре).
Лечебный стол, назначается принимая во внимание сопутствующие заболевания и стадию патологии
Есть нужно маленькими порциями не менее 5 раз в день. Дневной рацион не должен превышать 1600 ккал. Выпивать нужно около 2–2,5 литров свободной жидкости за день. При обострении желчнокаменной болезни первые пять суток рацион должен состоять из следующих блюд:
- слизистых супов из овсяной, рисовой или манной крупы, приготовленных без добавления масла;
- жидких протертых каш (рисовой, овсяной). Кашу можно готовить на молоке;
- желе, овощных соков и компотов (плоды должны быть перетертыми);
- нежирного творога;
- вареной рыбы и мяса;
- сухарей или пшеничного вчерашнего хлеба.
Диета не является полноценной, поэтому долго придерживаться ее нельзя. На 5-8 день после начала обострения больного переводят на диетический стол No 5А, который рекомендован до наступления ремиссии. Диета No 5А при обострении желчнокаменной болезни разрешает употреблять:
- тушеные и вареные овощи;
- каши, приготовленные на воде;
- макароны;
- молочные супы и супы на овощном бульоне, борщи;
- молоко, творог, сметану с низкой жирностью;
- нежирное мясо и рыба (тушеное или вареное);
- пастилу, мед, мармелад, зефир;
- некислые ягоды и фрукты;
- зелень (исключение шпинат и щавель);
- соки из граната, черники, айвы, черемухи;
- салаты с растительным маслом (масло после термической обработки употреблять нельзя);
- некрепкий чай, кофе с молоком.
После стихания заболевания пациент опять должен придерживаться базовой диеты No 5
Нельзя при обострении ЖКБ есть жирные сорта мяса и рыбы, блюда с приправами и специями, свежую выпечку, торты, сдобу, шоколад, овощи с грубой клетчаткой (белокочанная капуста, редис, редька) и эфирными маслами (чеснок, свежий лук), пирожки, икру, субпродукты.
При желчнокаменной болезни патологические процессы затрагивают не только печень и желчный пузырь, но и другие органы пищеварительной системы, особенно желудок, кишечник, поджелудочную железу, поэтому лечебное питание рекомендуется с учетом вторичного заболевания. Так, при развитии панкреатита показана диета No 5П, которая предполагает еще большее ограничение жиров и углеводов и призвана стимулировать работу поджелудочной железы.
В отличие от диеты, назначаемой при ЖКБ, она ограничивает употребление пищевых волокон. В зависимости от сопутствующего заболевания, может назначаться диетический стол No 5А или No 5В. Обе диеты предполагают исключение из рациона «плохого» холестерина, пищевых волокон, эфирных масел или экстрактивных веществ, а также не рекомендуют есть блюда способствующие процессам брожения.
Эти столы требуют употреблять все в протертом или измельченном виде, а овощи и фрукты, мясо и рыба должны подвергаться тепловой обработке (вариться или запекаться). Отличаются диеты калорийностью и пропорцией белков, жиров и углеводов.
Если желчнокаменная болезнь не поддается консервативному лечению, то назначается удаление желчного пузыря
После операции показана диета No 5Щ или No 5Ж. При лечебном столе No 5Щ снижается интенсивность желчеотделение, а при диете No 5Ж отделение желчи повышается за счет введения полноценных белков и полиненасыщенных жирных кислот. Диета при обострении ЖКБ обеспечивает щажение пищеварительной системы и снимает нагрузку с желчного пузыря, благодаря чему снижается выраженность болевого синдрома и улучшается состояние воспаленного органа.
Диетического питания нужно придерживаться длительное время, поскольку употребление тяжелой пищи (жирного, жареного, острого) может привести к обострению заболевания и движению камней. Помимо лечебной диеты, больным назначается длительная медикаментозная терапия, которая способствует растворению холестериновых камней, но если пациент не начинает придерживаться здорового питания, то велика вероятность формирования новых конкрементов.
Рацион по пунктам
Рассмотрим диету по нескольким основным пунктам, чтобы наиболее точно ответить на вопрос, что же она собой представляет.
Соотношение белков, жиров и углеводов при желчекаменной болезни
Режим питания
Как уже было сказано выше, питается больной дробно (4-5 раз в день) и небольшими порциями. Желательно принимать пищу в одно и то же время, выработать систему.
Как рассчитать суточный калораж питания
Такой режим не требует снижения калоража. Частые приёмы пищи способствуют более активному выведению жёлчи, предупреждают запоры. Кроме того, значительно снижается риск переедания, неприятного вздутия живота.
Обработка пищи
На диете при жёлчнокаменной болезни рекомендуется полностью исключить из рациона жареные блюда. Стоит заменить их на варёные, приготовленные на пару или запечённые в духовке. Иногда можно включить в меню тушёные блюда.
Жареные блюда следует заменить вареными, тушеными, приготовленными на пару или печеными
При обострении заболевания рекомендуется измельчать все продукты, некоторые из них пюрировать. Так снижается нагрузка на жёлчный пузырь, пищеварительный тракт. Значительно снижается риск возникновения спазмов и колик.
Температура пищи
Температура пищи должна быть оптимальной и не вызывать дискомфорта. Рекомендуется исключить сильно горячие или сильно холодные блюда.
Оптимальная температура потребляемых блюд
Соль
В идеале многие врачи рекомендуют полностью прекратить солить еду. Соль способствует задержке жидкости в организме, образованию отёков. Но не каждый сможет ежедневно есть пресную еду. Именно поэтому необходимо внести некоторые ограничения — не более 10 г в день.
Количество соли в сутки не должно превышать 10 грамм
Вода
Минимальный объём воды, который нужно выпивать ежедневно, — 1,5-2 литра. В это количество не входят соки, чай, кофе и другие напитки. Рекомендуется вовсе исключить сладкие газировки, некоторые фруктовые соки, чтобы снизить содержание сахара в крови и приостановить излишнюю выработку инсулина.
Потребность в воде зависит от интенсивности нагрузок и массы тела
Есть выпивать такое количество воды сложно, её можно разнообразить небольшим количеством лимонного сока или имбирём.
Алкоголь
Алкоголь — один из запретных продуктов, о которых пойдёт речь ниже. От него стоит отказаться и при отсутствии недугов. При жёлчнокаменной болезни спиртные напитки могут спровоцировать колики, вздутие и спазмы. Это, в свою очередь, приводит к сильным болевым ощущениям и дискомфорту.
При патологиях внутренних органов спиртное под запретом!
Кроме того, алкогольные напитки часто подают со льдом, что также может негативно повлиять на самочувствие.
Питание при сопутствующих холециститу заболеваниях
Холецистит часто сопровождается различными заболеваниями. В случае обострения этого заболевания необходим диетический стол №5А. Расположенные рядом органы ЖКТ, кишечник и гастродудоденальная система при патологии в желчном пузыре страдают через общую иннервацию и снабжение кровью.
Если присутствует панкреатит, то нужна диета №5П. Лечебный стол предусматривает повышение углеводов и жиров, белков до 120г. Такое соотношение питательных веществ стимулирует работу поджелудочной железы. Запрещается употреблять грубую клетчатку и концентрированные бульоны. Готовят только в духовке или на пару, можно тушить или отваривать продукты. В течение трех месяцев должно соблюдаться диетическое питание без нарушений.
При сопутствующем воспалению в желчном пузыре гастродуодените питание должно основываться на диетическом столе №1. Рацион должен быть без стимулирующих синтез желчи блюд, излишне горячих или холодных продуктов. Лучше всего принимать пищу в виде кашицы или в жидком виде. Запрещается употреблять все бобовые, спаржу и редис, а также фрукты с кожурой – смородина, виноград, финики или крыжовник. Под запретом находится жилистые мясные продукты и птичья кожа, хлеб и выпечка из цельнозерновой муки.
Варианты диетического стола при обострении болезни
Из классификации диет по Певзнеру, при холецистите подходит стол №5. Он допускает варианты, изменения, если воспаление желчного пузыря протекает одновременно с панкреатитом или желчекаменной болезнью. Обязательным требованием является предварительное размельчение пищи (протирание), отказ от жирной, острой еды, дробное питание по 5–6 раз в день небольшими порциями.
Приготовление пищи только на пару или способом варки. Категорический запрет на все жареное, копченое. При наличии камней в пузыре из списка продуктов для приготовления блюд исключаются яйца, сокращается объем растительных масел, потому что они обладают желчегонными свойствами и способствуют возникновению болевых приступов.
Диета №5в
Назначается во время острой стадии заболевания после 1–2-дневного голодания (разрешалось только питье), когда пациент находится в стационаре на постельном режиме, обычно на 4–5 дней. Количество углеводов ограничивается до 200 г, запрещены легкоусвояемые виды (сахар, мед, джем, варенье).
Снижено содержание белков (80 г), жиров, соли (блюда готовятся без соли). Механическая обработка продуктов в меню разрешает приготовление суфле, овощных пюре, супов из разваристых до слизи круп. Энергоценность дневного рациона снижается до 1600 ккал. В диету включается 2,5 л жидкости за счет: сладкого чая, ягодных и фруктовых соков, отвара шиповника, минеральной воды с выпущенным газом.
Пациентам с холециститом при обострении показано обильное питье
Рацион строится из протертых жидких каш (манной, рисовой, овсяной) на воде, без масла, но с добавлением молока, слизистых крупяных супов, овощных соков, свежего компота, фруктового желе. К четвертому дню добавляются подсушенный пшеничный хлеб или сухарики, нежирный творог, ограниченно протертое отварное мясо или рыба.
Диета №5а
Назначается на 8–10 день обострения, продолжается 7–30 дней. Состояние пациента при этом оценивается как неполная ремиссия. По сравнению с №5в она расширяется, но исключает любые продукты:
- активизирующие брожение и гниение в кишечнике (капуста, пшенная каша, бобовые);
- содержащие высокую концентрацию экстрактивных веществ (наваристые бульоны из мяса, рыбы, грибов);
- имеющие в составе эфирные масла (лук, редис, чеснок, редька);
- стимулирующие секрецию желчи и ее выделение (кулинарные пряности, хрен, горчица, перец, маринованные и соленые домашние заготовки).
Не рекомендуются жирное мясо, субпродукты (печень, почки, мозги), консервы, колбасы, кислые сорта фруктов, особенно содержащие много клетчатки (клюква, цитрусовые, сливы, чернослив), жирные молочные продукты (сметана, сливки, творог), напитки с газом, кофе, крепкий чай, какао.
Диета при обострении холецистита разрешает в меню 5а включить:
- подсушенный пшеничный хлеб (сухарики);
- овощные протертые супы-пюре из картофеля, кабачков, тыквы, моркови с добавлением разваренной крупы;
- мясные блюда из говядины, индейки, курицы в тефтелях, паровых котлетах, фрикадельках, суфле, пюре (отварную рыбу и птицу к концу срока разрешают съесть куском);
- цельное молоко, кефир, йогурт, творог со сниженной жирностью;
- из яиц можно готовить паровой омлет только из белковой части, 1 желток добавляют в суп или кашу;
- разваристые каши из протертых круп (гречки, риса, овсянки) варят на разбавленном молоке;
- молочную вермишель;
- овощные пюре из свеклы, цветной капусты с картофелем, тыкву и кабачки предварительно отваривают и режут кусочками;
- фрукты сырые, но только протертые или запеченные в духовке;
- компот из сухофруктов, кисели из сладких ягод и фруктов;
- сливочное масло добавляется в тарелку из расчета не более 30 г в день;
- сладости (мед, варенье, сахар, мармелад, зефир) в умеренном количестве.
Пить в течение дня можно некрепкий кофе с молоком, чай с лимоном, отвар шиповника, сладкие соки. Спустя месяц, на фоне стихания симптомов воспаления, больного переводят на постоянный стол №5, которого следует придерживаться всю жизнь.
Запрещенные продукты
Диета при ЖКБ подразумевает отказ от желчегонных продуктов, богатых пуринами и эфирными маслами, холестерином, а также тугоплавкими (насыщенными) жирами. Они долго перевариваются и медленно усваиваются, нагружая пищеварительную систему.
- Запрещаются продукты с высоким содержанием щавелевой кислоты и азотистых соединений, которые провоцируют образование камней.
- Также рекомендуется убрать продукты, вызывающие метеоризм, высокоуглеводные блюда, которые повышают кон холестерина.
В этой таблице указан перечень блюд, запрещенных при наличии камней в ЖП
| Категория | Что нельзя? |
| Напитки |
|
| Первые блюда |
|
| Каши | |
| Паста | |
| Мясо, рыба |
|
| Выпечка |
|
| Молочная продукция |
|
| Овощи, зелень | |
| Ягоды, фрукты |
|
| Жиры |
|
| Закуски |
|
| Подливы, соусы, приправы |
|
| Сладости, десерты |
|
Предлагаем ознакомиться Лекарство от заеды в уголках рта Также нельзя есть жареный яйца (омлет, яичница на масле) и грибы.
Индивидуальные продуктовые исключения также нужно обсудить с лечащим врачом.
Причины возникновения недуга и факторы риска
К основным причинам скопления камней в жёлчном пузыре относят:
- усиление литогенности жёлчи. Это свойство обозначает ее способность оседать в камни;
- застой жёлчи;
- инфекционные и воспалительные процессы.
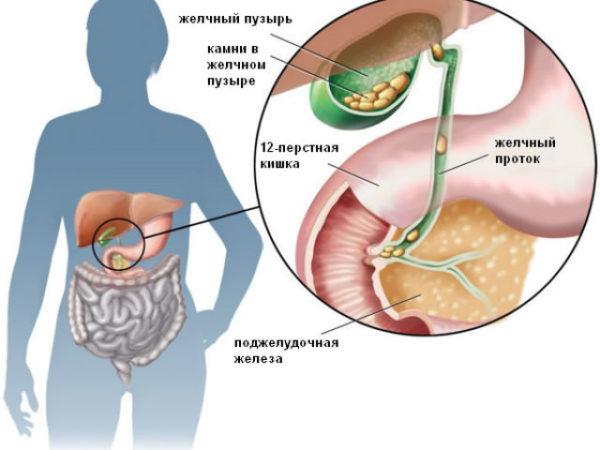
Образованию камней способствует застой желчи
Какие группы лиц наиболее подвержены подобным изменениям? К факторам риска можно отнести:
-
женский пол (женщины наиболее подвержены недугам жёлчных протоков и пузыря);
- повышенное содержание сахара и холестерина в крови;
-
период беременности и лактации;
- резкое снижение массы тела;
-
пожилой возраст;
- длительное парентеральное дыхание;
-
приём гормональных препаратов.
Какие бывают виды калькулезного холецистита?
С точки зрения основных проявлений болезни (клинической формы) различают следующие виды калькулезного холецистита:
- Камненосительство. Данная форма является латентной. Болезнь никак не проявляется. Пациент прекрасно себя чувствует, не испытывает ни болей в правом подреберье, ни проблем с пищеварением. Однако камни уже сформировались. Они постепенно увеличиваются в количестве и в размерах. Это будет происходить, пока скопившиеся камни не начнут нарушать работу органа. Тогда болезнь начнет проявляться. Камненосительство может быть выявлено при профилактическом ультразвуковом исследовании. Труднее заметить камни на обзорном рентгеновском снимке брюшной полости. При обнаружении камненосительства не идет речь о неотложной операции. У врачей есть время попробовать другие методы лечения.
- Диспептическая форма. При данной форме болезнь проявляется разнообразными нарушениями пищеварения. Заподозрить холецистит на первых порах бывает сложно, так как нет типичных болей в правом подреберье. Больных беспокоит тяжесть в желудке, в эпигастрии. Часто после обильной еды (особенно жирной пищи и алкоголя) бывает отрыжка с привкусом горечи во рту. Это объясняется нарушениями выделения желчи. Также у больных могут быть проблемы со стулом. В данном случае ультразвуковое обследование поможет подтвердить правильный диагноз.
- Желчная колика. По сути, желчная колика не является формой желчнокаменной болезни. Это распространенный специфический симптом. Проблема в том, что в острой стадии болезни сильный болевые приступы появляются часто (каждый день, а иногда и чаще). Эффект от спазмолитических препаратов временный. Желчные колики вызваны болезненным сокращением гладких мышц в стенках желчного пузыря. Они обычно наблюдаются при камнях крупных размеров, перерастяжении органа, попадании камня в желчевыводящий проток.
- Хронический рецидивирующий холецистит. Рецидивирующая форма болезни характеризуется повторяющимися приступами холецистита. Приступ проявляется сильными болями, коликами, повышением температуры, характерными изменениями в анализах крови (повышается уровень лейкоцитов и скорость оседания эритроцитов – СОЭ). Рецидивы возникают при неудачных попытках консервативного лечения. Медикаменты временно сбивают воспалительный процесс, а некоторые лечебные процедуры могут временно улучшить отток желчи. Но пока в полости желчного пузыря находятся камни, риск рецидива остается высоким. Хирургическое лечение (холецистэктомия – удаление желчного пузыря) раз и навсегда решает данную проблему.
- Хронический резидуальный холецистит. Данная форма признается не всеми специалистами. О ней иногда говорят в тех случаях, когда прошел приступ острого холецистита. У пациента снизилась температура, и общее состояние нормализовалось. Однако из симптомов остались умеренные боли в правом подреберье, которые усиливаются при пальпации (прощупывании этой области). Таким образом, речь идет не о полном выздоровлении, а о переходе в особую форму – резидуальный (остаточный) холецистит. Как правило, со временем боли проходят либо болезнь обостряется вновь, переходя в острый холецистит.
- Стенокардитическая форма. Является редкой клинической формой калькулезного холецистита. Отличие ее от других состоит в том, что боли из правого подреберья распространяются в область сердца и провоцируют приступ стенокардии. Также могут наблюдаться нарушения сердечного ритма и другие симптомы со стороны сердечно-сосудистой системы. Данная форма чаще встречается у пациентов с хронической ишемической болезнью сердца. Желчная колика в данном случае играет роль своеобразного «пускового механизма». Проблема заключается в том, что из-за приступа стенокардии врачи зачастую не обнаруживают сразу основную проблему – собственно калькулезный холецистит.
- Синдром Сейнта. Представляет собой очень редкое и малоизученное генетическое заболевание. При нем у пациента имеется склонность к образованию камней в желчном пузыре (собственно калькулезный холецистит), возникающая, по-видимому, из-за отсутствия определенных ферментов. Параллельно наблюдается дивертикулез толстой кишки и диафрагмальная грыжа. Такое сочетание дефектов требует особого подхода в лечении.
Рецепты полезных блюд
Питание при наличии недуга может быть не только полезным, но и вкусным. Существуют отличные рецепты для приготовления здоровой еды.
Картофельно-морковное пюре
Для приготовления блюда необходимо 4 штуки картофеля, их очищают и нарезают мелкими кубиками. Залив водой, варят до готовности, после этого протирают и добавляют горячее молоко. В то же время отваривают одну морковку и также ее протирают.
Белковый омлет
Для приготовления блюда необходимо в 2 яйцах отделить желтки от белков. В последние вливают 120 г молока и взбивают венчиком до воздушного состояния.
Готовую массу помещают в смазанную маслом форму и ставят в разогретую мультиварку или пароварку. На водяной бане готовится омлет около 15-20 минут.

Суфле из творога на пару
Необходимо 200 г творога небольшой жирности перетереть через сито и смешать с 1 желтком, 0.5 ст. ложки сахара. В эту емкость влить 125 мл молока. Добавить 1-2 ложки сметаны. Смесь взбивать блендером до получения однородной массы. Далее 0,5 ложки сахара смешать с белком до образования пены.
Пену аккуратно вводят в творожную массу и помещают это все в форму для выпекания. Ставят блюдо готовиться в пароварку на 30 минут.

Причины и признаки возникшего обострения
Чаще всего болезнь возникает по таким причинам:
- Заражение бактериальными возбудителями – стрептококками, стафилококками, энтерококками.
- Паразитарное заражение.
- Холестаз, возникший на фоне беременности, стрессовых ситуаций и сильных физических нагрузок.
- Нарушение режима питания, постоянное переедание, гиподинамия.
- Наличие крупных камней, закупоривающих желчные протоки.
Обострение характеризуется резким болевым синдромом со стороны правого подреберья. При воспаленном пузыре и печени возникает рвота, тошнота, нередко с признаками гипертермии и тахикардии. Если камни полностью перекрывают желчную протоку, то развиваются колики. Затем кожа и слизистые оболочки приобретают желтый оттенок.
Хроническая форма болезни характеризуется постепенным развитием воспаления и усилением симптомов. В правом подреберье возникают тянущие боли, чаще всего после приема пищи. Больного часто беспокоит даже в слабом воспаленном состоянии метеоризм, вздутие, отрыжка и чувство горечи во рту. Если воспаляется желчный пузырь, значит, вялотекущая болезнь обостряется.
При бескаменной форме (некалькулезная) симптомы появляются сильными коликами.