Шейный спондилоартроз симптомы и лечение
Содержание:
Механизм развития
Как было отмечено выше, спондилоартроз относится к дегенеративно-дистрофическим болезням – хроническим патологиям, начинающим развиваться в среднем возрасте и позднее на фоне естественного износа соединительной ткани и ухудшения её питания.
Развитие спондилоартроза тесно связано с другим видом дистрофических изменений позвоночника – остеохондрозом, характеризующимся постепенным разрушением межпозвонковых дисков.
Под воздействием неблагоприятных факторов медленному разрушению подвергается не только соединительная ткань межпозвонковых суставов, но и истончение, усыхание межпозвонковых дисков с уменьшением их высоты. Расстояние между смежными позвонками становится меньше, что приводит к повышению нагрузки на суставы, усугубляя разрушение их хрящей и изменение связочного аппарата.
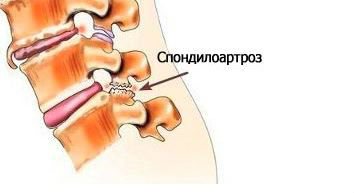
Под воздействием повышенных нагрузок волокна тканей связок постоянно подвергаются микронадрывам, сопровождающихся незначительными кровоизлияниями. На месте этих кровоизлияний начинают откладываться соли кальция, связки теряют эластичность. Ввиду разрушения хрящевой ткани, которая в норме обеспечивает скольжение частей сустава относительно друг друга, костные части травмируются, что приводит к образованию шиповидных краевых разрастаний. В результате сустав увеличивается в размерах и деформируется, суставная щель значительно сужается, связки укорачиваются, утолщаются, становятся жёсткими – так развивается деформирующий спондилоартроз.
Костные краевые разрастания могут появляться не только вокруг суставов позвоночника, но и вокруг тел позвонков. Однако последние говорят не о спондилоартрозе, а о наличии деформирующего спондилёза – дегенеративно-дистрофического изменения тел позвонков.
Однако и это ещё не всё: патологические изменения суставов не заканчиваются поражением только так называемых истинных – межпозвонковых (дугоотростчатых, или фасеточных) суставов.
Позвонки шейного отдела (кроме первых двух) имеют особенность: наличие так называемых крючковидных отростков – вытянутых вверх выступов по бокам тел позвонков, обхватывающих тело позвонка, расположенного выше. У лиц, не достигших двадцатилетнего возраста крючковидный отросток не сочленяется с телом верхнего позвонка, однако в более старшем возрасте эти сочленения, которые называют суставами Люшка (или унковертебральными суставами), появляются. Считается, что их появление связано с развитием остеохондроза и снижением высоты межпозвонковых дисков.
Утолщение и обызвествление передней связки и жёлтых связок приводит к сужению позвоночного канала, где расположен спинной мозг.
Деформация фасеточного и унковертебрального сустава, краевые разрастания крючковидного отростка, утолщение жёлтых связок приводят к сужению отверстий между позвонками, куда выходят корешки спинного мозга и где проходят крупные сосуды, несущие кровь в головной мозг и обратно.
Сужение межпозвонковых отверстий при неблагоприятном стечении обстоятельств вызывает сдавление корешков и сосудов, которое проявляется неврологическими симптомами и симптомами снижения притока крови к головному мозгу и её оттока, которые нередко выступают первыми признаками шейного спондилоартроза.
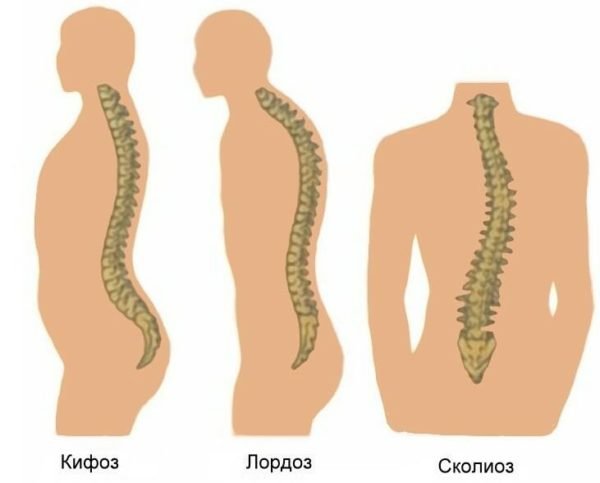
Шейный кифоз и болезнь лордоз
При нем межпозвонковые диски соскальзывают со своего привычного места и уходят вперед. Первоначально такая деформация происходит в шейном отделе, а затем, происходит искривление всего позвоночника. Такая патология вызывает не только визуальные неприятности, но и нарушает кровообращение в организме. Происходит стремительное ухудшение иммунитета, пациенты быстро утомляется и постоянно ощущает слабость. Основными симптомами признано считать следующие:
- Визуально голова пациента выдвигается вперед;
- двигательные функции значительно ухудшаются;
- показатель трудоспособности постепенно идет вниз;
- пациента беспокоят изменения артериального давления.
Противоположное искривление, т.е. когда межпозвонковые диски соскальзывают назад, имеют название кифоз. Этот недуг признано делить на три типа. Все зависит от степени искривления позвоночника:
- I ступень – когда кривизна столба не достигает 30 градусов;
- II ступень – кривизна составляет 30-60 градусов;
- III стадия – изменение положения составляет более 60 градусов.
Такую неприятность просто разглядеть, так как болезнь ярко выражается в сутулости. Но этот показатель не единственный симптом. В качестве дополнительных показателей следующие:
Методы лечения
Врач подтверждает диагноз спондилоартроз шейного отдела на основании жалоб пациента, а также обследований:
- Рентгенографии.
- МРТ (магнитно-резонансной томографии).
После получения результатов обследования назначаются лечебные мероприятия. При 1-2 степени врачи дают положительный прогноз лечению спондилоартроза, а на 3 можно только приостановить прогрессирование заболевания. Невролог или вертебролог предложит следующее:
Медикаментозное лечение
Назначается в случае обострения болезни и усиления боли. Перечисленные ниже препараты можно купить в аптеке без рецепта. Принимать их без рекомендаций врача опасно для здоровья!
Операбельное лечение
Не применяются на двух первых стадиях развития шейного спондилоартроза. Врач лишь в редких случаях предложит их при 3-й и 4-й степени, когда заболевание уже не лечится консервативными методами.
Назначаются при следующих состояниях пациента:
- сдавление спинного мозга;
- стеноз спинномозгового канала;
- параличи/парезы;
- нестабильный позвоночник.
Доктор может порекомендовать фасетэктомию – удаление деформированного сустава или целой группы (с3 – с4, с3 – с7 или с6 – с7) с созданием фиксированного, неподвижного блока в позвоночнике для ликвидации болевого синдрома. Это крайняя мера, когда в результате операции участок позвоночника будет обездвижен.
Еще одним способом является замена больного сустава на искусственный. В основном, заменяются 5й, 6й и 7й (С5, С6, С7) позвонки: при поднятии тяжестей они принимают на себя максимальную нагрузку, и на них образуются костные остеофиты. Имплантат вернет пациенту активность и сохранить здоровье на многие годы. Иногда вставленный позвонок не приживается из-за отторжения чужеродного тела организмом.
При сужении межпозвоночного пространства (чаще всего трех первых позвонков – С1, С2, С3) для его увеличения около нервного корешка вводится другой вид импланта – межостистый спейсер. Он разгружает межпозвоночный диск, создавая ограничение позвонкового растяжения при сгибании назад.
Если на последних стадиях болезни из-за сужения спинномозгового канала возникают неврологические проблемы, проводится операция восстановления проводимости нервными окончаниями импульсов к спинному мозгу.
Гимнастика
Изометрическая гимнастика, как упражнения доктора Бубновского для шейного отдела – лучшее средство лечения и поддержания позвонков в рабочей форме. Вместе с массажем и лекарствами умеренная физическая нагрузка и разработанный ортопедом домашний гимнастический комплекс значительно улучшит состояние шейного отдела и всего позвоночника.
Методы лечения
При спондилоартрозе шейного отдела позвоночника лечение должно быть комплексным. Оно направлено на купирование боли и остановку дегенеративных процессов. Лечат патологию врачи разных специальностей: терапевты, ревматологи, вертебрологи, неврологи. При этом они используют медикаментозное лечение и физиотерапию. Если консервативные методы оказываются безрезультативными, то прибегают к операции.
Медикаментозная терапия
Медикаментозное лечение включает использование:
- Нестероидных противовоспалительных средств (мовалиса, ортофена, кеторолака, наклофена, целекоксиба, мелоксикама, ибупрофена, ибупрома, реопирина) – снимают воспаления и отеки;
- Анальгетиков (новокаина, лидокаина, тримекаина) – купируют болевой синдром;
- Спазмолитиков (но-шпы, актовегина) – расширяют кровеносные сосуды, снимают мышечные спазмы во внутренних органах;
- Миорелаксантов (мидокалма, сирдалуда, толперизона) – устраняют спазмы скелетной мускулатуры;
- Сосудоукрепляющих средств (аскорутина, эмоксипина) – понижают проницаемость сосудов;
- Хондропротекторов (терафлекса, доны, артры) – предотвращают разрушение суставов и способствуют восстановлению хрящевой ткани;
- Витаминов группы В – активируют циркуляцию крови, обеспечивают клетки питательными веществами и кислородом;
- Согревающих мазей (никофлекса, финалгона, перечной мази) – снимают болевые ощущения, останавливают воспалительные процессы, расширяют сосуды, улучшают обмен веществ.
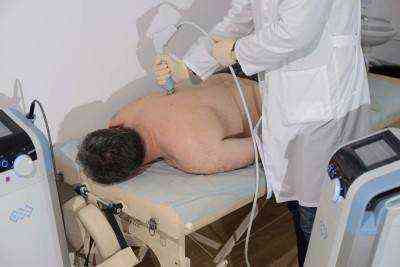
Физиотерапия
Действенный результат окажут физиотерапевтические процедуры:
- Фонофорез;
- Электрофорез;
- Электроанальгезия;
- Магнитотерапия;
- Лазеротерапия;
- Парафинотерапия;
- Криотерапия;
- Озокеритотерапия;
- Грязетерапия;
- Воздействие ультразвуком.
Физиотерапия избавляет от боли и воспаления, уменьшает отеки, стимулирует обменные процессы, расширяет сосуды, ускоряет кровообращение, улучшает питание, способствует обновлению тканей. Но проводить подобные процедуры можно только после снятия острых болей.
Лечение пиявками
Высокую результативность в лечении спондилоартроза показала гирудотерапия. При этом на пораженный участок на четверть часа ставят вакуумную банку, а затем прикрепляют пиявок. Гирудотерапия устраняет болевой синдром, рассасывает рубцы и спайки, снимает спазмы, улучшает метаболизм, ускоряет регенерацию тканей.

Лфк и массаж
Важное место в борьбе со спондилоартрозом занимает лечебная гимнастика. Она ускоряет ток крови, избавляет от отеков, останавливает дегенерацию суставов, укрепляет мускулатуру, увеличивает амплитуду движений
Особое внимание уделяется изометрическим упражнениям, благодаря которым мышцы подвергаются нагрузке и сокращаются, но не растягиваются. Комплекс упражнений подбирает врач индивидуально для каждого пациента
Народная медицина
Дополнить традиционное лечение, но не заменить его, можно народными средствами, в состав которых входит мед:
- Мед (20 грамм) перемешивают с анальгином или диклофенаком (ампулой) и делают из нее компресс на область шеи на пару часов. Повторяют ежедневно в течение недели;
- Прополис нагревают на водяной бане до размягчения и приматывают к шее. Носят компресс, меняя его каждые сутки, до того времени, пока не исчезнет последний признак болезни;
- Воск разогревают до 40 градусов и на час приматывают к больному месту. Втирают в область шеи мази (вирапин, апизартрон или унгапивен). Процедуру повторяют 1-2 раза в день в течение двух недель;
- Мед соединяют с маточным молочком в соотношении 100:1. Принимают внутрь дважды в день по 5 грамм в течение 3-4 недель. Пьют по таблетке апилака 3-4 раза в день на протяжении 3-4 недель. Лечебный курс повторяют 3-4 раза в год.

Оперативное лечение
Хирургическое вмешательство рекомендуется при ярко выраженном непрекращающемся болевом синдроме, который не купируется медикаментами, полном обездвиживании шеи и четвертой стадии патологии.
В некоторых случаях используют и другие методы. Деструкцию нервов: В область сустава вводят электрод, по которому пропускают электрический ток, что позволяет избавиться от боли, но только на некоторое время. Гемиламинэктомию: иссекают часть позвоночной дуги, защемляющую нервы.
Особенности питания
Людям, страдающим спондилоартрозом, следует ограничить потребление сала, крепких бульонов, бобовых, винограда, сахара и соли, отказаться от консервов, газированной воды алкогольных и энергетических напитков. В то же время рекомендуется обогатить рацион зеленью, овощами, фруктами, ягодами, молочными продуктами, нежирным мясом, рыбой, морепродуктами.
Принципы диагностики заболевания
На основании жалоб пациента, данных анамнеза, внешнего осмотра диагноз выставить практически невозможно. Под симптомы деформирующего спондилоартроза могут маскироваться остеохондроз, болезнь Бехтерева, межпозвоночные грыжи. Обязательно проводятся инструментальные исследования:
- рентгенография для обнаружения деформированных костных структур, образовавшихся остеофитов;
- МРТ, КТ для оценки состояния костных, хрящевых, мягких тканей, в том числе кровеносных сосудов и нервных стволов;
- радиоизотопное сканирование позвоночника для выявления воспалительного процесса;
- МСКТ-ангиографию с контрастом для оценки сосудистого русла;
- МРТ сосудов для исследования артерий, вен и лимфатических сосудов;
- дуплексное сканирование артерий головы и шеи для сосудов, которые участвуют в кровоснабжении головного мозга.
Лечение
Спондилоартроз поясничного отдела позвоночника лечить консервативно можно с помощью лекарств и комплекса немедикаментозных методов. Кроме того, больной должен соблюдать рациональный двигательный (ортопедический) режим и придерживаться определенных ограничений по образу жизни.
Медикаментозное лечение поясничного спондилоартроза
Фото с сайта sovety.guru
Для купирования острых болей на фоне поясничного спондилоартроза используются нестероидные противовоспалительные препараты (НПВП). Их включают в терапевтическую схему с первых дней клинических проявлений заболевания. Поскольку у этой фармакологической группы большой выбор инъекционных форм выпуска, то используют ступенчатую терапию.
На пике обострения делают уколы с последующим переходом на таблетки/капсулы для приема внутрь на протяжении 2 недель. Наряду с этим используют ректальные суппозитории, пластыри и локальные средства в виде мазей, кремов, гелей (Диклофенак). Хорошо себя зарекомендовали комбинированные препараты с НПВП и сосудорасширяющими, раздражающими нервные окончания компонентами.
Если боль вызвана мышечными спазмами, то назначают попутно миорелаксанты (Сирдалуд). Общий терапевтический курс обычно включает витамины группы В. Для восстановления хрящевой ткани применяют хондропротекторы (Терафлекс, Глюкозамин). Если болевой синдром приобретает нейропатический характер, то назначают противосудорожные средства и антидепрессанты.
Немедикаментозное лечение поясничного спондилоартроза
При обострении поясничного спондилоартроза показан постельный режим в течение 1-2 дней. Благодаря этому расслабляются мышцы, снижается давление внутри позвоночного диска. В период обострения рекомендовано ношение стабилизирующих поясничных ортезов. После затихания симптоматики назначают комплекс лечебной физкультуры. Гимнастика позволяет уменьшить поясничный лордоз и укрепить мышечный корсет.
Эффективные физиотерапевтические процедуры при поясничном спондилоартрозе:
- введение в патологический очаг лидазы с помощью постоянного электрического тока;
- воздействие на организм магнитного поля;
- введение гидрокортизона с помощью ультразвуковых волн;
- массаж, расслабляющий мышцы и активизирующий ток крови в патологическом участке.
Лечение народными средствами при люмбоартрозе малоэффективно. Самодельные мази, компрессы и массажные масла уместны в комплексной терапии, но не следует возлагать на них большие надежды. При неэффективности консервативного лечения выполняют хирургическое вмешательство с целью удаления остеофитов и последующей вертебропластики.
Ограничения и рекомендации по образу жизни
При поясничном спондилоартрозе врачи дают пациентам такие рекомендации:
- При выполнении домашних дел (уборка постели, мытье полов, окон) все движения выполнять свободно, без напряжения, не нагружая позвоночник. Полезно использовать хозяйственные подручные средства, облегчающие такой труд.
- Не поднимать предметы во время разворота или с согнутой спиной.
- Управлять транспортным средством с небольшим перерывами через каждый час.
- Аккуратно разгружать и погружать вещи. При масштабных закупках правильно делить груз на несколько частей и относить его поэтапно.
- Не перегружать чемоданы, собираясь в дорогу. При подтвержденном поясничном спондилоартрозе не рекомендуется поднимать тяжести более 5 кг.
Если приходится долго сидеть, целесообразно под ягодицы подкладывать клиновидную подушку, чтобы ее широкий край оказался спереди. Это поможет выпрямить позвоночник. При люмбоартрозе не рекомендуется спать на животе или просто лежать так, а также плавать брассом.
Диагностирование болезней
Если у человека ограничивается подвижность шеи, иногда он чувствует боль в шейном или в грудном отделе, и при наклонах головой слышится хруст, то, скорее всего, у него начал развиваться деформирующий спондилоартроз.
Даже при незначительных болях в шее и недомоганиях, следует обратиться к врачу, так как визит к нему не навредит, а вот вовремя обнаруженную патологию можно устранить.
Человеку, у которого начали проявляться признаки спондилеза или спондилоартроза надо обращаться к ревматологу, неврологу и вертебрологу. В первую очередь специалист осматривает шею и опрашивает больного. Если первичный диагноз подтвердится, то врач назначит аппаратное обследование, которое включает:
Рентгенографию. С помощью снимка шейного отдела врач может точно определить стадию болезнь и степень деформации позвонков
А это очень важно для лечения.
МРТ. МРТ помогает оценить состояние всех тканей и связок
Оно позволяет диагностировать эти заболевания даже на 1 стадии.
КТ. Благодаря трехмерному снимку, врач сможет полностью изучить пораженный участок, и выявить степень деформации костной ткани.
Врач, проведя полное обследование больного, постарается выявить причину развития патологии и степень деформации позвонков. Это сделать необходимо, так как иначе лечение не будет эффективным.
Классификация
Существует несколько видов классификаций спондилоартроза. Классификация Радченко В. А. и Продан А. И., согласно которой выделяют следующие.
Дистрофически-деструктивный спондилоартроз:
- Диспластический.
- Дисгормональный.
- Дислокационный (развивается при сколиозе, остеохондропатии, остеохондрозе, гиперлордозе, посттравматический).
- Воспалительно-деструктивный спондилоартроз.
По состоянию функции пораженных дугоотростчатых суставов спондилоартрозы подразделяют на стабильные (при воспалительно-деструктивных/дисгормональных формах) и нестабильные, которые характерные для дислокационных/диспластических спондилоартрозов.
По данным компьютерной томографии Васильева А.В. выделяю 3 степени артроза дугоотростчатых суставов:
- Синдром суставных поверхностей (характернен субхондральный остеосклероз суставных отростков, неравномерное расширение/сужение внутрисуставной щели).
- Синдром гиперплазии суставных отростков (характерно образование краевых костных разрастаний, расширение внутрисуставной щели, потеря конгруэнтности суставных поверхностей, утолщение головок суставных отростков).
- Синдром морфологической декомпенсации (характерны увеличения внутрисуставной щели, перестройка костной ткани суставных отростков, выраженная неконгруэнтность поверхностей суставов с наличием органического подвывиха).
По степени развития патологического процесса и клиническим проявлениям выделяют:
- Спондилоартроз 1 степени. По сути, спондилоартроз 1 степени — это незначительные ограничения подвижности межпозвонковых дисков с утратой эластичности связочного аппарата. Характерно бессимптомное течение.
- Спондилоартроз 2 степени — проявляется дальнейшим ограничением подвижности позвоночно-двигательных сегментов, развиваются начальные дефекты фиброзного кольца, появляется отечность в очаге. Спондилоартроз 2 степени характеризуется появлением болевого синдрома, чаще при переходе в динамическое состояние из неподвижного после длительного сна.
- Спондилоартроз 3 степени. Характерно поражение костных тканей, на поверхности костной ткани формируются патологические наросты (остеофиты), которые сдавливают нервные корешки и сужают просвет канала позвоночного столба, отмечается дальнейшее нарушение связочного аппарата.
- Спондилоартроз 4 степени. Остеофиты разрастаются до больших размеров, что сопровождается практически полной утратой подвижности позвонков.
К основным причинам развития спондилоартроза относятся:
- Врожденные аномалии позвоночника, спондилолистез, нестабильность позвонков, спондилолиз.
- Остеохондроз позвоночника.
- Длительные высокие нагрузки на позвоночник, способствующие неправильному распределению нагрузки на различные отделы позвоночного столба (сидячая работа, работа с тяжестями, плоскостопие, профессиональное занятие спортом и др.).
- Травмы позвоночника, сопровождающиеся подвывихом в суставах позвоночника.
К факторам, способствующим развитию спондилоартроза, относятся:
- Генетическая предрасположенность к заболеваниям позвоночника.
- Повышенная масса тела/ожирение.
- Старческий возраст (после 65 лет).
- Нарушения метаболизма (сахарный диабет/подагра).
- Гормональные нарушения/перестройки (наступления менопаузы).
- Несбалансированный рацион питания.
- Аутоиммунные заболевания.
Основные методы лечения
Лечение деформирующего спондилеза поясничного отдела позвоночника направлено на улучшение самочувствия пациента за счет ослабления симптоматики. Патология входит в группу дегенеративно-дистрофических заболеваний, которые вылечить невозможно ни консервативными, ни хирургическими методами.
В терапии практикуется комплексный подход, используются фармакологические препараты и физиопроцедуры. Целью лечения становится:
- устранение болезненных ощущений;
- при необходимости купирование воспалительного процесса и отека;
- предупреждение прогрессирования деструктивных изменений;
- укрепление мышц, расположенных в поясничном отделе позвоночника.
Оперативное вмешательство показано только при резком ухудшении состояния пациента. Это происходит при формировании крупных остеофитов, сдавливающих чувствительные нервные окончания.
https://youtube.com/watch?v=itT0Lhs31XY
Медикаментозное
Пока не синтезированы препараты, способные снижать плотность остеофитов, уменьшать их размеры. В терапии деформирующего спондилеза используются лекарственные средства для увеличения объема движений в пояснице, нормализации метаболических процессов. Следует регулярно принимать препараты, предупреждающие рецидивы основного заболевания: противоревматические, антипсориатические. Если спондилез спровоцировали патологии внутренних органов, то требуется вылечить их полностью или добиться стойкой ремиссии. Как и в терапии всех заболеваний опорно-двигательного препарата, пациентам назначаются противовоспалительные нестероидные средства (НПВС):
- Диклофенак;
- Мелоксикам;
- Ибупрофен;
- Нимесулид;
- Пироксикам;
- Кеторолак;
- Индометацин.
Но их мощное противовоспалительное воздействие при спондилезе часто остается невостребованным. Дело в том, что эта патология очень редко сопровождается воспалительным процессом. Он возникает при сдавливании остеофитами расположенных поблизости мягких тканей. А это происходит только при высокой степени тяжести болезни. НПВС применяются для устранения боли в пояснице и купирования отека.
Физиотерапевтические процедуры
Клиническая эффективность физиопроцедур не уступает обезболивающему действию НПВС, миорелаксантов или анальгетиков. На начальном этапе лечения применяется электрофорез с раствором новокаина. Под действием электрического тока препарат проникает в поврежденные участки поясницы, быстро устраняя болезненные ощущения. Предупредить дальнейшее распространение дегенеративных изменений позволяет регулярное проведение таких физиотерапевтических процедур:
- магнитотерапия;
- УВЧ-терапия;
- бальнеологическое лечение;
- диадинамические токи.
Пациентам рекомендованы ежедневные занятия лечебной физкультурой или гимнастикой, йогой. Это помогает нормализовать кровообращение в мышцах и позвоночнике. Постоянные тренировки способствуют образованию мышечного корсета и стабилизации элементов позвоночного столба.
Терапия спондилеза проводится только амбулаторно. Ее успех на 90% зависит от выполнения пациентом врачебных рекомендаций и понимания природы заболевания. Чтобы исключить распространение патологических процессов, следует изменить привычный образ жизни.
Если причиной обострения основного заболевания, например, остеохондроза, становится профессиональная деятельность, то необходимо задуматься о смене места работы. Врачи рекомендуют вести активный образ жизни, избегая любых серьезных физических нагрузок.
Симптоматические проявления
В развитии шейного спондилоартроза можно отметить стадийность с разной выраженностью признаков патологии и степенью тяжести течения болезни:
- Первая стадия (1 степень). Это начальная фаза заболевания, когда клиническая картина не имеет выраженного проявления. Суставные ткани уже начинают деструктировать, теряя эластичность, но человек ощущает лишь небольшой дискомфорт в области шеи, да и то только после значительных нагрузок. Именно на этом этапе надо начинать лечение, но обращения к врачу редки, а болезнь обнаруживается лишь при осуществлении профилактического осмотра.
- Вторая стадия (болезнь 2 степени). В этот период при нагрузках на шейный отдел появляется болевой синдром, локализующийся в области шеи с иррадиацией в спину и плечи. В развитии болезни четко просматривается дегенеративный характер.
- Третья стадия (3 степень). Этот этап характеризуется формированием остеофитов и провоцированием воспалительных процессов. Больной человек ощущает ограничения подвижности, вызванные нарушением функций сустава.
- Четвертая стадия (4 степень). На этом этапе можно говорить о запущенной форме болезни. Сустав значительно или полностью утрачивает подвижность. Возникает деформация сустава, анкилоз, спондилез, разрастание остеофитов. На этой стадии процессы необратимы. Лечебная задача ставится реальная — это остановка дальнейшего прогрессирования патологии, а единственный эффективный способ лечения — хирургическая операция.
Для того чтобы можно было эффективно бороться с шейным спондилоартрозом, его необходимо выявлять как можно раньше
В связи с этим особенно важно суметь выявить первые симптомы заболевания. Вначале проявляются неврологические признаки
Затем следует обратить внимание на такие симптомы:
- болевые ощущения в затылочной области;
- непродолжительный болевой синдром в районе шеи с иррадиацией в предплечье, руки, лопатки;
- головокружение;
- зрительные проблемы;
- «затекшая» шея сразу после утреннего подъема.
При прогрессировании патологии симптомы становятся явными:
- онемение в области шеи и плеч;
- шумовой фон в ушах;
- скачки артериального давления;
- ограничение суставной подвижности.
Наиболее характерный признак — интенсивные боли. Если на 1–2 стадии болевые ощущения появляются только после нагрузок и исчезают после отдыха, то в последующем болевой синдром возникает и в состоянии покоя. Особенно неприятно, когда боли мучают ночью, вызывая бессоницу. Боли распространяются с шеи на затылочную область, плечи, спину, руки.
Чем опасен шейный спондилоартроз? Прямое следствие запущенной болезни — полное обездвиживание сустава, т.е. невозможность поворота головы.
Следует также помнить, что шея соединяет головной мозг с остальным телом человека, и в этой зоне проходят важнейшие питающие сосуды и нервные каналы. Сдавливание их при значительной деформации сустава способно вызвать серьезные нарушения мозговой деятельности.
Причины развития патологии

- Повреждение позвоночника. При этом спровоцировать разрушение хрящевой ткани может даже ушиб или разрыв связок.
- Физическое перенапряжение. Из-за этого патология развивается в основном у профессиональных спортсменов и людей с тяжелой физической работой.
- Неправильная осанка.
- Постоянная работа за компьютером.
- Нарушение водного баланса в организме.
- Сбои в обменных процессах, гормональные нарушения.
- Инфекционные и вирусные заболевания.
- Возрастные изменения.
- Наследственная предрасположенность.
- Ожирение.
Чаще всего спондилез и спондилоартроз развиваются из-за комплексного негативного воздействия: пассивный образ жизни, неправильное питание, постоянная работа за компьютером. А такой образ жизни характерен для большинства. Поэтому каждому человеку требуется хотя бы раз в полгода проводить полное медицинское обследование. Так как на начальных стадиях остановить развитие спондилеза и спондилоартроза намного проще. А вот на последних стадиях деформирующий артроз шеи при отсутствии лечения может стать причиной инвалидности.