Синдром гийена
Содержание:
Что такое синдром Гийена-Барре?
Синдром Гийена является результатом вторичной патологической реакцией иммунитета человека на инфекционный агент. Данное нарушение относится к наиболее тяжело протекающим аутоиммунным заболеваниям.
Это патологическое состояние сопровождается появлением множественных очагов воспалительного процесса в организме больного. На фоне воспаления наблюдается стремительное разрушение миелиновой оболочки нервов. Это приводит к параличам мышц конечностей и другим некрологическим нарушениям.
Данное заболевание всегда протекает в острой форме. Наиболее часто первые признаки такого патологического состояния, как болезнь Гийена-Барре, появляются примерно через 1-2 недели после перенесенной инфекции. При своевременном начале лечения у пациентов, страдающим этим аутоиммунным заболеванием, имеются все шансы на полное восстановление.
Лечение синдрома Гийена-Барре
Пациент с диагностированным синдромом Гийена-Барре должен находиться в медицинском учреждении, в котором есть отделение реанимации. Так как даже лёгкая форма заболевания в острой фазе может осложниться дыхательной недостаточностью, серьёзным нарушением сердечного ритма, требующим незамедлительного медицинского вмешательства.
В момент прогрессирования заболевания проводится динамическое наблюдение за пациентом, включающее оценку дыхания (а именно жизненной ёмкости лёгких), ритма сердца, артериального давления, функции тазовых органов и состоятельности бульбарной группы мышц.
Искусственную вентиляцию лёгких начинают, когда ЖЕЛ уменьшается до 12 — 15 мл/кг. Первыми проявлениями дыхательной недостаточности служат ослабление или потеря голоса, длительные паузы для вдоха при разговоре, потливость и тахикардия при попытке форсированного дыхания. Развитие бульбарного паралича приводит к необходимости интубации и введения назогастрального зонда для питания, в крайних случаях показано наложение гастростомы. Тяжёлое нарушение ритма сердца (брадиаритмия, которая может осложниться асистолией) требует установки искусственного водителя ритма.
Методами лечения синдрома Гийена-Барре с доказанной эффективностью являются плазмаферез и введение донорского иммуноглобулина внутривенно, которые способны ускорять восстановление и снижать риск формирования стойкого неврологического дефицита.
Применение данной терапии оправдано в фазе прогрессирования полиневропатии (то есть не позже, чем 14 дней от появления первых симптомов) в случаях умеренного и тяжёлого течения, сопровождающегося выраженным тетрапарезом.
Плазмаферез заключается в замещении плазмы крови 5% раствором альбумина, изотоническим раствором натрия хлорида или другими плазмозамещающими жидкостями. Курс лечения включает до шести сеансов плазмафереза. Относительными противопоказаниями к этому методу терапии являются печёночная и почечная недостаточность, нарушение свёртываемости крови, риск кардиоваскулярных осложнений.
Введение донорского человеческого иммуноглобулина достаточно безопасно и применяется при неэффективности плазмафереза либо отсутствии возможности его провести. Побочным действием этого способа лечения является риск развития анафилактической реакции, появление головной боли, тошноты, повышения температуры тела.
В некоторых случаях даже при применении этих методов лечения возникают рецидивы заболевания (10 — 15%). Тогда терапию продлевают. В дальнейшем пациентам противопоказана вакцинация, так как она может спровоцировать возобновление полиневропатии.
Немаловажным при синдроме Гийена-Барре является правильный уход за больными, который включает:
- борьбу с пролежнями и контрактурами – для этого необходимо менять положение пациента в постели каждые 2 часа, обрабатывать кожу, проводить массаж;
- профилактику тромбозов и тромбоэмболии – вводится Гепарин или Фраксипарин;
- контроль артериального давления – при повышении давления применяют гипотензивные средства (Нифедипин, Эналаприл и т.д.), при развитии гипотензии используют кофеин, инфузии растворов (Реамберин, Реополиглюкин, Волювен);
- уход за роговицей глаза при парезе мимической мускулатуры – закапывание глазных капель, повязки на ночь.
При болевом синдроме назначаются анальгетики (Анальгин, Пенталгин, Темпалгин) или нестероидные противовоспалительные средства (Дексалгин, Кеторол), в случае их неэффективности – антиконвульсанты (Карбамазепин, Топирамат, Ламотриджин), трициклические антидепрессанты (Амитриптилин).
Реабилитационные мероприятия начинают как можно раньше. Они включают массаж поражённых конечностей, ЛФК для всех групп мышц, физиотерапевтические процедуры (электрофорез, озокерито- и парафинотерапию, бальнеотерапию – радоновые и сероводородные ванны и т.д.).
Лечение
Лечение синдрома Гийена-Барре осуществляется только в условиях медицинского учреждения. Оно включает несколько аспектов: правильный уход за пациентом, аппаратное наблюдение и помощь, специфическую и симптоматическую медикаментозную терапию, а также оперативное вмешательство в случае необходимости.
Уход за человеком с синдромом Гиейна-Барре направлен на обеспечение нормальных условий жизнедеятельности и профилактику осложнений, связанных с обездвиженностью – пролежней, тромбоза и так далее. Для этого необходимо менять положение тела больного минимум 1 раз в 2 часа, периодически очищать его кожу, контролировать работу кишечника и мочевого пузыря, проводить пассивную гимнастику.
Поскольку синдром Гийена-Барре иногда сопровождается слабостью и параличом респираторных и бульбарных мышц крайне важно постоянно контролировать дыхательную активность, сердечный ритм и артериальное давление пациента с помощью специальных аппаратов. В некоторых случаях требуется установка электрокардиостимулятора, подключение к устройству искусственной вентиляции легких (при снижении их емкости на 25-30%), введение назогастрального зонда (при бульбарном параличе) и катетеризация мочевого пузыря
Терапия синдрома Гийена-Барре, целью которой является купирование аутоиммунной реакции, имеет 2 направления:
- Назначение иммуноглобулина класса G. Он вводятся внутривенно в течение 5 дней по 0,4 г/кг. Среди побочных эффектов – головные боли, гипертермия, тошнота. В результате лечения улучшаются дыхательные функции.
- Мембранный плазмаферез. Часть плазмы крови пациента (около 40 мл/кг) замещается раствором хлорида или реополиглюкином. Обычно проводят 4-6 сеансов через день. Благодаря плазмаферезу уменьшается выраженность парезов и длительность ИВЛ. Побочные эффекты – аллергия, гемолиз, электролитный дисбаланс.
Кроме того, для снятия симптомов синдрома Гиейна-Барре назначаются витамины группы В, антигистамины, жаропонижающие, анальгетики, лекарства для регулирования ритма сердца и давления, антитромбические и антихолинэстеразные средства, а также капли для увлажнения роговицы. При длительных бульбарных расстройствах и дыхательной недостаточности может понадобиться трахео- или гастростомия.
Классификация и формы болезни
Синдром Барре-Льеу проявляется в каждом случае индивидуально. Это зависит от локализации участков мозга, которые лишаются кровообращения при обострении.
Каждая из форм сопровождаться характерными клиническими признаками:
Еще советуем:Симптомы смещения шейных позвонков
- заднешейный синдром — пульсирующая боль в задней части головы, может отдавать в лобные доли;
- вестибулокохлеарный — шум в ушах, нарушения слуха, головокружения;
- офтальмический — конъюнктивит, ухудшение зрения, слезотечение;
- вегетативный — бессонница, повышенная или сниженная температура, кожный зуд;
- синкопально-вертебральный — потеря сознания при резких поворотах головы;
- базиллярная мигрень — спазм артерий, который сопровождается головной болью, головокружением, обмороками;
- синдром преходящих ишемических атак — тошнота, нарушения сознания;
- синдром эпизодических дроп-атак — кратковременный паралич верхних конечностей и запрокидывание головы назад.
Эти симптомы зависят от причины появления мигрени и расположения участка головного мозга, который оказывается без нормального кровоснабжения. Клинические проявления могут стать одним из важных диагностических факторов.
Диагностика
В первую очередь доктор собирает анамнез
Важно уточнить такие аспекты:
- Период, когда человек последний раз болел вирусно-респираторными болезнями. Согласно статистике, около 80% пациентов заболевают после перенесенных недугов инфекционного характера.
- Проходит ли пациент какую-либо медикаментозную терапию в данный момент. Некоторые лекарственные препараты могут становиться причиной развития синдрома.
- Проводились ли недавно вакцинации или оперативное вмешательство.
- Страдает ли пациент от онкологических, аутоиммунных заболеваний или ВИЧ.
- Были или нет случаи серьезных травм в последнее время.
Затем проводится диагностика лабораторными и инструментальными методами:
- общий и биохимический анализы крови и мочи;
- исследование спинномозговой жидкости (полученной при помощи люмбальной пункции);
- МРТ;
- ЭКГ;
- электромиография;
- исследование дыхания (спирометрия и др.).
Во время проведения диагностики могут быть назначены дополнительные анализы для исключения болезней с аналогичной симптоматикой. В целом, чем раньше человек обратится в больницу и будет назначено корректное лечение, тем больше шансов на полное выздоровление.
Как лечить синдром Гийена-Барре?
Синдром Гийена-Барре сложно излечимое заболеваний, однако терапия проводится с целью:
- поддерживать жизненно важные функций,
- купировать аутоиммунный процесс с помощью специфической терапии,
- предупредить осложнения.
В качестве специфической терапии синдрома Гийена-Барре применяют пульс-терапию иммуноглобулинами класса С и плазмаферез. Такое лечение синдрома Гийена-Барре показано при тяжелом и среднетяжелом течении заболевания. Эффективность обоих методов приблизительно одинакова, их одновременное проведение нецелесообразно. Метод лечения выбирают в индивидуальном порядке, с учетом доступности, возможных противопоказаний и пр.
- Плазмаферез — уменьшает выраженность парезов, продолжительность искусственной вентиляции легких, улучшаюет функциональный исход. Обычно требуется 4-6 операций с интервалом в 1 день; объем замещаемой плазмы за одну операцию должен быть не менее 40 мл/кг. Не рекомендуется проведение плазмафереза при печеночной недостаточности, тяжелых патологиях сердечнососудистой системы, нарушениях свертывания крови, инфекцировании. Среди вероятных осложнений — гемодинамические расстройства, геморрагические нарушения, аллергические реакции, нарушения электролитного состава, развитие гемолиза.
- Иммуноглобулин класса С назначается для внутривенного введения в дозе 0,4 г/кг 1 раз в день в течение 5 дней. Лечение синдрома Гийена-Барре иммуноглобулином уменьшает продолжительность ИВЛ и улучшает функциональный исход. Среди побочных эффектов отмечаются головные и мышечные боли, лихорадка, тошнота, тромбоэмболия, асептический менингит, гемолиз, острая почечная недостаточность и пр. Противопоказан иммуноглобулин при врожденном дефиците IgА и наличии в анамнезе анафилактических реакций на препараты иммуноглобулина.
Симптоматическая терапия синдрома Гийена-Барре нацелена на устранение конкретных проявлений, последствий развившегося заболевания:
- для коррекции нарушений кислотно-основного и водно-электролитного балансов, при выраженной артериальной гипотензии используется инфузионная терапия;
- при стойкой выраженной артериальной гипертензии назначают антигипертензивные препараты (бета-адреноблокаторы или блокаторы медленных кальциевых каналов);
- при выраженной тахикардии назначают р-адреноблокаторы (бисопролол);
- при брадикардии уместен атропин;
- при развитии интеркуррентных инфекций необходима антибиотикотерапия (обычно препаратами широкого спектра действия, как то фторхинолоны);
- для профилактики тромбоза глубоких вен и тромбоэмболии легочной артерии следует использовать низкомолекулярный гепарин в профилактических дозах дважды в сутки;
- при болях ноцицептивного происхождения (мышечные, механические) уместен парацетамол или нестероидные противовоспалительные средства,
- при болях невропатического характера препаратами выбора становятся габапентин, карбамазепин, прегабалин.
При синдроме Гийена-Барре в определенных случаях целесообразно осуществить хирургическое вмешательство, оно скорее направлено на борьбу с развившимися последствиями прогрессирующего синдрома:
- наложение трахеостомы при необходимости длительной (более 7-10 сутки) ИВЛ;
- наложение гастростомы при тяжелых и длительных бульбарных нарушениях.
Летальность при СГБ в среднем составляет 5% и происходит она по причине развившейся дыхательной недостаточности, аспирационной пневмонии, тромбоэмболии легочной артерии, сепсиса и других инфекций. К неблагоприятному исходу ведут возраст старше 60 лет, быстро прогрессирующее течение заболевания, тяжелое поражение аксонов вследствие заболевания.
Синдром Гийена-Барре
Недавно неврологи отмечали вековой юбилей описания редкого, но очень опасного заболевания, известного под названием «синдром Гийена-Барре». Любопытно, что оно не совсем справедливо, как, собственно, и сам вековой юбилей. Но будем последовательны и расскажем обо всём по порядку.
Итак, 10 фактов о синдроме Гийена-Барре.
1. Синдромом Гийена-Барре (СГБ) называют острую аутоиммунную воспалительную полирадикулоневропатию(полинейропатию).
Что это означает? Это означает, что «сошедшая с ума» иммунная система человека атакует периферические нейроны, вызывая воспаление. Как результат — парезы (ослабление мышечной силы), нарушения чувствительности, проблемы с дыханием.
Достаточно часто плачевным итогом оказывается смерть в результате остановки дыхания или сердца.
2. Несмотря на то, что мы сейчас отмечаем «столетие» заболевания, второе его название — «восходящий паралич Ландри» — говорит, что всё не так уж просто. Французский медик и учёный Жан Батист Октавий Ландри де Трезилля прожил всего 39 лет, но успел в 1859 году описать десять случаев «восходящего паралича». И только более 50 лет спустя заболевание вновь «переоткрыли».
Гийен-Барре-Штроль
3. С последущим наименованием патологии тоже не всё просто: в статье, вышедшей в Париже в 1916 году (G. Guillain, J. A. Barré, A. Strohl: Le réflexe médico-plantaire: Étude de ses caracteres graphiques et de son temps perdu. Bulletins et mémoires de la Société des Médecins des Hôpitaux de Paris, 1916, 40: 1459-1462), как можно заметить, три автора. Жорж Гийен, его друг Жан Барре и Андре Штроль – франзузские неврологи, изучавшие болезнь. Однако в статье Драганеску и Клаудиану, вышедшей в 1927 году, упоминается именно синдром Гийена-Барре, а вклад Штроля был пересмотрен. Кстати, друзья приветствовали такой выбор авторов. Ну и ещё один интересный момент: все три «новооткрывателя» заболевания, в отличие от Ландри, прожили более 85 лет.
4. Чаще всего иммунная система при СГБ поражает шванновские клетки и разрушает миелиновую оболочку нейронов, что и приводит к гибели периферических нейронов. Сами аксоны непосредственно атакуются гораздо реже.
Campylobacter Jejuni
5. Желудочная или кишечная инфекции очень сильно повышает шанс развития синдрома Гийена-Барре. Так, энтерит (воспаление тонкой кишки), вызванный кампилобактерией, увеличивает подобный риск ровно в 100 раз.
6. Сейчас, с развитием интенсивной терапии и появлением аппарата искусственной вентиляции лёгких, смертность от этого заболевания упала до 5%, раньше этот показатель был намного выше. Тем не менее, примерно 15% пациентов остаются инвалидами с параличами.
7. СГБ — далеко не приговор. Полное восстановление происходит примерно в 70% случаев. Хорошо известны примеры датского футболиста Моргена Вигхорста, продолжившего карьеру после СГБ, или немецкого футболиста Маркуса Баббеля, боровшегося и с синдромом, и с вирусом Эпштейна-Барр, который прервал свою карьеру лишь примерно на год.
Маркус Баббель
8. Синдром Гийена-Барре четыре раза выступает версией диагноза команды доктора Хауса, но ни разу не становится окончательным диагнозом.
9. Недавно российские учёные предложили новую версию причины синдрома Гийена-Барре. Свой вариант исследователи из Института биоорганической химии РАН им. Академиков М. Шемякина и Ю. Овчинникова опубликовали в журнале Molecular & Cellular Proteomics. По словам учёных, аутоиммунные процессы, а с ними и адаптивный иммунитет, скорее всего, не играют ключевой роли в развитии синдрома Гийена-Барре, а разрушение миелиновой оболочки периферических нервов при этом заболевании не обязательно должно быть опосредовано взаимодействием аутоантител с её поверхностью. Аутоиммунитет может подключаться на более поздних стадиях, вызывая осложнения, но не является первопричиной болезни.
10. Именно синдром Гийена-Барре привёл к отмене концерта известной японской группы Plastik Tree в России в 2010 году.
Альбом Ammonite группы Plastik Tree
У её вокалиста Рютаро Аримуры обнаружили СГБ, и возникло опасение, что он вообще больше не сможет петь. Однако болезнь диагностировали на ранней стадии, и существование группы продолжилось. опубликовано econet.ru
Классификация
СГБ с типичными клиническими проявлениями:
- Демиелинизирующая форма (около 90% случаев заболевания) – в основе заболевания острая демиелинизация корешков спинномозговых и черепно-мозговых нервов.
- Аксональная форма (встречается значительно реже) – характерно поражение аксонов нервов, течение заболевания значительно тяжелее. Она делится на 2 вида:
— острая моторная – отличительная особенность: страдают только двигательные волокна.
— острая моторно-сенсорная – сочетание поражения чувствительных и двигательных волокон.
СГБ с атипичной клинической картиной:
- Синдром Миллера-Фишера – вариант СГБ, характеризующийся триадой симптомов: офтальмоплегия (паралич мышц глаза), арефлексия (снижение, а затем выпадение рефлексов), атаксия мозжечкового типа (нарушение координации движения).
- Острая сенсорная полинейропатия – сочетание выраженных нарушений чувствительности и нарастающей сенситивной атаксии (нарушение походки и координации движений вследствие страдания мышечно-суставной чувствительности).
- Острая пандизавтономия – характеризуется вовлечением в процесс как симпатической, так и парасимпатической частей автономной нервной системы, вследствие чего возникает симптомокомплекс: ортостатическая гипотензия, нарушение моторики ЖКТ вплоть до гастропареза, нейрогенные нарушения мочеиспускания, нарушение аккомодации и зрачковых реакций, нарушение работы слюнных желез. Нарушение потоотделения и др.
- Острая краниальная полиневропатия – отличается вовлечением в процесс изолированно черепных нервов.
- Фаринго-цервико-брахиальная форма – характеризуется нарушением функции мышц глотки, рук и сгибателей шеи.
- Парапаретический париант – заболеванию подвергаются нижние конечности, а верхние остаются незатронутыми.
Диагноз синдрома Гийена-Барре
Первоочередная роль в выздоровлении отводится на вовремя поставленный диагноз и адекватное лечение. Для определения диагноза СГБ используют специально разработанные американскими учеными методики, которые легли в основу критериев, предложенных экспертами Всемирной Организации Здравоохранения, для определения диагноза СГБ.
Критерии, используемые при постановке диагноза СГБ:
- Признаки, необходимые при постановке диагноза данного заболевания (понижение мышечного тонуса в конечностях, ухудшения сухожильных рефлексов).
- Признаки, которые поддерживают диагноз СГБ. Клинические признаки, прогрессирование — нарастающие симптомы нарушения двигательных рефлексов стабилизируются к четвертой неделе начала заболевания, симметричного поражения, нарушения чувств, поражение лицевого нерва. Характерное восстановление — большинство пациентов реабилитируются в течение четырех-пяти недель, нарушения вегетативной системы. Возможные варианты заболевания, изменения цереброспинальной жидкости, которые поддерживают диагноз заболевания (значительное и стремительное повышение белка, изменение клеточного состава жидкости).
- Признаки, вызывающие сомнение в диагнозе (асимметричность двигательных нарушения и др.).
Для установления четкого и правильного диагноза проводится ряд необходимых исследований:
- Электромиография. Проведение нервного импульса замедлено при СГБ.
- Поясничная пункция цереброспинальной жидкости. Лабораторный анализ показывает повышение уровня белка и изменение клеточного состава.
- Дифференциальный диагноз.
Основные признаки синдрома Гийена-Барре
Первоначально патология имеет много общего с вирусными инфекциями и проявляется утомляемостью и слабостью, подъемом температуры тела и ломотой суставов. По мере прогрессирования болезнь Гийена-Барре приобретает выраженные специфические симптомы:
- Слабость рук и ног, которая начинается с неприятных ощущений в области стоп, потом распространяется на голени и кисти. Боль сменяется полным отсутствием чувствительности и онемением конечностей, причем поражаются сразу и левые, и правые. Пациент теряет контроль над собственными движениями: он не способен встать с кровати и удержать в руках какие-либо предметы.
- Поскольку основным в патогенезе заболевания является поражение мышц, то проявляется затруднение глотания. Человек давится не только едой и питьем, но и собственной слюной. При этом вместе с параличом гортани развивается и ослабление работы жевательных мышц.
- Заболевание Гийена-Барре сопровождает и такой симптом, как недержание. Мочевой пузырь и сфинктеры уретры расслабляются, что приводит к неприятным последствиям. В 90% случаев подобное проявление сопряжено и с метеоризмом, а также неспособностью контролировать отхождение газов из кишечника.
- У пациентов отмечается значительное увеличение живота в объеме. Им сложно дышать грудью из-за ослабления диафрагмы, поэтому приходится задействовать брюшные мышцы. Последствия такого симптома могут быть угрожающими, поскольку он приводит к асфиксии.
- Наиболее опасны вегетативные нарушения, проявляющиеся снижением артериального давления, урежением частоты дыхательных движений и тахикардией.
Полирадикулонейропатия (множественное поражение периферических нервов, проявляющееся вялыми параличами, нарушениями чувствительности, трофическими и вегетососудистыми расстройствами) диффузно поражает организм, то есть в процесс вовлекаются многие нервы, как центральные, так и периферические. Именно с этим связано подобное разнообразие симптомов.
Принято выделять также несколько форм недуга. Полирадикулонейропатия составляет до 90% случаев выявления проблемы и сопровождается разнообразными проявлениями дисфункций нервных структур. Аксональный тип расстройства протекает с избирательным поражением двигательных волокон. Синдром Миллера-Фишера – еще одна разновидность заболевания, которая проявляется мозжечковой атаксией и отсутствием рефлекторных реакций.
Лечение Синдрома Барре — Льеу:
Лечение комплексное. Выраженные проявления заболевания (резкие головные боли, головокружение с тошнотой и рвотой, корешковый болевой синдром, преходящие нарушения мозгового кровообращения) требуют госпитализации больного. При остром корешковом болевом синдроме назначают постельный режим в течение 3 дней и полупостельный режим в течение 3-5 дней. Большое значение имеет положение больного в постели: на спине, с низкой небольшой подушкой, под шею можно подложить мешочек с нагретым песком, что обеспечит сухое тепло и фиксацию шейного отдела позвоночника в наиболее удобном положении. В дальнейшем рекомендуется физиотерапия: диадинамические и синусоидные модулированные токи, электрофорез растворов эуфиллина, анальгина (на заднюю поверхность шеи, надплечья), магнитотерапия, фонофорез гидрокортизона. Во всех стадиях процесса при болевом синдроме рекомендуется переменное магнитное поле в пульсирующем режиме. Если нет возможности провести физиотерапию, применяют горчичники и мази (эфкамон, никофлекс, финалгон, индометациновую мазь и др.). Показаны аппликации димексида с растворенным в нем индометацином или напроксеном в течение 40-50 мин. При очень сильной боли внутримышечно вводят смесь аминазина, димедрола и анальгина. Рекомендуется иммобилизация шейного отдела позвоночника стеганым мягким воротником. Необходима коррекция сосудистых нарушений путем внутривенного и внутримышечного введения вазоактивных препаратов (эуфиллина, кавинтона, пентоксифиллина, сермиона, ксантинола никотината), внутрь назначают циннаризин (стугерон), а также ганглиоблокаторы (ганглерон) в сочетании с сибазоном (реланиумом). После стихания острых болей можно применять радоновые, хвойные или минеральные ванны, массаж, грязевые аппликации невысокой температуры. При стойком болевом синдроме иногда оказывает эффект рефлексотерапия. Используют также индометацин, ортофен, напроксен, пироксикам и др. Неврозоподобный синдром служит показанием к назначению транквилизаторов и антидепрессантов (хлозепида, мезапама, мебикара, фенибута, сибазона, азафена, амитриптилина и др.). В комплексном лечении учитывают то обстоятельство, что П. н. с. может усугубляться под влиянием инфекционных, токсических, аллергических и других факторов.
Лечебную гимнастику назначают лишь после уменьшения болей. При этом учитывают возраст больного, степень выраженности остеохондроза и его клинических проявлений, наличие сопутствующих заболеваний. Противопоказаны вращательные движения в шейном отделе позвоночника, особенно лицам пожилого возраста, а также запрокидывание головы с переразгибаннем позвоночника. Сеанс лечебной физкультуры обычно длится от 5 до 30 мин и включает упражнения на укрепление мышц шеи, трапециевидных мышц, декомпрессию корешков, которая создается вытягиванием шеи в положении сидя, стоя и лежа с произвольным напряжением мышц
Лечение пассивным вытягиванием следует проводить очень осторожно, т.к. оно может усилить головную боль и головокружение
Вытяжение противопоказано лицам пожилого возраста, при атеросклерозе сосудов головного мозга, гипертонической болезни, хронической недостаточности кровообращения в вертебробазилярном бассейне.
Вне обострения заболевания показано санаторно-курортное лечение, которое включает сероводородные, радоновые или жемчужные ванны, грязи, массаж, ЛФК, а также применение вазоактивных препаратов. Рекомендуется противорецидивное лечение, диспансерное наблюдение, рациональное трудоустройство.
Как это работает
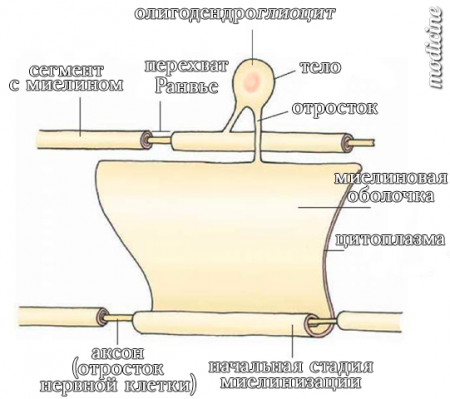
Нервное волокно само по себе передаёт импульсы не очень точно и быстро, поскольку импульсу приходится распространяться по поверхности длиннющего аксона (до метра), постоянно соприкасаясь с другими волокнами и теряя заряд.
Матушка-природа прокачала наши нервы, и они стали иметь изоляцию как на проводах, называемую «миелиновая оболочка». Её образуют окружающие нейроны клетки (их, кстати, в 10-50 раз больше, чем самих нервных) глиоциты, которые своим тельцем буквально закутывают волокно в несколько слоёв, образуя ту самую оболочку. Она не цельная, на каждый аксон приходится множество глиоцитов, которые обволакивают по одному участку волокна (и соседних волокон тоже), формируя такие островки миелина, между которыми остаются стыки — перехваты Ранвье.
Теперь нервный импульс проходит не по всей поверхности аксона, а только по оголённой: он как бы перескакивает от перехвата до перехвата, что значительно увеличивает скорость и уменьшает потери.
Если взять витую пару или ЮСБ-шнурок и удалить изоляцию внутренних проводков даже на небольшом участке, они неизбежно будут контактировать друг с другом и терять инфу. В случае описываемого синдрома миелиновая оболочка разрушается, оголяя нерв, что приводит к дисконнекту и всем сопутствующим проблемам потери сигнала.
К счастью, наши внутренние нервные провода умеют восстанавливаться самостоятельно (хоть и не всегда), поэтому со временем повреждённые островки миелина восстанавливаются на новые, правда, более мелкие — там, где раньше был один, вырастает 2-3-4, а значит, стыков между ними становится больше, и скорость проведения импульса навсегда снижается, хотя практического значения это обычно не имеет.