Острый аппендицит: симптомы кохера-волковича и методы удаления аппендикса
Содержание:
- 1.Пальпация желчного пузыря (симптом Курвуазье).
- Причины аппендицита
- Локализация отростка, который воспалился
- Симптом Кохера. Характерные признаки аппендицита
- 1.Определение размеров грыжевых ворот.
- Реабилитация и восстановление
- Первичная диагностика острого проявления
- Определение болезни. Причины заболевания
- Профилактика
- Симптом Ровзинга
- Перитонит
- Симптоматика аппендицита
- Симптомы аппендицита
- Осложнения аппендицита
1.Пальпация желчного пузыря (симптом Курвуазье).
Пальпацию
желчного пузыря производят в области
его проекции (точка пересечения наружного
края прямой мышцы живота и реберной
дуги или несколько ниже, если отмечается
увеличение печени), в том же положении
больного и по тем же правилам, что и
при пальпации
печени.
Увеличенный
желчный пузырь может пальпироваться в
виде грушевидного или яйцевидного
образования, характер поверхности
которого и консистенция зависят от
состояния стенки пузыря и его содержимого.
В
случае закупорки общего желчного протока
камнем желчный пузырь сравнительно
редко достигает больших размеров, так
как возникающий при этом длительный
вялотекущий воспалительный процесс
ограничивает растяжимость его стенок.
Они становятся бугристыми и болезненными.
Аналогичные явления наблюдаются при
опухоли желчного пузыря или наличии в
нем камней.
Прощупать
пузырь в виде гладкого эластичного
грушевидной формы тела можно в случае
обтурации выхода из пузыря (например,
камнем или при эмпиеме, при водянке
желчного пузыря, сдавлении общего
желчного протока, к примеру, при раке
головки поджелудочной железы — симптом
Курвуазье — Герье).
Симптом
Курвуазье (Courvoisier): пальпация увеличенного
растянутого безболезненного желчного
пузыря в сочетании с механической
желтухой, обусловленной опухолью.
Причины аппендицита
Причин возникновения аппендицита несколько:
- Закупорка входа в червеобразное окончание прямой кишки — самая распространенная. Это может случиться из-за попадания инородных тел, каловых масс. Закупорка может произойти и от сдавливания верхней части аппендикса образованиями спаечных процессов при энтерите и холецистите.
- Застой содержимого отростка. Это ведет к ослаблению его защитных функций, отчего в аппендиксе начинают активно размножаться болезнетворные бактерии — стафилококки, кишечная палочка, стрептококки. Они и вызывают воспаление.
- Спазм сосудов, которые снабжают кровью аппендикс.
- Травма брюшины, которая может повлечь за собой перемещение или повреждение червеобразного отростка.
- Беременность. Отросток может сместиться из-за разрастания матки.
- Склонность к запорам.
- Плохая кишечная перистальтика.
- Переедание.
- Недостаток растительных волокон, микроэлементов, витаминов в рационе.
- Болезни ЖКТ.
- Наследственные факторы.
- Инфекционные заболевания.
- Наличие паразитов.
- Вредные привычки.
- Стрессы.
Локализация отростка, который воспалился
Зная то, что симптом Кохера сопровождает острый аппендицит, можно своевременно диагностировать заболевание на начальном этапе. Локализация болевых ощущений позволяет понять, в какой именно части находится этот орган. Если наблюдается стандартный классический вариант, то располагаться он будет с правой стороны. Однако если боль локализована в ином месте, то есть возможность того, что и располагается он иначе. Это следует учитывать в процессе проведения диагностики.
Можно говорить о том, что воспаленный орган имеет тазовое расположение, если боль сосредоточена в области лона или справа и внизу живота. Если боли локализуются в пупочной области, то можно судить о медиальном расположении воспаленного органа (по средней линии тела).
Бывает, что боль локализуется в поясничной или паховой области, в районе гениталий. Это является прямым свидетельством того, что аппендикс расположен позади слепой кишки. Однако в подобном случае не обойтись без дифференциальной диагностики, проводимой с целью исключения почечных патологий и поражений мочеточника.
Весьма редко может наблюдаться боль внизу и слева живота. Это говорит о том, что расположение аппендикса нестандартное. Он и слепая кишка расположены слева.
Симптом Кохера. Характерные признаки аппендицита
Сложно переоценить важность своевременной диагностики острого аппендицита. Ведь игнорирование характерных признаков может стать причиной перитонита и привести к летальному исходу
Одним из них является симптом Кохера. Но он, к сожалению, наблюдается не у всех больных.
Описание симптома
Существует достаточно много признаков того, что у пациента началось воспаление аппендикса. Но одним из самых первых проявляется следующий симптом. Сначала боль возникает в эпигастральной области. Также ее называют подложечной. Она расположена сразу под мечевидным отростком – самым коротким участком грудины, к которому сходятся ребра впереди.
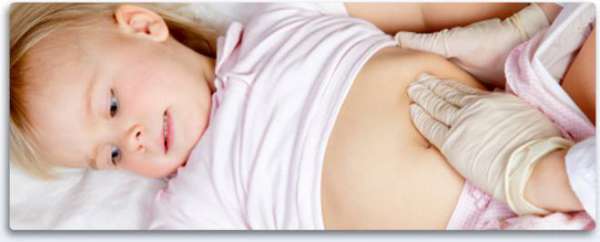
Симптом Кохера-Волковича заключается в том, что спустя 1-3 часа после появления болей человек отмечает, что они перемещаются в подвздошную область. Как правило, они локализируются внизу, в правой части брюшной стенки.
Чтобы облегчить состояние больные часто принимают такое положение: они ложатся на правый бок, ноги сгибают в коленях и подтягивают к животу.
Характерные признаки аппендицита
На начальных стадиях не все способны заподозрить возникшее воспаление аппендикса. Часто проблемы начинаются с чувства дискомфорта в области ЖКТ.
Появляются боли в эпигастральной области, иногда они локализируются в районе пупка. Это и есть симптом Кохера при аппендиците. Многие отмечают ощущения колик, вздутия живота и чувства распирания.
После выхода газов или дефекации состояние может ненадолго улучшиться.
Но боли усиливаются спустя 1-3 часа. Приступообразные ощущения сменяются постоянными. Боли носят распирающий и давящий характер. Дискомфорт перемещается вниз живота. При этом любое движение и нагрузка лишь ухудшают ситуацию. Боли обостряются при глубоких вдохах, кашле, ходьбе, езде на транспорте (при тряске). Это наблюдается в равной мере как у взрослых, так и у детей.
Локализация воспаленного отростка
Зная, что симптом Кохера наблюдается при остром аппендиците, можно диагностировать начало этого заболевания. Также по локализации болей можно понять, где именно находится этот орган.
При стандартном классическом варианте расположения он будет с правой стороны. Но если боль локализируется в другом месте, то, возможно, что он размещается иначе.
Об этом необходимо помнить при проведении диагностики.
Так, если боли сосредотачиваются в районе лона и нижней правой части живота, то может наблюдаться тазовое положение воспаленного органа. При его расположении в районе медиальной (средней) линии тела, неприятные ощущения будут локализироваться в районе пупка.
Достаточно редко наблюдаются боли в левой нижней части живота. Это значит, что аппендикс расположен нестандартно. Он вместе со слепой кишкой находится слева.
Диагностика
Для того чтобы определить аппендицит, мало знать лишь симптом Кохера. Существует ряд других признаков, по которым можно поставить точный диагноз. Так, пациент не может сесть из лежачего положения без посторонней помощи. Это называется симптомом Бейли.
Боли усиливаются при наклоне пациента влево. Это является также характерным признаком, названным симптомом Волковича. Состояние ухудшается и в том случае, если попытаться подвести к животу правую ногу.
Симптом Менделя заключается в том, что при поколачивании пальцами по передней части живота боли обостряются в его подвздошной правой части. Он оказывается положительным в 80% случаев.
Для определения начавшегося перитонита проводится несколько иная диагностика. Симптом Кохера определяется только на начальных стадиях заболевания. При развитии воспаления он уже не наблюдается.
Он наблюдается у 98% пациентов с начавшимся перитонитом.
След в медицине
Щвейцарский хирург Кохер первым определил, что воспаление аппендицита начинается с болей в подложечной области под мечевидным отростком. Он жил в XIX- начале XX века. Именно в его честь и был назван этот признак начала воспаления отростка слепой кишки.
Симптом Кохера наблюдается при обострении аппендицита. Поэтому так важна своевременная диагностика. Перемещение болей из эпигастральной в правую подвздошную область называют симптомом Кохера-Волковича.
Но в честь этого хирурга был назван не только указанный признак. Также известен среди эндокринологов симптом Кохера. Он заключается в том, что при взгляде вверх движение глазного яблока отстает от скорости перемещения верхнего века. При этом между краем радужки и верхней кожной складкой становится видна склера. Это является признаком токсичного диффузного зоба.
1.Определение размеров грыжевых ворот.
Определение
размеров грыжевых ворот возможно только
при вправимых грыжах (при невправимых
ущемленных грыжах определить грыжевые
ворота невозможно).
После
вправления грыжи кончиками одного или
нескольких пальцев определяются размеры
грыжевых ворот в двух измерениях или
их диаметр (в см), а также состояние их
краев.
Наиболее
доступны исследованию грыжевые ворота
при пупочных, эпигастральных и срединных
послеоперационных грыжах, при грыжах
другой локализации они менее доступны.
Определение
грыжевых ворот при пупочных грыжах
производиться при пальпации дна пупочной
ямки.
При паховых
грыжах исследование грыжевых ворот
(наружного пахового кольца) у мужчин
производиться в положении больного
лежа, указательным или 3-м пальцем через
нижний полюс мошонки.
Реабилитация и восстановление
После снятия 3–4-недельного скелетного вытяжения, во время которого уже рекомендуется начинать восстановительные мероприятия, пациент на протяжении еще 10 недель должен ходить с использованием опоры — костылей. В это же время начинается массаж, ЛФК и физиотерапия.
Массаж начинают с поглаживаний и растираний, постепенно переходя к менее щадящим методикам. Положительная роль массажа в восстановлении после травмы обусловлена улучшением кровотока в поврежденной конечности, повышении мышечного тонуса и рассасывании отека.
Лечебная физкультура назначается еще во время пребывания пациента в стационаре. В ЛФК входит 3 этапа:
- Начинают с легких упражнений, призванных улучшить трофику тканей.
- На втором этапе упражнения становятся более интенсивными, нацелены на восстановление подвижности в ноге.
- Третий этап включает комплексы, направленные на возвращение конечности к полноценному функционированию.
Объем терапевтических мероприятий и время, которое необходимо для полного восстановления после повреждения, определяют длительность санаторно-курортного и физиолечения.
Разновидности физиолечения: токи ультравысокой частоты, магнитотерапия и другие тепловые процедуры. К санаторно–курортным методам относят грязелечение и бальнеотерапию.
Первичная диагностика острого проявления
Наиболее часто аппендицит имеет острую разновидность, характеризующуюся неожиданным началом, быстрым прогрессированием и явным выражением симптомов болезни. Только 1-1,5% всех случаев относятся к хроническому течению, когда воспалительный процесс развивается длительное время, проявляясь в виде периодических обострений, приступов.
Симптом Кохера. Его использование в первичном диагностировании наиболее распространено. Симптом Кохера получил и другое название – симптом болевой миграции. В его основе лежит постепенное смещение болезненного проявления из эпигастральной зоны в нижнюю, правую часть живота (подвздошный участок). Вероятность, что виной такого признака является аппендицит, превышает 50%.
Симптом Воскресенского или признаки брюшного раздражения. Для диагностирования проводится простой тест: в области живота натягивается ткань рубашки, а затем, в продольном направлении обеспечивается быстрое проведение ребром ладони. Если протекает воспалительная реакция в аппендиксе, то болевое ощущение обнаружится в подвздошной зоне справа. Аналогично можно тестировать другие органы, расположенные в этой части тела, при этом болезненный синдром будет соответственно менять свой очаг.
Симптом Ровзинга. Несмотря на достаточно редкое использование методики, она считается достаточно надежной, и основывается на болевом синдроме при газовом давлении в слепой кишке. Искусственно такой эффект создается следующим образом. Пациент укладывается на спину. С помощью одной руки врач придавливает ободочную кишку (в нижней впадине живота слева), а другой – обеспечивает толчки немного выше. Если в подвздошной области справа появляется боль, то можно диагностировать аппендицит.
Симптом Ситковского. Проверочный тест основан на том, что при смещении кишечных петель происходит компрессия аппендикса, отзывающаяся болевым синдромом при аппендиците. Такое явление легко вызвать, уложив пациента на левый бок.
Симптом Образцова. Он предназначен для выявления патологии с ретроцекальным размещением аппендикса. Для проведения обследования испытываемому пациенту придется поднять правую нижнюю конечность, не изгибая её и находясь в лежачем положении на спине. Поясничные и брюшные мышцы вызывают компрессию аппендикса, что и вызывает болезненные ощущения в нижней впадине живота.
Определение болезни. Причины заболевания
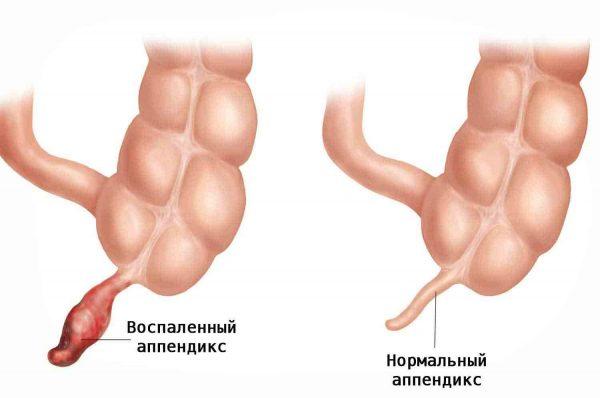
Острый аппендицит — это быстро развивающееся воспаление червеобразного отростка (лат. appendix) слепой кишки.
Нет в хирургии заболевания более известного, чем острый аппендицит, но эта «известность» ни в коей мере не делает его простым и легким в выявлении и лечении. Любой хирург, часто сталкивающийся в своей профессиональной деятельности с этим заболеванием, скажет вам, что установка диагноза острого аппендицита в каждом конкретном случае — задача нелегкая, вариативная и основана прежде всего на опыте и интуиции врача.
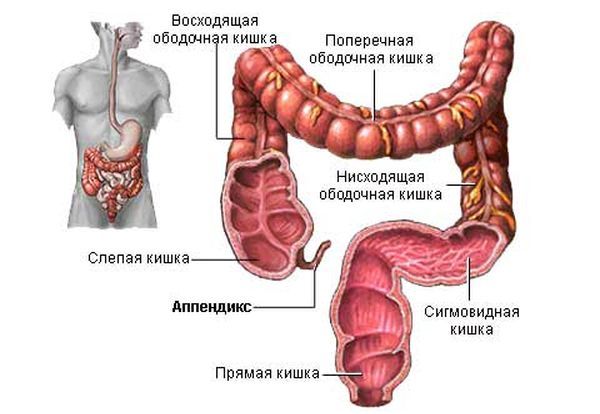
Аппендикс представляет собой отходящую от стенки слепой кишки и слепо заканчивающуюся трубчатую структуру длиной 4-10 см, диаметром 0,5-0,7 см.
Стенка аппендикса состоит из тех же 4 слоев, что и друге отделы кишечника, и толщина ее примерно такая же. Но хотя червеобразный отросток является частью кишечника, в функциях переваривания пищи он практически не участвует. Еще менее столетия назад в научных кругах он считался бесполезной частью организма, к тому же весьма опасной и непредсказуемой
Представьте, что вам завтра предстоит выступление на важной конференции, международный перелет, ну или ваша собственная свадьба. Вы здоровы и бодры, преисполнены грандиозных планов
И вдруг ночью (как правило, именно в это время суток) у вас внезапно развиваются боли в животе, тошнота, рвота, врач в приемном покое круглосуточной больницы устанавливает диагноз: острый аппендицит. Планы рушатся, вы оказываетесь на операционном столе. И это может случиться с любым человеком в любой момент. Возникает логичный и оправданный вопрос: а ежели он, этот несчастный отросток, и не нужен вовсе, не удалять ли его всем подряд заранее в определенном возрасте? Скажем, в детстве? Нет, не нужно. Опыт профилактической плановой аппендэктомии военнослужащим нацистской Германии в 30-х годах XX века показал, что в дальнейшем подвергшиеся операции люди гораздо чаще остальных страдали от хронических заболеваний кишечника и инфекционных заболеваний в целом. Как выяснилось при дальнейших исследованиях, в аппендиксе имеется повышенное содержание лимфоидных тканей. Вероятнее всего, с учетом его расположения на границе тонкого и толстого кишечника, он является прежде всего органом иммунной системы — «стражем» тонкокишечной микрофлоры. Ненужных органов в организме человека нет, и червеобразный отросток не исключение. Немного эпидемиологических сведений: заболеваемость острым аппендицитом составляет 4-6 человек на 1000 населения в год. Ранее он считался самым частым острым хирургическим заболеванием, в последние годы уступает по частоте острому панкреатиту и острому холециститу. Чаще развивается в возрасте 18-42 лет. Почти в 2 раза чаще им заболевают женщины. Может развиваться в детском возрасте, чаще в 6-12 лет.
Говоря о причинах заболевания, предупредим сразу: семечки не винить! Одной, явной и безусловной причины развития острого аппендицита нет. Определенную роль может играть алиментарный фактор, то есть характер питания. Замечено, что в странах с более высоким потреблением мяса частота заболеваемости острым аппендицитом выше. Объяснением служит тот факт, что мясная пища в большей степени служит причиной возникновения гнилостных процессов в кишечнике и нарушения эвакуации. В странах с высокой культурой потребления жареных подсолнечных семечек, как например, в России, данных о повышенной частоте развития острого аппендицита не выявлено. В детском возрасте причиной заболевания может явиться наличие гельминтов в толстой кишке с проникновением их в аппендикс с нарушением эвакуации из последнего.
Профилактика
Чтобы снизить вероятность острого аппендицита, следует придерживаться следующих правил:
- включать в рацион достаточное количество клетчатки для профилактики запоров и гнилостных процессов в кишечнике,
- избегать бесконтрольного употребления антибиотиков, чтобы не допустить развития дисбактериоза,
- повышать иммунитет: вести активный образ жизни, избегать вредных привычек, регулярно принимать витаминные комплексы,
- Раньше за рубежом практиковалась профилактическая аппендэктомия – американские врачи удаляли детям аппендиксы с таким же рвением, как советские врачи вырезали детям гланды при малейших признаках простуды. Однако сейчас от этой практики отказались, поскольку после профилактической аппендэктомии дети страдали от регулярных расстройств пищеварения и были подвержены частым простудам из-за ослабления иммунитета.
Симптом Ровзинга
Довольно редко применяется на практике, что не отменяет его верности, отчего в литературе постоянно упоминаются симптомы Ровзинга и Ситковского. Определяется при появлении болевого синдрома при скоплении газов в прямой кишке.
Доктор проводит следующие манипуляции: надо у лежащего пациента сжать рукой ободочную нисходящую кишку в левой подвздошной части брюшины. Правой рукой при этом совершать немного выше толчкообразные надавливания. Если при таком изменении давления в кишечном тракте больной ощущает боль в подвздошной правой области, то у него диагностируют аппендицит.
Перитонит
Лицо Гиппократа Мерттвенно-бледное с синюшным оттенком кожа лица, глубоко запавшие глаза, тусклые роговицы, заострённый нос. Наблюдают у больных с тяжёлым острым перитонитом, кишечной непроходимостью.
Симптом Менделя Боль, возникающая при лёгком постукивании кончиками пальцев по передней брюшной стенке признак раздражения брюшины.
Симптом Сейля Ослабление дыхания на стороне острого воспаления брюшины, возникает при ограничении движения диафрагмы.
Симптом Тренделенбурга Резко напряжённая передняя брюшная стенка с подтянутыми к паховым отверстиям яичками. Наблюдается при перитоните.
Правило Коупа Если сильная острая боль в животе, возникающая на фоне полного благополучия, продолжается более 6 ч требуется срочная операция. Причина боли острое хирургическое заболевание.
Правило Лежара Поводом для экстренной операции на органах брюшной полости являются три признака, изменяющиеся в течение ближайшего часа: нарастание боли, учащение пульса и раздражение брюшины.
Синдром перитонеальный Отставание в акте дыхания брюшной стенки. Напряжение мышц брюшной стенки. Симптом Щёткина-Блюмберга. Эксудат в брюшной полости.
Грыжи
1 симптом ЛотоцкогоПри очень широких грыжевых воротах пальцем, введённым в паховый канал, удаётся пальпировать стенку толстой кишки в виде мягкой складки, увеличивающейся при натуживании больного. Определяют при скользящей грыже толстой кишки.
2 симптом Лотоцкого Позывы к мочеиспусканию при исследовании грыжевых ворот. Определяют при скользящей грыже мочевого пузыря.
Грыжа Майдля Ретроградное ущемление брыжейки, кишки, находящейся в брюшной полости, а не в грыжевом мешке, с развитием гангрены внутрибрюшной петли.
Грыжа Рье Ущемление петли тонкой кишки в ретроцекальном пространстве.
Грыжа Ложье Грыжа проходит через щель жимбернатовой связки.
Грыжа РихтераПристеночное ущемление кишечной петли, в грыжевом мешке ущемляется только часть окружности кишечной стенки, чаще противоположная линии прикрепления брыжейки.
Грыжа Трейца (околодвенадцатиперстная) Внутренняя (ложная) грыжа, связанная с ущемлением кишки в трейцевом канале.
Грыжа Литтре Грыжа (чаще паховая или бедренная), содержащая в грыжевом мешке дивертикул Меккеля. Он может находится в грыжевом мешке в свободном состоянии, может быть сращен с ним или ущемлён в грыжевом кольце.
Синдром Лорта-Якоба Сочетание дивертикула пищевода, диафрагмальной грыжи и ЖКБ.
Грыжа Шмерла Выпадение студенистого ядра из межпозвоночного диска со сдавлением нервных корешков. Симптомокомплекс зависит от локализации грыжи. Нередко передние грыжи протекают бессимптомно, а задние сопровождаются явлением радикулита.
Симптом Хаушипа Режущая острая боль в нижней конечности поражённой стороны при ущемлённой бедренной грыже.
Симптоматика аппендицита
Аппендицит может проявляться по-разному в зависимости от анатомических особенностей расположения червеобразного отростка. Он может находиться в забрюшинном пространстве, около печени и даже смещаться в область таза во время беременности. По этой причине ни один врач не может однозначно определиться с диагнозом лишь на основе жалоб на боль в области живота.
Классическими признаками считаются следующие:
- боль в эпигастральной области, которая мигрирует вниз и вправо. Связано это с патогенезом аппендицита и особенностями иннервации червеобразного отростка;
- постепенное нарастание болевых ощущений;
- отсутствие аппетита;
- рвота. Как правило, при аппендиците она возникает один или два раза. При этом тошнота и рвота проявляются после появления боли;
- незначительное повышение температуры (до 37-38°С);
- диарея или частые и болезненные позывы к опорожнению кишечника;
- учащенное мочеиспускание;
- увеличение частоты сердечных сокращений;
- изредка наблюдается повышение артериального давления;
- для детей при аппендиците характерно появление болевых ощущений во время мочеиспускания. Связано это с тем, что воспаленный аппендикс раздражает мочевой пузырь.
Симптомы аппендицита
Симптомами острого аппендицита являются:
- Непрекращающаяся боль в области живота. Проявляется внезапно, чаще всего в утреннее или ночное время. Сначала боль локализуется в верхней части живота, недалеко от пупка (или «разливается» по всей области живота), но через несколько часов перемещается в правую сторону — подвздошную область (чуть выше бедра). Такое перемещение называют симптомом Кохера-Волковича и считают наиболее характерным признаком аппендицита. Сначала боль тупая и ноющая, затем становится пульсирующей. Болевые ощущения ослабевают, если лечь на правый бок или подогнуть колени к животу. При повороте, кашле, смехе и глубоких вдохах становятся более интенсивными. Если на живот в подвздошной области нажать ладонью, а затем резко отпустить, пациент испытает резкий приступ боли. При нетипичном расположении аппендикса локализация боли может быть иной: в левой части живота, в области поясницы, таза, лобка. Брюшная стенка при аппендиците напряжена. В ряде случаев боли могут пройти сами собой, но это свидетельствует не о выздоровлении, а о некрозе (отмирании) тканей червеобразного отростка. Необходимо обязательно обратиться за медицинской помощью, потому что бездействие способно стать причиной развития перитонита.
- Периодические расстройства стула (диарея или запор).
- Тошнота и рвота, не приносящая облегчения.
- Перепады артериального давления (то повышается, то понижается).
- Учащение сердцебиения.
- Повышение температуры тела: сначала до 37-38 градусов, затем, при прогрессировании заболевания, до 39-40. В промежутке между двумя этими этапами температура может нормализоваться.
- Сухость во рту.
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. Высокая температура и напряженность брюшной стенки наблюдаются не во всех случаях. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений. Поэтому при малейших подозрениях на аппендицит у пациента преклонного возраста следует сразу же обращаться к врачу.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета. Несмотря на то, что такие симптомы могут иметь и другие, гораздо менее опасные, заболевания, юного пациента необходимо обязательно показать доктору.
Осложнения аппендицита
Острая форма заболевания может привести к разрушению аппендикса или его самопроизвольной ампутации. В этом случае гнойные массы переходят за пределы отростка, что приводит к локальному или разлитому воспалению брюшины. При флегмозной форме возможно развитие эмпиемы, гнойного поражения, перекидывающегося на брюшину, прямую кишку и соседние ткани. Это образует гнойные очаги, достигающие жировой клетчатки.
Не менее серьезными последствиями грозит тромбофлебит аппендикса, провоцирующий развитие септического тромбофлебита воротной вены и ответвлений. Это приводит к закупорке вен печени и развитию гнойных специфических воспалений. Учитывая такие осложнения, к лечению аппендицита необходимо приступать немедленно, не откладывая «на завтра» и не надеясь на «авось пройдет».