Перелом позвоночника
Содержание:
Период реабилитации
По завершении курса лечения начинается длительный период реабилитации. Основные задачи: возобновить нормальный обмен веществ в костях и восстановить тонус мышц грудного отдела.
На этом этапе эффективны методы ЛФК и физиотерапии.
ЛФК
Комплекс упражнений разрабатывается врачом-реабилитологом, совместно с инструктором по ЛФК. На каждом занятии инструктор следит, чтобы во время зарядки не было ошибок в технике выполнения.
Все движения должны быть плавными, медленными и давать умеренную нагрузку на позвоночник.
В ЛФК входят следующие виды занятий:
- дыхательная гимнастика;
- упражнения во время постельного режима;
- утренняя зарядка;
- гимнастика с применением различных тренажеров и других приспособлений;
- индивидуальное выполнение гимнастических упражнений;
- ходьба, прогулки;
- плавание;
- занятия в зале на тренажере.
Последние три вида ЛФК зависят от оснащенности лечебного учреждения.
В лечебной физкультуре выделяют основных 3 этапа. Пациент делает зарядку, лежа в постели. Динамическую и статическую гимнастику начинают на второй день после травмы. Основные задачи:
- предотвратить развитие застойных явлений в легких;
- нормализовать работу ЖКТ;
- устранить застой крови в нижних полых венах;
- предупредить появление пролежней.
Начинают зарядку с дыхательных упражнений. В первые три дня выполняют технику диафрагмального дыхания. Общее время на технику — не более 5 минут.
1. Этап
С 4 дня время зарядки увеличивают до 7 минут, включают грудное дыхание с попеременным подниманием ног в коленном суставе. Зарядка для суставов и связок проводится до 3 раз в день, делают 2-3 повторения, потом их число увеличится до 10.
Упражнения:
- сгибание-разгибание рук в локтевом суставе;
- сгибание-разгибание ног в колене;
- сжимание и разжимание пальцев рук и стоп;
- вращения кистями рук и стопой;
- поочередное поднимание ног до угла в 45 градусов;
- разведение прямых ног, колен в стороны;
- напряжение-расслабление мышц спины;
- скольжение стопами по поверхности кушетки, вперед-назад попеременно.
2. Этап
Начинается спустя 30 дней после повреждения. Пациенту разрешают переворачиваться на живот.
Основные задачи этапа:
- подготовка тела к увеличению объема движений;
- укрепление мышечного корсета;
- нормализация кровообращения в костных и мышечных тканях;
- восстановление связочного аппарата.
Продолжительность занятий и количество повторов увеличивается. С каждым днем добавляется новое движение.
Виды упражнений:
- сгибание-разгибание рук в локтевом, затем в плечевом суставе, разведение в стороны;
- статическое напряжение мышц всего тела лежа на животе;
- «велосипед»;
- поочередное поднимание ноги и руки, лежа на животе;
- «ножницы» руками, ногами;
- поднимание головы в упоре лежа с опорой на локти;
- сгибание ног в колене и выпрямление вверх;
- отведение ног в разные стороны.
Упражнения должны чередоваться: динамическое-статическое-дыхательное.
3. Этап
Начинается спустя 2 месяца после травмы. Человеку позволяют менять положение вначале: полулежа, полусидя, затем разрешают сидеть, вставать. Постепенно выздоравливающий переходит на свободный режим. Основные задачи этапа:
- улучшение координации;
- профилактика нарушений осанки («горба»);
- восстановление движений позвоночника;
- повышение реактивности организма.
Упражнения усложняются, разрабатывается отдельный комплекс для утренней гимнастики, для занятий в тренажерном зале. Зарядка проводится на гимнастическом коврике в положении на четвереньках, коленях.
4. Этап
На следующем этапе в процесс вовлекают движения с повышенной нагрузкой: с наклонами, приседаниями, с гантелями.
Длительность — 40-50 минут. Разрешаются недолгие пешие прогулки.
Физиотерапия
Применяют следующие методы:
- электрофорез (применяют кальций, витамин Д, новокаин) — насыщает ткани солями кальция, снимает боль, улучшает костный обмен;
- УВЧ — купирует болевой синдром, улучшает кровообращение;
- криотерапия — устраняет боль, запускает процессы регенерации;
- индуктометрия — снимает воспаление;
- массаж — улучшает питание и кровоснабжение тканей;
- магнитотерапия — ускоряет процессы регенерации.
Как правильно оказывать первую помощь
Обычный человек, который не имеет никакого отношения к медицине, не сразу сможет понять, что у пострадавшего именно перелом позвоночника. Человек, с такой серьезной травмой, обычно находится в состоянии сильнейшего шока. В первое время он не до конца понимает ситуацию, что усложняет возможность правильной постановки диагноза. Помимо этого, перелом позвоночника невозможно определить визуально.
Если пострадавший испытывает сильнейшую боль, даже при малейшем движении, а в месте повреждения или над ним появился отек, то скорее всего у него действительно перелом позвоночника.
Первые действия
Стоит помнить, что любое резкое движение может привести к ухудшению состояния больного. Поэтому пострадавшему нужно сразу же запретить двигаться. Ему нельзя принимать сидячее положение, вставать, пытаться ходить и т. д.
Следующий шаг – вызов бригады скорой помощи или работников МЧС. До их прибытия нужно постараться самостоятельно оценить степень тяжести перелома. В первую очередь определить:
- Наличие пульса
- Появились ли у пострадавшего боли. Насколько они сильные.
- Может ли человек самостоятельно дышать.
- В сознании ли больной.
Если все эти факторы присутствуют, то можно говорить о том, что травма не самая тяжелая. В этом случае человека можно сразу аккуратно и медленно перемещать на носилки.
Все симптомы можно временно ликвидировать. Для этого больному делают обезболивающий укол. Применяются такие препараты, как новокаин, гидрокортизон и другие глюкокортикоиды или анальгетики. Если участок тела, которые находится ниже места перелома, теряет чувствительность, а сознание у пострадавшего замутненное, ни в коем случае нельзя давать ему лекарства, выпущенные в таблетированной форме, так как глотание у него будет затруднено.
Если человек потерял сознание
В случаях, когда человек находится в бессознательном состоянии, можно предположить, что у него поврежден спинной мозг или ущемлен корешок нерва. В этой ситуации наступает болевой или спинальный шок. Если пульс и дыхание отсутствуют, то нужно сразу же начинать проводить сердечно-легочную реанимацию. Прежде всего необходимо проверить рот пострадавшего. Если рвотной массы нет, то начать делать ему искусственное дыхание. Его нос нужно зажать, а рот накрыть платком или марлей. После этого делается глубокий вдох и резкий выдох в рот больному. Затем нос нужно разжать, чтобы произошел пассивный выдох. Все действия нужно повторить второй раз.
В перерывах человеку делается массаж сердца. Для этого нужно встать сбоку от него, положить руки друг на друга и крепко сцепить пальцы. Далее руки помещают в область сердца и выпрямляют. Необходимо давящими движениями сильно нажимать на нижнюю треть грудной клетки. Грудину надо продавливать на 4-5 см. За одну минуту производится порядка 100 нажатий.
Главное, чтобы в процессе реанимационных действий пальцы не теряли контакта с телом пострадавшего. После 25-30 нажатий дважды производят искусственное дыхание. Эти действия необходимо повторять до тех пор, пока у пострадавшего не появятся признаки самостоятельного дыхания или пока на место происшествия не прибудут медики.
Основные ошибки
Неправильное оказание первой помощи при переломе позвоночника приведет к тому, что состояние здоровья пострадавшего существенно ухудшится, вплоть до летального исхода. Есть ряд действий, которые при переломе позвоночного столба делать нельзя ни в коем случае:
- Транспортировать человека не в лежачем положении.
- Пытаться заставить его выпить таблетки.
- Дергать или тянуть пострадавшего за руки и ноги.
- Самостоятельно вправлять поврежденный позвонок.
- Поднимать и сажать больного.
Транспортировка пострадавшего
При переломе позвоночника крайне важно не допустить смещения осколков кости и травмированных позвонков. До того, как врачами будет оказана пмп при переломах, двигать и перемещать его нельзя
Чтобы правильно транспортировать пострадавшего, необходимо соблюдать основные правила:
- В процессе должны участвовать от трех до пяти человек.
- На жестких носилках человека укладывают на спину, а на мягких – на живот.
- Используя картон, бинты и другие подручные материалы, нужно изготовить импровизированный корсет для фиксации шеи пострадавшего. Его ноги тоже должны быть закреплены.
- Во время транспортировки действия всех людей нужно полностью согласовывать.
- Если человек лежит на спине, то нужно подложить ему под поясницу валик, чтобы придать позвоночнику физиологически правильное положение.
Есть очень много факторов, от которых зависит насколько эффективной окажется оказанная первая помощь. В стрессовой ситуации необходимо сохранять спокойствие, действовать быстро и не совершать критических ошибок.
Способы лечения
Есть несколько способов как лечить перелом отростков позвоночника: медикаментозная терапия, народные средства и хирургическое вмешательство.
Лечение перелома отростка позвонка лучше доверить компетентным врачам. Но грамотно оказанная первая медицинская помощь способна сильно повлиять на исход всей лечебной терапии.
Если вы стали свидетелем подобной травмы, первым делом следует обеспечить отсутствие движений. Затем, так как это все сопровождается сильной болью, прибегнуть к обезболивающим препаратам и зафиксировать спину. Шейный отдел тоже должен быть обездвижен, любой поворот головы приводит к боли.
Медикаментозная терапия
Лечение при переломах остистых отростков позвоночника включает в себя комплексную медицинскую терапию. Для более правильного назначения лечения необходимо сдать анализы, результат которых выявит возможный воспалительный процесс. После, назначаются подходящие средства: противовоспалительные или согревающие.
Вместе с этим понадобятся различные обезболивающие препараты. Иногда применяют метаболики. Курс реабилитации включает в себя специальную физкультуру, ношение бандажа и массаж.
Народные средства
В качестве дополнительной терапии используют и народные средства. Самым распространенным является мумиё. Его использовали ещё наши прабабушки при вывихах и переломах, считалось, что мумиё сокращает срок лечения. Из него можно сделать мазь, смешав мумие с розовым маслом.

Натуральным обезболивающим эффектом обладает сырой картофель. А из настоя герани получаются отличные ванночки и компрессы. Для отвара 2 ложки растения заливают литром кипятка и настаивают в течение пяти минут. Возможно, это не панацея, но в качестве дополнения к основной терапии, народная будет не лишней.
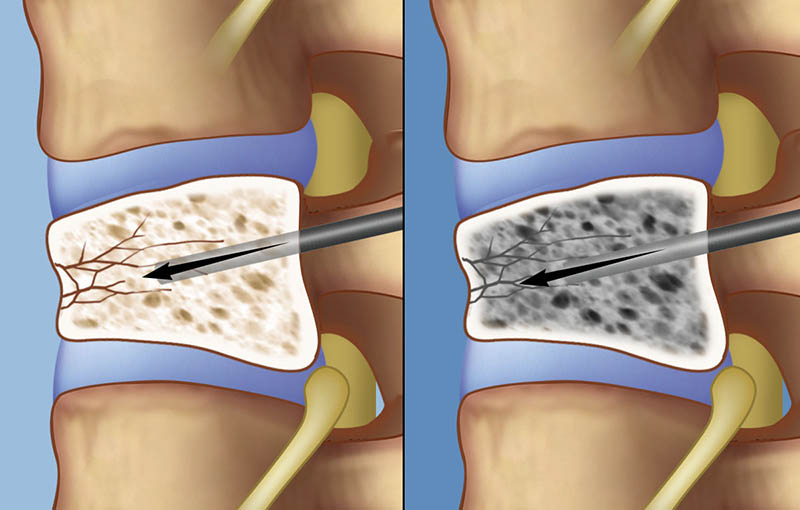
Операция
При переломе поперечного отростка позвоночника, или когда происходит перелом остистого отростка позвоночника, поражается спинной мозг. Такой исход сулит самые недоброжелательные последствия: инвалидность и даже смерть. В этом случае врач может решиться на операцию.
Реабилитация после компрессионного перелома позвоночника поясничного отдела
Реабилитация после перелома поясничного отдела позволяет вернуть пациента к полноценной активной жизни. Качественная реабилитация после перелома позвоночника поясничного отдела в обязательном порядке включает в себя проработку тех потенциальных причин и факторов риска, которые могли спровоцировать нарушение целостности костной ткани даже при минимальном травматическом воздействии. В обязательном порядке проводится работа с избыточной массой тела пациента, отказом от вредных привычек. Разрабатываются мышцы спины и поясницы. Хорошо укрепленный мышечный каркас спины обеспечивает надежную защиту от повреждений позвоночника в будущем.
Реабилитация компрессионного перелома позвоночника поясничный отдел может включать в себя следующие виды воздействия:
- лечебная гимнастика и кинезиотерапия – позволяют разработать мышцы, вернуть гибкость телу, усилить кровоснабжение поврежденных зон, исключить риск парализации нижних конечностей;
- лазерная терапия – ускоряет процесс восстановления целостности поврежденной костной ткани;
- массаж и остеопатия улучшают процессы микроциркуляции крови и лимфатической жидкости, повышают эластичность всех мягких тканей;
- рефлексотерапия способна запускать эффективную регенерацию тканей за счет использования скрытых резервов человеческого организма.
Рекомендуем проводить реабилитацию после компрессионного перелома позвоночника поясничного отдела в клинику мануальной терапии по месту жительства. Как правило, там работают специалисты, обладающие опытом в этой сфере.
Имеются противопоказания, необходима консультация специалиста.
Симптомы
Признаки компрессионного повреждения позвонков, произошедшего вследствие травмы или патологических изменений, отличаются степенью выраженности болевых ощущений. При травмировании возникают острые боли, и образуется отек в поврежденной области (во время осмотра могут выявляться ссадины, гематомы, указывающие на силовое механическое воздействие).
Если перелом произошел вследствие патологических факторов – начальная стадия деформации позвонков не сопровождается специфической симптоматикой, болевые ощущения слабо выражены (усиление происходит с течением времени), отек отсутствует. Независимо от механизма возникновения повреждения, для компрессионного перелома характерны следующие общие симптомы:
- нарастающий характер боли;
- ухудшение общего самочувствия (слабость, быстрая утомляемость);
- снижение мышечного тонуса;
- потеря чувствительности кожных покровов;
- приступы тошноты, рвоты (при тяжелых повреждениях);
- чувствительность при пальпации в области поврежденного участка;
- снижение двигательной активности.
Признаки компрессионного травматического повреждения могут варьироваться в зависимости от места локализации деформированного позвонка или позвонков:
|
Вид |
Характерные признаки |
|
Перелом шейного отдела |
Выраженные болевые ощущения в области шеи, распространяющиеся на затылочную зону, руки, плечевые суставы, дисфагия (боли при глотании), длительные головокружения, рефлекторное напряжение мышц шеи, шум в ушах, нарушение процесса дыхания (связанное с острой болью). Этот вид чаще остальных приводит к осложнениям. |
|
Травма грудного отдела |
Ослабление тонуса мышц спины, боли в области груди, временный парез нижних конечностей (при сильной компрессии нервных корешков паралич может стать постоянным), ощущение онемения в ногах, нарушение процессов опорожнения мочевого пузыря или прямой кишки. |
|
Компрессионный перелом поясничного позвонка |
Компрессионный перелом первого поясничного позвонка диагностируется чаще, чем травмы других элементов поясничного отдела, ввиду его высокой уязвимости и приходящегося на него высокого уровня нагрузки. Повреждение двух последних позвонков (4 и 5) сопровождается болями в пояснице, иррадиирущими в паховую область, при деформации элементов, расположенных выше, боль будет распространяться на верхнюю часть тела. При деформации позвонков поясничного отдела наблюдаются такие симптомы, как периодическая потеря сознания, кислородное голодание (асфикция), интермиттирующая хромота, вынужденное принятие определенного положения тела, в котором боль ослабевает. |
|
Травмы крестцового и нижнего (копчика) отделов |
Ввиду тесной взаимосвязанности этих двух отделов причины, признаки и способы лечения переломов в этой зоне почти одинаковы. К основным характерным симптомам повреждения крестца или копчика относятся острые боли в пояснице или ягодицах, иррадиирущие при движении в ноги. Усиление болезненности происходит во время ходьбы, при дефекации, изменении положения тела. Для подтверждения предположений относительно наличия повреждений в этой области применяется 2 теста, для прохождения которых следует удержать равновесие и подпрыгнуть на 1 ноге. |
Переломы шейного отдела
Строение I и II шейных позвонков отличается от строения остальных позвонков, поэтому их переломы имеют некоторые отличительные особенности.
Переломы первого шейного позвонка
Первый шейный позвонок носит название атланта, имеет кольцевидную форму, располагается между затылочной костью и остальными позвонками. Между затылочной костью и атлантом нет межпозвонкового диска, поэтому давление с черепной коробки на I шейный позвонок передается без амортизации. В результате падения на голову затылочная кость вдавливается в кольцо атланта и возникает перелом Джефферсона («лопающийся перелом»), при котором нарушается целостность передней и задней дуги I шейного позвонка.
Больной с переломом I шейного позвонка предъявляет жалобы на боль в затылке, теменной области и верхней части шеи. В каждом втором случае перелом I шейного позвонка сопровождается повреждением спинного, реже – продолговатого мозга или переломом других позвонков. О повреждении спинного мозга свидетельствует нарушение чувствительности и двигательной функции верхних и нижних конечностей (тетраплегия или тетрапарез). Повреждение продолговатого мозга чревато нарушением важнейших жизненных функций (дыхания, сердцебиения).
Переломы второго шейного позвонка
Второй шейный позвонок (осевой позвонок или аксис) имеет форму кольца. В передней части аксиса расположен массивный костный выступ (зуб аксиса), на котором фиксирован первый шейный позвонок. Резкое сгибание шеи приводит к тому, что атлант чрезмерно смещается назад или вперед и ломает зуб аксиса. Состояние пациента зависит от степени смещения костного фрагмента зуба. При переломе второго шейного позвонка I степени смещение на рентгенограммах не выявляется. Больной предъявляет жалобы на нерезкие боли при поворотах головы.
При переломах второго шейного позвонка II степени отломок зуба смещается кпереди или кзади. Смещение фрагмента кпереди может вызывать неврологические нарушения разной степени выраженности: от локальных нарушений чувствительности до парезов и параличей. При смещении зуба кзади неврологические нарушения, как правило, менее выражены. Переломы второго шейного позвонка III степени вызывают тяжелые повреждения спинного мозга и, как правило, несовместимы с жизнью.
Травматический спондилолистез II шейного позвонка
Спондилолистезом называется смещение вышележащего позвонка по отношению к нижележащему. Позвонок может сместиться назад, вперед или вбок. Такая травма возникает при резком разгибании шеи в сочетании с ударом головы о препятствие (например, при автомобильной аварии, когда тело пассажира смещается кпереди, и он ударяется головой о лобовое стекло).
Обычно в результате такой травмы происходит перелом дуги II шейного позвонка в сочетании со смещением его тела кпереди. Пострадавшего беспокоят боли в шее и области затылка, усиливающиеся при движениях. Характерным симптомом является вынужденное положение головы: пациент как будто «несет» голову, при этом нередко поддерживая ее руками.
Переломы III-VII шейных позвонков
Как правило, такие переломы позвоночника являются результатом резкого сгибания шеи. Чаще всего возникают компрессионные переломы шейных позвонков, реже – оскольчатые. При неосложненных переломах пациент предъявляет жалобы на боль и ограничение движений в шее. Если перелом позвонка сопровождается разрывом связок, возникает угроза повреждения спинного мозга.
Диагностика переломов шейных позвонков
Для подтверждения перелома первого шейного позвонка выполняют рентгенограммы в специальных проекциях (снимки делают через рот). В некоторых случаях дополнительно проводят КТ позвоночника. При подозрении на переломы других шейных позвонков производится рентгенография в переднезадней и боковой проекциях.
Первая помощь при переломах шейного отдела позвоночника
При подозрении на такой перелом следует учитывать, что резкие движения могут вызывать смещение отломков и повреждение спинного мозга, поэтому действовать необходимо предельно бережно и аккуратно. Пациента укладывают на спину на носилки. Шею фиксируют специальным воротником. Голову пострадавшего нельзя тянуть или поворачивать.
Лечение переломов шейного отдела позвоночника
При неосложенных переломах позвоночника накладывают воротник Шанца или гипсовый корсет сроком до 4 месяцев. При угрозе смещения отломков проводят вытяжение петлей Глиссона или аппаратное вытяжение за череп сроком до 1 месяца, после чего выполняют иммобилизацию жестким воротником на срок до 4 месяцев. При тяжелых повреждениях производят фиксирующие операции с использованием пластин, ламинарных контракторов и трансартикулярных фиксаторов.
Переломы шейного отдела
Строение I и II шейных позвонков отличается от строения остальных позвонков, поэтому их переломы имеют некоторые отличительные особенности.
Переломы первого шейного позвонка
Первый шейный позвонок носит название атланта, имеет кольцевидную форму, располагается между затылочной костью и остальными позвонками. Между затылочной костью и атлантом нет межпозвонкового диска, поэтому давление с черепной коробки на I шейный позвонок передается без амортизации. В результате падения на голову затылочная кость вдавливается в кольцо атланта и возникает перелом Джефферсона («лопающийся перелом»), при котором нарушается целостность передней и задней дуги I шейного позвонка.
Больной с переломом I шейного позвонка предъявляет жалобы на боль в затылке, теменной области и верхней части шеи. В каждом втором случае перелом I шейного позвонка сопровождается повреждением спинного, реже – продолговатого мозга или переломом других позвонков. О повреждении спинного мозга свидетельствует нарушение чувствительности и двигательной функции верхних и нижних конечностей (тетраплегия или тетрапарез). Повреждение продолговатого мозга чревато нарушением важнейших жизненных функций (дыхания, сердцебиения).
Переломы второго шейного позвонка
Второй шейный позвонок (осевой позвонок или аксис) имеет форму кольца. В передней части аксиса расположен массивный костный выступ (зуб аксиса), на котором фиксирован первый шейный позвонок. Резкое сгибание шеи приводит к тому, что атлант чрезмерно смещается назад или вперед и ломает зуб аксиса. Состояние пациента зависит от степени смещения костного фрагмента зуба. При переломе второго шейного позвонка I степени смещение на рентгенограммах не выявляется. Больной предъявляет жалобы на нерезкие боли при поворотах головы.
При переломах второго шейного позвонка II степени отломок зуба смещается кпереди или кзади. Смещение фрагмента кпереди может вызывать неврологические нарушения разной степени выраженности: от локальных нарушений чувствительности до парезов и параличей. При смещении зуба кзади неврологические нарушения, как правило, менее выражены. Переломы второго шейного позвонка III степени вызывают тяжелые повреждения спинного мозга и, как правило, несовместимы с жизнью.
Травматический спондилолистез II шейного позвонка
Спондилолистезом называется смещение вышележащего позвонка по отношению к нижележащему. Позвонок может сместиться назад, вперед или вбок. Такая травма возникает при резком разгибании шеи в сочетании с ударом головы о препятствие (например, при автомобильной аварии, когда тело пассажира смещается кпереди, и он ударяется головой о лобовое стекло).
Обычно в результате такой травмы происходит перелом дуги II шейного позвонка в сочетании со смещением его тела кпереди. Пострадавшего беспокоят боли в шее и области затылка, усиливающиеся при движениях. Характерным симптомом является вынужденное положение головы: пациент как будто «несет» голову, при этом нередко поддерживая ее руками.
Переломы III-VII шейных позвонков
Как правило, такие переломы позвоночника являются результатом резкого сгибания шеи. Чаще всего возникают компрессионные переломы шейных позвонков, реже – оскольчатые. При неосложненных переломах пациент предъявляет жалобы на боль и ограничение движений в шее. Если перелом позвонка сопровождается разрывом связок, возникает угроза повреждения спинного мозга.
Диагностика переломов шейных позвонков
Для подтверждения перелома первого шейного позвонка выполняют рентгенограммы в специальных проекциях (снимки делают через рот). В некоторых случаях дополнительно проводят КТ позвоночника. При подозрении на переломы других шейных позвонков производится рентгенография в переднезадней и боковой проекциях.
Первая помощь при переломах шейного отдела позвоночника
При подозрении на такой перелом следует учитывать, что резкие движения могут вызывать смещение отломков и повреждение спинного мозга, поэтому действовать необходимо предельно бережно и аккуратно. Пациента укладывают на спину на носилки. Шею фиксируют специальным воротником. Голову пострадавшего нельзя тянуть или поворачивать.
Лечение переломов шейного отдела позвоночника
При неосложенных переломах позвоночника накладывают воротник Шанца или гипсовый корсет сроком до 4 месяцев. При угрозе смещения отломков проводят вытяжение петлей Глиссона или аппаратное вытяжение за череп сроком до 1 месяца, после чего выполняют иммобилизацию жестким воротником на срок до 4 месяцев. При тяжелых повреждениях производят фиксирующие операции с использованием пластин, ламинарных контракторов и трансартикулярных фиксаторов.