Симптомы и признаки лейкоза у детей, как распознать болезнь
Содержание:
- Прогноз при лейкозе
- Симптомы лейкоза
- Диагностика Лейкоза у детей:
- Как диагностируют лейкоз у детей?
- Острая фаза лейкоза
- Причины лейкоза у детей
- Этиология и патогенез лейкозов у детей
- Диета
- Профилактика острого лейкоза у детей
- Эпидемиология. Причины.
- Какие анализы берут при лейкемии у детей
- Классификация и симптомы заболевания у детей
Прогноз при лейкозе
На прогноз влияют следующие факторы:
- возраст больного;
- вид и подвид лейкоза;
- цитогенетические особенности заболевания (например, наличие филадельфийской хромосомы);
- реакция организма на химиотерапию.
Прогноз у детей с острой лейкемией намного лучше, чем у взрослых. Связано это, во-первых, с более высокой реактогенностью детского организма на лечение, а во-вторых, с наличием у пожилых пациентов массы сопутствующих заболеваний, не позволяющих проводить полноценную химиотерапию. Кроме того, взрослые пациенты чаще обращаются к врачам, когда заболевание уже запущенно, к здоровью же детей родители относятся обычно более ответственно.
Если же оперировать цифрами, то пятилетняя выживаемость при ОЛЛ у детей, по разным данным, составляет от 65 до 85%, у взрослых – от 20 до 40%. При ОМЛ прогноз несколько отличается: пятилетняя выживаемость отмечается у 40-60% пациентов моложе 55 лет, и всего у 20 % больных старшего возраста.
Подводя итог, хочется отметить, что острый лейкоз – это тяжелая болезнь, но излечимая. Эффективность современных протоколов ее лечения достаточно высокая, а рецидивы недуга после пятилетней ремиссии практически никогда не возникают.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
39, всего, сегодня
(51 голос., средний: 4,45 из 5)
Симптомы лейкоза
По первым признакам лейкемию у детей распознать трудно
Родители должны обращать внимание на резкие изменения в их поведении и состоянии. Предположить возникновение заболевания можно, если ребенок слабеет физически, жалуется на постоянную усталость
В возрасте до 1 года о лейкозе может говорить отставание в развитии. Маленький ребенок капризничает больше, чем обычно, не играет, становится вялым.
О заболевании лейкозом свидетельствуют частые носовые кровотечения, беспричинная рвота, тошнота и слабость. Если у детей пропадает аппетит, они плохо спят, жалуются на боли в суставах и костях, наблюдается необъяснимое повышение температуры, следует срочно посетить педиатра и сделать анализы. По составу крови предполагают наличие лейкоза. После этого проводится углубленное обследование.
При каких болезнях возникают схожие симптомы
Первые признаки лейкоза можно принять за проявления простуды или аллергии. У ребенка на теле появляется сыпь. Если при этом сразу заметно увеличиваются печень и селезенка – это повод для немедленного обращения к врачу.
Сходные проявления бывают у детей при анемии, авитаминозе, ВИЧ-инфицировании, лечении других патологий гормональными препаратами. Симптомы лейкоза можно спутать с признаками развития воспалительных процессов в различных органах, а также с проявлениями инфекционного мононуклеоза и туберкулеза. Существует также заболевание, которое называют «псевдолейкемией», при котором происходит увеличение лимфоузлов и селезенки, но злокачественное поражение крови отсутствует.
Чтобы отличить лейкоз от сходных по симптомам болезней и состояний, требуется тщательная диагностика.
Острая форма лейкоза
Образование метастазов приводит к поражению головного мозга, печени, селезенки, кишечника, половых и других органов. При острой форме лейкоза у детей стремительно развиваются следующие симптомы:
- Слабость, повышенная утомляемость, бледность кожных покровов, тошнота, рвота, ломота в мышцах, нарушение сердечного ритма. Они появляются из-за быстрого падения уровня гемоглобина в крови и возникновения анемического синдрома.
- Подкожные кровоизлияния (появление многочисленных синяков), кровотечения из носа, десен, во внутренних органах (легких, кишечнике, желудке). Возникает геморрагический синдром, при котором источником сильного кровотечения может стать любая царапина.
- Возникновение стоматита, тонзиллита, тяжелых инфекционно-воспалительных заболеваний из-за поражения иммунной системы (иммунодефицитный синдром) и повышенной восприимчивости к любым видам инфекции. Нередко причиной летального исхода становятся пневмония или заражение крови.
- Поражение головного мозга, приводящее к появлению менингита, признаками которого являются характерное напряжению шейных и спинных мышц, сильные головные боли, рвота, паралич конечностей.
- Стремительная потеря веса.
- Увеличение и болезненность лимфатических узлов.
- Появление желтухи, увеличение селезенки и печени.
Стадии развития
Развитие лейкоза происходит в несколько стадий.
1 стадия (начальная). Появляются первые признаки недомогания (слабость, снижение активности, ломота в мышцах и костях, инфекционно-воспалительные заболевания).
2 стадия (развернутая). На коже появляется сыпь. Ребенок быстро слабеет, становится замкнутым. Состояние может стремительно ухудшаться. Поэтому лечение необходимо проводить срочно.
3 стадия (терминальная). У детей выпадают волосы. Метастазы распространяются по всем органам. В организме происходят необратимые изменения, которые приводят к летальному исходу.
Хроническая форма лейкоза
При хронической форме лейкоза симптомы у детей развиваются медленнее. Поэтому шансов на излечение больше, чем при острой форме. При своевременно начатом лечении развитие заболевания принимает различный характер.
Ремиссии. После проведенного лечения состав крови может полностью восстановиться или значительно улучшиться. При этом симптомы заболевания исчезают или не проявляются в течение определенного времени. Считается, что ребенок выздоровел, если через 5 лет после лечения они больше не появились.
Рецидивы. Если развитие злокачественных клеток возобновляется, то происходит рецидив заболевания, причем симптомы становятся более тяжелыми, а их развитие ускоряется.
Химиотерапия бывает неэффективной. В этом случае заболевание переходит в терминальную стадию, при которой кроветворение прекращается, происходит распространение рака на весь организм.
Диагностика Лейкоза у детей:
При подозрении на лейкоз ребенка должен исследовать педиатр, а потом детский онкогематолог. Основной диагностики являются лабораторные методы: исследование периферической крови и костного мозга.
При остром лейкозе у ребенка выявляют в общем анализе крови типичные изменения:
— тромбоцитопения
— анемия
— высокая СОЭ
— ретикулоцитопени
— бластемия
— лейкоцитоз различной степени или лейкопения
— исчезновение базофилов и эозинофилов
Типичным признаком служит так называемый феномен «лейкемического провала»: между зрелыми и бластными клетками нет промежуточных форм.
Лейкоз диагностируют обязательно с проведением стернальной пункции и миелограммы. О болезни говорит содержание бластных клеток 30% и более. Если исследования костного мозга не дали четких результатов, ребенку делают трепанобиопсию. Чтобы определить вариант острого лейкоза, проводят такие исследования: иммунологические, цитохимические, цитогенетические.
Подтверждение диагноза проводится при участии детского офтальмолога и детского невролога. Также проводится в некоторых случаях рентгенография черепа, люмбальная пункция и исследование цереброспинальной жидкости, офтальмоскопия.
Вспомогательные методы диагностики лейкоза у детей:
- УЗИ слюнных желез
- УЗИ лимфоузлов
- УЗИ мошонки у мальчиков
- УЗИ печени и селезенки
- компьютерная томография у детей
- рентгенография органов грудной клетки
Лейкоз при диагностике врачи отличаются от лейкозоподобной реакции, которая бывает при коклюше, тяжелых формах туберкулеза, цитомегаловирусной инфекции, инфекционном мононуклеозе, сепсисе. При таких заболеваниях проявления лейкоза могут иметь обратимый характер.
Как установить стадию лейкоза?
Лейкозы стадируются не так, как большинство случаев рака. С самого начала болезни поражена периферическая кровь и костный мозг. Нужно выявить проникновение клеток лейкоза в селезенку, печень, лимфоузлы, ЦНС, яички, яичники.
Если в центральной нервной системе лейкозные клетки есть в большом количестве, то их фиксируют при помощи исследования спинномозговой жидкости под микроскопом. Если клетки выявлены, ребенку нужно более интенсивное лечение.
Прогностические факторы при лейкозе (лейкемии) у детей:
- Возраст на момент обнаружения болезни
- Возраст больного и исходное количество лейкоцитов
- Пол
- Количество лейкоцитов
- Раса
- Количество хромосом
- Иммунофенотипирование лейкозных клеток
- Ответ на лечение
- Хромосомные транслокации
Как диагностируют лейкоз у детей?
В медицине существует два вида диагностики лейкоза:
Диагностика по крови. При подозрении на лейкоз, врач отправит на биохимический анализ крови, так как именно он дает развернутую картину по состоянию всех органов и организма в общем. Также забирают немного костного мозга, с помощи пункции подвздошной кости для исследования.
Пункция спинного мозга забирается с целью изучения состояния нервной системы, для обнаружения бластных клеток. Таким же образом забирается пункция лимфоузла.
Аппаратная диагностика. Более детальный анализ организма происходит с помощью специальной медицинской аппаратуры:
- УЗИ эффективно выявляет рост размеров печени и селезенки, а также крупных лимфоузлов;
- Генетические исследования выявляют дефект определенной хромосомы и передачу патологии по наследству;
- Цитометрия – процесс при котором через кровь, обработанную антителами пускают лазер. С помощью него выявляют насыщенность ДНК;
- Рентген диагностирует увеличенные лимфоузлы грудной клетки;
- Для диагностирования опухолей кости и инфекционного воспаления применяется сканирование костной ткани.
Как происходит лечение?
При обнаружении лейкоза у детей, их госпитализируют, и проводят лечение под постоянным наблюдением медперсонала.
Пациента помещают в онкологическое отделение, в отдельную палату, дабы избежать возможность бактериального заражения остальных пациентов палаты.
Целями терапии являются:
- Уничтожение лейкозных клеток;
- Усиление иммунитета;
- Не дать заразить организм вирусами;
- Нормализировать недостаточность эритроцитов и тромбоцитов.
Основными вариантами лечения являются:
- Химиотерапия. Является основным методом лечения лейкоза, направляется на уничтожение клона. И состоит из нескольких этапов лечения: достижение ремиссии, укрепление ремиссии, терапия, профилактика;
- Иммунотерапия. Данный вид терапии является дополнительным в химиотерапии, и состоит из: вакцины от ОСПЫ, вакцины БЦЖ и вводе лейкозных клеток;
- Лучевая терапия. Назначается при показаниях для облучения головы;
- Пересадка костного мозга. Производится от донора, после применения большой дозы химиотерапии.
Процедура пересадки костного мозга
Больший риск рецидива влечет за собой больший курс лечения. Преимущественно курс терапии, без пересадки костного мозга продолжается около 2 лет.
Этапы лечения лейкоза
В мире медицины существуют протоколы лечения, которые состоят из программы терапии. Лечение обычное отличается от лечения по протоколу, тем что прогноз выживаемости при протокольном лечении выше, и проверен годами.
Протоколы делятся на несколько этапов:
- Предварительный этап. Состоит из приготовления пациента к основному курсу лечения. На данном этапе применяется маленький курс химиотерапии для постепенного уменьшения количества лейкозных клеток. Контролируются нарушения фильтрации почек;
- Индуктивный. Курс длительностью от 5 до 8 недель, состоящий из терапии несколькими лекарственными препаратами, с целью ремиссии;
- Период консолидации с интенсивной терапией. Достигнутая на предыдущем этапе ремиссия закрепляется. Не дает распространятся болезни в спинномозговой канал. Иногда применяют облучение;
- Повторная индукция. Комбинированные курсы сильного действия с перерывами, с основной целью уничтожить оставшиеся белые клетки. Продолжается от нескольких недель до нескольких месяцев;
- Поддержание. Терапия малой дозировки, для поддержания стабильного состояния. Разрешено ходить в садик и школу.
Острая фаза лейкоза
Острый лейкоз у детей часто заметен только при четком проявлении симптоматики заболевания. Выздоровление в этот момент затруднено из-за упущенного времени и усилий для выздоровления приходиться прилагать больше. Родителям стоит знать, что клинические проявления на этой стадии можно заметить и в период ранней симптоматики. Только первые признаки упускаются из вида.
Первым симптомом острой формы становится жалоба на боль в костях и суставах. Поражения ствола мозга сопровождаются судорогами, повышенной жаждой, повышением массы тела, гипертермией. Со стороны крови происходят следующие изменения:
- бледнеет кожа;
- сбои в работе сердца на фоне тахикардии;
- одышка;
- белокровие сопровождается геморрагическим синдромом;
- увеличение размеров лимфатических узлов;
- кровотечения, имеющее большие объемы.
Причины лейкоза у детей
Доказано, что острый лейкоз – «клональная» патология. В результате мутационного процесса, происходящего в кроветворной клетке, происходит сбой ее дифференцировки на стадии незрелых форм (бластов) с дальнейшим их разрастанием (пролиферацией). Образуется злокачественная опухоль, замещающая собой костный мозг и препятствующая нормальному кроветворению. Бласты начинают выходить из костного мозга, попадают в кровь и разносятся по всему организму. Развивается лейкемическая инфильтрация органов и тканей.
Происхождение опухолевых клеток от одной мутировавшей клетки доказывает тот факт, что все они имеют идентичные морфологические, биохимические и иммунологические признаки. Но каковы причины лейкемии у детей и откуда берется клетка-мутант, ученые так до конца и не выяснили.
- наследственная предрасположенность (если кто-то из родственников болел лейкозом, заболевание может проявиться в следующих поколениях);
- генетические нарушения (синдром Дауна, синдром Ли-Фраумени, нейрофиброматоз и др.);
- радиоактивное воздействие на организм ребенка (техногенные аварии, атомные взрывы);
- повышенная солнечная инсоляция, обусловленная озоновыми дырами;
- плохая экологическая обстановка;
- пассивное курение (ребенок постоянно вдыхает воздух с содержащимися в нем продуктами курения);
- нарушение структуры ДНК, спровоцированное вирусными инфекциями.
Этиология и патогенез лейкозов у детей
Причины возникновения лейкоза изучены не полностью. В настоящее время подтверждены этиологическая роль ионизирующего излучения, химических экзогенных факторов, онкогенных вирусов и значение наследственной предрасположенности к возникновению лейкоза. Сформулированы основные положения мутационной теории и клоновая концепция.
Основные патогенетические звенья — изменение синтеза ДНК клеток, нарушение их дифференцировки и выход процесса из-под контроля регулирующих факторов.
Общепризнанна моноклоновая теория развития гемобластозов, как и опухолей вообще. Согласно этой теории, лейкозные клетки представляют собой клон — потомство одной мутировавшей клетки. Клоновая теория патогенеза лейкоза рассматривает заболевание как результат пролиферации неконтролируемого клона клеток, утративших способность к дифференцировке и созреванию, постепенно замещающего другие ростки кроветворения. Известно, что мутации происходят почти непрерывно (в среднем в течение каждого часа мутирует одна клетка). У здоровых людей происходит элиминация изменённых клеток благодаря механизмам иммунной системы, реагирующей на эти клетки как на чужеродные. Следовательно, развитие лейкоза возможно при неблагоприятном сочетании воздействия мутагенных факторов и ослабления защитных сил организма.
Диета
Иммунитет ребенка во время болезни ослаблен, поэтому сбалансированность и полноценность питания играют важную роль в стационарном лечении. Организму необходим весь комплекс питательных веществ: большое количество белков, жиров, углеводов, а также микро- и макроэлементов, витаминов. Из-за анемии пища должна быть обогащена железом.
В рацион ребенка должны входить:
- фрукты,
- ягоды,
- овощи.
А также свежевыжатые соки:
- граната,
- моркови,
- свеклы.
Подлежат ограничению:
- жирная рыба;
- жирные молочные продукты;
- кондитерские изделия;
- продукты с высоким содержанием сахара;
- жареное;
- копченое.
Профилактика острого лейкоза у детей
Для профилактики нейролейкоза в период проведения интенсивной терапии по схеме ВАМП однократно эндолюмбально вводят метотрексат в дозе 12 мг/м2, а также проводят рентгено- или гамма-терапию области головы.
Задача современной терапии состоит не только в том, чтобы добиться ремиссии, но и в том, чтобы максимально ее продлить, увеличить срок жизни больного. Поскольку в период становления ремиссии в организме ребенка сохраняется 108-109 лейкозных клеток, необходима поддерживающая терапия. В этой фазе болезни наиболее целесообразно использование антиметаболитов (6-меркаптопурин, метотрексат). Однако ни интенсивная, ни поддерживающая терапия у большинства больных не в состоянии сдержать прогрессирование процесса, поэтому оправдана периодическая интенсификация лечения — реиндукция. При ней применяют различные схемы, используемые для индукции: ВАМП, ЦАМП и др.
В последние 15 лет разрабатывается новый метод воздействия на лейкозный клон — иммунотерапия, заключающийся в максимальной мобилизации иммунной системы организма больного с целью устранения иммунологической инертности организма по отношению к лейкозогенному агенту. Используются методы активной иммунотерапии, рассчитанные на иммунную стимуляцию организма больного; методы пассивной иммунотерапии, основанные на введении гуморальных иммунных факторов (плазма, иммуноглобулины) и методы адаптивной иммунотерапии, состоящие из введения в организм иммунокомпетентных клеток донора (иммунные лимфоциты, трансплантация костного мозга). По своему характеру методы иммунотерапии могут быть как специфическими с использованием лейкозных антител, так и неспецифическимщ когда для стимуляции иммунного ответа применяются другие антигены — противотуберкулезная вакцина БЦЖ, противооспенная вакцина, биологически активные вещества, в частности интерферон, который экранирует геном клетки от проникновения вируса. Рациональные схемы иммунотерапии пока еще отрабатываются.
Успех лечения острого лейкоза определяется как назначением антилейкозных средств, так и мероприятиями по профилактике и терапии осложнений, обусловленных различными, преимущественно инфекционными, заболеваниями и действием цитостатической терапии. В период лечения у больных возможны тошнота, рвота, анорексия. Самым грозным осложнением цитостатической терапии является угнетение костного мозга, вследствие чего у больных развиваются инфекционные осложнения: пневмония, энтеропатия, язвенно-некротический стоматит, гнойный отит. В этот период необходимо проводить интенсивную заместительную терапию. Ежедневно переливают свежеконсервированную кровь, вводят лейко- и тромбоконцентраты, назначают антибиотики широкого спектра действия и витамины. При глубокой миелодепрессии с целью профилактики инфекционных осложнений больного помещают в отдельную палату или бокс, где создаются условия, максимально приближающиеся к стерильным. Персонал соблюдает правила асептики и антисептики, как в операционных блоках.
Лечение больных острым лейкозом — трудная задача; оно всегда длительное, в ряде случаев чревато тяжелыми осложнениями. В связи с этим необходимо полное взаимопонимание врача и родителей больного. Достижения последние лет в лечении острого лейкоза позволяют существенно продлить жизнь ребенка, а у отдельных больных добиться излечения.
Профилактика острого лейкоза не разработана. При достижении ремиссии необходима поддерживающая терапия для предупреждения рецидива заболевания. Больной должен находиться под диспансерным наблюдением. Контрольные анализы крови осуществляются 2 раза в месяц, стернальная пункция — 1 раз в 2 мес. Больного следует оберегать от присоединения инфекции; противопоказано пребывание на солнце. Ребенок должен быть освобожден от занятий физкультурой и профилактических прививок.
Прогноз лечения. При остром лейкозе прогноз неблагоприятный. Длительность заболевания зависит от варианта лейкоза и адекватности терапии. В настоящее время продолжительность жизни ребенка, заболевшего острым лейкозом, колеблется от 8-10 мес до 4-5 лет. В последние годы имеются случаи выздоровления от острого лейкоза.
Эпидемиология. Причины.
Чаще всего рак крови у ребенка возникает в возрасте от 2 до 5 лет. 95-98% всех случаев – острые лейкозы, 2-5% — хронический миелолейкоз. Хронические лимфоидные лейкозы в детском возрасте до сих пор не встречались. Из острых лейкозов 78-80% — лимфобластные.
Причины лейкоза у детей сводятся к изменениям в генах кроветворной клетки. Усиливается активность генов, отвечающих за размножение и тормозится активность тех, которые контролируют созревание и естественную гибель клеток. Раз появившись, раковая клетка начинает бесконтрольно делиться, формируя пул своих клонов.
Изменить состояние генома клетки могут канцерогенные факторы
Биологические. Доказана связь вируса Эпштейн Бара и лимфомы Беркита, вируса Т-клеточного лейкоза человека I и соответствующего лейкоза. Известны и другие онкогенные вирусы, например, вирус папилломы человека провоцирует рак шейки матки. Вирусы не могут размножаться сами, поэтому они внедряются в геном клеток, вызывая его изменение.
Химические. На сегодня известно 1500 соединений, обладающих канцерогеныыми свойствами.
Физические (проникающая радиация, рентгеновские лучи, высокодозное излучение при лечении злокачественных опухолей). Как правило, их воздействие проявляется через 5-10 лет, это подтвердил опыт наблюдения за врачами-ренгенологами, ликвидаторами аварий, больными, подвергавшимися лучевой терапии
Поэтому говоря о том, какие причины вызывают возникновение лейкоза у детей, физические факторы можно не принимать во внимание.
Но одного воздействия канцерогенов недостаточно для того, чтобы развился рак крови у детей. Нормальная иммунная системы быстро обнаруживает и уничтожает чужеродные клетки. Поэтому лейкоз у детей возникает не только когда есть причины – воздействие онкогенных факторов, но когда имеется генетическая предрасположенность к возникновению рака: при многих лейкозах выявляются хромосомные дефекты, которые, помимо всего прочего, служат и прогностическими факторами. Имеет значение и снижение противоопухолевой сопротивляемости пациента. В любом организме патологически измененные клетки возникают постоянно, но нормально работающая иммунная система обычно успешно с ними справляется.
Какие анализы берут при лейкемии у детей
Первое что нужно сделать – обратиться к педиатру. Часто симптомы лейкоза у детей проверяют с помощью анализа крови. Если врач сомневается, вы будете направлены к онкогематологу. Для диагностики вам предложат ряд обследований:
- исследование костного мозга с помощью получения мазка. Самый главный, основной и наиболее точный метод. Специалист прокалывает кость ребенку и получает таким образом биоматериал, необходимый для анализа;
- мазок спинного мозга. Метод определяет есть ли опухоли, из-за которых вырастает число метастазов в мозгу;
- цитохимическое обследование предписано детям, зараженным острой формой лейкемии;для выяснения формы заболевания используется миелограмма. Она позволяет выявить клеточную форму;
- цитогенетический анализ определяет происхождение болезни. Если он носит наследственный характер, они могут дать прогноз течения болезни;
- биопсия лимфоузлов используется при увеличенных лимфатических узлах;
- УЗИ органов брюшной полости. Оно необходимо в связи с тем, что зараженные клетки могут поразить здоровые органы;
- компьютерная томография для определения мест нахождения метастазов;
- магнитно-резонансная томография. МРТ выясняет где именно в теле располагается очаг заболевания. Используется при отсутствии результатов других обследований.
Классификация и симптомы заболевания у детей
Лейкемия — это общее название для целой группы злокачественных заболеваний кровеносной системы. Существует несколько классификаций в зависимости от формы протекания болезни, уровня дифференциации, цитогенеза. Симптомы, диагностика и лечение каждого подвида могут существенно отличаться друг от друга.
Острая и хроническая формы
В зависимости от степени протекания различают 2 формы лейкоза:
- Острая форма. Мутировавшие стволовые клетки крови теряют способность к созреванию. В крови отсутствуют зрелые клетки, а значит система кровообращения не выполняет свои функции. Увеличиваются лимфоузлы, печень, селезенка. Такая форма диагностируется у 97% больных детей. Как правило, лейкоз появляется в возрасте около 1 года. Продолжительность жизни составляет от 2 недель до 2-3 месяцев.
- Хроническая форма. Клетки-мутанты постепенно заменяют здоровые клетки крови. Продолжительность жизни при хронической форме может достигать 2 лет. Хроническая форма никогда не переходит в острую, и наоборот.
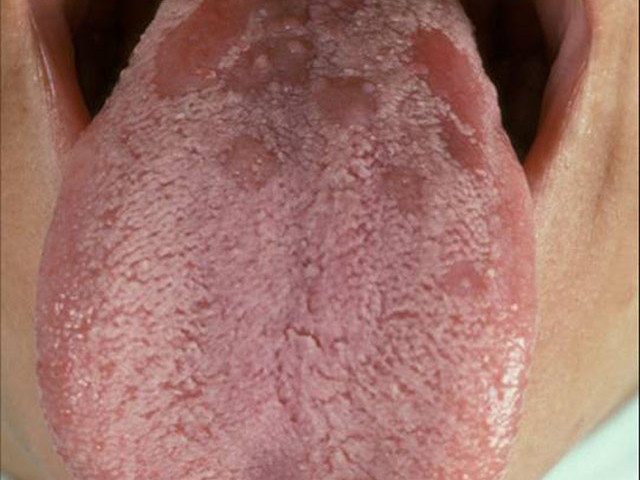
Симптомы являются признаками лимфатической инфильтрации. У ребенка поражаются слизистые оболочки ротовой полости, появляется сыпь, образуются синяки на ногах, даже если малыш не падал и не ударялся. Внешние признаки болезни можно увидеть на фото.
Снижается иммунитет, из-за чего организм подвергается проникновению инфекций различной этиологии. Снижается масса тела, чувствуются мышечная слабость, потливость, наблюдается повышенная температура — при наличии таких признаков нужно немедленно обращаться к врачу.
Лимфобластный и нелимфобластный
Острый лейкоз в свою очередь делится на:
- Лимфобластный (ОЛЛ). Лимфобласты — это незрелые лимфоциты. При этой форме лейкоза именно они прекращают созревать и начинают бесконтрольно делиться. Поражение начинается в костном мозге, а оттуда лимфобласты попадают в селезенку, лимфоузлы и другие части организма. Самая распространенная форма среди всех лейкозов. Пик заболеваемости приходится на 3 года для В-клеточного подвида (80% всех случаев ОЛЛ) и на 15 лет — для Т-клеточного (20% всех случаев ОЛЛ). Мальчики болеют чаще девочек в 2 раза. Вероятно, это обусловлено генетическими факторами.
- Нелимфобластный, или миелобластный. Существует 8 подвидов миелоидных лейкозов. Болезнь начинается в миелоидном кровяном отростке костного мозга. Миелоциты активно делятся и постепенно заполняют полость костного мозга. Пик заболеваемости приходится на 2-3 года.
Стадии заболевания
| Стадия | Клиническая картина | Симптомы |
| Начальная | В костном мозге начинают мутировать клетки | Стадию называют латентной, потому что специфических симптомов нет. Ребенок может чувствовать слабость, уставать быстрее сверстников, он вялый, сонливый, теряет аппетит. |
| Развернутая | Клетки-мутанты попадают в кровеносное русло | Обычно болезнь обнаруживается на этом этапе. Изменения состава крови видны в анализах. Проявляются характерные симптомы лейкоза. |
| Терминальная | Метастазирование в органы | Выпадают волосы, на теле появляется сыпь. Терминальная стадия неизлечима, прогноз неутешителен. |
Признаки рака крови у детей на первой стадии практически отсутствуют, что затрудняет диагностику. Вывести заболевание в ремиссию возможно на первых 2-х стадиях онкологии. Ремиссией считается отсутствие онкогенных клеток в крови на протяжении 5 лет. Терминальную стадию вывести в ремиссию невозможно.