Цистолитиаз или камни в мочевом пузыре у женщин: симптомы и лечение консервативными и оперативными методами
Содержание:
- Как образуются камни в мочевом пузыре?
- Неинвазивные методы лечения
- Диагностические мероприятия
- Цистины
- 1 Причины отложения солей
- Симптомы песка и конкрементов в почках
- Диагностика недуга
- Симптомы заболевания
- Камни в мочевом пузыре: диета
- Польза диеты
- 3 Виды камней и особенности их лечения
- Лечение при камнях в мочевом пузыре
- Оперативные вмешательства
Как образуются камни в мочевом пузыре?
Для формирования конкремента необходимо выполнение одного из условий:
- 1Изменение химического состава мочи, которое приведет к выпадению и агрегации нерастворимых солей. Состав мочи может изменяться под влиянием рациона (при избыточном употреблении овощей, мясных продуктов), метаболических нарушений (подагра).
- 2Наличие воспалительного процесса в мочевыводящих путях, инородные тела (мочевой катетер, стент, шовный материал). Воспаление сопровождается выделением в просвет пузыря белков, служащих ловушкой для солевых кристаллов. Кроме того, происходит изменение физических и химических характеристик мочи.
- 3Наличие обструкции, дисфункции стенки пузыря и застой мочи внутри полости. Застой мочи сопровождается оседанием и сгущением нерастворимых солевых частиц.
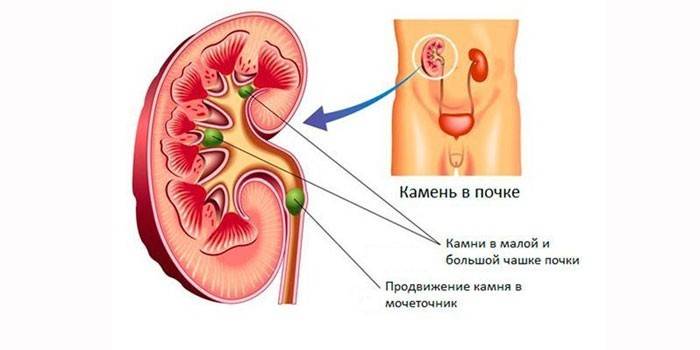
В части случаев камни первоначально формируются в полости пузыря. Реже они мигрируют из верхних отделов: мочеточника, чашечно-лоханочной системы. Затем происходит их дальнейшее увеличение в диаметре за счет наслоения нерастворимых солевых депозитов.
На начальных этапах камнеобразования небольшие размеры конкремента способствуют его самостоятельному отхождению. Немаловажную роль в их самопроизвольном выведении играет отсутствие преград току мочи.
Химический состав может говорить о происхождении. Ураты с большей вероятностью указывают на первоначальное их формирование в просвете пузыря.
Оксалатные камни (ведделиты и вевеллиты) обычно образуются в чашечках или лоханке почки. Струвиты, состоящие из магний-аммоний фосфата, формируются под влиянием бактерий, продуцирующих уреазу (Proteus mirabilis). Поэтому струвиты свидетельствуют о хронической инфекции мочевыводящих путей.
У взрослых пациентов наиболее часто выявляются ураты ( более 50% случаев мочекаменной болезни). У пациентов педиатрического профиля чаще диагностируются конкременты на основе урата аммония, оксалатов кальция.
У детей мочекаменная болезнь может возникать при длительном изолированном грудном вскармливании и употреблении в пищу шлифованного риса. Данные продукты отличаются низким содержанием фосфора. Нехватка фосфора в рационе приводит к усилению выведения из организма аммония.
Кроме того, у детей из районов, эндемичных по данной патологии, в рационе преобладают овощи, богатые оксалатами, и мясные продукты.
Неинвазивные методы лечения
Растворение камней (лизис) может использоваться в лечении уратов. Для их растворения необходимо добиться защелачивания мочи (уровень pH=6,5 и выше). С этой целью применяется цитрат калия.
Стоит отметить, что агрессивное защелачивание мочи может привести к отложению депозитов фосфата кальция на поверхности уже существующего конкремента и свести на нет все усилия по его растворению. Метод малоэффективен и имеет высокую вероятность рецидива, поэтому не имеет широкого применения.
Экстракорпоральная ударно-волновая литотрипсия.
Экстракорпоральная ударно-волновая литотрипсия позволяет раздробить камень на мелкие фрагменты. Эффективность метода определяется размерами камня: наилучшие результаты могут быть достигнуты при размерах, не превышающих 2 см.
Метод является наилучшим выбором в лечении мелких конкрементов, а также у пациентов с высоким риском оперативного лечения.
Полная фрагментация при первом сеансе дробления достигается в 77.7-88.4%, повторные сеансы повышают эффективность лечения. В 17% случаев для эвакуации полученных фрагментов требуется цистоскопия.
Преимущества данной методики:
- 1Метод неинвазивен.
- 2Позволяет дробить небольшие камни (до 2 см).
Ее недостатки:
- 1Не устраняет причину болезни.
- 2Не всегда полученные осколки могут выйти самостоятельно, для их удаления может потребоваться цистоскопия с применением корзинчатого эвакуатора. Чтобы вывести оставшиеся фрагменты, пациенту можно принимать спазмолитики (но-шпа, папаверин), урологические сборы, брусничные и клюквенные морсы. Общий объем диуреза должен быть 1,5-2 литра/сутки (при отсутствии противопоказаний). Альфа-адреноблокаторы (тамсулозин) и нифедипин облегчают выведение фрагментов диаметром до 7-8 мм, предотвращают развитие почечной колики.
Диагностические мероприятия
Беседа с пациентом и сбор анамнеза обязательны для диагностики мочекаменной болезни. В первую очередь врач спрашивает пациента о симптомах и их возможных причинах, уточняет возможность наследственного характера болезни, выясняет наличие сопутствующих заболеваний, перенесенных операций (в том числе на органах малого таза).
При пальпации над лоном врачом может определяться напряжение мышц брюшной стенки, при острой задержке мочи пальпируется переполненный, напряженный и болезненный мочевой пузырь. Женщин необходимо обследовать на предмет цистоцеле, энтероцеле.
5.1. Общий анализ мочи
Общий анализ мочи назначается всем пациентам с подозрением заболевание. К ожидаемым изменениям относятся:
- 1Увеличение плотности мочи.
- 2Нейтральная или щелочная среда.
- 3Повышение числа эритроцитов, лейкоцитов и цилиндров в мочевом осадке.
- 4Выявление кристаллов — уратов, фосфатов, оксалатов.
5.2. Бакпосев мочи
Бакпосев мочи выполняется с целью определения основного возбудителя вторичной инфекции мочевыводящих путей. При исследовании также производится оценка чувствительности уропатогенов к антибактериальным препаратам.
5.3. Анализ крови общий
При выраженном воспалительном процессе в ОАК может определяться повышенное содержание лейкоцитов, сдвиг лейкоцитарной формулы влево (под влиянием провоспалительных факторов происходит увеличение юных форм лейкоцитов, что приводит к сдвигу лейкоцитарной формулы), ускорение СОЭ.
5.4. Анализ крови биохимический
Анализ позволяет оценить функциональное состояние почек. При наличии обструкции в биохимическом анализе отмечается повышение уровня креатинина, мочевины.
На основании сдвигов в других параметрах можно заподозрить причину заболевания (например, повышение уровня мочевой кислоты при подагре может способствовать отложению уратов).
5.5. Инструментальная диагностика
Рисунок 1 – Обзорная рентгенограмма: множественные конкременты мочевого пузыря. Источник иллюстрации — Medscape.com
Обзорная рентгенография брюшной полости и таза, которая захватывает область почек, мочеточников и мочевого пузыря, позволяет идентифицировать рентгенконтрастные камни. Ураты являются рентгенонегативными, за исключением случаев, когда они имеют в своей структуре слои солей кальция.
Ультрасонография. При отсутствии изменений на рентгенограмме пациенту показана ультрасонография. Метод не является дорогостоящим, широко доступен и позволяет дифференцировать сгустки крови или опухоли.
Цистография, внутривенная пиелография – методы, основанные на введении контраста с последующим выполнением серии рентгеновских снимков. При рентгенонегативных камнях на снимке визуализируются дефекты наполнения. Смещаемый при перемене положения пациента дефект наполнения – это типичный рентгенологический признак. Немобильный дефект наполнения может свидетельствовать об опухоли, дивертикуле.
Компьютерная томография является высокочувствительным методом диагностики патологии и позволяет диагностировать рентгенконтрастные и рентгенонегативные конкременты. Применение контраста приводит к снижению точности метода.
Цистоскопия остается основным методом диагностики заболевания. Процедура позволяет врачу оценить размеры, форму, консистенцию образования, его локализацию. При обследовании также можно оценить состояние уретры, простаты и стенок пузыря, определить наличие стриктур, обструкции на пути оттока мочи, выявить дивертикулы и опухоли стенки пузыря. Цистоскопия может дополняться биопсией
Это важно, так как длительная персистенция камней в полости пузыря сопряжена с риском дисплазии и плоскоклеточной карциномы.
Рисунок 2 – Эндоскопическая картина конкремента с неровной поверхностью. На заднем плане определяется измененная слизистая оболочка мочевого пузыря. Источник иллюстрации — Medscape.com
Цистины
Для лечения используют препараты, способные образовывать вместе с цистином соединения, которые легче растворяются в моче. Для эффективной борьбы с конкрементами этой группы рекомендуют:
- Пеницилламин, образующий при реакции с цистином дисульфид пеницилламин-цистеина. Он легко растворяется в урине, потому интенсивность образования камней уменьшается. Мужчинам и женщинам показано применение 2 г. препарата в сутки пид видом капсул, покрытых растворимой оболочкой.
- Тиопронин. Используется при высоком содержании цистина в моче и в случае неэффективности Пенинцилламина. Начальная дозировка для взрослых составляет 800 мг в сутки. Дальнейшая дозировка зависит от количества цистинов в моче и не может превышать 1 г.
- Натрия бикарбонат и калия цитрат. Они растворяют цистины в моче путем снижения кислотности — это облегчает процесс растворения камней.
1 Причины отложения солей
Если речь идет именно о конкрементах, то песчинки — показатель постепенного отложения солей. Обычно их появление связывают с низким уровнем качества питьевой воды. Частично это так, но причины образования таких кристаллов более разнообразны. К их числу относятся:
- 1. Наличие генетической предрасположенности.
- 2. Частые инфекции и воспалительные заболевания органов мочеполовой системы. Этот фактор влияет на целостность эпителия стенок мочевого пузыря, делая его более чувствительным к воздействию патогенных микроорганизмов. Кроме того, при патологиях мочеполовой системы возникает застой мочи, что способствует увеличению концентрации солей.
- 3. Нарушение обмена веществ, которое бывает как при эндокринных заболеваниях, так и неправильном питании, когда в рационе присутствует слишком много соли либо человек употребляет определенные продукты в чрезмерных количествах. Если преобладает мясо, то происходит закисление мочи, а растительная пища способствует ее ощелачиванию.
- 4. Несоблюдение питьевого режима и обезвоживание организма.
- 5. Врожденные аномалии строения почек и мочевого пузыря.
- 6. Прием некоторых лекарственных препаратов. Нестероидные противовоспалительные средства способствуют накоплению в моче солей, аналогичное действие оказывают диуретики.
Несмотря на то, что считается, что и мочевом пузыре чаще бывает у женщин, мужчины тоже подвержены заболеванию. У них даже такие мелкие конкременты выходят очень болезненно.
Симптомы песка и конкрементов в почках
Первые симптомы микролитов в почках – это изменение состава и внешнего вида мочи: меняется цвет, увеличивается густота. При наличии песка наблюдается помутнение урины.
Чаще патология не дает о себе знать, а конкременты обнаруживаются случайно на УЗИ почек или когда они перемещаются, тогда возникает невыносимая боль, которая может сопровождаться тошнотой, рвотой.
Левостороннее
Микролитиаз левой почки начинает беспокоить, когда конкременты увеличились до нескольких миллиметров. Боль — как при поясничном миозите или заболеваниях кишечника. Она усиливается при изменении положения тела.
Образование микролитов в обеих почках крайне опасно: это несет угрозу острой почечной недостаточности. Встречается редко, в основном у пожилых людей, и является признаком нарушения обмена веществ.
Первоначально болезнь протекает бессимптомно, ничто не указывает на ее развитие. Периодически может возникать чувство дискомфорта в поясничном отделе позвоночника, на что больной не обращает внимания. К врачу заставляет его обратиться острая непрекращающаяся боль, возникающая после активной физической нагрузки. На данном этапе болезнь уже запущена.
• Повышение температуры тела, не связанной с простудными заболеваниями, доходящая до высоких отметок;
• Повышенные показатели артериального давления, не связанные с гипертонией;
• Пронизывающая и резкая боль, возникающая при движении;
• Боли ноющего характера, отдающие в живот, пах, поясницу, внутреннюю поверхность бедра.
Также при данном заболевании возможна тошнота, рвота. Болевой синдром сохраняется от нескольких минут до нескольких суток. Начинается всегда резко, и заканчивается также неожиданно, как и начался.
У каждого больного приступ протекает по-разному: кто-то ведет себя беспокойно, мечется, стонет, не может найти себе места из-за непрекращающейся боли; другой лежит неподвижно, слегка согнувшись, не шевелясь.
Симптомы микролитиаза на начальных стадиях практически не проявляют себя. Из-за этого большинство пациентов обращаются за помощью к врачу, когда заболевание приобрело запущенную форму. Микролитиаз обеих почек нередко провоцирует развитие солевого диатеза. А лечение последнего недуга представляет собой довольно сложный процесс.
Симптоматика микролитиаза проявляется в виде:
- Болевого синдрома. Обычно он локализуется в области поясницы, но может иррадировать в район промежности и нижней части живота. Нередко боль возникает при ходьбе. В данном случае ее отмечают в крестцовом и поясничном отделах.
- Высокого давления.
- Учащенного мочеиспускания. Моча при микролитиазе почки приобретает темный оттенок. В ней могут встречаться небольшие сгустки крови.
- Отеков, поразивших различные части тела.
- Ухудшения самочувствия, слабость во время выполнения физических нагрузок.
Варианты лечения зависят от химического состава солевых отложений:
- Ураты. Представляют собой кристаллы, полученные из солей мочевой кислоты.
- Оксалаты. Появляется при избыточном содержании щавелевой кислоты.
- Фосфаты. Формируются при превышении допустимой нормы фосфатной кислоты.
Диагностика недуга
Важно помнить, что симптомы некоторых болезней могут быть схожи между собой. Для точного определения болезни нужна диагностика.
В случае, если были замечены данные симптомы, неизменно необходимо оперативное лечение
Для того, чтобы убедиться, что это именно камень в мочевой системе, распознать точное место его нахождения и назначить лечение, врач должен осуществить диагностику пациенту.Диагностика, как правило, включает в себя такие процедуры, как:
— анализ мочи (жидкость мочи пациента визуально или же под микроскопом изучают на наличие в ней крови);
— рентген (процедура рентгенографии мочевого пузыря с целью выявления камней);
— УЗИ;
— цистоскопия (процедура исследования мочевого пузыря, при которой возможно и оперативное удаление выявленных камней)
Симптомы заболевания
Среди пациентов с патологией наблюдается вариабельность клинической картины: от полного отсутствия каких-либо симптомов заболевания до тяжелого болевого синдрома и выраженной гематурии.
Основными проявлениями мочекаменной болезни являются:
- 1Боли и дискомфорт над лоном. Боли могут иметь тупой характер и усиливаться при резких движениях, физической нагрузке. Принятие пациентом положения на боку или лежа приводит к облегчению болей, иногда к отхождению мочи за счет ухода конкремента из области шейки пузыря и открытия внутреннего отверстия уретры.
- 2Дизурические симптомы: боли, учащение при мочеиспускании, появление прерывистого мочеиспускания. Иногда больного беспокоит внезапное прекращение струи вместе с появлением болей над лоном, в мошонке, в промежности, в нижней части спины. Данный симптом объясняется скатыванием камня в область треугольника мочевого пузыря с последующим спазмом мускулатуры и закупоркой проксимального отверстия уретры. При смене положения тела задержка и болевой синдром могут устраняться.
- 3Появление в моче кровяных сгустков, окраска ее в красный цвет (макрогематурия). При небольшом увеличении числа эритроцитов моча не окрашивается в розовый и красный цвет, в данном случае речь идет о микрогематурии. Микрогематурия регистрируется ОАМ или пробой Нечипоренко.
Камни в мочевом пузыре: диета
При наличии камней и песка в мочевом пузыре необходимо придерживаться диеты, направленной на облегчение самочувствия, а также с целью избежать рецидивов и обострения. Необходимо следовать таким рекомендациям:
- Придерживаться принципов дробного питания – не менее 4 раз в день с одинаковыми периодами между едой (2-3 часа)
- Снизить использование специй и соли (можно заменить различными морепродуктами и морской капустой)
- Выпивать необходимое количество жидкости
- Выбирать натуральные овощи и фрукты
- Стоит отказаться от сладких йогуртов, спрэдов, полуфабрикатов и всей переработанной пищи
Если камни имеют оксалитовый характер, то необходимо воздержаться от таких продуктов:
- Какао
- Шпинат
- Щавель
- Шоколад
Рекомендовано включить:
- Арбуз
- Виноград
- Груши
- Финики
В случае, если отложения имеют фосфатный характер происхождения, то стоит отказаться от:
- Молока
- Сыра
- Творога
- Йогурта
- Брокколи
- Шпината
- Капусты
- Бобов
К допустимым продуктам относят:
- Хлеб
- Выпечку
- Мясо
- Рыбу
- Морепродукты
- Птицу
- Паштеты
- Субпродукты
Если камни относятся к уратной группе, то настоятельно рекомендуется исключить такие продукты питания:
- Бобовые
- Грибы
- Птицу
- Мясо
- Рыбу
Для восполнения запасов белка в организме допустимо употребление:
- Гречки
- Овса
- Пасты
- Всех видов овощей
- Молока
- Творога
- Твердого и мягкого сыра
- Выпечки
- Сладостей
Для того чтобы ускорить процесс выздоровления важно придерживаться таких рекомендаций:
- Исключить алкоголь из рациона
- Ограничить потребление соли и специй
- Включить в рацион лимон и его сок
- Регулярно употреблять вареную свеклу (в сыром виде и ее сок не допустимы!)
- Пить достаточное количество жидкости: воды, морсов, всех видов чая
- Регулярно заниматься спортом (верховая езда исключена)
- Отказаться от употребления сала, сосисок, колбасы и прочих полуфабрикатов
- Заправлять салаты смесью из лимонного сока и оливкового масла
- Воздержаться от употребления консервы и продуктов, с высоким содержанием соли
Для того чтобы избавиться от камней и песка необходимо отказаться от самолечения. Обратитесь за консультацией к специалисту, и профессиональный комплексный подход к лечению поможет вам обрести здоровье, а так же навсегда забыть о проблемах с мочевым пузырем.
А использование средств народной медицины и соблюдения правил диетического питания, будут способствовать закреплению результата и помогут продлить эффект от медикаментозной терапии.
Польза диеты
Скорректировав режим питания, можно предупредить образование конкрементов. Также, правильно подобранная диета будет способствовать естественному выведению камней. Для подбора рациона, необходимо выяснить, какой именно вид камней у пациента:
- Если обнаружены оксалаты, нужно отказаться от приема продуктов, содержащих щавелевую кислоту. Нельзя пить чай, есть салаты с щавелем или свеклой, шоколад. Рекомендованы свежие фрукты, в том числе, виноград и груши.
- Когда дискомфорт доставляют фосфаты, требуется употреблять как можно больше кислых напитков, морсов. Следует избегать молока и содержащих кальций продуктов. Пользу принесут хлебобулочные изделия и мясо. Данную диету нельзя соблюдать постоянно, в противном случае возможно расстройство желудка.
- При обнаружении уратов придется полностью отказаться от бобовых, мяса и рыбы. Можно готовить каши на молоке, вегетарианские супы и салаты.
При любом типе камней необходимо много пить, чтобы на при опорожнении мочевого пузыря выходили скапливающиеся соли. Следует снизить потребление поваренной соли и начать прием витамина A. Есть нужно небольшими порциями, но не менее пяти раз в день. Желательно отказаться от фаст-фуда, продуктов с консервантами и прочими химическими добавками.
Лечение мочекаменной болезни должно проходить под наблюдением врача. Чтобы избежать образования камней, необходимо своевременно обследоваться. Особенно подвержены данной патологии мужчины после 45 лет, страдающие от простатита. Также регулярно проходить обследование должны беременные женщины.
3 Виды камней и особенности их лечения
Мочевые камни представляют собой кристаллы, состоящие из наслоений. Эти накопления формируются за счет сложных химических реакций, между кристаллами образуются пигменты и мукопротеиды. В основном мочевые камни являются неорганическими соединениями. Существуют разные их виды, которые выделяются по химическому составу:
|
Вид |
Особенности |
Лечение |
|
Оксалаты |
Конкременты, которые состоят в основном из солей щавелевой кислоты. Они обычно обладают темным оттенком, встречаются даже практически черные. Характеризуются шиповатой поверхностью |
Терапия направлена на восстановление щавелевокислого обмена. Нужно соблюдать диету, при которой ограничиваются продукты с содержанием щавелевой кислоты (некоторые виды листовой зелени), назначаются препараты магния и витамин В6 |
|
Фосфаты |
Так же, как оксалаты, дают щелочную или кислую реакцию мочи, но они чаще сопровождаются инфекцией. Такие камни отличаются беловатым или серым оттенком. Считаются непрочными, их легче раздробить |
Нужно каждый день выпивать не менее 3 л воды. Важную роль играют цитратные смеси, которые обеспечивают ощелачивание мочи и не меняют кислотно-основной баланс крови |
|
Ураты |
Конкременты дают кислую реакцию мочи. Состоят из солей мочевой кислоты. Отличаются желто-коричневым оттенком, иногда бывают более темными, почти кирпичными. Поверхность гладкая или слегка шероховатая. Такие конкременты обладают довольно высокой плотностью |
Рекомендуется применение специальной диеты, которая снижает уровень мочевой кислоты, а также прием ингибиторов ксантиноксидазы (Аллопуринол), урикуретики (Бензобромарон) и специальные цитратные смеси (Блемарен) |
Встречаются камни, которые обладают смешанным химическим составом. Редко возникают ксантиновые, цистиновые или даже холестериновые конкременты. Определение вида необходимо для назначения правильной диеты.
Камни в почках у женщин: причины образования, симптомы и методы лечения
Лечение при камнях в мочевом пузыре
Небольшие камни могут выходить из организма самостоятельно, для этого рекомендуется увеличить количество употребляемой жидкости до 6–8 стаканов в день (около 1,2–1,5 литров) В остальных случаях потребуется медицинская помощь.
Наиболее распространенные операции по извлечению камней из мочевого пузыря включают в себя:
- трансуретральная цистолитолапаксия — наиболее распространенная процедура для лечения мочекаменной болезни у взрослых;
- подкожная надлобковая цистолитолапаксия — чаще применяется для лечения детей, чтобы избежать повреждения уретры, но иногда может использоваться и у взрослых, для извлечения очень крупных камней;
- открытая цистотомия — часто применяется для мужчин, простата которых настолько увеличена, что мешает проведению других процедур, или если камень очень большой.
Эти процедуры подробнее описаны ниже.
Трансуретральная цистолитолапаксия. Во время операции хирург через уретру введет в ваш мочевой пузырь цистоскоп — небольшую твердую трубку, внутри которой расположена камера. Камера поможет обнаружить камни. Затем, камни дробят на части с помощью энергии лазера или звуковых волн, излучаемых цистоскопом. Мелкие кусочки камней вымываются из мочевого пузыря жидкостью.
Трансуретральная цистолитолапаксия проводится под местной или общей анестезией, так что вы не почувствуете боли
Существует риск того, что во время процедуры будет занесена инфекция, поэтому в качестве меры предосторожности вам дадут антибиотики. Также есть небольшой риск повреждения мочевого пузыря
Подкожная надлобковая цистолитолапаксия. Во время операции хирург делает небольшой надрез на коже в области нижней части живота. Затем делается надрез на мочевом пузыре и через него извлекаются камни. Процедура проводится под общим наркозом.
Открытая цистотомия похожа на подкожную надлобковую цистолитолапаксию, но хирург делает больший надрез на коже и мочевом пузыре. Открытая цистотомия может быть объединена с другим типом операции, например, удалением простаты или ее части или удалением дивертикулов мочевого пузыря (мешочков, образующихся на стенках мочевого пузыря).
Операция проводится под общим наркозом. Недостатком открытой цистотомии является более выраженные болевые ощущения после операции, более длительный период восстановления. Но эта процедура необходима, если камень достигает больших размеров. На 1–2 дня после операции вам также потребуется установка катетера.
Осложнения при операции
Наиболее распространенным осложнением при операции по извлечению камней из мочевого пузыря является развитие инфекции мочевого пузыря или уретры. Данные инфекции известны под общим названием инфекции мочевыводящих путей.
Инфекции мочевыводящих путей возникает примерно у каждого десятого человека, перенесшего операцию. Как правило, они лечится антибиотиками.
После удаления камней из мочевого пузыря вам потребуется несколько дней остаться в больнице, чтобы врач мог проконтролировать ваше состояние в послеоперационном периоде. Длительность госпитализации может меняться в зависимости от типа операции, наличия осложнений и ваших индивидуальных особенностей. Вам назначат повторный осмотр, в ходе которого сделают рентгеновский снимок или компьютерную томографию, чтобы удостовериться, что все частички камней были удалены из вашего мочевого пузыря.
Лечение причины мочекаменной болезни
После извлечения камней из мочевого пузыря необходимо вылечить причину возникновения заболевания, чтобы в будущем это не повторилось.
Аденому простаты можно лечить препаратами, которые одновременно уменьшают простату и расслабляют мочевой пузырь, облегчая мочеиспускание. Если лекарства не помогают, возможно, потребуется операция по удалению простаты или ее части.
Если у вас нейрогенный мочевой пузырь (невозможность контролировать работу мочевого пузыря из-за повреждения нервов), и у вас развилась мочекаменная болезнь, требуется коррекция процесса удаления мочи из мочевого пузыря. Для этого может потребоваться установка катетера или замена старого для улучшения контроля за работой мочевого пузыря.
Легкие и умеренные случаи опущения мочевого пузыря (когда стенки мочевого пузыря ослабевают и начинают свисать во влагалище) могут быть вылечены при помощи установки пессария. Это приспособление в виде кольца, которое вставляется во влагалище и удерживает мочевой пузырь на месте В более тяжелых случаях для укрепления и поддержки стенок мочевого пузыря может потребоваться операция.
Оперативные вмешательства
При уролитиазе могут использоваться следующие вида оперативных вмешательств:
- 1Трансуретральная цистолитолапаксия.
- 2Чрескожная надлобковая литотрипсия.
- 3Открытая надлобковая цистотомия.
Трансуретральная фрагментация и удаление конкрементов при помощи эндоурологических инструментов (трансуретральная цистолитолапаксия): через просвет уретры вводится цистоскоп и рабочие инструменты для дробления и эвакуации фрагментов. Метод наиболее применим при диаметре камней до 2 см.
Фрагментация достигается при помощи механической/баллистической, ультразвуковой, электро-гидравлической или лазерной энергии. Наилучшим эффектом отличается гольминиевый лазер.
Рисунок 3 – Лазерная фрагментация камня. Источник иллюстрации — Medscape.com
Рисунок 4 – На картинке слева представлена схема цистоскопии, справа – удаление камня при помощи корзинчатого экстрактора. Источник иллюстрации — www.drronaldfrank.com
Наиболее часто удаление камней выполняется эндоскопическими методами через уретру. При удалении большого конкремента высокой плотности могут возникать трудности. В такой ситуации урологи могут прибегать к открытым операциям или малоинвазивным перкутанным вмешательствам.
Чрескожная надлобковая литотрипсия. При данном вмешательстве используется надлобковый доступ: над лоном делается небольшой кожный разрез, через который производится пункция пузыря с введением в его полость рабочих эндоскопических инструментов.
Данный вариант операции позволяет использовать инструменты большего калибра, что обеспечивает быструю фрагментацию и возможность эвакуации камней большего диаметра (до 4 см).
Нередко урологи прибегают к комбинации трансуретрального и надлобкового доступов для облегчения фиксации камня во время операции и создания адекватной ирригации мочевого пузыря. Для надлобковой литотрипсии используются те же источники энергии, что и при трансуретральной.
Открытая надлобковая цистотомия. Во время операции конкременты не фрагментируются, а извлекаются целиком из широкого кожного разреза над лоном.
Рисунок 5 – A – Диагностика конкремента (более 7 см в наибольшем диаметре) у пациента на обзорной урографии. Б – Открытая цистотомия и эвакуация камня. Пациент 76 лет с параплегией и длительной катетеризацией мочевого пузыря. Источник иллюстрации — Показания к цистотомии:
- 1Крупные конкременты (диаметром более 4 см).
- 2Наличие показаний к одномоментной операции на простате и/или мочевом пузыре: показания к открытой простатэктомии (масса простаты более 80-100 г), наличие дивертикулов стенки.
- 3Отсутствие эффекта от малоинвазивных методов лечения.
Преимущества цистотомии:
- 1Быстрота выполнения.
- 2Легче удалить конкременты, сросшиеся со слизистой.
- 3Возможность удаления крупных и твердых, не поддающихся фрагментации камней.
Основные недостатки цистотомии:
- 1В послеоперационном периоде пациенты отмечают более выраженный болевой синдром по сравнению с малоинвазивными методиками.
- 2Более длительная реабилитация и госпитализация.
- 3Выше вероятность послеоперационных осложнений.