Функциональные классы и классификация хсн
Содержание:
Как выявить начальную стадию
Факторы, способствующие прогрессированию хронической сердечной недостаточности
Для I стадии I класса характерно отсутствие видимых симптомов. Изменения происходят на уровне физиологии и могут быть выявлены, в основном, инструментальными методами. К врачам на начальной стадии обращаются только самые бдительные пациенты или те, кто обнаружил недостаточность случайно по результатам каких-либо анализов. Нарушение функции сердца может выявить врач-кардиолог путем проведения:
- УЗИ, которое выявляет изменение толщины стенок левого желудочка, изменение формы сердца.
- Кардиологических нагрузочных тестов. Физическая нагрузка под контролем врача позволяет выявить одышку напряжения, дискомфортные ощущения, тахикардию, шумы в сердце.
- Лабораторных исследований на содержание особого белка.
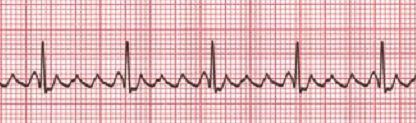
- ЭКГ, на которой всегда будут отображаться любые изменения в работе сердца.
- Эхокардиографии. Позволяет определить ударный и минутный объем сердца, фракцию выброса, изменения волокон миокарда и другие важные характеристики.
- Стресс-эхокардиографии. Позволяет определить резервные возможности сердца, которые снижены при неспособности сердца выполнять свою работу в необходимом объеме.
Лекарственные препараты, которые могут спровоцировать развитие ХСН
Переход первой стадии ко второй характеризуется появлением симптомов, которые зависят от того, какой из отделов сердца не справляется с нагрузкой. Пациент может заметить у себя следующие проявления:
- Одышку или затрудненное дыхание.
- Кашель, не связанный с респираторными инфекциями. В данном случае он объясняется застойными процессами в легких.
- Повышенную утомляемость.
- Учащенное сердцебиение, которое компенсирует неспособность сердца выполнить необходимый объем работы.
Диагностика хронической сердечной недостаточности
Симптомы и клинические проявления
Распознать сердечную недостаточность сложно, ведь симптомы у заболевания зависят от формы патологии: лево- или правожелудочковой, в остром и хроническом варианте. У мужчин и женщин они имеют некоторые отличия.
У женщин
СН у женщин чаще всего проявляется постоянным непродуктивным подкашливанием, одышкой при небольшом усилии, хронической усталостью, чувством разбитости, недомоганием, пастозностью лица и конечностей, набором веса.
Другие симптомы представлены в таблице.
| Проявления левожелудочковой недостаточности у женщин | |
|---|---|
| Острой | Хронической |
| Одышка, усиливающаяся в положении лежа | Одышка, кашель – итог застоя в легких |
| Пароксизмальная одышка в ночное время | Утомляемость – симптом, который беспокоит женщин из-за гипоксии тканей |
| Слабость – симптом, на который часто жалуются женщины с ОСН | Просыпания по ночам из-за нехватки воздуха (пароксизмальная одышка) |
| Клокочущие хрипы в легких, которые слышны на расстоянии | Тахикардия – компенсация гипоксии (частые сокращения пытаются восстановить необходимое питание тканей) |
| Цианоз | Потеря аппетита – результат обескровливания пищеварительной трубки |
| Гипотония | Набор лишних килограммов из-за задержки жидкости в организме |
| Проявления правожелудочковой недостаточности у женщин | |
| Острой | Хронической |
| Одышка – следствие потери способности желудочком перекачивать кровь через легкие (гипоксия) | Отеки ног вследствие повышенного гидростатического давления в венах большого круга кровообращения – чаще диагностируются у женщин |
| Цианоз губ, ногтей – причина в кислородном голодании (кровь не поступает в достаточном количестве на периферию) | Асцит – плохой прогностический признак |
| Набухание яремных вен на шее возникает у женщин из-за высокого давления в правых камерах сердца | Гидроторакс – скопление жидкости невоспалительного характера в плевральной полости |
| Тахикардия у женщин – компенсаторный механизм | Гепатомегалия |
| Увеличение размеров печени, болезненность в правом подреберье | Расширение вен на шее |
| Отеки ног | Набор веса из-за скопления жидкости внутри организма |
| Асцит – жидкость в брюшной полости | При постинфарктном кардиосклерозе у женщин или тромбоэмболии – причины СН – сердечные боли |
| Боль за грудиной – результат инфаркта или ТЭЛА | Хроническая усталость – самая частая жалоба женщин при ХСН |
У мужчин
СН у мужчин в большинстве случаев дает следующую симптоматику: отеки голеней, аритмия, загрудинный дискомфорт, кашель с небольшим количеством мокроты, одышка, акроцианоз, дизурия.
Полная симптоматика СН представлена в таблице.
| Проявления левожелудочковой недостаточности у мужчин | |
|---|---|
| Острой | Хронической |
| Боли в грудной клетке давящего или жгучего характера, которые напоминают ОИМ. Причина – ишемия миокарда. | Отеки ног |
| Аритмия – в результате нарушения питания, гипоксии | Одышка (по мере скопления жидкости в груди) |
| Подташнивание, рвота – симптомы интоксикации из-за некроза тканей сердца | Акроцианоз |
| Сухие, затем, влажные хрипы – интерстициальный отек легких | Бледность губ |
| Надсадный кашель с пенистой мокротой розового цвета (примесь крови) | Задержка мочи |
| Бледность кожи, липкий пот | Бессонница, ночные апноэ |
| Потеря сознания | Боли в грудной клетке (скопление жидкости) |
| Скачки АД (маятник) | |
| ЧСС выше 30/минуту | |
| Проявления правожелудочковой недостаточности у мужчин | |
| Острой | Хронической |
| Удушье на фоне кашля с тяжело отходящей мокротой | Синюшный или желтоватый оттенок кожи |
| ЧСС более 40/минуту | Пастозность кожи |
| Боль в правом подреберье (застой в печени, билиарной системе) | Набухание шейных вен (застой в большом круге кровообращения) |
| Акроцианоз | Сердечная кахексия (обменные нарушения, диспепсия) |
| Коллапс | Трофические язвы голеней |
Классификации
Существует несколько классификаций сердечной недостаточности. Они отражают выраженность клинических признаков, давность болезни, степень функциональных расстройств. Наиболее часто используют термины «острая сердечная недостаточность» и «хроническая или застойная сердечная недостаточность».
Острая — развивается быстро, иногда за несколько минут при инфаркте миокарда, тромбозе легочной артерии, гипертоническом кризе, остром нефрите. При этих заболеваниях сердечная недостаточность может быть причиной ухудшения состояния и привести к смерти.
Застойная недостаточность — развивается годами, сопутствует основному заболеванию, клинически проявляется в приступах, протекающих по левожелудочковому типу, правожелудочковому (редко) или смешанному.
С советских времен в России врачи продолжают пользоваться классификацией Стражеско, отражающей стадии болезни:
- 1 степень — протекает скрытно, объективные признаки можно обнаружить только при физической нагрузке;
- 2 степень подразделяется на
- «2а» — к жалобам пациента присоединяются данные объективного исследования (расширение границ сердца, при левожелудочковой недостаточности застойные явления в легких, при правожелудочковой — увеличение печени, отеки на конечностях);
- «2б» — все симптомы выражены резко в виде тотального поражения, хотя не являются необратимыми, кровообращение может восстановиться под влиянием лечения;
- третья — развиваются необратимые дистрофические процессы во всех органах с поражением их функций.
Согласно международной классификации болезней (МКБ – 10) определены следующие кодовые названия состояния:
- I50.0 Застойная сердечная недостаточность.
- I50.1 Левожелудочковая недостаточность.
- I50.9 Сердечная недостаточность неуточненная.
Классификация (NYHA) Нью-Йоркской кардиологической ассоциации определяет четыре функциональных класса (фк) физических возможностей организма при развитии сердечной недостаточности:
- Класс I — при обычной работе одышка и слабость отсутствуют.
- Класс II — появляется умеренная одышка и слабость, требующие внесения ограничений в физическую деятельность.
- Класс III — имеется выраженное ограничение обычной физической активности.
- Класс IV — наблюдается одышка в состоянии покоя, нарушена трудоспособность.
Подобный подход американские кардиологи считают более понятным для больных людей.
Гораздо важнее в процессе лечения определиться в форме и давности сердечной недостаточности. Это устанавливается по клиническим симптомам и в ходе диагностического обследования.
Диагностика ХСН
На первом приеме пациента врач проводит первичный осмотр: прослушивание сердца и измерение пульса. Важным фактором при диагностике ХСН является опрос больного о существующих заболеваниях, проводимых курсах терапии и приеме лекарственных препаратов.
Терапия при ХСН
У людей старшей возрастной категории многие состояние и заболевания могут имитировать ХСН схожей симптоматикой:
- одышка – частое явление при сердечной недостаточности, часто сопровождает патологии легких, проходящих с бронхоспазмами;
- отечность голеней провоцирует прием амлодипина (лекарство, снижающее артериальное давление), отечность исчезает после отмены препарата;
- симптоматика цирроза печени декомпенсированного типа схожа с проявлениями ХСН: желтушность кожных покровов, отечность, неполадки в работе органа.
Вероятность диагностики ХСН возрастает при наличии у людей ревматизма, стенокардии, регулярном повышении АД, сердечных пороков и наличия в анамнезе инфаркта миокарда.
Для установления точного вердикта пациентам назначается ряд вспомогательных обследований:
- биохимический анализ сыворотки крови;
- исследование мочи и определение диуреза за сутки.
Критерии диагностики ХСН
При диагностике ХСН особенно важно изучение работы миокарда. Кардиолог дает направление на следующие инструментальные обследования:. ЭКГ (электрокардиография)
Методика анализа и графического фиксирования электрополей, образующихся при сердечной деятельности. По возможности кардиолог проводит и расширенное обследование методом ЭКГ:
ЭКГ (электрокардиография). Методика анализа и графического фиксирования электрополей, образующихся при сердечной деятельности. По возможности кардиолог проводит и расширенное обследование методом ЭКГ:
- холтеровское мониторирование, при котором пациент в течение суток носит прикрепленный к телу кардиорегистратор, работа миокарда ведется непрерывно;
- фонокардиографию для более точного определения шумов при работе сердца и его тонов.
ЭхоКГ (УЗИ сердца). Эффективный метод диагностики сердечной деятельности, не имеющий противопоказаний. Данный способ имеет высокую т точную информативность и считается ведущим способом диагностирования сердечных патологий.
Процедура безболезненна и занимает всего 10-15 минут. Осмотр больного проводится в лежачем положении и использованием ультразвукового высокочастотного оборудования.
Инструментальные исследования ХСН
КТ (компьютерная томография). Безопасный метод исследования сердечной мышцы особенно важен при ХСН начальных стадий. КТ сердца выявляет патологии на ранних этапах развития. Пациент подвергается сканированию области сердца в течение 20-25 минут. Результатом становится трехмерное изображение сердечного органа в разных плоскостях и срезах.
Также кардиологи могут провести компьютерную томографию с использованием контраста – коронароангиография.
МРТ (магнитно-резонансная томография). Один из точных методов определения качества работы сердечной мышцы и анализа состояния тканей миокарда. В результате обследования врач получает достоверные результаты об объеме сердца, размеров стенок органа и иных величин.
Лабораторные исследования ХСН
Степень ХСН на ранних этапах помогают определять и нагрузочное тестирование. Простейший способ предназначен для пожилых людей – им предлагается походить в быстром ритме 5-6 минут. Затем кардиолог замеряет пульс, давление и иные параметры сердечной деятельности.
Причины
Существует ряд предрасполагающих факторов и заболеваний, которые значительно повышают риск развития хронической сердечной недостаточности. Некоторые из них могут самостоятельно вызывать патологию. К таковым относятся:
- курение;
- ожирение;
- алкоголизм;
- аритмии;
- заболевания почек;
- повышенное давление;
- нарушение обмена жиров в организме (повышение уровня холестерина и др.);
- сахарный диабет.
Основные причины острой сердечной недостаточности
Нужно понимать, что сердечная недостаточность – не самостоятельная болезнь, а комплекс симптомов, которые возникают в результате патологий и сбоев в работе внутренних органов. Симптомы могут быть вызваны:
- Эндокринными заболеваниями.
- Артериальной гипертензией.
- Воздействием токсических веществ.
- Пороками сердца.
- Воспалительными процессами.
- Ишемической болезнью.
- Нервными заболеваниями.
Другие причины острой сердечной недостаточности
Как уже было сказано ранее, хроническая сердечная недостаточность развивается очень медленно и постепенно. Специалисты выделяют такие основные стадии ее развития:
- Сердце перестает перекачивать обогащенную кислородом кровь в необходимом для нормального функционирования организма объеме.
- В результате этого начинают проявляться первые симптомы болезни: одышка и усталость при больших физических нагрузках. На этом этапе организм подключает свои компенсаторные способности, которые приводят к увеличению количества адреналина в крови, задержке в тканях жидкости.
- Идет активный процесс роста мышечной ткани сердца, который сопровождается недостаточным количеством кровеносных сосудов. Вследствие этого сердце получает недостаточное количество крови, а стенки миокарда и желудочков сильно утолщаются, усложняя сокращение сердца.
- Внутренние ресурсы организма заканчиваются, что приводит к нарушению функционирования сердца.
Это основные стадии развития заболевания. Их продолжительность у каждого человека разная. Это зависит от общего состояния больного, образа его жизни и других факторов.
1 Описание, классификация
При описании патологии принято пользоваться классификацией, разработанной в 50-х годах XX века группой советских ученых-кардиологов в составе В. Х. Василенко, Н. Д. Стражеско и Г. Ф. Лан. В ней выделены 3 формы развития острой сердечной недостаточности:
- острая правожелудочковая недостаточность, вызывающая застой крови в большом круге кровообращения и такие распространенные у сердечников явления, как одышка и быстро наступающая усталость;
- острая левожелудочковая недостаточность, способная провоцировать такие состояния, как отек легких, сердечная астма и цианоз (посинение);
- острая сосудистая недостаточность (коллапс) – это стадия необратимых изменений, на которой ни медикаментозное лечение, ни хирургическое вмешательство не приносят эффекта.
ХСН также бывает право- или левожелудочковой, от острой ее отличает постепенное развитие. Поступательное нарастание симптоматики неуклонно ухудшает качество жизни больного, сводит к нулю его активность. Своевременное выявление и грамотное лечение дают пациенту более высокие шансы, чем при остром течении.
Острая сердечная недостаточность, к которой обычно приводят патологии сердца, травмы или мощная токсическая нагрузка, без действенного лечения может в короткий срок спровоцировать летальный исход, а хроническая развивается длительное время. Постепенно человек начинает отмечать у себя такие показатели, как одышка, повышенная утомляемость, отеки и другие симптомы, являющиеся признаками неадекватной перфузии органов и тканей.
Одышка при физических усилиях возникает как компенсация нехватки кислорода, которую испытывает организм, и представляет собой самый очевидный показатель недостаточно активной насосной функции сердечной мышцы. Наряду с одышкой, в организме пациента начинают действовать и другие защитные механизмы как попытка восстановить дефицит кислорода на клеточном уровне и активизировать работу сердца: это укрепление сердечной мышцы, нарастание адреналина, увеличение объема крови, вызванное задержкой жидкости в организме. В дальнейшем клиническая картина усугубляется.
В развитии патологии выделяют три стадии:
- Первая характеризуется как начальная или скрытая. Ее распознают по одышке и сердцебиению при физических нагрузках, ранее такой реакции не вызывавших. При отсутствии интенсивного напряжения функциональные показатели организма пребывают в норме. На этой стадии возможно снижение общей трудоспособности.
- На второй состояние усугубляется на фоне устоявшегося недостатка кровоснабжения: нарушение гемодинамики провоцирует застой в малом круге кровообращения. Одышка и утомляемость нарастают уже при нагрузке невысокой интенсивности, а в дальнейшем – при отсутствии какой-либо деятельности. Эта стадия наблюдается в двух периодах:
- В первом – одышка и усиленное сердцебиение возникают при малых дозах высокой физической активности и могут сопровождаться нерезким цианозом, периодическим присоединением сухого кашля (в редких случаях – кровохарканья), показателями застоя в легких, ощущаемыми сбоями в работе сердца. В этот момент заметно начальное проявление застоя в обоих кругах кровообращения: отеки стоп и голеней, увеличение размера печени, причем эти проявления в утренний период могут быть менее заметными. Резко снижается трудоспособность.
- Второй период отличает появление одышки уже при отсутствии любых кардионагрузок. Более заметен цианоз, нарастает застой в легких и длительные ноющие сердечные боли наряду с другими ощутимыми сбоями работы органа. Симптомы нарушения кровообращения по большому кругу становятся гораздо показательнее. Хронически фиксируются отеки ног и туловища, увеличение плотности и объема печени (кардиальный цирроз), гидроторакс (скопление жидкости в плевральной области), асцит (жидкость в брюшной полости), олигурия (уменьшение мочи) в тяжелом течении. Утрата трудоспособности практически полная.
- Третья стадия развития хронической сердечной недостаточности – дистрофическая. В этот период на фоне стойких тяжелых гемодинамических нарушений развиваются несовместимые с жизнью патологии в «органах-мишенях»: цирроз печени, диффузный пневмосклероз, застойная почка и т. д. Сбой обмена веществ приводит к истощению резервов организма. Отсюда необратимые изменения, не поддающиеся медикаментозной или хирургической коррекции.
Синдром ХСН классифицируют и по-другому.
В соответствии с фазой сердечной деятельности определяются:
- систолическая сердечная – в фазе сокращения желудочков (систола);
- диастолическая сердечная недостаточность – во время расслабления желудочков (диастола);
- смешанная, когда патологический процесс охватил систолу и диастолу.
Симптоматика
Проявления ХСН зависят в основном от тяжести и степени выраженности заболевания. Иногда признаки могут вовсе отсутствовать или проявляться минимально. Чем сильнее поражение миокарда, тем более выражена клиническая симптоматика болезни.
Основные симптомы заболевания следующие:
- Одышка. Данный симптом является основным признаком заболевания, благодаря которому определяют степень сложности патологии. На начальных этапах болезни одышка возникает только при увеличении нагрузки, затем проявляется даже в состоянии покоя.
Отеки нижних конечностей. Скопление лишней жидкости всегда возникают сразу в обеих ногах, постепенно поднимаясь от лодыжек до бедер. Структура отеков достаточно плотная, при надавливании остаются следы.
Проявления наиболее выражены вечером перед сном. Если больному не оказывается медицинская помощь, возможны более тяжелые симптомы: накопление жидкости в брюшной полости (асцит), грудная водянка и отек кожи.
Кашель. При левожелудочковой недостаточности этот признак является основным. Чаще всего симптом появляется ночью во время сна, так как именно в горизонтальном положении образуются застойные явления в легких.
Боль в загрудинной области. Признак свидетельствует о наличии ишемии миокарда. То есть, коронарные сосуды доставляют меньше крови, чем необходимо.
Ограничение двигательной активности. Особенно это заметно на поздних стадиях болезни. Снижение сердечного выброса приводит к непереносимости физических нагрузок. Человеку становится трудно ходить на большие расстояния, подниматься по ступенькам, а затем и совершать обычные движения. В терминальном периоде пациент может только лежать в постели.
Увеличение печени и селезенки. Такое состояние имеет название – гепатоспленомегалия. Данный признак встречается у больных СН правожелудочкового типа.
Также могут наблюдаться неспецифические симптомы, характерные для первичного заболевания. Например, повышение температуры, общая слабость, повышенная усталость.
Медикаментозные средства вспомогательного характера
Такие препараты применяются при особенных клинических ситуациях, которые осложняют течение такой патологии, как хроническая недостаточность.
- Нитраты. Они применяются при сложном течении заболевания.
- Соли азотной кислоты. Они способствуют расширению сосудов и улучшают кровообращение. Применяются при таких патологических состояниях, как стенокардия (давящие боли за грудиной по причине нарушения кровообращения в сердечных артериях).
- Антагонисты кальция. Служат препятствием для проникновения кальция в клетки сердца. Применяются при упорной стенокардии, повышении артериального давления, носящем стойкий характер, легочной гипертензии, а также выраженной недостаточности сердечных клапанов.
- Антиаритмические средства. Применяются при аритмии.
- Дезагреганты. Средства препятствуют свертываемости крови за счет нарушения процесса склеивания тромбоцитов. Обычно препараты используются в качестве вторичного профилактического средства при перенесенном инфаркте миокарда.
- Негликозидные инотропные стимуляторы, повышающие силу сердца.
Инвалидность после операции на сердце
Операционное вмешательство на сердце это радикальный способ лечения, который назначается в том случае, если больной находится в критическом состоянии и все возможное медикаментозное лечение не привело к положительной динамике. В большинстве случаев после вмешательства на сердце пациенту положена одна из групп инвалидности.
После шунтирования
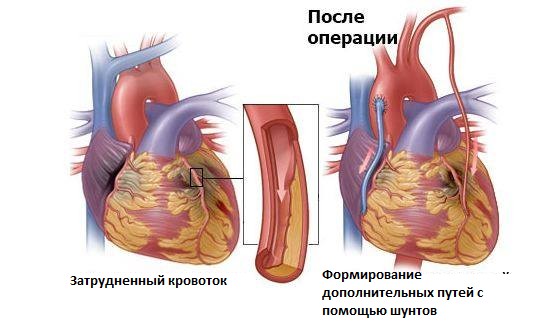 Шунтирование это создание дополнительного пути в обход пораженного участка какого-либо сосуда или пути организма с помощью полостной пластической моделирующей операции.
Шунтирование это создание дополнительного пути в обход пораженного участка какого-либо сосуда или пути организма с помощью полостной пластической моделирующей операции.
Специалисты для установления группы инвалидности учитывают следующие факторы:
- ответ на аортокоронарное шунтирование, реакция организма,
- по каким показаниям была проведена операция и имелись ли другие заболевания.
Если выявлены стойкие негативные изменения, инвалидность может быть присвоена пожизненно, но в большинстве случаев она присваивается на пару лет. Впоследствии больной проходит переосвидетельствование, которое может как изменить группу, так и снять ее совсем.
После замены клапана
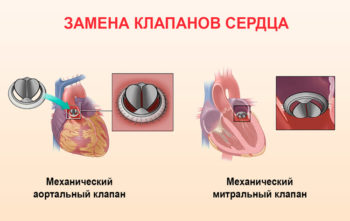 Замена клапана не всегда может полностью устранить все проблемы с сердцем, и вопрос об инвалидизации решается в каждом конкретном случае в индивидуальном порядке. Пациент проходит обследование, и в соответствии с его результатами специалисты устанавливают степень так называемой изношенности сердечной мышцы. Если имеются признаки ХСН, это может стать поводом для перевода больного на облегченные условия труда или получения инвалидности.
Замена клапана не всегда может полностью устранить все проблемы с сердцем, и вопрос об инвалидизации решается в каждом конкретном случае в индивидуальном порядке. Пациент проходит обследование, и в соответствии с его результатами специалисты устанавливают степень так называемой изношенности сердечной мышцы. Если имеются признаки ХСН, это может стать поводом для перевода больного на облегченные условия труда или получения инвалидности.
После абляции
Радиочастотная катетерная абляция это направление хирургического лечения нарушений ритма. Сюда относят ряд методов, при которых очаг аритмии (патологические проводящие пути) разрушают нагреванием с помощью воздействия электрическим током.
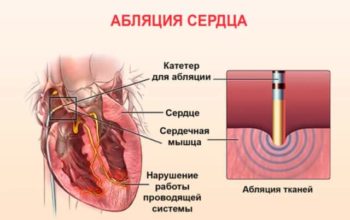 Не так давно после абляции назначалась 2 группа. Ее давали сроком на 1 год. В настоящее время благодаря современным возможностям хирургии операция существенно упростилась, следовательно, восстановительный период тоже стал проще и короче. Решение о присвоении больному группы инвалидности решается исходя из формы и степени нарушения снабжения органов кровью.
Не так давно после абляции назначалась 2 группа. Ее давали сроком на 1 год. В настоящее время благодаря современным возможностям хирургии операция существенно упростилась, следовательно, восстановительный период тоже стал проще и короче. Решение о присвоении больному группы инвалидности решается исходя из формы и степени нарушения снабжения органов кровью.
При НК 1 степени инвалидность не предусмотрена, при НК 2 степени положена 2 группа, а при НК 3 степени 1 группа инвалидности.
Анатомия сердца
Сердце – это полый четырехкамерный орган, который состоит из 2-х предсердий и 2-х желудочков. Предсердия (верхние отделы сердца) отделены от желудочков перегородками с клапанами (двухстворчатым и трехстворчатым), которые пропускают кровь в желудочки и закрываются, препятствуя ее обратному току. Правая половина наглухо отделена от левой, поэтому венозная и артериальная кровь не смешиваются.Функции сердца:
- Сократимость. Сердечная мышца сокращается, полости уменьшаются в объеме, выталкивая кровь в артерии. Сердце перекачивает кровь по организму, выполняя роль насоса.
- Автоматизм. Сердце способно самостоятельно вырабатывать электрические импульсы, вызывающие его сокращение. Эту функцию обеспечивает синусовый узел.
- Проводимость. По особым путям импульсы из синусового узла проводятся к сократительному миокарду.
- Возбудимость – способность сердечной мышцы возбуждаться под влиянием импульсов.
Круги кровообращения. Сердце перекачивает кровь по двум кругам кровообращения: большому и малому.
- Большой круг кровообращения – из левого желудочка кровь поступает в аорту, а из нее по артериям ко всем тканям и органам. Здесь она отдает кислород и питательные вещества, после чего по венам возвращается в правую половину сердца – в правое предсердие.
- Малый круг кровообращения – из правого желудочка кровь поступает в легкие. Здесь в мелких капиллярах, опутывающих легочные альвеолы, кровь теряет углекислый газ и вновь насыщается кислородом. После этого она по легочным венам возвращается в сердце, в левое предсердие.
Строение сердца. Сердце состоит из трех оболочек и околосердечной сумки.
- Околосердечная сумка – перикард. Наружный волокнистый слой околосердечной сумки, свободно окружает сердце. Он прикреплен к диафрагме и грудной кости и фиксирует сердце в грудной клетке.
- Наружная оболочка – эпикард. Это тонкая прозрачная пленка из соединительной ткани, которая плотно сращена с мышечной оболочкой. Вместе с околосердечной сумкой обеспечивает беспрепятственное скольжение сердца при расширении.
- Мышечная оболочка – миокард. Мощная сердечная мышца занимает большую часть сердечной стенки. В предсердьях различают 2 слоя глубокий и поверхностный. В мышечной оболочке желудков 3 слоя: глубокий, средний и наружный. Истончение или разрастание и огрубение миокарда вызывает сердечную недостаточность.
- Внутренняя оболочка – эндокард. Она состоит из коллагеновых и эластических волокон, которые обеспечивают гладкость полостей сердца. Это необходимо для скольжения крови внутри камер, в противном случае могут образовываться пристеночные тромбы.
Механизм развития сердечной недостаточности
Хроническая сердечная недостаточность развивается медленно на протяжении нескольких недель или месяцев. В развитии хронической сердечной недостаточности выделяют несколько фаз:
- Повреждение миокарда развивается в результате болезни сердца или длительной перегрузки.
- Нарушение сократительной функции левого желудочка. Он слабо сокращается и направляет в артерии недостаточное количество крови.
- Стадия компенсации. Включаются механизмы компенсации, чтобы обеспечить нормальную работу сердца в сложившихся условиях. Мышечный слой левого желудочка гипертрофируется, за счет увеличения в размерах жизнеспособных кардиомиоцитов. Повышается выделение адреналина, который заставляет сердце сокращаться сильнее и чаще. Гипофиз выделяет антидиуретический гормон, под действием которого в крови повышается содержание воды. Таким образом, увеличивается объем перекачиваемой крови.
- Исчерпание резервов. Сердце исчерпывает возможности снабжать кардиомиоциты кислородом и питательными веществами. Они испытывают дефицит кислорода и энергии.
- Стадия декомпенсации – нарушения кровообращения уже не могут быть компенсированы. Мышечный слой сердца не в состоянии нормально функционировать. Сокращения и расслабления становятся слабыми и медленными.
- Развивается сердечная недостаточность. Сердце сокращается слабее и медленнее. Все органы и ткани получают недостаточно кислорода и питательных веществ.
Острая сердечная недостаточность развивается в течение нескольких минут и не проходит стадии, характерные для ХСН. Инфаркт, острый миокардит или тяжелые аритмии приводят к тому, что сокращения сердца становятся вялыми. При этом резко падает объем крови, поступающий в артериальную систему.
Патогенез хсн.
1. Основной пусковой механизм ХСН – снижение сократительной способности миокарда и падение сердечного выброса, что вызывает уменьшение перфузии ряда органов и активацию компенсаторных механизмов (симпатико-адреналовой системы, ренин-ангиотензин-альдостероновой системы и др.).
2. Катехоламины (норадреналин) вызывают периферическую вазоконстрикцию артериол и венул, увеличивают венозный возврат к сердцу и выравнивают до нормы сниженный сердечных выброс (компенсаторная реакция).
3. Спазм почечных артериол гипоперфузия почек на фоне ХСН активация РААС гиперпродукция ангиотензина II (мощный вазопрессор; потенцирует гипертрофию и ремоделирование миокарда) и альдостерона (повышает реабсорбцию натрия и осмоляльность плазмы, активирует продукцию АДГ, который задерживает воду).
4. В развитии ХСН важная роль принадлежит также эндотелиальной дисфункции сосудов (снижение продукции эндотелиального вазорелаксирующего фактора), гиперпродукции ряда цитокинов: ИЛ, ФНО- (нарушает транспорт ионов кальция внутрь клеток, ингибирует ПВК-дегидрогеназу, приводя к дефициту АТФ, запускает апоптоз кардиомиоцитов).
1. По происхождению: вследствие перегрузки объемом, вследствие перегрузки давлением, первично-миокардиальная
2. По сердечному циклу: систолическая форма, диастолическая форма, смешанная форма
3. По клиническому варианту: левожелудочковая, правожелудочковая, бивентрикулярная (тотальная)
4. По величине сердечного выброса: с низким сердечным выбросом, с высоким сердечным выбросом
Степени тяжести ХСН.