Классификация цирроза печени: виды и стадии
Содержание:
- Диагностика
- Профилактика
- Клиника цирроза печени
- Методики лечения в зависимости от поставленного диагноза
- Патогенез
- Патогенез
- Анемический синдром
- Описание
- Прогноз
- Лечение
- Параметры, необходимые для оценки по Чайлд Пью
- Классификация по стадии
- Дифференциальная диагностика цирроза печени
- Причины заболевания
- Лечение цирроза
- Лечение цирроза печени
Диагностика
Цирроз печени с диспропорциональной гипертрофией сегментов. Компьютерная томография брюшной полости.
Цирроз печени с уменьшением объёма органа. Компьютерная томография брюшной полости.
Характерно повышение активности АЛТ, АСТ, щелочной фосфатазы, лейкоцитоз. При гепатолиенальном синдроме может развиваться гиперспленизм, проявляющийся лейкопенией, тромбоцитопенией, анемией и увеличением клеточных элементов в костном мозге.
Расширенные и извитые венозные коллатерали выявляются при ангиографии, компьютерной томографии, ультразвуковом исследовании или в ходе оперативного вмешательства.
Профилактика
Токсический цирроз развивается под влиянием внешних негативных факторов. Профилактика заключается в том, чтобы минимизировать вредное воздействие токсинов:
- использовать средства защиты при работе на химическом производстве;
- отказаться от употребления алкоголя;
- принимать лекарства только по назначению врача и после обследования печени;
- при необходимости длительного приема препаратов делать регулярные перерывы, защищать печень с помощью гепатопротекторов;
- не употреблять неизвестные грибы и растения в пищу;
- не принимать без назначения врача отвары лекарственных трав.
Токсический цирроз — смертельно опасное заболевание, характеризующееся быстрым прогрессированием.
Применение лекарственных препаратов приносит временное облегчение больному, но не в силах остановить течение заболевания.
Клиника цирроза печени
При
циррозе печени имеют место те же
клинико-лабораторные гепатологические
синдромы, что и при хроническом гепатите.
1.
Мезенхимально-воспалительный
синдром менее выражен, чем при хроническом
гепатите с высокой степенью активности,
обусловлен воспалением гепатоцитов —
то есть сопутствующим циррозу гепатитом.
Данные проявления (те же, что и при
хроническом гепатите) наиболее ярко
представлены при макронодулярном
циррозе.
2.
Цитолитический
синдром.
Цифры гиперферментемии ниже, чем при
хронических гепатитах, так как при
циррозе резко снижена синтетическая
функция печени (нет синтеза ферментов),
ярко представлены фиброз и
соединительно-тканные изменения. При
данном заболевании будут более высокие
цифры АСТ (выше, чем АЛТ). Уровень маркеров
цитолиза на порядок ниже, чем при
хроническом гепатите.
3.
Синдром
желтухи и холестаза
патогномоничен для билиарных циррозов
печени. Наряду с увеличенной до огромных
размеров печенью больных беспокоит
упорный выраженный кожный зуд. При
осмотре отмечаются яркая желтуха с
грязно-серым оттенком (за счет отложения
меланина), расчесы, гиперпигментация в
естественных складках кожи, оссалгии
трубчатых костей, пальцы приобретают
вид «барабанных палочек», ногти —
«часовых стекол».
4.
Гепатодепрессивный
синдром
проявляется ярче, чем при хронических
гепатитах.
5.
Портальная
гипертензия,
проявляющаяся наличием варикозно-расширенных
вен пищевода, кардии желудка, прямой
кишки, подкожных вен передней брюшной
стенки — «головой медузы», асцитом.
Клинически
ПГ подразделяется на 4 стадии:
I
Стадия
— доклиническая, больные могут предъявлять
жалобы на тяжесть в правом подреберье,
умеренный метеоризм и общее недомогание.
II
Стадия
— выраженные клинические проявления.
Субъективно и объективно определяется
тяжесть и боли в верхней половине живота,
правом подреберье, метеоризм, диспептические
расстройства, гепато- и спленомегалия.
III
Стадия
— резко выраженные клинические проявления
с наличием всех признаков портальной
гипертензии, асцита при отсутствии
выраженных кровотечений.
IV
Стадия
— стадия осложнений, имеет место огромный,
плохо поддающийся терапии асцит,
массивные, повторяющиеся кровотечения
из варикозно-расширенных вен внутренних
органов.
6.
Отечно-асцитический
синдром.
7.
Гепаторенальный
синдром
характеризуется азотемией и признаками
почечной недостаточности при
декомпенсированном циррозе печени
8.
Гепатопанкреатический
синдром
проявляющийся клинически болями в левом
подреберье, дискомфортом в кишечнике,
поносами, запорами.
9.
Спленомегалия
и гиперспленизм.
10.
Геморрагический
синдром.
11.
Анемия
(смешанная, гемолитическая, а также
макро- и микроцитарная), ДВС-синдром.
12.
Гиперкинетический
синдром
(изменения сердечно-сосудистой системы),
для которого характерны — гипотония,
тахикардия, нарушение ритма сердечной
деятельности.
13.
Неврологическая
симптоматика наиболее яркая при
микронодулярном циррозе — определяются
атрофия мышц плечевого пояса, контрактура
Дюпюитрена, полирадикулоневриты, тремор,
судороги.
14.
Эндокринные
расстройства
те же что и при хронических гепатитах,
но более выражены — изменения оволосения,
гинекомастия, снижение либидо и потенции,
атрофия тестикул, печеночные «стигматы»
и другие.
15.
Изменения со стороны желудочно-кишечного
тракта:
нарушения переваривания и всасывания,
наличие рефлюкс-эзофагита, недостаточности
кардии и эрозии слизистой пищевода
(вследствие микротромбозов на фоне
повышения внутрибрюшного давления при
асците, присоединения инфекции HP),
формирование вторичного хронического
гастрита, обусловленного токсическим
воздействием на слизистую оболочку
желудка, язв желудочно-кишечного тракта
(те же причины, что и при развитии эрозий
и гастрита). Глубоким расстройствам при
циррозе печени подвергаются эндокринная
и нервная системы
Методики лечения в зависимости от поставленного диагноза
 Правильное определение стадии развития цирроза необходимо не только для того, чтобы сделать прогноз по поводу продолжительности жизни, но и для подбора подходящих способов лечения. Следующие варианты лечения актуальны на тех или иных стадиях цирроза по классификации Чайлд-Пью:
Правильное определение стадии развития цирроза необходимо не только для того, чтобы сделать прогноз по поводу продолжительности жизни, но и для подбора подходящих способов лечения. Следующие варианты лечения актуальны на тех или иных стадиях цирроза по классификации Чайлд-Пью:
- При компенсированном циррозе класса А чаще всего применяется медикаментозная терапия с активным использованием диеты. На этой стадии используются такие препараты, как «Креон», «Мезим», «Панкреатин». Курс длится примерно 3 недели, а после небольшого перерыва прием медикаментов повторяется.
- При субкомпенсированном поражении печени класс Б используется диета с низким содержанием белка и соли. Прописывается «Фуросемид» и «Спиронолактон».
- Декомпенсированная форма считается самой опасной, и наиболее подходящая методика лечения в таком случае — пересадка печени. Также рекомендуется внутривенно вводить «Альбумин». «Фуросемид» и «Спиронолактон» также используются в повышенных количествах.
Определить точно стадию развитию заболевания, вид цирроза и подходящий алгоритм лечения под силу только хорошему диагносту. Благодаря современной аппаратуре поставить диагноз можно даже на ранней стадии цирроза, и чем раньше пациент начнет лечение, тем лучше в итоге будет для его самочувствия.
Патогенез
За многие месяцы и годы меняется геном гепатоцитов и создаются клоны патологически изменённых клеток. Вследствие этого развивается иммуновоспалительный процесс.
Выделяют следующие этапы патогенеза цирроза:
- Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов
- Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени
- Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов
- Активация иммунных механизмов цитолиза гепатоцитов
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Алкогольный цирроз печени. Этапы: острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени. Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени. Некроз гепатоцитов связан с гипоксией и венозным застоем.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому. У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Первичный билиарный цирроз печени. Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
- хронический негнойный деструктивный холангит
- дуктулярная пролиферация с деструкцией жёлчных канальцев
- рубцевание и уменьшение жёлчных канальцев
- крупноузловой цирроз с холестазом
Патологоанатомическая картина первичного билиарного цирроза включает инфильтрацию эпителия лимфоцитами, плазматическими клетками, макрофагами.
Лабораторными исследованиями выявляются антимитохондриальные антитела (АМА), наиболее специфичны — М2-АМА, направленные против Е2-субъединицы пируватдегидрогеназы, повышение IgM в сыворотке. Помимо этого выявляются иммуноопосредованные внепечёночные проявления — тиреоидит Хашимото, синдром Шегрена, фиброзирующий альвеолит, тубулоинтерстициальный нефрит, целиакия, а также сочетание с заболеваниями ревматического круга — системной склеродермией, ревматоидным артритом, системной красной волчанкой.
Патогенез
За многие месяцы и годы меняется геном гепатоцитов и создаются клоны патологически изменённых клеток. Вследствие этого развивается иммуновоспалительный процесс.
Выделяют следующие этапы патогенеза цирроза:
- Действие этиологических факторов: цитопатогенное действие вирусов, иммунные механизмы, влияние гепатотоксичных цитокинов, хемокинов, прооксидантов, эйкозоноидов, ацетальдегида, железа, продуктов перекисного окисления липидов
- Активизация функции клеток Ито, что приводит к избыточному разрастанию соединительной ткани в пространствах Диссе и перицеллюлярному фиброзу печени
- Нарушение кровоснабжения паренхимы печени за счёт капилляризации синусоидов и уменьшения сосудистого русла с развитием ишемических некрозов гепатоцитов
- Активация иммунных механизмов цитолиза гепатоцитов
При мостовидном некрозе гепатоцитов в зону поражения стягиваются Т-лимфоциты, которые активизируют клетки Ито, приобретающие фибробластоподобные свойства: синтезируют коллаген I типа, что и ведёт в итоге к фиброзу. Кроме того, микроскопически в печёночной паренхиме образуются ложные дольки, не имеющие центральной вены.
Алкогольный цирроз печени. Этапы: острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Важнейший фактор — некроз гепатоцитов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами.
Вирусный цирроз печени. Важным фактором является сенсибилизация иммуноцитов к собственным тканям организма. Основной мишенью аутоиммунной реакции является печёночный липопротеид.
Застойный цирроз печени. Некроз гепатоцитов связан с гипоксией и венозным застоем.
Развивается портальная гипертензия — повышение давления в системе портальной вены, обусловленное обструкцией внутри- или внепечёночных портальных сосудов. Это приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование тромбоцитов в селезёнке), лейкопения, а также анемия вследствие повышенного гемолиза эритроцитов. Асцит приводит к ограничению подвижности диафрагмы, гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно-расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому. У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Первичный билиарный цирроз печени. Основное место принадлежит генетическим нарушениям иммунорегуляции. Вначале происходит разрушение билиарного эпителия с последующим некрозом сегментов канальцев, а позднее — их пролиферация, что сопровождается нарушениями экскреции жёлчи. Стадии процесса следующие:
- хронический негнойный деструктивный холангит
- дуктулярная пролиферация с деструкцией жёлчных канальцев
- рубцевание и уменьшение жёлчных канальцев
- крупноузловой цирроз с холестазом
Патологоанатомическая картина первичного билиарного цирроза включает инфильтрацию эпителия лимфоцитами, плазматическими клетками, макрофагами.
Лабораторными исследованиями выявляются антимитохондриальные антитела (АМА), наиболее специфичны — М2-АМА, направленные против Е2-субъединицы пируватдегидрогеназы, повышение IgM в сыворотке. Помимо этого выявляются иммуноопосредованные внепечёночные проявления — тиреоидит Хашимото, синдром Шегрена, фиброзирующий альвеолит, тубулоинтерстициальный нефрит, целиакия, а также сочетание с заболеваниями ревматического круга — системной склеродермией, ревматоидным артритом, системной красной волчанкой.
Анемический синдром
Анемия (малокровие) является достаточно частым симптомом хронических заболеваний печени и цирроза в том числе. Что такое анемия?
Гемоглобин – это железосодержащий белок, входящий в состав эритроцитов (красных кровяных шариков). Основная функция гемоглобина – перенос кислорода в ткани. При снижении его уровня, происходящего при развитии анемии, начинается гипоксия (кислородное голодание) тканей.
Проявления анемии
Клинические проявления анемии зависят от причины, ее вызвавшей. Однако, есть общие симптомы, которые встречаются при всех видах анемий:
- Бледность кожных покровов и слизистых.
- Повышенная утомляемость.
- Слабость.
- Обмороки, учащенное сердцебиение и т. д.
Для каждого вида анемий существуют и свои характерные признаки. При железодефицитной анемии наблюдается сухость кожи, ломкость и изменение формы ногтей. Гемолитическая анемия обычно сопровождается желтухой. При анемии, вызванной недостатком фолиевой кислоты, появляется стоматит (воспаление слизистой оболочки рта), глоссит (воспаление языка), ощущение покалывания в руках и ногах и т. д.
Диагностика
Диагноз устанавливается при исследовании периферической крови. Для этого часто достаточно сдать общий анализ крови (ОАК), а при необходимости проводятся и другие исследования.
Общий анализ крови
В ОАК выявляется, прежде всего, снижение уровня гемоглобина и эритроцитов. Определяется гематокрит – соотношение форменных элементов крови (эритроциты, лейкоциты и т. д.) к плазме. Рассчитывается цветной показатель (ЦП) – содержание гемоглобина в эритроците.
Также в ОАК возможно определить размеры эритроцитов – нормоциты, микроциты (уменьшение) или макроциты (увеличение). Иногда появляются качественные изменения эритроцитов:
- изменения величины (анизоцитоз);
- формы (пойкилоцитоз);
- степени окрашивания (анизохромия);
- появление «молодых» форм – ретикулоцитов и т. д.
Другие методы диагностики
Для более точного определения причины анемии возможно проведение специфических методов исследования: уровни сывороточного железа, фолиевой кислоты, B12, трансферрина, ферритина и т. д.
Иногда проводится биохимическое исследование крови – определение уровня билирубина, активности печеночных трансаминаз и др.
Описание
Цирроз — это прогрессирующая печеночная недостаточность в результате повышенного сопротивления в синусоидах печени, сжатия центральных вен и анастомоза между артериальной и портальной системами печени.
Причины цирроза печени у взрослых
- Хронический вирусный гепатит C/C — GB или B.
- Хронический алкоголизм.
- Аутоиммунные заболевания печени: аутоиммунный гепатит/цирроз.
- Первичный или вторичный желчный цирроз — склерозирующий холангит — у большинства людей с аутоиммунным холангитом обнаруживаются антитела (anti-M4).
- Метаболический цирроз — свойственные ему заболевания это гемохроматоз и болезнь Вильсона. Метаболический цирроз напрямую связан с патологией накопления: так, при болезни Вильсона-Коновалов происходит избыточное накопление меди в организме (в том числе патологический процесс охватывает клетки печени, что и приводит к развитию цирроза печени).
- Лекарственные препараты или токсины. Такие препараты, как метотрексат, амиодарон и альфа-метил-допа вызывают стойкие лекарственные повреждения клеток печени, в частности если применяются очень длительными курсами.
- Сердечный цирроз и обструкция венозного оттока из печени — синдром Бадда-Киари, при котором идёт тромбоз венозного оттока печени.
- Неалкогольный стеатогепатит — заболевание, характеризующееся воспалительными изменениями в ткани печени неалкогольной этиологии с признаками жирового перерождения.
- Саркоидоз — в результате системного поражения всего организма на печени появляются воспалительные очаги с характерным образованием гранулём.
- Амилоидоз — в результате нарушенного белкового обмена идёт отложение амилоида в печени с дальнейшем прогрессированием и появлением признаков цирроза печени.
- Гепатоклеточный диффузно-инфильтрирующий рак.
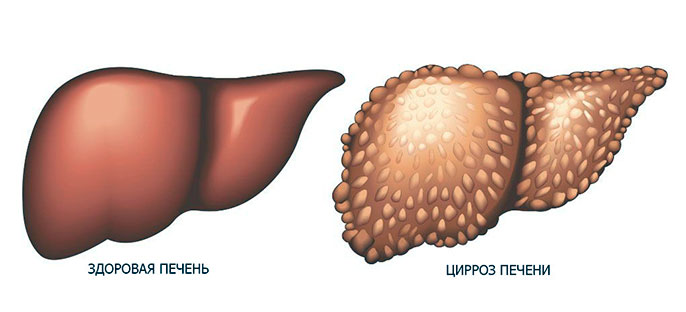
Классификация цирроза печени
Согласно международной классификации болезней (МКБ-10) цирроз печени входит в класс K74 и относится к группе заболеваний печени.
Виды цирроза печени:
- Вирусный цирроз печени. Выставляется при наличии в диагностике вирусного компонента.
- Алкогольный цирроз — при длительном, хроническом алкоголизме.
- Лекарственный — когда причиной является приём определённых гепатодеструктивных препаратов.
- Врождённый цирроз — при гемохроматозах, гликогенозах.
- Обменный цирроз — при нарушениях обмена тех или иных веществ.
- Идиопатический цирроз печени — когда причину установить не удаётся.
- Застойный цирроз — при недостаточности кровообращения.
Формы цирроза печени
- Микронодулярный цирроз, когда диаметр узлов не превышает 3 мм.
- Макронодулярный — диаметр узлов свыше 3 мм.
- Смешанная форма — наблюдается при наличии полинодулярных очагов (например, когда имеются узлы в диаметре и 2 мм, и 5 мм).
Осложнения цирроза печени
- Асцит — в результате избыточного накопления воды и солей в брюшной полости.
- Перитонит — при длительных асцит к жидкости, которая находится в брюшной полости, может присоединяться пиогенная флора, что приводит к гнойным, застойным перитонитам.
- Венозное кровотечение из пищевода — одно из самых грозных осложнений, требующее неотложной помощи.
- Появление злокачественных опухолей (в т.ч различных форма рака) в печени
- Развитие печёночной энцефалопатии, связанной с аммиачными продуктами, которые циркулируют в крови.
Прогноз при циррозе печени неблагоприятный, особенно при «запущенности» процесса. В стадии декомпенсации, когда клетки печени не способны выполнять свои функции, максимальная выживаемость составляет не более 3 лет (в 30% случаев человек проживает 3 года).
Прогноз
В зависимости от класса цирроза печени, врачи могут сделать прогноз. Помимо этого, удастся понять примерный срок жизни пациента и исход операции. Если был диагностирован цирроз печени класса C, то это говорит о плохом состоянии организма человека. Болезнь находится в запущенной форме, поэтому лечение должно быть максимально осторожным и правильным.
Продолжительность жизни составляет 1-3 года. При циррозе печени класса C люди редко проживают больше трёх лет. Вероятность летальности после операции составляет 82%. Следовательно, риск крайне высокий. При этом потребность в хирургическом вмешательстве крайне выраженная.
Для терапии болезни класса C по Чайлд-Пью назначается парацентез с устранением жидкости из области живота
Важно снизить давление, которое оказывается на другие органы. Понадобится вводить альбумин для того, чтобы улучшить показатель объёма крови и концентрации белка
Чаще всего приходится проводить трансплантацию, чтобы продлить жизнь. Операция выполняется, если отсутствуют явные противопоказания.
Лечение
Лечение цирроза печени направлено на снятие острой симптоматики и улучшение самочувствия больного. Окончательно вылечить болезнь невозможно. Терапевтические мероприятия помогают пациенту поддерживать жизненно необходимые функции организма.
Что делать при циррозе печени? Лечение в стационаре включает:
- Противовирусные препараты. Они в состоянии замедлить течение болезни.
- Гормональная терапия. Назначается при расстройствах иммунной системы.
- Гипотензивные препараты, с их помощью можно снять повышенное давление на стенки воротной вены.
- Терапия гепатопротекторами. Они благотворно влияют на клетки пораженной печени, восстанавливая ее нормальную структуру.
- Лечение диуретиками совместно с внутривенным введением растворов. С их помощью организм очистится от токсинов.
- Процедура плазмафереза. Это аппаратный метод очистки крови.
- Диета. Является обязательным пунктом лечения и подразумевает полное исключение алкоголя, жаренных, острых и копченых блюд. От соблюдения правил диетического питания зависит исход болезни. Если больной не перестает употреблять алкоголь, то ему ставиться неутешительный приговор.
- Хирургическое вмешательство. Оно может проводиться с целью удаления скопившейся жидкости в брюшной полости. При необходимости восстановления кровяного русла сосудистые хирурги проводят шунтирование вен. Также может осуществляться пересадка больного органа. Все оперативные вмешательства являются крайне тяжелыми и имеют ряд существенных осложнений для здоровья человека.
В восстановительном периоде назначаются небольшие физические нагрузки. Это может быть медленная ходьба на небольшие расстояния.
Иногда терапия включает санаторно-курортное лечение, которое также включает умеренные физические нагрузки.
Параметры, необходимые для оценки по Чайлд Пью
Цирроз печени вызывает нарушения во всех системах организма, и оценивать выживаемость или тяжесть состояния без системы баллов сложно по той причине, что клиническая картина болезни у разных больных может существенно отличаться. Классификация циррозов по Чайлд Пью позволяет выделить из совокупности данных каждый параметр по отдельности и рационально оценить его.
- Общий билирубин определяется с помощью биохимического анализа крови. Цирроз печени характеризуется повышением прямого и непрямого билирубина. За счёт поражения паренхимы печени нарушается цикл конъюгации (связывания) токсичного непрямого в прямой нетоксический билирубин. Клинически повышение этого параметра проявляется желтухой.
- Альбумин – белок, синтезирующийся в печени, определяется также биохимическим исследованием крови. Нарушение функции образования альбумина приводит к его снижению, также повышается фракция прямого билирубина.
- Асцит определяется при объективном осмотре больного или с помощью УЗИ органов брюшной полости. Полостной отёк является следствием повышения давления в воротной вене и снижением онкотического давления, которое возникает при нарушении синтеза альбумина и других белков, удерживающих плазму крови и препятствующих её выходу из сосудистого русла в брюшную полость. Выглядит как огромный живот с варикозно расширенными венами на передней стенке живота.
- Печеночная энцефалопатия проявляется тяжелыми нервно-психическими расстройствами. Возникает из-за неспособности печени обезвреживать токсические продукты, появляющиеся в процессе обмена веществ. Одним из таких продуктов служит аммиак, остающийся после распада белков. Токсины, не прошедшие детоксикацию в печени, свободно попадают в мозг и нарушают метаболизм в нервной ткани, постепенно приводя больного к печёночной коме.
- Протромбиновый индекс (ПТИ), % протромбиновое время (ПТВ), международное нормализованное отношение (МНО) — параметры системы свёртывания крови, определяемые с помощью коагулограммы. Одной из важнейших функций печени является синтез белков необходимых для нормальной деятельности свёртывающей системы крови, изменения этих параметров нередко приводят больных к массивным кровотечениям особенно из вен пищевода и прямой кишки.
Классификация по стадии
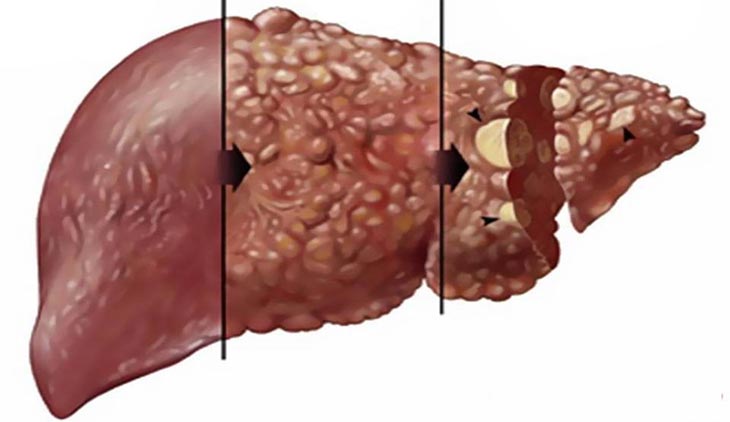
При циррозе печени очень важна осведомленность о стадии заболевания, так как именно эта информация дает понимание того, как строить лечение и какого развития событий ожидать в дальнейшем.
Компенсированный
Клетки печени еще полностью функциональны, но их качество начинает постепенно снижаться. На данном этапе практически невозможно точно определить, что происходит в организме. Проявляется довольно смазанная симптоматика, типичная для воспаления печени:
- вялость;
- незначительная потеря веса;
- субфебрильная температура (37-37,4°С);
- периодические несильные болевые ощущения в правом подреберье.
На данном этапе заболевание очень сложно диагностировать, ведь даже лабораторные исследования не дают четкого понимания всей картины. Но в случае своевременной постановки диагноза прогнозы довольно хорошие, включая вероятность полного исцеления.
Субкомпенсированный
Эта стадия характеризуется уже активным некрозом, клетки погибают, а печень уже не справляется со своими функциями. Усиливаются все признаки заболевания, появляются осложнения, а вероятность положительного исхода с каждым днем становится все меньшей.
Декомпенсированный
На этом этапе пораженный орган уже не справляется со своей функцией. Все признаки заболевания выражены в полной мере, присоединяются самые серьезные осложнения (вероятны водянка, кровотечения и т.д.). Эта стадия грозит летальным исходом, а пациенту обычно требуется срочная пересадка печени.
Дифференциальная диагностика цирроза печени
Дифференциальная диагностика применяется в случаях, когда требуется исключить заболевания со сходной клиникой.
С какими заболеваниями необходимо проводить дифдиагностику?
Первичный рак и цирроз-рак. При сходных симптомах, отличается стремительным развитием. В анализах крови – лейкоцитоз, повышение СОЭ, анемия. Пациент быстро теряет вес, жалуется на боли. Асцит развивается быстро и не поддается лечению мочегонными. Дифференциальная диагностика помогает определить данный вид патологии во время лапароскопии, результатов МРТ, при обнаружении α-фетопротеина.
Альвеолярный эхинококкоз. В заблуждение вводит увеличенная селезенка и функциональные пробы. Дифференциальная диагностика – ультразвук, МРТ, антитела в реакции латекс-агглютинации.
Констриктивный перикардит. Симптомы асцита и увеличения печени, как и при циррозе. Для дифференциации выполняют эхографию сердца. Точные данные получают при рентгенокимографии.
Миелофиброз. На ранних этапах выражено увеличение селезенки. При дифференциальной диагностике помогает трепанобиопсия – пункция костного мозга.
Амилоидоз, гемохроматоз. Дифференциальная диагностика основывается на результатах биопсии. Болезнь Вильсона-Коновалова различается благодаря низкому сывороточному церулоплазмину.
Сравнительная таблица патологий
| Заболевания | Признаки |
| Гепатит | Повышение температуры, желтизна кожных покровов оттенка охры. Головная боль, ломота в суставах и мышцах. Слабость, тошнота, рвота. Темная моча, кожный зуд. Болевой синдром. Повышение билирубина, АЛТ, АСТ. |
| Холангит | Лихорадка с ознобом. Тошнота, рвота. Слабость. Кожный зуд, желтуха. Утолщение ногтевых фаланг. Точечная чувствительность в районе желчного пузыря. Повышение билирубина, АЛТ, АСТ, амилазы. Нейтрофилия, лимфоцитоз. |
| Застойная печень | Расширение границ органа. Болевой синдром. Слабость, потеря веса. Тревожность, ухудшение внимания. Отеки нижних конечностей. Желтизна кожных покровов. Одышка и сопровождающий ее кашель. Воспаление лимфоузлов. Повышение билирубина, АЛТ, АСТ. |
| Рак печени | Стремительное развитие. Слабость, потеря веса, изменение стула, диспепсические явления, боли в правом подреберье. Желтуха, сухость кожи и слизистых, зуд. Температура субфебрильная. |
| Некроз печени | Диспепсия, болевой синдром, желтизна кожи и слизистых, лихорадка. Эритема,”сосудистые звездочки”, тремор рук. Кал светлый, моча темная. Болевой синдром. Высокий билирубин, АЛТ, АСТ. Снижение альбумина и белка. Моноцитопения, эозинопения. |
| Цирроз | Диспепсия. Желтушность кожи и склер. Снижение веса, увеличение живота. Боли. Эритема, “сосудистые звездочки”, изменение формы пальцев и ногтей. Асцит, энцефалопатия. Повышен билирубин. Снижен белок в крови. Нейтрофилия. |
Симптомы всех патологий схожи, различия кроются в мелочах. Только благодаря дифференциальной диагностике возможно установление точного диагноза.
Причины заболевания
Токсический цирроз по симптоматике, течению болезни, стадиям развития не отличается от других видов циррозов. Пусковым механизмом развития патологического перерождения клеток печени становится попадание в организм ядовитых веществ различной природы.
- Этанол – самая частая причина систематических отравлений из-за широкой распространённости этого яда, способности организма вырабатывать к нему зависимость. В 50 % случаев причиной цирроза является пьянство. Степень поражения зависит от частоты и объема поступления этанола в организм. У 30 % людей, регулярно употребляющих спиртные напитки в течение 5-7 лет, диагностируется алкогольный цирроз печени.
- Вредные производственные факторы. Фенолы, альдегиды, мышьяк, кадмий, фосфор, ртуть, свинец, другие тяжёлые металлы, способные накапливаться в тканях организма, вызывают гибель гепатоцитов при больших одноразовых или регулярных небольших дозах. Сначала возникает гепатит, который со временем осложняется.
- Ядохимикаты промышленного производства, применяемые для защиты растений, борьбе с грызунами, насекомыми способны вызвать отравления. Постоянный контакт с ними увеличивает риск развития токсического цирроза.
- Отдельные группы лекарственных препаратов. Частое бесконтрольное употребление Амантадина, Бисептола, Парацетамола,Цитрамона, Фтивазина, антибиотиков, средств для лечения астмы, туберкулеза, заболеваний центральной нервной системы вызывают циррозное перерождение паренхимы.
- Токсины растительного происхождения: ядовитые грибы, сок некоторых домашних растений, лечебные травы, ягоды, содержащие алкалоиды, гликозиды в больших дозах становятся причиной токсических поражений, вызывающих перерождение клеток печени.
Лечение цирроза
Выставленный класс цирроза печени по Чайлд-Пью дает возможность не только составить диагноз, спрогнозировать выживаемость больного, но и подобрать адекватное лечение и поддерживающую терапию.
Так, компенсированное поражение печени (при классе А) предполагает базисную терапию, направленную на устранение основной причины болезни. Кроме того, необходимо подобрать поддерживающие лекарственные препараты. Их задача — устранять диспепсию. Большое значение при этом имеют ферментные средства типа «Панкреатина», «Креона», «Мезима». Дозировки стандартные, принимаются трижды в день, преимущественно до еды. Назначаются курсами, в среднем на 2-3 недели, которые с определенной периодичностью повторяются.
При субкомпенсированном циррозе печени (при Б классе цирроза по Чайлд-Пью) требуется назначение усиленной поддерживающей терапии. С этой целью используют низкосолевую диету (не более 2 г соли в день), дополнительно ограничивается белок. Из лекарственных препаратов назначают «Фуросемид» и «Спиронолактон». Прием диуретических средств сдерживает развивающуюся портальную гипертензию и уменьшает асцит. Функцию желудочно-кишечного тракта можно улучшить «Лактулозой» по 50-70 мл в день, но прием должен быть постоянным.
В случае декомпенсированного поражения печени (при классе С по шкале Чайлд-Пью) проявляется угрожающее для жизни больного состояние. Требуется незамедлительная интенсивная терапия. Парацентез обеспечивает выведение жидкости из брюшины, внутривенно вводятся альбумин и кристаллоиды, восполняющие объем циркулирующей крови и белок в организме. Активно применяются диуретические средства: тот же «Спиронолактон» и «Фуросемид». Назначают диету с низким содержанием соли. К сбалансированному парентеральному питанию приходят при печеночной энцефалопатии и других тяжелых состояниях.
Лечение цирроза печени
Цирроз вылечить полностью невозможно, но его можно притормозить на ранних стадиях болезни. При прогрессирующем и запущенном случае усилия медиков направлены на снятие неприятных симптомов и осложнений.
В основу лечения цирроза входят терапевтические мероприятия:
- диета;
- мочегонные препараты;
- противовирусная терапия;
- глюкокортикоидные гормоны;
- препараты, которые снижают давление в воротной зоне («Нитросорбид», «Анаприлин»);
- гепатопротекторы, защищающие клетки печени («Адеметионин», «Силимарин»);
- плазмоферез;
- при обострениях цирроза нужна госпитализация.
При хирургическом лечении выполняются проколы брюшной области для удаления накопившейся жидкости. Делаются шунтирующие операции (создание новых путей для тока крови). Или производят пересадку печени.