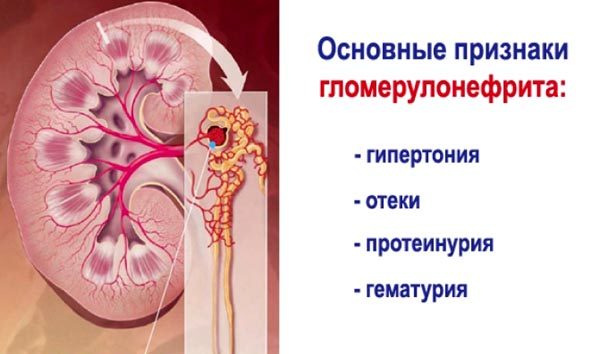
Хронический гломерулонефрит
Содержание:
- Диагностика
- Общие и отличительные особенности болезней
- Причины
- Мезангиопролиферативный гломерулонефрит рекомендации – Гломерулонефрит и Мочекаменная болезнь
- Пиелонефрит и гломерулонефрит, чем отличаются эти заболевания, и может ли пиелонефрит стать причиной гломерулонефрита и наоборот?
- Лечение хронического гломерулонефрита
- 1 Причины
- С чего начинать лечение
- 5 Последствия
- Диагностика и дифдиагностика
- Лечение гломерулонефрита
- Лечение хронического гломерулонефрита
Диагностика
Диагностика хронического гломерулонефрита всегда включает комплексное обследование. Для того чтобы правильно диагностировать этот недуг, нужно собрать весьма большой объем информации о пациенте, о его состоянии в настоящее время, обо всех инфекционных и неинфекционных болезнях, которые были в прошлом. В ходе обследования пациенту назначаются:
- Клинический и биохимический анализ мочи. На наличие хронического гломерулонефрита указывают результаты анализов, в которых наблюдаются в моче белок, форменные элементы крови (в частности, лейкоциты, эритроциты), белок, цилиндры. Вместе с патологическими изменениями в биохимическом составе мочи меняется и ее удельный вес.
- Анализы крови. При таком недуге в крови изменяются количество белка, соотношения в количестве разных фракций белковых соединений. Исследования показывают увеличение количества антител к стрептококку (в результатах анализов обозначается как АСЛ-О) и уменьшение содержания компонентов системы комплемента С3 и С4. При данном заболевании повышаются показатели нескольких разновидностей иммуноглобулинов в крови (IgA, IgM, IgG).
- Проба Зимницкого – лабораторное исследование мочи, при котором урину собирают в течение одних суток в 8 емкостей (в каждой емкости находится моча, выделенная за три часа). По данному обследованию можно определить изменение выработки мочи в течение суток (соотношение ночного и дневного мочевыделения), ее общее количество, плотность. Кроме того, можно сравнить объем потребляемой и выделяемой жидкости.
- Проба Реберга – исследование функции почек, при котором выявляют их фильтрующую способность. Для обследования одновременно необходимы суточная моча и сыворотка крови, взятой из вены. Определяют количество креатинина в крови и выделяемой моче.
- Экскреторная урография – рентген-снимок, который охватывает область от верхнего края почек до границы мочеиспускательного канала. На этом изображении можно определить положение, форму и размер органов, структуру их тканей, наличие камней.
- Ренография – исследование, при котором используется специальное радиоактивное вещество (технеций-99). Его вводят в почки и с помощью гамма-камеры, которую устанавливают рядом с органом, регистрируют процесс выведения. По характеру этого процесса можно определить скорость выведения мочи из организма пациента.
- УЗИ почек показывает при данном недуге патологические изменения в строении почечной ткани: ее склеротизацию и уменьшение в объеме.
- Биопсия почечной ткани проводится для определения изменений в гистологической структуре почки. Образец ткани берут с помощью специальной иглы, которую вводят через мышцы спины. Процедура весьма сложная, поэтому выполняют ее исключительно в стационарных условиях и используют местную анестезию. Для исключения осложнений и правильного осуществления манипуляции биопсию контролируют с помощью УЗИ.
Кроме этих основных исследований, лечащий врач может назначить и другие обследования, исходя из того, какие сопутствующие симптомы развиваются у пациента. Это могут быть УЗИ других органов, ЭКГ. При одновременном ухудшении зрения необходимы консультация офтальмолога и осмотр глазного дна.
Среди таких заболеваний:
- почечнокаменная болезнь;
- амилоидоз почек;
- туберкулез почек;
- поликистоз почек;
- нефротический синдром;
- хронический пиелонефрит;
- артериальная гипертензия.
Как правило, диагностика хронической формы гломерулонефрита не представляет собой сложную задачу, но трудности могут возникнуть при латентной, гематурической и гипертонической разновидностях болезни.
В случае, когда данные исследования показывают типичную картину нарушения почечной ткани и связанных с этим изменений во внутренней среде организма, устанавливается диагноз «хронический гломерулонефрит», или ХГН. После завершения диагностики приступают к выбору тактики лечения пациента.
Общие и отличительные особенности болезней
Если воспалительный процесс возникает в промежуточной ткани, а также в системе канальцев и почечных сосудов, то в таком случае можно говорить, что у пациента присутствует пиелонефрит. Постепенно патологические явления распространяются на чашечку и лоханки почек. Это является главной отличительной характеристикой пиелонефрита, в отличие от гломерулонефрита. Воспаление развивается очень быстро. Возбудитель недуга может попасть с током крови или в результате инфицирования мочеполовой системы больного. Недуг может быть первичен или вторичен.
В связи с тем, что при пиелонефрите поражаются выводные канальцы почек, процесс выведения мочи нарушен. Дальнейшее развитие и обострение болезни происходит по причине наличия камней, нарушенного оттока мочи, а также спазмов. Довольно часто заболевание вызвано кишечной палочкой. В группу риска входят мужчины с осложненной аденомой предстательной железы, а также женщины при наличии затяжного цистита. Нижеприведенная таблица указывает основные особенности, которыми могут отличаться почечные заболевания (Табл. 1).
При гломерулонефрите воспалительный процесс происходит в почечных клубочках, основу которых составляет капиллярная сеть, окруженная специфической капсулой. Чаще всего этот недуг диагностируется у пациентов, страдающих частыми тонзиллитами, ОРЗ. Также сосуды почек могут поражаться в результате действия низких температур, ослабленной иммунной системы, наличия аллергических реакций.
Симптоматика
Пиелонефрит и гломерулонефрит имеют общую симптоматику:
- аппетит снижен или отсутствует;
- ощущение слабости, вялости, апатии, нехватки сил;
- незначительная лихорадка при гломерулонефрите, а также температура тела в пределах значений выше 38 градусов при пиелонефрите;
- гематурия при пиелонефрите вызвана травматизацией слизистой мочевых путей камнем, а при гломерулонефрите – появлением повышенной проницаемости сосудов;
- поясничная боль при гломерулонефрите выражена незначительно, а при пиелонефрите имеет характер почечных колик.
Таблица 1 – Таблица отличий пиелонефрита и гломерулонефрита
| Отличительные особенности болезней | Пиелонефрит | Гломерулонефрит |
| Начало заболевания | Внезапное, симптоматика развивается стремительно, присутствует лихорадка | Постепенное, симптомы острого воспалительного процесса не характерны |
| Проблемы с мочеиспусканием | Процесс мочеиспускания сопровождается интенсивными болезненными ощущениями | Дизурические нарушения не характерны |
| Отеки | Отсутствуют | Присутствуют |
| Токсическая зернистость нейтрофилов | Присутствует | Отсутствует |
| Кислотность мочи | Щелочная | Кислая или нейтральная |
| Показатели ультразвукового исследования | Можно определить расширенные лоханки и чашечки | Чашечно-лоханочная система без нарушений |
| Симметричность заболевания | Чаще поражается одна почка | Поражены обе почки |
| Проблемы с ЖКТ, запоры | Присутствуют | Отсутствуют |
| Хрипы в легких | Присутствуют | Отсутствуют |
| Одышка | Присутствует | Отсутствует |
| Психические расстройства | Присутствуют | Отсутствуют |
Причины заболеваний
Основной причиной, которая вызывает появление болезни, являются патогенные микроорганизмы, проникающие в почку. В половине всех заболеваний возбудителем недуга является кишечная палочка. Кроме того, возникновение пиелонефрита провоцирует протей, синегнойная палочка, стрептококки, стафилококки, вирусы и грибы. В большинстве случаев болезнь вызвана комбинацией микроорганизмов.
Возбудители заболевания могут попасть в почку либо гематогенным путем, либо уриногенным. Однако для того чтобы инфекция начала свое дальнейшее распространение. Необходимо влияние дополнительных факторов. В целом острое начало болезни может быть вызвано:
- наличием кишечной палочки в районе промежности, по причине дисбактериоза или дисбиоза влагалища;
- гормональным сбоем;
- высоким уровнем кислотности среды влагалища в период менопаузы, которое происходит в результате недостаточного уровня эстрогенов в организме женщин;
- повышенной активностью интимной жизни и частыми сменами половых партнеров;
- мочекаменной болезнью;
- нейрогенным мочевым пузырем;
- действием низких температур;
- беременностью;
- сахарным диабетом;
- простудными заболеваниями;
- гиповитаминозом и переутомлением.
Причины
 Клубочковый нефрит – заболевание иммуно-воспалительного характера с выраженной связью с инфекционными и аллергическими факторами.
Клубочковый нефрит – заболевание иммуно-воспалительного характера с выраженной связью с инфекционными и аллергическими факторами.
У детей это часто встречающийся почечный диагноз, что обусловлено функциональной незрелостью строения нефронов и повышенной чувствительностью организма к гистаминам.
Наибольший риск развития гломерулонефрита наблюдается у детей с 3 до 9 – 10 лет, чаще у мальчиков.
В основе патогенеза воспаления лежит иммунный ответ на воздействие инфекционных возбудителей или аллергенов. В результате реакции между антигенами, циркулирующими в крови при возникновении заболевания, и вырабатываемыми для их нейтрализации антителами, формируются крупные белковые образования. Эти иммунные комплексы оседают на стенках почечных капилляров, нарушая фильтрующую способность гломерул.
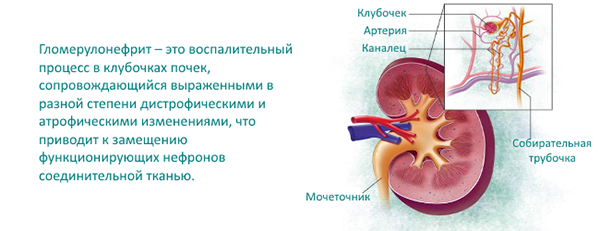
Строение почечных клубочков
Острый гломерулонефрит у детей зачастую начинается на фоне недавно перенесенной инфекции (ангины, пневмонии, скарлатины и других) и после вакцинации. Есть целый ряд факторов, которые могут спровоцировать повреждение почек из-за неадекватной реакции организма на инородные антигены:
- бактерии (преимущественно стрептококки, а также стафилококки, энтерококки, пневмококки и т.д.);
- вирусы (гриппа, ветрянки, краснухи, кори, гепатита);
- паразиты (токсоплазмоз, малярия);
- аллергены (пыльца, бытовая и пищевая аллергия, прививки, укусы насекомых);
- токсины (отравления, прием нефротоксичных лекарств).
Возбудители гломерулонефрита
Еще одна причина связана не с проникновением провокаторов извне, а с патологическими аутоиммунными процессами в организме.
Это системные воспалительные заболевания, поражающие соединительные ткани: эндокардит, ревматизм, геморрагический васкулит, системная красная волчанка. Гломерулонефрит у детей может быть обусловлен генетическими аномалиями: нарушением функций Т-лимфоцитов, врожденным дефицитом некоторых фракций комплемента (С6, С7).
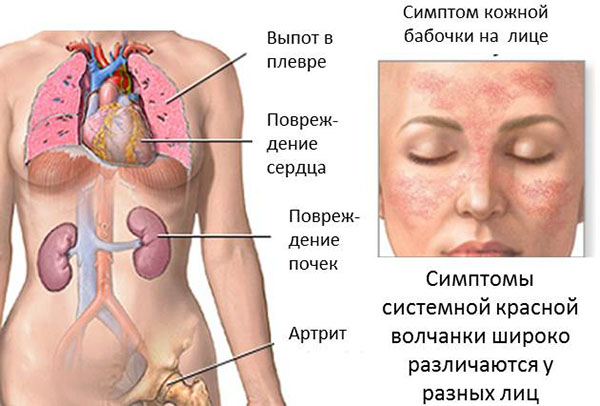
Системная красная волчанка – одна из возможных причин поражения почек
- переохлаждение;
- длительное нахождение во влажной среде;
- избыточная инсоляция;
- наличие хронических очагов инфекции на коже и в носоглотке;
- скрытое носительство стрептококка А;
- повышенная сенсибилизация организма;
- неблагоприятная наследственность;
- функциональная незрелость нефронов.
Мезангиопролиферативный гломерулонефрит рекомендации – Гломерулонефрит и Мочекаменная болезнь
Гломерулонефрит — это аутоиммунное заболевание воспалительного характера, при котором происходит поражение почечных клубочков и в меньшей степени почечных канальцев.
Процесс сопровождается задержкой в организме жидкости и солей в результате развития в почках вторичного нарушения кровообращения, что в конечном итоге нередко приводит к возникновению тяжёлой артериальной гипертензии и перегрузки жидкостью.
Говоря более простым языком, гломерулонефрит — это воспаление почечных клубочков или как их ещё называют — гломерул. От сюда второе название заболевания — клубочковый нефрит.
Процесс может быть представлен как острая почечная недостаточность, нефротический синдром или нефритический синдром, или в виде изолированной протеинурией или/и гематурией. Данные состояния разделяют на пролиферативные или непролиферативные группы, которые в свою очередь имеют различные подгруппы.
При чём, следует отметить, что очень важно выявить образец гломерулонефрита, то есть провести дифференциальную диагностику, так как в значительной мере от типа заболевания будет зависеть план и методы лечения гломерулонефрита. Существует несколько классификаций гломерулонефрита
Существует несколько классификаций гломерулонефрита.
При любом гломерулонефрите очень важно вовремя обратиться к врачу, пройти тщательное обследования для назначения своевременного адекватного лечения гломерулонефрита и точного добросовестного выполнения всех рекомендаций врача. Мезангиопролиферативный гломерулонефрит — гломеруло-нефрит, отличающийся диффузным увеличением клеточнос-ти капиллярного русла клубочков
Мезангиопролиферативный гломерулонефрит — гломеруло-нефрит, отличающийся диффузным увеличением клеточнос-ти капиллярного русла клубочков.
Частота. Около 10% идиопатического нефротического синдрома у взрослых и 15% у детей. Преобладающий возраст. Дети старшего возраста, молодые люди. Преобладающий пол — мужской (незначительно).
Патоморфология. Пролиферация эндотелиальных, мезангиальных клеток. Истончение стенки капилляров. Экстракапиллярной пролиферации нет. Отложения IgA, G, М, компонентов комплемента СЗ, С4 в мезангии. Преобладание IgA и СЗ в отложениях классифицируется как IgA-нефропатия (болезнь Бержё).
Титр антистрептолизина О нормален.
Специальные исследования — биопсия почки.
Антигипертензивные средства (препараты выбора — ингибиторы АПФ и блокаторы кальциевых каналов).
Прогноз
Пиелонефрит и гломерулонефрит, чем отличаются эти заболевания, и может ли пиелонефрит стать причиной гломерулонефрита и наоборот?
Пиелонефритзаболевания почек
| Критерий диагностики | Острый гломерулонефрит | Острый пиелонефрит |
| Начало заболевания | Симптомы гломерулонефрита возникают через 1-3 недели после перенесенного острого инфекционного заболевания или воздействия других причин развития заболевания. | Острый пиелонефрит наиболее часто возникает как осложнение острого или обострение хронического цистита (восходящий пиелонефрит). Реже на фоне тяжелой бактериальной инфекции других органов и сепсиса. |
| Распространенность процесса | Всегда двустороннее поражение почек. | Пиелонефрит может быть как односторонним, так и двусторонним. |
| Симптомы: | Боль в спине неинтенсивная, может отсутствовать. | Характерны всегда |
| Интоксикационный синдром может отсутствовать, часто связан с другими инфекционными заболеваниями. Температура тела повышается незначительно, часто до 38С, хотя субфебрилитет может сохраняться длительно. | Симптомы интоксикации выражены, повышение температуры тела до высоких цифр. | |
| Отеки лица есть практически всегда, отеки конечностей и тотальные отеки появляются при развитии нефритического синдрома (отеки, белок и эритроциты в анализе мочи, повышение артериального давления, снижение количества выделяемой мочи). | Отеки для острого пиелонефрита не типичны, они могут появиться при хроническом пиелонефрите, а также при тяжелом течении заболевания. | |
| Типичный симптом для гломерулонефрита, Артериальное давление поднимается внезапно до 180/100 мм рт. ст. | Острый пиелонефрит не является причиной артериальной гипертензии, а вот хронический пиелонефрит при длительном течении и частых рецидивах нередко дает стойкую артериальную гипертензию. | |
| В начале заболевания наблюдается повышенное выделение мочи, а затем происходит резкое снижение ее количества и задержка мочи, вплоть до анурии (отсутствие мочи). | Мочеиспускание при пиелонефрите зачастую болезненное, частое, малыми порциями. Только при хроническом пиелонефрите возможна задержка мочи и анурия. | |
| Цвет мочи напоминает мясные помои, или имеет красный или розовый оттенок. | Моча мутная, в ней могут быть сгустки гноя или слизи. | |
| Общий анализ мочи: | Количество лейкоцитов обычно не изменено или повышено незначительно. | Много, более 20 г/л. |
| Более 2-3 г/л | До 1 г/л | |
| Эритроциты при гломерулонефрите в моче есть всегда, их количество значительное. | Единичные. | |
| В большом количестве эритроцитарные, гиалиновые и зернистые цилиндры. | Редко выявляют гиалиновые цилиндры. | |
| Не типичны, может быть небольшое количество бактерий при неправильной интимной гигиене перед сдачей анализа. | Выявляют большое количество бактерий, осадок мочи можно посеять на питательные среды для выявления типа возбудителя и антибиотикограммы (тест чувствительности возбудителя к антибиотикам). | |
| Общий анализ крови |
|
|
| УЗИ почек |
|
|
Может ли пиелонефрит стать причиной гломерулонефрита или наоборот?стрептококк
Лечение хронического гломерулонефрита
При обострении назначают антибиотики, мочегонные, гипотензивные препараты, антикоагулянты, курсами применяют кортикостероиды.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Преднизолон (ГКС для системного применения). Режим дозирования: самой популярной схемой гормонотерапии гломерулонефрита является схема Ланге, которая заключается в постепенном (на протяжении 7-10 дней) повышении дозы преднизолона до 60 мг, введение этой дозы препарата в течение трех-четырех недель с последующим постепенным (на протяжении 10-15 дней) снижением ее. В случае возникновения «синдрома отмены» темп снижения дозы препарата замедляют или временно повышают ее. Через 3-4 дня после отмены препарата, при эффективности основного курса лечения, больного можно перевести на циклическую терапию 20 мг преднизолона 3 раза в неделю. Циклическую терапию проводят в течение года, постепенно снижая суточную дозу гормонального препарата. Курс гормонотерапии с назначением 60 мг преднизолона в сутки на фоне циклического лечения или без него рекомендуется повторять 2-3 раза через каждые 6-12 месяцев.
- Фуросемид (диуретик). Режим дозирования: применяется внутрь по 80-120 мг/сут., особенно эффективен и при сниженной клубочковой фильтрации.
- Феноксиметилпенициллин (антибиотик пенициллинового ряда). Режим дозирования: принимают внутрь, за 0,5-1 ч до еды, запивая обильным количеством жидкости. Взрослым и детям старше 12 лет при обострении хронического гломерулонефрита назначают внутрь по 125 мг каждые 6 ч в течение 7-10 суток.
- Эритромицин (антибиотик, макролид). Режим дозирования: при обострении хронического гломерулонефрита назначают внутрь по 250 мг каждые 6 ч в течение 7-10 суток.
- Эналаприл (ингибитор АПФ, гипотензивное средство). Режим дозирования: внутрь после еды, средняя суточная доза — 10-20 мг (1 таблетка) 1раз в сутки. Длительность курса лечения определяется лечащим врачом.
- Дипиридамол (Курантил) — антиагрегант. Режим дозирования: принимается внутрь по 400-600 мг/сут. в сутки в несколько приемов. Таблетки следует принимать натощак, не разламывая и не раскусывая, запивая небольшим количеством жидкости. Длительность курса лечения определяется врачом.
1 Причины
Гломерулонефрит у женщин может быть спровоцирован различными патогенными микроорганизмами. В качестве вероятных возбудителей воспалительного процесса в почечных клубочках выступают стрептококки, стафилококки, малярии, плазмодии и другие разновидности вирусов.
Гломерулонефрит часто является следствием заболеваний других органов, протекающих в острой или хронической форме. Обычно его провоцируют такие болезни, как пневмония, ангина, скарлатина, стрептодермия (поражение кожи с гнойным выделением). Развитию гломерулонефрита способствуют также корь, ОРВИ, ветряная оспа. Потому инфекционный фактор воздействия считается одним из главных при рассмотрении этого заболевания.
Выделяют и другую причину, провоцирующую воспаление в гломерулах почек. Это возможно при переохлаждении организма в условиях повышенной влажности. При таком варианте нефрит принято называть «окопным».
Гломерулонефрит может быть следствием токсического воздействия на организм. К опасным веществам относят ртуть, свинец, органические растворители (этиловый спирт, бензин, ксилол, ацетон) и прочее. Причиной заболевания могут быть и прививки (вакцинации), введение сывороток или каких-либо медикаментов.
С чего начинать лечение
Начинать лечение необходимо с посещения врача-педиатра и врача нефролога. Только они смогут определить форму заболевания и составить правильный план лечения, индивидуально для каждого случая. Если наличие гломерулонефрита подтвердит себя, то ребенка госпитализируют. Как правило, первое, что назначают врачи — это постельный режим, диету№7 с ограниченным количеством жидкости, ограничения в белковой пище, полное удаление соли из рациона ребенка.
Диагностика
Диагностировать данное заболевание достаточно трудно из-за схожести симптомов с пиелонефритом. Для утверждения заболевания проводятся лабораторные анализы:
- на наличие в моче большого количества белка;
- на наличие крови в моче;
- на количественное содержание белка в сыворотке крови;
- УЗИ почек;
- ЭКГ;
- ультразвуковая допплерография почечных сосудов;
- пробы по Земницкому и Робергу;
- глазное дно;
- биопсия почек.
Только после получения всех анализов ставится диагноз и назначается индивидуальное лечение. Ни в коем случае не надо заниматься лечением ребенка самостоятельно. Только специалист, опытный врач сможет его назначить. Любая самодеятельность, в данном случае, может плохо отразиться на здоровье ребенка, вплоть до летального исхода. Поэтому, совет мамам, при появлении симптомов необходимо безотлагательно посетить врача.
Лечение
Стационарное лечение заключается в следующем:
- питьевой режим. В день потреблять не более одного литра жидкости. В основном чистую, негазированную питьевую воду, напитки и супы сводятся к минимуму;
- полное отсутствие белковых продуктов (мясо, курица, творог, яйца) и соли;
- лечение антибиотиками, длительность курса 2-3 недели;
- мочегонные препараты;
- постельный режим;
- потребление витаминов;
- плазмаферез;
- очень редко: трансплантация почки и применение гормональных препаратов.
Продолжительность лечения ребенка в стационарных условиях от 1.5 до 2 месяцев.
Профилактика
Болезнь лучше предупредить, а не лечить. Поэтому в целях профилактики рекомендуется:
- пить отвары из трав: брусничный лист, цветки липы, листья черной смородины, плоды шиповника. Перед применением проконсультироваться с врачом;
- цветочная пыльца, по половине чайной ложки, заваренной в стакане кипятка;
- тыква с маслом и сахаром;
- отвар овса;
- клюквенный и брусничный морс.
5 Последствия
Гломерулонефрит является тяжелым заболеванием, которые способно привести к следующим осложнениям:
- отек легких — провоцируется нарушением сердечной деятельности, устойчивым повышением давления и застоем жидкости в организме;
- эклампсия почечного типа — эпилептивные припадки и судороги, возникающие на фоне резкого увеличение АД, вплоть до гипертонического криза;
- острая почечная недостаточность — полный отказ в работе почек, развивающийся при остром постстрептококковом гломерулонефрите.
К возможным последствиям гломерулонефрита относят:
- переход острой формы заболевания в хроническую;
- уремию — тяжелую интоксикацию организма;
- хроническую почечную недостаточность.
При своевременной диагностике и грамотно оказанной медицинской помощи прогноз болезни благоприятный. При тяжелом течении гломерулонефрита и отсутствии адекватной терапии существует риск летального исхода.
Диагностика и дифдиагностика
Острый диффузный гломерулонефрит
Диагноз острого диффузного гломерулонефрита не представляет больших трудностей при выраженной клинической картине, особенно у лиц молодого возраста
Важно, что часто ведущими в картине заболевания являются симптомы сердечной недостаточности (одышка, отеки, сердечная астма и др.). Для установления диагноза в этих случаях существенную роль играет то, что острое развитие заболевания происходит у больных без предшествующей патологии сердца и что при этом обнаруживаются выраженный мочевой синдром, особенно гематурия, а также склонность к брадикардии (урежению частоты сердечных сокращений)
Труден дифференциальный диагноз между острым гломерулонефритом и обострением хронического.
Здесь имеет значение уточнение срока от начала инфекционного заболевания до острых проявлений нефрита. При остром гломерулонефрите этот срок составляет 1—3 недели, а при обострении хронического процесса — всего несколько дней (1—2 дня). Мочевой синдром может быть одинаковым по выраженности, но стойкое уменьшение относительной плотности мочи ниже 1,015 и снижение фильтрационной функции почек более характерно для обострения хронического процесса.
Трудно диагностировать латентную (скрытую) форму острого гломерулонефрита. Преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных лейкоцитов (при окраске по Штернгеймеру— Мальбину), отсутствие в прошлом дизурических явлений помогают его отличить от хронического, латентно протекающего пиелонефрита. Данные рентгеноурологических исследований могут иметь значение для дифференциальной диагностики с пиелонефритом, почечнокаменной болезнью, туберкулезом почек и другими заболеваниями, протекающими с малым мочевым синдромом.
Хронический диффузный гломерулонефрит
При латентной форме, а также при гипертонической и гематурической формах заболевания его распознавание иногда бывает весьма трудным. Если в анамнезе нет определенных указаний на перенесенный острый гломерулонефрит, то при умеренно выраженном мочевом синдроме приходится проводить дифференциальную диагностику с одним из многих одноили двусторонних заболеваний почек. Следует также помнить о возможности ортостатической альбуминурии.
При дифференцировании гипертонической и смешанной форм хронического гломерулонефрита с гипертонической болезнью имеет значение определение времени появления мочевого синдрома по отношению к возникновению артериальной гипертензии. При хроническом гломерулонефрите мочевой синдром может задолго предшествовать артериальной гипертензии или возникать одновременно с ней.
Для хронического гломерулонефрита характерны также меньшая выраженность гипертрофии сердца, меньшая склонность к гипертоническим кризам (за исключением обострений, протекающих с эклампсией) и более редкое или менее интенсивное развитие атеросклероза, в том числе коронарных артерий.
В пользу наличия хронического гломерулонефрита при дифференциальной диагностике с хроническим пиелонефритом свидетельствуют преобладание в осадке мочи эритроцитов над лейкоцитами, отсутствие активных и бледных (при окраске по Штернгеймеру—Мальбину) лейкоцитов, а также одинаковая величина и форма двух почек и нормальная структура лоханок и чашечек, что обнаруживается при рентгеноурологическом исследовании.
Нефротическую форму хронического гломерулонефрита следует отличать от липоидного нефроза, амилоидоза и диабетического гломерулосклероза. При дифференциальной диагностике амилоидоза почек имеет значение наличие в организме очагов хронической инфекции и амилоидной дегенерации другой локализации.
Так называемая застойная почка иногда дает повод к неправильной диагностике, ибо может протекать со значительной протеинурией при умеренной гематурии и высокой относительной плотностью мочи. Застойная почка часто проявляется отеками, иногда артериальной гипертензией. О застойной почке говорят наличие самостоятельного первичного заболевания сердца, увеличение печени, расположение отеков преимущественно на нижних конечностях, меньшая выраженность гиперхолестеринемии и мочевого синдрома, а также исчезновение его при уменьшении сердечной декомпенсации.
Лечение гломерулонефрита
питаниеинфекцииангинаотитантибиотикиПенициллинмочегонные средства (диуретики)гипотиазидфуросемидверошпирономглюкокортикоидыпреднизолондексаметазон
Лечение гломерулонефрита народными средствами
народной медициныиммунитетнародных средствГруппами народных препаратов при гломерулонефрите являются:
- средства для повышения иммунной функции;
- лекарства для снижения воспалительного процесса;
- продукты против отечности.
Средства для повышения иммунной функциивитаминамимедав соответствии с рецептомКомпонентами рецепта для укрепления иммунитета являются:
- курага;
- изюм;
- инжир;
- чернослив;
- лимон;
- мед.
например, курага и изюмЛекарства для снижения воспалительного процессаРастениями, которые используются для противовоспалительных настоев, являются:
- шалфей;
- ромашка;
- лаванда;
- календула;
- зверобой;
- тысячелистник.
Продукты против отечностиПродуктами, которые надо употреблять против отеков являются:
- Арбуз. При гломерулонефрите рекомендованы разгрузочные дни, в течение которых следует съедать от 1,5 до 2 килограмм мякоти арбуза. Проводить такие мероприятия следует не чаще одного раза в 2 – 3 недели. Мочегонным действием обладает и кожура арбуза. Чтобы принимать кожуру в пищу, с нее следует срезать мякоть, высушить и затем измельчить в пыль. Употреблять внутрь по одной столовой ложке, запивая порошок водой.
- Тыква, морковь. Уменьшить отеки поможет сок тыквы и/или моркови, который следует готовить самостоятельно и принимать по 100 миллилитров в день. Также овощи можно запекать или употреблять в сыром виде.
- Калина, клюква. Эти ягоды обладают выраженным мочегонным эффектом, а также оказывают противовоспалительное действие. Принимать внутрь калину и клюкву можно в виде морса, для которого ягоды следует растереть с сахаром и залить теплой водой. Также перетертые ягоды с сахаром можно употреблять в чистом виде (по столовой ложке после еды).
- Листовая зелень. Зелень петрушки, сельдерея и укропа в свежем виде следует добавлять в салаты и другие блюда, так как эти растения помогают уменьшить отеки и нормализовать давление. Из стеблей сельдерея можно готовить сок, который следует принимать по 100 – 200 миллилитров в день.
Санаторно-курортное лечение при гломерулонефрите
санаторияПоказания для лечения в санатории при гломерулонефритеПроцедуры в санаториях при гломерулонефритеВидами физиотерапевтических процедур при гломерулонефрите являются:
- воздействие магнитного поля низкой частоты (проводники располагаются в зоне проекции почек);
- введение фармакологических препаратов через кожу при помощи тока (электрофорез);
- воздействие электрическим полем ультравысокой частоты (УВЧ-терапия);
- воздействие ультразвуком на область поясницы;
- аппликации из парафина и озокерита (лечебной смолы);
- применение медицинских пиявок (гирудотерапия);
- посещение парной, инфракрасной сауны;
- прием внутрь лечебных минеральных вод.
Противопоказания для лечения в санаториях при гломерулонефрите
макрогематурия
Лечение хронического гломерулонефрита
С учетом формы гломерулонефрита врач определяет, как лечить воспаление в почечных структурах. Методы терапии зависят от:
- скорости прогрессирования болезни;
- выраженности симптоматики;
- возраста;
- сопутствующих осложнений.
Особое внимание уделяют диете, санаторному лечению, режиму отдыха и работы
Препараты
Чтобы устранить проявления гломерулонефрита и отсрочить хроническую почечную недостаточность, больным назначают:
- антикоагулянты (Дипиридамол, Гепарин) – предупреждают тромбообразование, улучшают циркуляцию крови в пораженных органах;
- ненаркотические анальгетики (Ибупрофен, Индометацин) – подавляют иммунное воспаление клубочков, купируют боли;
- иммуносупрессоры (Азатиоприн, Циклофосфамид) – уменьшают выработку антител к клеткам почечной паренхимы и клубочков;
- гормональные средства (Преднизолон, Дексаметазон) – подавляют воспалительные реакции в почечных структурах.
Для улучшения самочувствия дополнительно используют диуретики – Альдактон, Фуросемид. При гипертоническом гломерулонефрите назначают Рамиприл или Каптоприл.
Диета
Больным с ХГН рекомендован стол №7 по Певзнеру. Лечебная диета облегчает работу мочевыделительной системы.
Особенности питания:
- отказ от соли и жирного мяса;
- употребление растительных жиров;
- обогащение рациона сложными углеводами.
Чтобы исключить водно-электролитный дисбаланс и сопутствующие осложнения, в диету включают больше овощей и фруктов с кальцием и калием.

Даже вне обострения гломерулонефрита нельзя употреблять алкогольные напитки.
Режим работы и отдыха
Из-за хронического гломерулонефрита продукты метаболизма очень медленно выводятся из организма. Чтобы уменьшить выраженность интоксикации, следует:
- ограничить физические нагрузки;
- спать не менее 8-9 часов в сутки;
- работать с 20-минутными перерывами через каждые 1-1.5 часа.
Несоблюдение режима отдыха и работы чревато уремией.
Санаторное и амбулаторное лечение
При хронических болезнях почек рекомендован теплый климат. Поэтому наиболее подходящие курорты:
- Байрамали в Туркмении;
- Минеральные воды в Ессентуки;
- Ситораи-Махи-Хаса в Узбекистане.
При умеренной дисфункции почек рекомендованы солнечные ванны. Пациентам с почечной недостаточностью показан гемодиализ – аппаратная чистка крови вне организма через фильтр с сорбентами.