Гипертония
Содержание:
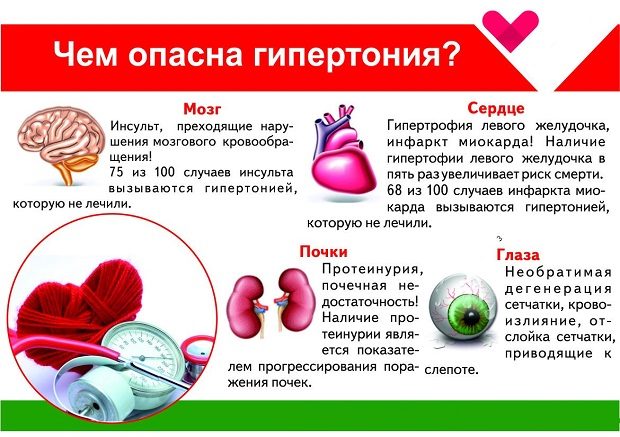
Какие органы страдают при гипертонии?
Развитие гипертонии опасно тем, что страдают многие внутренние органы – это так называемые органы-мишени, деятельность которых оказывается под угрозой:
-
Сердце. Этот орган первым страдает при гипертонии. Что с ним происходит при повышенном кровяном давлении? В сердце наблюдаются такие негативные явления:
- гипертрофия (утолщение мышечной стенки) левого желудочка;
- ухудшение диастолической активности (не возможность сердечной мышцы войти в фазу расслабления — диастолы);
- сердечная недостаточность (ухудшение сократительной функции сердца).
Такие нарушения наблюдаются чаще при наличии на фоне гипертонии сопутствующих заболеваний — сердечно-сосудистые патологии, сахарный диабет, атеросклероз.
-
Головной мозг. Поражение головного мозга вследствие повышенного давления наблюдается довольно часто. Гипертония — основная причина кровоизлияния в мозг, что имеет опасные последствия для здоровья и жизни человека.
При постоянном высоком давлении в мозге происходят необратимые изменения, которые приводят к его постепенной атрофии. Это провоцирует развитие слабоумия (деменции). При резком скачке давления до экстремальных показателей возникает инсульт, который часто заканчивается смертельным исходом.
- Почки. Этот парный орган также страдает от высокого давления. На фоне гипертонии развивается гломерулосклероз — рубцевание или затвердение почечных клубочков. Это приводит к тому, что почки утрачивают свои функциональные возможности, что провоцирует почечную недостаточность.
-
Сосуды. Гипертония приводит к сужению сосудов, поскольку сокращается их мышечный слой. Это становиться их привычным состоянием, и они перестают расслабляться. Такие процессы часто приводят к проблемам со зрением, атеросклерозу коронарных сосудов, периферическому атеросклерозу конечностей.
Такие патологии возникают значительно чаще, если человек имеет вредные привычки (например, курение), неправильно питается (употребляет много соли, сахара, жиров животного происхождения), болеет сахарным диабетом.
Чаще всего от гипертонической болезни страдают сердце, головной мозг, почки и кровеносные сосуды. Чтобы не спровоцировать негативных процессов в этих органах, следует правильно питаться и вести здоровый образ жизни.
От гипертони страдают многие люди, независимо от половой принадлежности и возраста. Такая патология характеризуется повышенным артериальным давлением, связанным с заболеваниями сердечно-сосудистой системы. На фоне гипертонии часто развиваются осложнения, которые негативно отражаются на качестве и продолжительности жизни больного.
Основные виды осложнений ГБ
Несомненно, при соответствующем стечении патологических ситуаций опасность тяжелых последствий возрастает в несколько раз, поэтому важно разобрать, какие осложнения гипертонической болезни наиболее распространены, и что именно их провоцирует. С основными их видами можно ознакомиться в нижеприведенной таблице:
| Виды осложнений | Предшествующие симптомы | Клинические особенности |
| Гипертонический криз | Резкий скачок АД. Потемнение в глазах. Падение зрения. |
Приступ развивается в течение 30 минут. Причина – стресс либо высокое физическое напряжение, повышенная метеочувствительность, а также хроническое недосыпание. Последствие — инфаркт, слепота, инсульт и паралич. |
| Инсульт головного мозга | Стремительное повышение АД. Сильная головная боль. Нарушение сердечного ритма. Повышенное потоотделение. Перепады температуры тела. Судороги. Потеря сознания. Паралич верхних и нижних конечностей. Потеря речи. Повышенная агрессия. Психические расстройства. Галлюцинации. |
Может возникнуть в любой части мозга. Зачастую поражается вся его область вследствие кислородного голодания. Отмечается полное прекращение кровоснабжения, развивается некроз определенного участка мозговых тканей. Происходит неожиданно и мгновенно. |
| Гипертоническое поражение головного мозга | Интенсивная мигрень. Потеря сознания. Скачок АД. Судороги. |
Является ответной реакцией на сжатие сосудов. Происходит отек головного мозга, что ведет к некрозу капилляров и мозговых клеток. |
| Гипертоническая энцефалопатия | Общая болезненность. Снижение памяти и внимания. Нарушение координационного механизма. Снижение речевых возможностей. Понижение интеллектуальных способностей. |
Чаще наблюдается у больных пожилого возраста. Сильнейший спазм артерий головного мозга ведет к его кислородному голоданию. Понижается работоспособность мозговых центров. Человек утрачивает привычное свое поведение. |
| Эректильные нарушения (снижение потенции) | Невозможность полноценного полового акта. | Повышенное давление ведет к развитию импотенции у мужчин. При недостаточном тонусе сосудов и снижение их эластичности половой член плохо снабжается кровью, что и является причиной слабой эрекции. |
| Почечная недостаточность | При 80% поражении нефронов человека тревожат: частые ночные мочеиспускания, зуд всего тела, тошнота, сухость в ротовой полости, рвота. Может наступить кома. |
Как следствие присутствия пиелонефрита или гломерулонефрита или стремительного повышения АД до критических значений. Нарушение почечной деятельности может спровоцировать и ишемия из-за недостаточного кровоснабжения почек. |
| Снижение зрительных функций | Проявление черных точек и потемнением в глазах при физической активности. | Стойкое понижение зрения из-за развития тромбоза в сосудах сетчатки глаз. Повреждение кровеносных сосудов в зрительном органе ведет к кровоизлиянию. |
| Сердечная ишемия | Интенсивные боли в сердечной области, отдающие в плечо, руку и левую половину шеи (Нитроглицерин снимает болезненность только временно). | Провоцируется повышенным АД, непомерно физическим и нервным переутомлением. Слабое кровоснабжение миокарда ведет к развитию ишемии. Происходит отмирание отдельных участков мышцы сердца. |
| Сахарный диабет | Головные боли. Плохое самочувствие. Снижение остроты зрения. Рост АД. |
Сахарная болезнь не является прямым осложнением АГ, но в сочетании с повышенным давлением может привести к усугублению патологической ситуации. Обе болезни способны осложнять протекание друг друга. Последствия – инфаркт, почечные нарушения, прекращение кровоснабжения головного мозга. |
Лечение гипертонической болезни
Первым делом, рекомендовано нормализовать режим, исключить стрессы, обеспечить двигательную активность. Диета направлена на снижение потребления соли и жидкости, исключение алкоголя, кофе и стимулирующих нервную систему напитков и веществ. При высоком весе следует ограничить калории, отказаться от жирного, мучного, жареного и пряного.
Немедикаментозные мероприятия при начальной стадии гипертонии могут дать столь хороший эффект, что необходимость в назначении лекарств отпадет сама собой. Если же указанные меры не действуют, то врач выписывает соответствующие препараты.
Цель лечения гипертонической болезни – не только снизить показатели АД, но и устранить по возможности его причину.
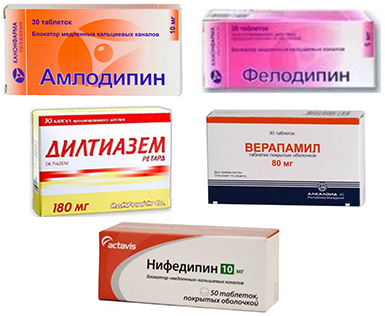
Для лечения ГБ традиционно используют антигипертензивные препараты следующих групп:
- Мочегонные;
- Антагонисты рецепторов ангиотензина II;
- Ингибиторы АПФ;
- Адреноблокаторы;
- Блокаторы кальциевых каналов.
С каждым годом растет перечень средств, которые снижают давление и при этом становятся более эффективными и безопасными, с меньшим числом побочных реакций. При начале терапии назначается одно лекарство в минимальной дозе, при неэффективности она может быть увеличена. Если заболевание прогрессирует, давление не держится на приемлемых значениях, то к первому препарату добавляется еще один, из другой группы. Клинические наблюдения показывают, что эффект лучше при комбинированной терапии, нежели при назначении одного препарата в максимальном количестве.
Важное значение в выборе схемы лечения отводится снижению риска сосудистых осложнений. Так, замечено, что некоторые комбинации обладают более выраженным «защитным» действием на органы, а другие позволяют лучше контролировать давление
В таких случаях специалисты предпочитают сочетание лекарств, снижающее вероятность осложнений, пусть даже при этом и будут некоторые суточные колебания АД.
В ряде случаев нужно учитывать сопутствующую патологию, которая вносит свои коррективы в схемы терапии ГБ. К примеру, мужчинам с аденомой простаты назначаются альфа-адреноблокаторы, которые не рекомендованы к постоянному употреблению для снижения давления другим больным.
Наиболее широко употребляются ингибиторы АПФ, блокаторы кальциевых каналов, которые назначаются и молодым, и пожилым больным, с сопутствующими заболеваниями или без таковых, диуретики, сартаны. Препараты этих групп подходят для начального лечения, которое потом может быть дополнено третьим лекарством другого состава.
Ингибиторы АПФ (каптоприл, лизиноприл) снижают АД и при этом обладают защитным действием в отношении почек и миокарда. Они предпочтительны у молодых пациентов, женщин, принимающих гормональные контрацептивы, показаны при диабете, для возрастных больных.
Диуретики не менее популярны. Эффективно снижают АД гидрохлортиазид, хлорталидон, торасемид, амилорид. Для уменьшения побочных реакций их комбинируют с ингибиторами АПФ, иногда – «в одной таблетке» (энап, берлиприл).
Бета-адреноблокаторы (соталол, пропранолол, анаприлин) не являются первоочередной группой при АГ, но эффективны при сопутствующей сердечной патологии – недостаточности сердца, тахикардиях, ишемической болезни.
Блокаторы кальциевых каналов часто назначаются в комбинации с иАПФ, они особенно хороши при бронхиальной астме в сочетании с АГ, так как не вызывают бронхоспазм (риодипин, нифедипин, амлодипин).
Антагонисты рецепторов ангиотензина (лозартан, ирбесартан) – самая назначаемая группа лекарств от гипертонии. Они эффективно снижают давление, не вызывают кашля подобно многим ингибиторам АПФ. Но в Америке они особенно распространены из-за снижения риска болезни Альцгеймера на 40%.
Лечение
В диагностике заболевания могут принимать участие терапевт, кардиолог, невропатолог. На первой стадии гипертоническую болезнь можно лечить в домашних условиях. Для нормализации давления рекомендуют устранение негативных внешних факторов и полноценный отдых, но целый день лежать на диване тоже не стоит. Регулярные прогулки помогут укрепить сердечно-сосудистую систему. Прием лекарственных препаратов здесь не требуется. Вместо них пациенту рекомендуют:
- нормализовать свой вес;
- отказаться от вредных привычек;
- исключить переживания и стрессы;
- соблюдать режим работы и отдыха;
- правильно питаться.
Диета – важное условие лечения любой стадии гипертонии. Для уменьшения давления необходимо ограничить употребление соли до 5–6 г в сутки
Ее избыток вызывает повышение объема циркулирующей крови, что провоцирует подъем давления. Что касается питьевого режима, необходимо употреблять около 1,5 л в день. Рацион должен включать следующие продукты и блюда:
- белковый омлет и яйца всмятку;
- растительные масла;
- салаты из свежих овощей;
- сухофрукты;
- кислые фрукты и ягоды (крыжовник, яблоки, сливы, инжир);
- лиственную зелень;
- желе из фруктов и ягод;
- мармелад;
- вчерашний или подсушенный хлеб;
- обезжиренные кисломолочные продукты;
- цикорий;
- бобовые;
- нежирные сорта рыбы, включая судака, треску, щуку, карпа;
- телятину, говядину, курицу, индейку.
При гипертонии разрешены все виды кулинарной обработки, кроме жарки. Допускается варить, запекать, готовить на пару. Тушить продукты рекомендуется не очень часто. Питаться необходимо до 4–5 раз в день небольшими порциями массой около 200 г. Еда не должна быть слишком горячей, поскольку это возбуждает нервную систему. Оптимальная температура – 15–65 градусов. К запрещенным продуктам относятся:
- сливки, жирные молоко, творог и сметана;
- свежий хлеб из муки высшего сорта;
- наваристые бульоны и супы на их основе;
- острые и жирные сыры;
- маргарин и кулинарный жир;
- варенье, мед;
- алкоголь;
- субпродукты;
- чеснок, шпинат, редис, дайкон, репа;
- сладости;
- хрен, горчица, перец;
- копчености;
- колбасы;
- крепкий чай и кофе;
- яйца жареные и вкрутую;
- жирная рыба;
- баранина, гусь, свинина, утка.
С гипертонической болезнью второй стадии справляются уже при помощи приема лекарств. Причина в том, что без медикаментов давление не приходит в норму. Основными при гипертонии являются гипотензивные средства. К таким относят лекарства из разных фармакологических групп. Они снижают давление, но разными путями. При гипертонической болезни 2 стадии применяются следующие препараты:
- Дезагреганты: Аспирин, Клопидогрель, Тиклодипин, Дипиридамол. Это лекарства, разжижающие кровоток. Они необходимы для предотвращения тромбообразования, риск которого существует при гипертонии.
- Гиполипидемические и гипогликемические средства: Гликлазид, Левотироксин натрия, Крестор. Первые снижают уровень холестерина, вторые – глюкозы. Чаще используются, если причиной высокого давления являются лишний вес и сахарный диабет.
- Блокаторы кальциевых каналов: Амлодипин, Кордипин, Верапами, Диалтизем. Являются антагонистами кальция, вызывают расширение просвета сосудов, за счет чего давление снижается.
- Диуретики: Фуросемид, Верошпирон, Индапамид. Это мочегонные средства, которые выводят из организма лишнюю жидкость, за счет чего уменьшается объем циркулирующей крови. В результате артериальное давление снижается.
Острые приступы гипертонии 3 стадии лечат в условиях стационара. Уже дома пациенту приходится принимать лекарства, иногда сразу несколько. Медикаменты подбирают индивидуально для каждого больного. Врач может назначить:
- Альфа- и бета-блокаторы: Анаприлин, Бисопролол, Теразозин, Клонидин. Они угнетают альфа- или бета-рецепторы, что способствует расслаблению сосудистых стенок.
- Антагонисты ангиотензина 2: Теветен, Микардис, Атаканд, Вальсакор. Не дают этому ферменту провоцировать напряжение сосудов, на фоне чего отмечаются скачки артериального давления.
- Ингибиторы ангиотензинпревращающего фермента (АПФ): Зокардис, Каптоприл, Престариум. Блокируют указанное вещество, из-за чего устраняются спазмы сосудов.
- Седативные препараты: Диазепам, Ново-пассит, Феназепам. Используются, если причиной гипертонии являются стрессы и психоэмоциональные перегрузки.
Причины повышения АД
Предлагаем более подробно ознакомиться с причинами, которые способствуют росту давления, для принятия профилактических мер и предупреждения повышения показателей АД:
- Повышенное содержание холестерина в крови.
- Нарушение функционирования эндокринной системы.
- Малоподвижный образ жизни.
- Нарушение солевого обмена, излишнее употребление соли.
- Резкое повышение уровня сахара в крови.
- Прием определенных лекарственных средств.
- Лишний вес.
- Нарушения в деятельности половой системы, гормональные сбои также способствуют повышению давления.
Важно отметить, период климакса для женщин и прием противозачаточных лекарственных средств являются факторами риска. Характерной чертой климактерического периода являются приливы, чему сопутствует повышение роста АД
Также перестает вырабатываться женский гормон эстроген, это способствует нарушениям в деятельности сердечно-сосудистой системы. Контрацептивные средства могут оказывать влияние на давление, в сторону его повышения.
Характерной чертой климактерического периода являются приливы, чему сопутствует повышение роста АД. Также перестает вырабатываться женский гормон эстроген, это способствует нарушениям в деятельности сердечно-сосудистой системы. Контрацептивные средства могут оказывать влияние на давление, в сторону его повышения.
- Физическое перенапряжение.
- Генетическая предрасположенность к возникновению гипертонии.
- Нестабильность эмоционального состояния, стресс.
- Нарушения в функционировании ЦНС.
Ознакомившись с причинами, можно понять, чем отличается артериальная гипертензия от гипертонии. То есть, в своем роде гипертензия (повышенные показатели АД на тонометре) – это симптом гипертонической болезни.
Однако, гипертензия, как симптом, может быть выявлена не только при гипертонии, но и при наличии других заболеваний, нарушений в деятельности различных систем организма. Так нарушение в функционировании почек ведут к росту АД. Для гипертонии же характерно фиксация постоянного повышенного давления.
Причины и факторы риска АГ
Причины артериальной гипертензии многочисленны. Говоря о первичной, или эссенциальной, гипертонии, мы имеем в виду тот случай, когда нет конкретного предшествующего заболевания или патологии внутренних органов. Иными словами, такая АГ возникает сама по себе, вовлекая в патологический процесс остальные органы. На долю первичной гипертензии приходится более 90% случаев хронического повышения давления.
Основной причиной первичной АГ считают стресс и психоэмоциональные перегрузки, которые способствуют нарушению центральных механизмов регуляции давления в головном мозге, затем страдают гуморальные механизмы, вовлекаются органы-мишени (почки, сердце, сетчатка глаз).
Вторичная гипертония – проявление другой патологии, поэтому причина ее всегда известна. Она сопровождает болезни почек, сердца, головного мозга, эндокринные расстройства и является вторичной по отношению к ним. После излечения основного заболевания уходит и гипертония, поэтому риск и степень в данном случае определять не имеет смысла. На долю симптоматической гипертонической болезни приходится не более 10% случаев.
Факторы риска ГБ тоже известны всем. В поликлиниках создаются школы гипертонии, специалисты которых доносят до населения сведения о неблагоприятных условиях, приводящих к АГ. Любой терапевт или кардиолог расскажет пациенту о рисках уже при первом случае зафиксированного повышенного давления.
Среди условий, предрасполагающих к гипертонической болезни, наибольшее значение имеют:
- Курение;
- Избыток соли в пище, неумеренное употребление жидкости;
- Недостаточная физическая активность;
- Злоупотребление алкоголем;
- Лишний вес и нарушения жирового обмена;
- Хронические психоэмоциональные и физические перегрузки.
Если перечисленные факторы мы можем исключить или хотя бы попытаться уменьшить их влияние на здоровье, то такие признаки как пол, возраст, наследственность не поддаются изменению, а потому с ними придется мириться, но не забывая о возрастающем риске.
Изменения нервной системы
Спазмы мелких артерий уже на первоначальных этапах болезни оказывают непосредственное влияние на нервную систему, могут вызывать неприятные симптомы. При обращении к врачу часто выясняется, что еще до начала выраженных признаков гипертонии пациент отмечал характерные приступы нервной слабости, полуобморочного состояния и головокружения. Часть больных подтверждала случаи плохого самочувствия в помещениях с большим количеством людей и при резком изменении погоды. Нередко люди обращаются к врачу с нервными симптомами, которые возникают на ранней стадии заболевания:
- чрезмерные вегетативные реакции на ситуации;
- эмоциональная неустойчивость;
- беспричинные страхи;
- головная боль.
По мере усугубления ситуации и развития следующих стадий болезни, проявляются более четкие различия в поведении больного, дополнительно спровоцированные выделением адреналина и норадреналина. Существует такое понятие, как «психика гипертоника», конкретизирующее поведение человека до болезни и после возникновения характерных изменений. Часто происходит расторможение психопатических черт характера, перегрузка симпатического отдела. В результате поражения нервной системы наблюдаются следующие симптомы:
- усиление раздражительности;
- быстрая утомляемость, неуверенность в своих действиях;
- тревожное состояние;
- замедление процессов запоминания;
- трудность в резкой смене деятельности;
- повышенная эмоциональная возбудимость на незначительные происшествия.
Диагностика
К специалисту обращаются при первых подозрениях на гипертоническую болезнь. Своевременное обращение поможет избежать развития необратимых, опасных осложнений. Первое, что сделает терапевт, измерит давление на обеих руках. Выслушает все жалобы пациента. Постарается выявить первопричину и факторы, ведущие к повышению АД.
Внимание!
Для получения точных данных давление измеряют в спокойной обстановке. За час следует прекратить физические нагрузки, употребление пищи, кофе и чая, а также отказаться от курения и приема медицинских препаратов, способных повлиять на показатели АД.
Диагностику артериальной гипертензии невозможно представить без следующих инструментальных исследований:
- электрокардиография (ЭКГ);
- магниторезонансная томография (МРТ) сосудов головного мозга и шеи;
- ультразвуковое исследование сердца (УЗИ);
- эхокардиография (ЭхоКГ).
Аортография, урография, УЗИ брюшной полости, компьютерная или магниторезонансная томография почек и надпочечников – дополнительные исследования, назначающиеся по показаниям. Офтальмологическое обследование проводят для подтверждения или исключения повреждений органа зрения.
Клинический анализ крови и мочи, биохимический анализ крови с определением уровня натрия, калия, кальция, глюкозы, холестерина – обязательные лабораторные исследования.
Лечение артериальной гипертонии
Лечение гипертонии напрямую зависит от стадии болезни. Основная цель проводимого лечения – максимально снизить риск развития сердечнососудистых осложнений и предотвратить угрозу летального исхода.
Если 1 степень гипертонии не отягощена ни одним фактором риска, то возможность развития опасных осложнений сердечно-сосудистой системы, таких , как инсульт или инфаркт миокарда на ближайшие 10 лет очень низкая и составляет не более 15%.
Тактика лечения гипертонии низкого риска 1 степени заключается в изменении образа жизни и немедикаментозной терапии продолжительностью до 12 месяцев, в которые врач-кардиолог наблюдает и контролирует динамику заболевания. Если уровень артериального давления выше140/90 мм рт. ст. и не имеет тенденцию к снижению, кардиолог обязательно подбирает медикаментозную терапию.
Средняя степень означает, что возможность развития сердечнососудистых осложнений эссенциальной гипертонии на ближайшие 10 лет составляет 15—20%. Тактика лечения болезни на этой стадии аналогична той, которая применяется кардиологом для гипертонии 1 степени, но период немедикаментозной терапии сокращается до 6 месяцев. Если динамика болезни неудовлетворительная и высокое артериальное давление сохраняется, целесообразно перевести больного на медикаментозное лечение.
Тяжелая степень артериальной гипертонии значит, что, в ближайшие 10 лет, осложнения артериальной гипертонии и другие заболевания сердечно-сосудистой системы, могут возникать у 20—30% случаев. Тактика лечения гипертонии этой степени заключается в обследовании пациента и последующим обязательным медикаментозным лечением в совокупности с немедикаментозными методами.
Если риск очень высок, это говорит о том, что прогноз болезни и лечения неблагоприятен и возможность развития тяжелых осложнений составляет 30% и выше. Больному необходимо срочное клиническое обследование и незамедлительное медикаментозное лечение.
Медикаментозное лечение артериальной гипертонии направлено на снижение артериального давления до нормальных показателей, устранение угрозы поражения органов-мишеней: сердца, почек, головного мозга, их максимально возможное излечение. Для лечения применяются антигипертензивные препараты, снижающие артериальное давление, выбор которых зависит от решения лечащего врача, который исходит из критериев возраста пациента, наличия тех или иных осложнений со стороны сердечно-сосудистой системы и других органов.
Начинают лечение с минимальных доз гипотензивных препаратов и, наблюдая за состоянием пациента, постепенно увеличивают ее до достижения заметного терапевтического эффекта. Назначаемый препарат обязательно должен хорошо переноситься больным.
Чаще всего, при лечении эссенциальной или первичной гипертонии, применяется комбинированная медикаментозная терапия, включающая несколько препаратов. Преимущества такого лечения заключается в возможности одновременного воздействия сразу на несколько различных механизмов развития болезни и назначении лекарства в пониженных дозировках, что существенно снижает риск побочных эффектов. Этот риск, кроме того, объясняет строжайшее запрещение самостоятельного использования препаратов, снижающих артериальное давление или произвольное изменение дозировки без консультации врача. Все антигипертензивные средства обладают столь мощным действием, что их бесконтрольное применение может привести к непредсказуемым результатам.
Дозировка лекарства уменьшается или увеличивается по мере необходимости только врачом-кардиологом и после тщательного клинического обследования состояния пациента.
Немедикаментозное лечение артериальной гипертонии направлено на снижение и устранение факторов риска и включает:
- отказ от приема алкоголя и курения;
- снижение веса до приемлемого уровня;
- соблюдение бессолевой диеты и сбалансированного питания;
- переход к активному образу жизни, занятия утренней зарядкой, ходьбой и т.д., отказ от гиподинамии.
Доктора
специализация: Кардиолог
Штарькова Екатерина Ильинична
2 отзываЗаписаться
Подобрать врача и записаться на прием
Пропранолол
Соталол Канон
Метопролол
Бисопролол
Карведилол
Бетаксолол
Индапамид
Фуросемид
Торасемид
Амлодипин
Фелодипин
Нимодипин
Хлорталидон
Дилтиазем
Верапамил
Лозартан
Телмисартан
Ирбесартан
Клофелин
Моксонидин
Описание артериальной гипертензии
Гипертоническая болезнь является самым распространенным заболеванием сердечно-сосудистой системы. О гипертонии говорят, когда давление превышает уровень 140/90 мм рт.ст. в состоянии покоя после двукратного измерения. Патология с одинаковой частотой встречается как у женщин, так и мужчин. С возрастом риск ее возникновения возрастает в несколько раз.
Механизм развития
Увеличение объема минутного сердечного выброса и сопротивление периферического сосудистого русла является основой патогенеза гипертонии. В результате такого стрессового состояния происходит повышение тонуса стенок артериол в организме. Они начинают постепенно сужаться, утолщаться, создавая препятствие естественному току крови, в том числе и в почках. В сосудистом русле начинает задерживаться вода, натрий, что еще более увеличивает объем циркулирующей в сосудах биологической жидкости и повышает артериальное давление.
Под воздействием этого негативного процесса происходит:
- выработка большого количества гормонов, повышающих АД;
- недостаточное продуцирование гормонов, подавляющих рост АД;
- раздражение центра кровообращения;
- дисбаланс между стимулирующими и тормозящими процессами;
- спазм и сужение сосудов, что влечет гипоксию.
Как итог, возрастает давление крови на стенки артерий, что влечёт за собой дальнейшую симптоматику.
Факторы риска и причины развития
АД – непостоянная величина, у многих людей она изменяется в течение всего дня. Временное изменение, не оказывающее негативного воздействия на организм, фиксируется после физической нагрузки. К стойкому сбою в работе регуляционной системы может привести целый комплекс нарушений. Спровоцировать гипертоническую болезнь способны следующие факторы:
- наследственная предрасположенность;
- употребление большого количества соленой пищи;
- нерациональный режим питания;
- распитие алкогольных напитков;
- излишняя масса тела, ожирение;
- нервное перенапряжение (стресс, депрессия);
- пристрастие к курению;
- пожилой возраст;
- снижение двигательной активности (гиподинамия);
- климактерический период у женщин;
- неблагоприятная экологическая обстановка.
Внимание!
Многие исследования подтверждают, что именно отягощенная наследственность – главный этиологический фактор развития гипертонии.
Вероятность появления гипертонии возрастает в несколько раз при сочетании повышенного АД с патологиями почек, сердца, щитовидной железы, надпочечников. Хронические очаги инфекции в организме (тонзиллит), сахарный диабет, атеросклероз, травмы головного мозга – состояния, которые также могут стать виновниками «запуска» гипертонической болезни.
Клинические проявления
Вариантов течения артериальной гипертензии большое разнообразие. Симптоматика зависит от уровня повышения АД и степени поражения органов, ставших мишенью болезни. Обычно дебют патологии сопровождается головокружением, головной болью, шумом в ушах, ощущением неприятной тяжести в голове, тремором в конечностях, нарушением сна, тахикардией, постоянной слабостью, сонливостью.
По мере развития гипертонической болезни, присоединяются следующие симптомы:
- боль в районе груди;
- одышка, несвязанная с физической активностью;
- повышенное потоотделение;
- покраснение и одутловатость лица;
- онемение и отек конечностей;
- почечная и сердечная недостаточность.
У лиц со стойким повышением АД также страдает орган зрения. Они жалуются на пелену и мушки перед глазами, снижение остроты зрения. Такие симптомы проявляются при спазме сосудов в сетчатке глаз. В тяжелых случаях возможно кровоизлияние с последующей слепотой.
Стадии гипертонии и лечение
Симптомы и лечение гипертонии можно разделить на несколько этапов, которые зависят от того, на какой стадии находится развитие самого недуга.
- Первая стадия. Лечение болезни без использования медикаментов.
Этот способ терапии гипертонической болезни подойдет для тех пациентов, которые столкнулись с первыми признаками недуга и стремятся вести здоровый образ жизни. Для того, чтобы стабилизировать свое артериальное давление на этой стадии развития болезни, гипертонику достаточно выполнять следующие лечебные мероприятия:
- полностью исключить из своей жизни такие пагубные привычки, как употребление спиртных напитков, табакокурение, наркотические средства;
- сбалансировать рацион питания, придерживаться диеты, направленной на минимальное потребление слишком соленых, копченых, жирных и острых блюд, стараться есть больше свежих овощей, фруктов и зелени;
- вести активный образ жизни, каждое утро делать зарядку, делать пробежки, подтягиваться на перекладине и физическими упражнениями укреплять стенки кровеносных сосудов, чтобы они с возрастом не теряли своей эластичности, а сердечная мышца все время было в тонусе;
- продолжительность сна должна быть не менее 8 часов в сутки, а засыпать необходимо не позже 22 часов (в это время берет свое начало фаза глубокого сна, когда организм лучше всего отдыхает и восстанавливает жизненные силы).
Этого вполне достаточно, чтобы начальные признаки гипертонии полностью отступили и человек не ощущал головных болей со всеми вытекающими последствиями.
- Вторая стадия. Добавление спазмолитического препарата.
Эта стадия и лечение гипертонической болезни характеризуется тем, что симптомы заболевания беспокоят человека еще не особо часто и для того, чтобы контролировать артериальную гипертензию достаточно упорядочить образ жизни согласно пунктам, указанным выше, а также использовать спазмолитический медикамент первого ряда. Это может быть мочегонный препарат, который активизирует работу почек и ускоряет отток жидкости за пределы организма. В результате этого артериальное давление падает и больной не ощущает пагубных симптомов гипертонии. Удается избежать таких осложнений, как инсульт головного мозга, а также инфаркт миокарда.
- Третья стадия. Комплекс лекарственных средств.
Для лечения гипертонии 3 стадии больному недостаточно только лишь радикально пересмотреть свой образ жизни. В данном случае уже необходимо включать в терапевтический курс комплекс медикаментозных препаратов, в который входят следующие категории лекарств:
- диуретики + бета-адреноблокаторы;
- сильнодействующие спазмолитики;
- ингибитор АПФ + антагонист кальция;
- анальгетики для снятия болевого синдрома;
- бета-адреноблокаторы + ингибитор АПФ.
Это стандартные медикаменты, комбинации которых обязательны к применению в отношении гипертоников со стажем, когда артериальная гипертензия уже приобрела нездоровое постоянство и больной страдает от ее проявления ежедневно. Отличается только степень тяжести симптоматики.
- Четвертая стадия. Интенсивная терапия с использованием медикаментозного и хирургического методов.
Симптомы и методы лечения злокачественной гипертонии заключаются в том, что больной испытывает не только физическую боль и другие телесные проявления болезни. Ткани жизненно важных органов страдают настолько, что происходит их частичное или полное поражение. В таком случае врачу-терапевту приходится использовать не только консервативные способы терапии, но и применять хирургическое вмешательство, направленное на восстановление работоспособности пораженных болезнью органов. Для этого применяют такие лекарственные препараты, как:
- мочегонные для быстрого оттока жидкости за пределы организма;
- спазмолитические, дабы устранить признаки спазма кровеносных сосудов и не допустить их разрыва в связи с перенапряжением;
- снижение артериального давление бета-адреноблокаторами.
Симптомы и лечение гипертонии 4 степени имеют ярко выраженный характер. Больной жалуется на головокружение, жгучую боль в области висков, теряет сознание, нарушается речь и координация движений. Все это указывает на ишемическое поражение тканей головного мозга, что требует проведения неотложных реанимационных мер. При обширных кровоизлияниях в область мозга — для лечения больного привлекают бригаду нейрохирургов, которые выполняют вскрытие черепной коробки и очищают ткани мозга от сгустков крови. В случае возникновения инфаркта миокарда, развившегося на фоне высокого артериального давления, проводятся хирургические манипуляции на сердечной мышце, согласно показаниям кардиохирурга и обширности поражения тканей сердца.