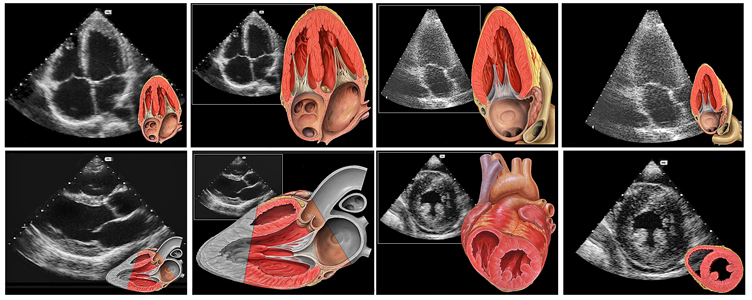
Эхокг
Содержание:
- Основные сведения
- Параметры желудочков
- Виды эхокардиографии
- Эхокардиография как самостоятельный метод диагностики
- Расшифровка полученных результатов
- Нормальные показатели у взрослых и новорожденных детей
- Что показывает данная процедура, какие болезни выявляет
- Принцип метода
- Что нужно для обследования?
- Какие преимущества у процедур
- Какую информацию можно получить из эхокардиографии
- УЗИ сердца – основные сведения
- Какие патологии диагностируются?
- Подготовка к процедуре
- Как проводится УЗИ сердца
Основные сведения
Обследование сердца при помощи УЗИ – процесс трудоемкий и требует большого профессионализма от врача-специалиста. ЭхоКГ можно понять, если разобраться в основных составных компонентах исследования – режимах.
В-режим
Это исследование заключается в оценке структур сердца в двухмерном режиме. В этом режиме оцениваются размеры камер в 4-камерной позиции, состояние клапанов, толщина и состояние сердечных стенок, их сократимость. Диагностика должна проводиться полипозиционно, чтобы исключить влияние артефактов.
М-режим
Этот метод основан на оценке линейных параметров камер сердца, стенок и их движения, а также состояния клапанов с помощью графического изображения. Данный режим носит второстепенное значение, так как в оценке этих размеров возможна большая погрешность при несоблюдении правил измерения, а в оценке клапанного аппарата все выявляемые признаки носят ориентировочный характер и требуют более детальной оценки в других режимах.
Доплерография
Данный режим представлен совокупностью отдельных высокотехнологичных методик.
Суть импульсно-волновой допплерометрии заключается в графическом отображении потока в установленном объеме. Ограничением применения данного метода является невозможность его использования на высокоскоростных потоках. В последнем случае оптимально использовать непрерывно-волновой допплер. Он позволяет регистрировать потоки со скоростью более 2,5 м/с.
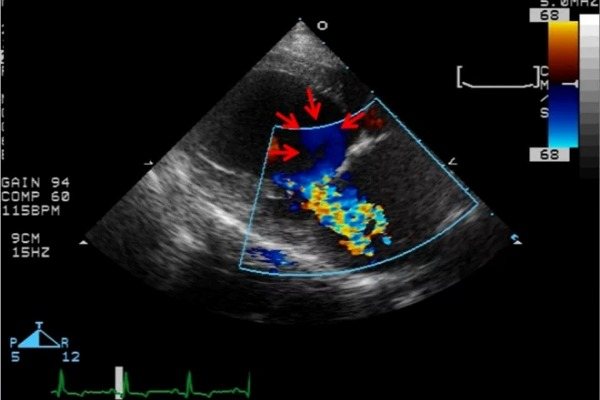
Цветовой допплер показывает кровоток и его направление в цветном режиме (синим цветом обозначен поток от датчика, а красным в сторону датчика). Этот метод позволяет оценить направление кровотока, наличие патологических потоков и шунтов.
Показаниями к такому обследованию являются одышка,плохая переносимость физ. нагрузок, головокружения, обмороки, выявление шумов и нарушений ритма, изменения на графиках ЭКГ
Тканевой цветной допплер за счет окрашивания стенок камер при движении в синий и красный цвет (аналогично цветному допплеру) позволяет выявить участки с нарушением сократительной функции.
Существует еще ряд разновидностей метода (тканевой нелинейный, тканевой импульсно-волновой допплер, векторное скоростное изображение), но они носят вспомогательный характер и их применение весьма ограничено трудоемкостью и большей стоимостью аппаратов необходимого класса.
Результатом обследования является бланк, в котором занесены все данные, полученные в ходи процедуры. Проанализировав полученную информацию, врач-сонолог назначает необходимое лечение и делает вывод о здоровье пациента
Параметры желудочков
Информация о функционировании желудочков и перегородки – основной показатель, который определяет состояние сердечной мышцы.
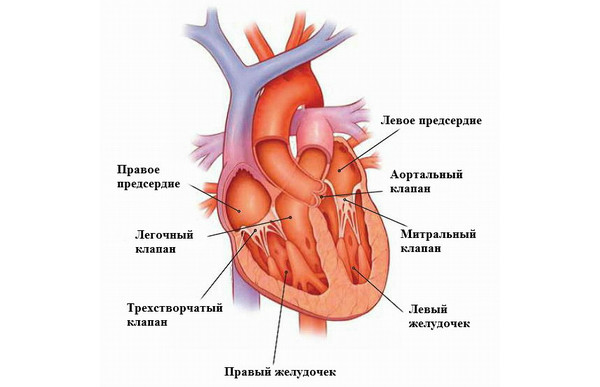
Левый желудочек (ЛЖ) и его параметры характеризуются 8 основополагающими значениями. К таковым относятся:
- Масса миокарда ЛЖ (ММЛЖ). Норма для женского пола варьируется в пределах 95-141 г, для мужского – 135-182г.
- Индекс ММЛЖ. Для женщин установленное значение – 71-80 г/м2, для мужчин – 71-94 г/м2.
- Объем ЛЖ в спокойном состоянии (КДО). Показатель для мужского пола – 65-193 мл, для женского пола – 59-136 мл.
- Размер ЛЖ в спокойном состоянии (КДР). Варьируется от 4,6 до 5,7 см.
- Размер ЛЖ в момент сокращения (КСР). Варьируется от 3,1 до 4,3 см.
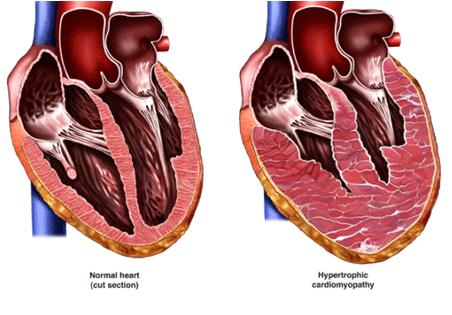
- Во время работы толщина стенки вне сокращений равна 1,1 см. Когда возникает нагрузка на сердце, данный показатель может увеличиваться, что является очевидным признаком гипертрофии. Значительная степень заболевания характерна параметром толщины стенки желудочка, равным 1,6 см.
- Фракция выброса (ФВ). Это параметр, указывающий на объем крови, который выбрасывает орган при каждом сокращении. Установленная норма для этого значения — 55-60 %. Если показатель ниже, можно говорить о наличии сердечной недостаточности.
- Ударный объем. Определяет количество крови, выбрасываемой за одно сокращение. Норма объема для данного параметра – 60-100 мл.
Для правого желудочка (ПЖ) нормальны толщина стенки (5 мм), индекс размера (0,75-1,25см/м2), и КДР (0,75 – 1,1 см.).
Виды эхокардиографии
На сегодняшний день существует несколько видов эхокардиографии. Какую конкретно разновидность исследования проводить, в каждом конкретном случае решает врач-кардиолог.
Одномерная
На данный момент самостоятельно этот вид ЭхоКГ используется редко, потому что считается менее информативным, нежели другие. Во время процедуры изображение сердца не генерируется. Данные выводятся на экран в виде графика. С помощью М-эхокардиографии врач может объем полостей сердца и оценить их функциональную активность.
В-эхокардиография (двухмерная)
Во время проведения В-эхокардиографии данные всех структур сердца поступают в компьютер и выводятся на монитор в виде черно-белого изображения. Врач способен определить размеры сердца, выяснить объем каждой из его камер, толщину стенок, оценить подвижность створок клапанов и то, как сокращаются желудочки.
Допплерэхокардиография
Как правило, это исследование проводят одновременно с В-эхокардиографией. Оно позволяет отследить кровоток в крупных сосудах, и на клапанах сердца, выявить обратный кровоток и его степень, что может свидетельствовать о формировании патологических процессов.
Контрастная эхокардиография
Это исследование дает возможность более четко визуализировать внутренние структуры сердца. Пациенту внутривенно вводят особое контрастное вещество, после чего процедура проводится как обычно. Данная процедура позволяет изучить внутреннюю поверхность камер сердца. Противопоказанием для проведения этого исследования является индивидуальная непереносимость контраста и хроническая почечная недостаточность.
Стресс-эхокардиография
Для диагностирования скрытых патологий сердца, которые проявляются исключительно при физической нагрузке, используется особый вид исследования — стресс-эхокардиография. Она дает возможность выявить заболевания на ранних стадиях, которые не напоминают о себе, если пациент находится в состоянии покоя.
Проведение стресс-эхокардиографии рекомендуется для оценки состояния сосудов и их проходимости, для выяснения, насколько велик риск осложнений перед проведением оперативных вмешательств на сердце и сосудах. Также процедура проводится для того, чтобы определить, насколько эффективной является терапия ишемической болезни сердца и для определения дальнейшего прогноза при этом заболевании.
У стресс-эхокардиографии существует несколько противопоказаний. Ее нельзя проводить пациентам, страдающим дыхательной, почечной, печеночной или сердечной недостаточностью в тяжелой форме. Также она противопоказана при инфаркте миокарда, аневризме аорты и наличием в анамнезе тромбоэмболий.
Чреспищеводная эхокардиография
Это особый вид исследования, в ходе которого генерирующий ультразвук датчик через ротоглотку по пищеводу опускают на необходимую глубину. Поскольку у датчика очень маленькие габариты, по пищеводу он проходит без проблем. Тем не менее, подобное исследование считается довольно сложным и проводится исключительно в специализированных медицинских центрах. Кроме того, к нему существуют особые показания. В частности, чреспищеводное исследование проводят в том случае, когда стандартное трансторакальное исследование не позволяет оценить состояние сердца и его структур. В частности, когда возникают сомнения в правильном функционировании ранее протезированного сердечного клапана, при подозрении на аневризму аорты и дефект межпредсердной перегородки, а также в том случае, если у пациента был диагностирован эндокардит инфекционного характера и врач подозревает абсцесс корня аорты.
В то же время, у данного вида исследования имеются противопоказания со стороны верхнего отдела пищеварительного тракта, а именно при любых опухолевых образованиях пищевода, кровотечении из верхних отделов ЖКТ, наличии крупной диафрагмальной грыжи или расширении вен пищевода. Не следует проводить чреспищеводное исследование пациентам с тяжелым остеохондрозом шейного отдела позвоночника, при нестабильности шейных позвонков, в перфорацией пищевода в анамнезе. Осложнено проведение диагностики может быть у пациентов с заболеваниями щитовидной железы.
Эхокардиография как самостоятельный метод диагностики
Эхокардиография — это не исчерпывающий метод исследования, и это нужно понимать. С помощью ее нельзя оценить полность состояние сердца и все его особенности. Поэтому нельзя просто сделать УЗИ сердца и быть уверенным, что с ним все хорошо. Кардиолог исследует вопрос комплексно, подключая к данным УЗИ другие исследования, чтобы в конце сделать верный диагноз. Следует проводить электрокардиограмму, аускультацию сердца, другие возможные методы исследования. И тогда можно получить более точный результат. Эхокардиография — удобный метод, который даст ответ на большинство вопросов, касающихся сердца, но он не исчерпывающий, и об этом нужно помнить.
Watch this video on YouTube
Расшифровка полученных результатов
Объем выявляемой патологии при ЭхоКГ крайне велик и включает в себя:
- патологию клапанов (стеноз, недостаточность, изменение и пролабирование створок)
- изменение миокарда (ишемия участков, гипотрофия и гипертрофия, нарушение кинетики)
- изменение размеров сердца (дилатации различной этиологии, гипоплазии отделов)
- патология перикарда
- травмы сердца
- инфекционные заболевания
- врожденные и приобретенные пороки сердца
- малые аномалии развития сердца.
Вся выявляемая патология базируется на ультразвуковых критериях того или иного заболевания. Эти критерии лежат в основе дифференциальной диагностики.
Дилатация камер сердца.
Расширение отделов сердца может носить изолированный характер (расширение одного из отделов) или иметь общий характер.
Расширение правых отделов может иметь следующие причины:
- Дефекты перегородок (межжелудочковой или межпредсердной) вызывают дилатацию правого желудочка, при декомпенсации — расширение предсердия, появление легочной гипертензии. Диагностика проводится в режиме ЦДК, который позволяет определить патологический поток через перегородку.
- Стеноз легочной артерии сопровождается расширением правых отделов и гипертрофией стенок. Диагностика основана на оценке скорости кровотока и давления в правом желудочке. Сопутствующим критерием является трикуспидальная регургитация.
- Инфаркт миокарда правых отделов возникает вторично, имеет признаки нарушения локальной сократимости, низкие показатели сердечного выброса.
- Тромбоэмболия легочного ствола.
- Хронические обструктивные процессы в легких.
- Открытый артериальный проток сопровождается расширением правых отделов и легочной артерии. При ЦДК определяется патологическое сообщение дуги аорты и легочной артерии.
Расширение левых камер сердца
Расширение камер сердца может говорить о следующих проблемах.
- Дилатационная кардиомиопатия сопровождается расширением всех отделов, а также нарушением систоло-диастолической функции желудочков.
- Миокардит сопровождается увеличением левого желудочка, снижением выброса, наличием участка фиброза в миокарде (при давнем процессе).
- Инфаркт миокарда сопровождается нарушением систолической функции, появлением участка дискинезии и увеличением полости левого желудочка. В остром периоде иногда удается визуализировать тромб в полости желудочка.
- Коарктация и стеноз аорты на этапе декомпенсации сопровождается дилатацией левого желудочка и утолщением его стенок. При стенозе наблюдается уменьшение площади аортального отверстия и ограничение движения створок. При коарктации наблюдается расширение корня аорты и специфический тип потока.
Гипертрофия стенок правых отделов
Гипертрофия стенок может говорить о следующих проблемах.
- Стеноз легочного ствола или его ветвей
- Легочная гипертензия различного генеза
- Врожденные пороки сердца, которые сопровождаются.
Гипертрофия может говорить о следующих проблемах.
- Кардиомиопатия
- Артериальная гипертензия
- Аортальный стеноз
Митральная регургитация выше первой степени
Такая регургитация говорит о следующих проблемах
- Патология строения створок клапана (кальцификация, миксоматоз, врожденная и приобретенная дисплазия
- Расширение левого желудочка различной этиологии препятствует смыканию створок.
- Повышение давления в полости левых камер сердца.
Регургитация на аортальном клапане
Данный признак говорит о следующем.
- Расширение корня аорты, препятствующее полному смыканию створок клапана
- Патология строения клапана
- Дефект межжелудочковой перегородки в мембранозной части.
Регургитация на трикуспидальном клапане выше второй степени
Данный признак говорит о следующем.
- Дилатация правого желудочка
- Нарушение структуры створок клапана
- Легочная гипертензия.
Патологическая регургитация в легочной артерии
Данный признак говорит о следующем.
- Расширение полости правого желудочка приводит к появлению патологической трикуспидальной и легочной регургитации
- Легочная гипертензия различной этиологии
- Нарушение структуры клапана (врожденное и приобретенное).
https://youtube.com/watch?v=rlBkcbFNrs4
Объем патологий крайне велик, но не все диагнозы могут быть установлены по результатам ультразвукового исследования. Поэтому задача исследователя написать исчерпывающее заключение, информация которого поможет клиницисту поставить правильный диагноз. Для правильной интерпретации результатов недостаточно понимать, что это такое – ЭхоКГ, что показывает исследование, а необходимо также представлять анатомию и физиологию сердечно-сосудистой системы.
Нормальные показатели у взрослых и новорожденных детей
Невозможно определить единые стандарты нормы состояния сердечной мышцы для мужчин и женщин, для взрослых и детей разного возраста, для молодых и пожилых пациентов. Приведенные ниже показатели – средние значения, в каждом случае могут быть небольшие расхождения.
| Показатели | У взрослых | У новорожденных детей |
| Толщина стенки левого желудочка в фазе систолы | 10 – 16 мм | 4 – 5 мм |
| То же – в диастолу | 8 — 11 мм | 3 – 4 мм |
| Толщина стенки правого желудочка | 3 – 5 мм | |
| Толщина межжелудочковой перегородки в фазе систолы | 10 – 15 мм | 4 – 8 мм |
| То же – в диастолу | 6 – 11 мм | 3 – 5 мм |
| Диаметр аорты | 18 – 35 мм | |
| Фракция выброса левого желудочка | Более 50% | 66 – 76% |
| ЧСС | 70 — 75 | 120 — 140 |
| Масса миокарда | 90 – 140 г — у женщин 130 – 180 г – у мужчин |
Аортальный клапан у взрослых должен открываться на 1,5 и более сантиметров, площадь открытия митрального клапана составляет у взрослых – 4 кв.см. Объем экссудата (жидкости) в сердечной сумке не должен превышать 30 кв.мл.
Что показывает данная процедура, какие болезни выявляет
Диагностика сердца при помощи ультразвука может дать основную, но не всю информацию о состоянии этого органа.
| Что может определить эхокардиография | Что не может определить |
|---|---|
| Строение и функциональные способности предсердий, желудочков и клапанов | Характер ритма и электрической активности |
| Особенности кровообращения между ними | Состояние коронарных сосудов |
| Кровоснабжение миокарда |
В таблице описаны основные параметры для оценки при эхокардиографии и возможная патология, которая диагностируется на основании этих данных даже без учета результатов ЭКГ (электрокардиограммы).
| Что можно оценить | Частые отклонения от нормы | Заболевания, которые можно диагностировать |
|---|---|---|
| Размеры сердца | Увеличены | Кардиомиопатия, кардиомегалия, гипертрофия левого желудочка, миокардит, кардиосклероз |
| Характеристики миокарда | Утолщен | |
| Уплотнен, неоднородный | ||
| Истончен | Дилатационная кардиомиопатия, сердечная недостаточность | |
| Объем желудочков и предсердий | Увеличен | |
| Уменьшен | Рестриктивная кардиомиопатия | |
| Состояние клапанов (аорты, митрального) | Утолщенные | Эндокардит |
| Не смыкаются | Пороки – недостаточность клапана | |
| Не размыкаются | Пороки – стеноз клапанов, митральный пролапс | |
| Размер и стенка аорты | Увеличена, расширена | Аневризма аорты и сердца |
| Плотная | Атеросклероз | |
| Характеристики легочной артерии | Расширена, давление повышено | Признаки легочной гипертензии (тромбоэмболия, пневмофиброз) |
| Объем выброса | Уменьшен | Сердечная недостаточность, кардиомиопатия, пороки |
| Остаточный объем | Увеличен | |
| Полость перикарда | Перикард утолщен | Перикардит (воспаление), гидроперикард (выпот) |
| Наличие жидкости | ||
| Движение крови между предсердиями, желудочками и сосудами | Регургитация (обратный заброс крови) на клапанах | Пороки – недостаточность митрального и клапана аорты |
| Сброс между аортой и легочной артерией | Врожденный порок – открытый Боталлов проток | |
| Сброс в области овального окна | Открытое овальное окно, дефект межпредсердной перегородки | |
| Сброс между желудочками | Дефект межжелудочковой перегородки | |
| Дополнительные образования | Узлы, утолщения, тяжи, дополнительные тени | Опухоли, дополнительная хорда, аневризма левого желудочка, тромбы в просвете сердца и крупных сосудов |
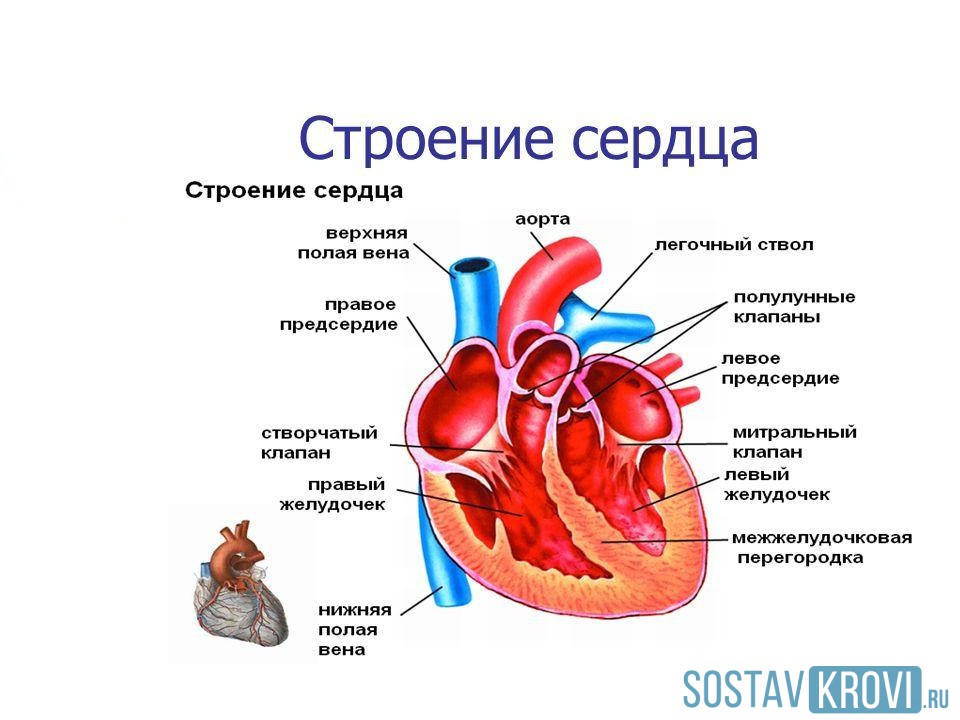
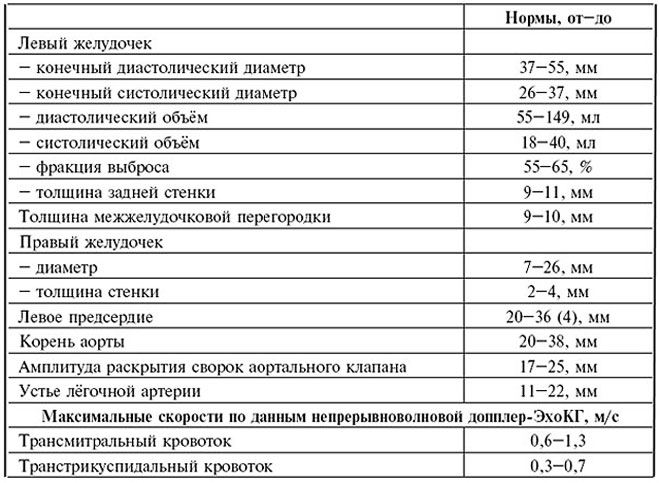 Примерные нормы размеров структур сердца для расшифровки результатов УЗИ
Примерные нормы размеров структур сердца для расшифровки результатов УЗИ
По данным, полученным в ходе ЭХО сердца, некоторые диагнозы можно установить точно, а некоторые предположить. Во втором случае больные нуждаются в более расширенном обследовании в зависимости от предполагаемой патологии (ЭКГ, холтер, томография, анализы крови).
Принцип метода
Принцип метода заключается в том, что ультразвук с частотами 2— 10 Мгц, посылаемый частыми импульсами (до 1000 импульсов в 1 секунду), проникает в тело человека, отражается на границе раздела сред с различным ультразвуковым сопротивлением и воспринимается прибором. Изображение эхосигналов от структур сердца в каждой позиции (эхокардиограмма) воспроизводится на экране осциллографа и регистрируется на фотопленке или ультрафиолетовой бумаге. Двухмерное изображение регистрируется на фотопленке в строго заданные фазы цикла сердечного сокращения (благодаря синхронизации изображения с зубцом R электрокардиограммы). Оно может быть записано на видеомагнитофон для последующего покадрового анализа: Вся процедура исследования обычно не превышает 10— 15 минут. При известных скорости распространения ультразвука в теле человека и времени между посылкой и восприятием импульса возможно определить расстояние между датчиком прибора и отражающей структурой либо между двумя и более отражающими структурами. Поскольку частота посылки импульсов значительно превышает скорость движения отдельных структур, например клапанов сердца, эта скорость может быть определена достаточно точно.
При проведении эхокардиографии пациент лежит на спине, верхняя половина туловища приподнята примерно на 30°. Датчик эхокардиографа устанавливают по левому краю грудины, в третьем или четвертом межреберных промежутках (в зависимости от телосложения пациента); при этом возможно смещение ультразвукового пучка в пределах сектора, охватывающего сердце от верхушки до основания. Удобному размещению датчика способствует его небольшой диаметр (0,7—2 см). Меняя угол наклона датчика относительно грудной стенки, то есть направляя ультразвуковой луч в различных направлениях, исследователь может лоцировать практически все структуры сердца. Условно различают четыре основные позиции датчика (рис. 1 ,а). Во время регистрации эхокардиограммы датчик непрерывно смещают от регистрируемой позиции к следующей, задерживая его движение при обнаружении заинтересовавшего врача явления. Когда пучок ультразвуковых волн направлен прямо на верхушку сердца (позиция I), он проходит через полость левого желудочка на уровне задней сосочковой мышцы и через незначительную часть полости правого желудочка. Смещение пучка вверх и медиально (позиция II) позволяет визуализировать стенки левого желудочка на уровне прикрепления створок митрального клапана, сами створки и ряд других структур. Дальнейшее смещение пучка в том же направлении (позиция III) дает возможность хорошо видеть переднюю створку митрального клапана и отчасти полость левого предсердия. Смещение пучка ультразвуковых волн в направлении к основанию сердца (позиция IV) позволяет получить отраженные эхосигналы от стенок и клапанов аорты, а также от стенок левого предсердия. Для исследования трикуспидального клапана луч датчика направляют медиальнее места локации митрального клапана, то есть трансстернально. Для исследования клапана легочного ствола луч смещают несколько вверх и латерально от обычного места локации аорты.
Рис. 1. Схема регистрации обычных «двухмерных» эхокардиограмм с ходом пучков ультразвуковых волн через структуры сердца (а), схематическое изображение эхокардиограммы работающего сердца (б) и изображение подлинной нормальной эхокардиограммы на светочувствительной бумаге (в): г — ультразвуковой датчик (генератор — рецептор ультразвуковых колебаний); 2 — передняя стенка грудной клетки; 3 — грудина; 4 — передняя стенка правого желудочка; 5— полость правого желудочка; 6— межжелудочковая перегородка; 7— полость левого желудочка; 8— полость аорты и створки аортального клапана; 9— передняя створка митрального клапана; 10— задняя створка митрального клапана; 11 — задняя сосочковая мышца; 12— задняя, стенка левого желудочка; 13— полость левого предсердия; 14—задняя стенка левого предсердия; 15— эпикард; 16— перикард; 17— легкие. I, II, III, IV — позиции датчика, соответствующие ходу пучка ультразвуковых волн; ЭхоНГ— эхокардиограмма, ЭКГ — электрокардиограмма во втором стандартном отведении.
Что нужно для обследования?
Чаще всего ЧПЭХОКГ применяется в стационарных условиях, так как требует наличия не только специального, очень сложного оборудования, но и должным образом подготовленных специалистов. Кроме современного ультразвукового сканера с датчиком и мониторами врачу понадобится специальный загубник и подходящий анестетик, набор для реанимации, средства для удаления слюны.
Для обезболивания горла и языка обычно применяются такие препараты как лидокаин и дикаин. Если врач сочтет нужным, анестезия может быть не местной, а общей, так как именно узи во сне дает наиболее полные и подробные результаты.
Какие преимущества у процедур
Сильные стороны ЭКГ:
- Нет боли. Пациент по время исследования не терпит никакого дискомфорта. Перед процедурой на части грудной клетки, куда устанавливаются датчики, размазывается специальный гель, помогающий пройти ультразвуку через ткани.
- Неивазивность. Для изучения заболевания не требуется операционное вмешательство.
ЭКГ как и УЗИ безопасный и информативный метод
- Безопасность. Организм никак не реагирует на звуковые волны, потому здоровье ухудшается. Обследоваться можно все слои населения, независимо от возраста, заболеваний и прочих показаний.
- Доступность. Стоимость процедуры не велика, и она может проводиться в разных медицинских центрах. Расценки зависят от статуса учреждения и качества аппарата.
- Информативность. ЭКГ позволяет получить максимальный объём данных о состоянии сердца. Стандартные методы несравнимы со звуковым исследованием, так как последнее предоставляет больше информации.
Интересен тот факт, что у УЗИ примерно такие же преимущества. Это очень похожие методы исследования, отличающиеся друг от друга только в типе предоставляемой информации.
Какую информацию можно получить из эхокардиографии
Эхокардиография позволяет измерять целую группу показателей:
- наличие скрытых сердечных аномалий;
- оценка деструктивных изменений в сердце;
- выявление причин шумов при работе органа;
- выявление и полная характеристика пороков сердца, причин сердечной недостаточности и прочих тяжелых состояний;
- оценка работы всех элементов сердца.
Благодаря использованию столь простого метода, можно получить полную информацию об органе: его анатомии, строении, структурах, работе в целом и отдельных частей, патологических изменениях, сократимости, сердечном цикле и т. д. Пациент при этом практически не ощущает дискомфорт. Ему не нужно глотать зонд, переносить радиационные излучения, ощущать боль. Поэтому Эхо КГ практикуют в любом возрасте и даже применяют его для оценки работы сердца плода в утробе матери. При этом делать процедуру можно очень часто, ведь она не несет серьезных последствий для здоровья обследуемого пациента.
УЗИ сердца – основные сведения
Многих пациентов, которым впервые назначают эту процедуру, интересуюет следующее: «Эхо кардиограмма – что это?»
Это неинвазивное исследование, во время которого применяется ультразвук. Во время процедуры используют аппарат под названием «эхокардиограф». Его датчик под влиянием электроэнергии издаёт звук высокой частоты, который проходит через разные отделы сердца, отражается от них, возвращается в первоначальном виде, регистрируется тем же датчиком, трансформируется обратно в электричество, формируя изображение на экране.
ЭХО КГ позволяет определить следующие параметры:
- габариты сердца;
- толщина сердечных стенок;
- строение стенок и их целостность;
- размер камер сердца (предсердия, желудочки);
- сократительная способность сердечной мышцы;
- состояние клапанов и их функциональность;
- оценка состояния артерии лёгкого и аорты;
- давление крови в камерах сердца и крупных сосудах;
- кровообращение в предсердиях, желудочках, клапанах (направление и скорость кровяного русла);
- состояние эпикарда (наружная оболочка сердца) и околосердечной сумки.
Ультразвуковой датчик генерирует изображение сердца на экран
Эхокардиограмма позволяет выявить следующие заболевания и состояния:
- Скопление жидкости в околосердечной сумке. Этот симптом указывает на наличие серьёзных патологий.
- Пороки сердца (изменения структур органа, которые нарушают кровообращение).
- Внутрисердечный тромбоз.
- Патологические изменения (расширение или уменьшение) сердечных камер.
- Утолщение или истончение стенки камеры.
- Новообразования.
- Нарушение кровообращения (скорость или направление).
Пациенты, которые первый раз столкнулись с терминами «электрокардиограмма» и «эхокардиограмма», считают, что это одно тоже. Однако это ошибочное мнение. При подозрении на заболевания сердца и сосудов назначают оба исследования. И тогда многие пациенты задаются вопросом: «ЭКГ и ЭХО – в чем разница?».
Электрокардиограммы позволяют определить функциональные проблемы с сердцем, которые сигнализируют о различных заболеваниях. С помощью этой процедуры можно обнаружить первые симптомы инфаркта на фоне ишемической болезни и стенокардии.
Эхо сердца выявляет структурные аномалии органа, сократительную способность сердечной мышцы и нарушение кровотока.
Теперь вы знаете, чем эхокардиограмма отличается от электрокардиограммы. Оба метода исследования жизненно важны для человека при подозрении на наличие сердечных патологий.
Какие патологии диагностируются?
Эхокардиография применяется в кардиологической диагностике с середины прошлого столетия, и внедрение допплеровских технологий помогло вывести ультразвуковое исследование сердца на новый уровень. Сегодня Эхо-КГ с допплером активно используется практически при всех отклонениях работы сердца, а также при подозрении на их наличие. Это, как правило, следующие заболевания.
Ишемическая болезнь сердца
Таким термином в медицине обозначается патология, основная характеристика которой – нарушение кровообращения в миокарде, произошедшее вследствие поражения коронарных артерий. Пациенты при ИБС обычно предъявляют жалобы на слабость, одышку, боль за грудиной (связанную с физической нагрузкой или стрессами), нарушение сердечного ритма, появление отечности на ногах.
В отдельных случаях болезнь может до определенного времени протекать бессимптомно, и ее обнаружить можно лишь при проведении Эхо-КГ в сочетании с допплерографией.
В процессе обследования врачу необходимо оценить систолическую и диастолическую функции желудочков, локальную (сегментарную, региональную) сократимость миокарда, гемодинамические особенности малого круга кровообращения.
Кроме того, данная методика помогает обнаружить осложнения, возникшие на фоне ишемической болезни сердца, такие как:
- нарушение сегментарной сократимости стенок левого желудочка (ЛЖ);
- снижение качества функции ЛЖ, спад минутного объема, нарушение скоростей раннего и позднего наполнения;
- митральную регургитацию (аномальный поток во время систолы), возникающую при дилатации (расширении) ЛЖ или дисфункции папиллярных (сосочковых) мышц.
Справка! Эхокардиография с допплером применяется для контроля качества функционирования протезированных клапанов, что позволяет вовремя принять необходимые меры при сбое их работы.
Аортальный стеноз
Стеноз или сужение устья аорты, патология, возникающая при сращении клапанных створок, что приводит к ухудшению кровотока из аорты в полость левого желудочка. При проведении эхокардиографической методики врачи определяют:
- размеры обоих желудочков и качество их функционирования;
- работоспособность клапанного аппарата;
- основные характеристики гемодинамики.
Дефект аортального клапана, характеризующийся сужением его отверстия
Стеноз устья аорты может быть врожденной аномалией или приобретенной в ходе жизни. Причин для возникновения последней существует достаточно много, и самой распространенной считаются воспалительные заболевания, приведшие к сращению створок. К таким болезням относятся ревматическая лихорадка, поражение тканей сердца патогенными микробами или сформировавшимися образованиями на створках клапанов, которые снижают их подвижность (зажившие вегетации, кальцинаты).
Диагноз аортальный стеноз устанавливается при наличии на эхокардиограмме определенных признаков, таких как увеличение плотности и толщины клапанных створок, уменьшение площади аортального отверстия (при норме 3-4 см2), ухудшение раскрытия створок в момент систолы.
Митральная недостаточность
Данная патология — одно из часто диагностируемых отклонений в функционировании митрального клапана. Ее результатом является обратный ток крови при каждом сокращении левого желудочка, что приводит к возникновению сердечной недостаточности. Основными причинами такого нарушения считаются нарушение строения и подвижности створок,расширение митрального отверстия, патологическая трансформация подклапанных структур.
Самым важным диагностическим симптомом такой патологии является появление турбулентного потока в ЛЖ во время систолы. Косвенными признаками митральной недостаточности выступают увеличение габаритов левой половины сердца при систоле и диастоле, раннее (преждевременное) закрытие аортального отверстия, увеличение экскурсии (вторжения) передней створки двустворчатого отверстия между левыми сердечными камерами,рост амплитуды движения аортального корня.
Кроме этого, процедура позволяет выявить инфекционный эндокардит, узнать причины кардиомиопатии, постинфарктного кардиосклероза, мерцательной аритмии, определить риск тромбоэмболии и прочие заболевания сердца.
Подготовка к процедуре
Если взрослому человеку назначена чреспищеводная эхокардиография, врач должен рассказать, что это за процедура, как она проводится и как к ней подготовиться. В противном случае осуществление обследования может быть затруднено. Чтобы все прошло должным образом, требуется придерживаться следующих правил.
За 8 часов до мероприятия запрещается есть. Единственное, что допускается, – потребление воды (не позднее, чем за 2 часа до сеанса), также перед сеансом категорически запрещено курить.
Если у пациента имеются зубные протезы, их нужно снять, поскольку они могут осложнить проникновение датчика через пищевод. Если человек принимает какие-либо медикаменты на постоянной основе, их нужно продолжать принимать дальше.
Врача необходимо предупредить о любых проблемах, связанных с ротовой полостью, а также о наличии патологий пищеварительной системы, медику обязательно нужно рассказать об аллергии на лекарственные средства (в случае наличия). Прежде чем сделать ЧП ЭХО КГ, обязательно проводятся такие процедуры:
- общий анализ крови и мочи;
- биохимический анализ крови;
- ЭКГ;
- эзофагогастродуоденоскопия для исключения патологий пищевода (наличие опухолей, расширенные капилляры).
При отсутствии противопоказаний назначается время проведения процедуры.
Как проводится УЗИ сердца
Во время эхокардиоскопии доктор использует различные режимы УЗ аппарата:
одномерный (М-режим),
двумерный (В-режим),
режим допплера (оценка скорости потоков крови в камерах и сосудах),
цветового допплера — ЦДК (для определения направления потоков крови и выявления патологических),
энергетический допплер (регистрирует сам факт наличия кровотока в сосудах),
тканевой допплер (более глубокая оценка сократимости миокарда, основанная на исследовании характера движения стенок от датчика и к нему),
3D-эхокардиография (максимальную пользу приносит перед операциями на клапанах — они практически полностью визуализируются до вмешательства, что важно для определения тактики хирургом).
Трансторакальное УЗИ
Эхокардиография через грудную клетку проводится в кабинете ультразвуковой или функциональной диагностики. Иногда в стационаре из-за тяжести пациента и невозможности транспортировки для его обследования используют переносной аппарат УЗИ. Медсестра или врач просят больного раздеться сверху до пояса, в том числе необходимо снять нижнее белье женщинам. Далее пациенту необходимо лечь на кушетку на левый бок и положить левую руку под голову. При этом головной конец кушетки немного приподнят — так достигается максимальное расстояние межреберных промежутков для лучшей визуализации сердца.
Положение больного по отношению к врачу может быть различное, все зависит от предпочтений последнего и обустройства кабинета. Пациент может быть повернут лицом или спиной к доктору, головой к аппарату или от него.
Специалист смазывает датчик УЗ-проводящим гелем для лучшего контакта с кожей, прикладывает его к левой части грудной клетки, визуализирует сердце, выводя стандартные позиции его для произведения измерений.
Чреспищеводное ЭХОКГ
Чреспищеводное ЭХО проводится строго натощак в кабинете УЗИ или функциональной диагностики. Берут согласие пациента на проведение исследования, объяснив перед этим всю его суть и ход событий. Горло орошают лидокаином с помощью спрея, просят удалить зубные протезы и лечь на кушетку на левый бок, согнув ноги в коленях и положив руки под щеку или на живот. В рот вставляется загубник, чтобы пациент не прикусил зонд. Затем врач вводит эндоскоп. В начале просит больного совершить глотательные движения для более легкого продвижения аппарата. Доведя до определенной позиции, врач начинает само обследование. Оно длится 10-20 минут.
ЭХОКГ с контрастом
При использовании контрастного вещества его вводит в одну из вен или артерий на бедре — зависит от вида препарата и цели исследования. При этом УЗ датчик остается на пациенте, чтобы вовремя зарегистрировать все данные и провести измерения.