Ночное апноэ: можно ли избавиться от него навсегда?
Содержание:
Методы лечения
Чтобы вылечить апноэ, следует установить причину его возникновения и заняться ее устранением:
- избавиться от избыточной массы тела;
- пролечить воспалительные и хронические заболевания дыхательных путей, миндалин, аденоидов, гланд;
- при необходимости пройти лазерную или хирургическую коррекцию носовой перегородки, мягкого неба, язычка;
- исключить курение, употребление алкоголя;
- прекратить прием снотворных средств, транквилизаторов, релаксантов;
- соблюдать гигиену сна и режим отдыха.
Бороться с патологией помогают специально разработанные приспособления:
- фиксирующие шины, поддерживающие челюсти, язык и голову в правильном положении;
- противохраповые капы, которые размещаются во рту и обеспечивают воздуху свободный проход;
- специальные тренажеры для подтяжки мышц носоглотки.
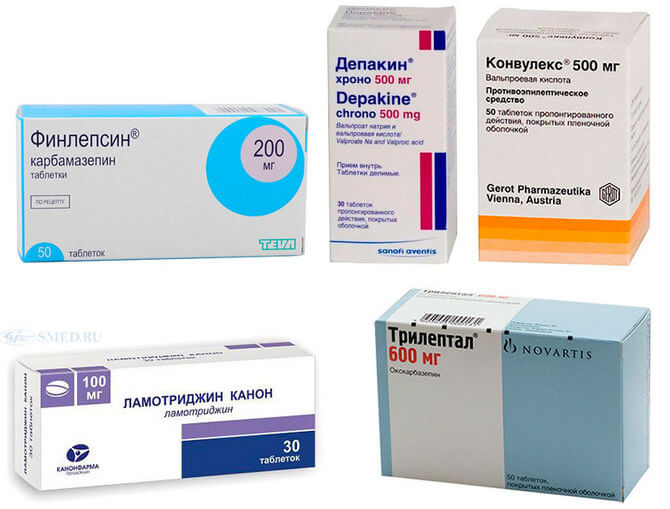
Исходя из причины развития патологии медикаментозная терапия включает в себя использование таких лекарств, как Клонидин, Риталин, Прозак, Диакарб, Теофилин, Ацетазоламид, Провигил, Модафинил. Назначаться они могут только врачом. Категорически запрещено заниматься лечением самостоятельно, так как каждый из препаратов принимается по индивидуально разработанной схеме и имеет ряд противопоказаний.
Он предусматривает использование специального аппарата с респиратором, который создает поток воздуха, препятствующий перекрытию дыхательных путей. Уже после первого сеанса человек чувствует значительное облегчение и улучшение состояния. В крайних случаях применяют приборы для искусственной вентиляции легких.
Здоровый образ жизни против болезни
Этот совет — один из самых распространенных для всех заболевших, причем не только пациентов с ночным апноэ. Как только у человека обнаружен этот синдром, ему предстоит изменить привычный ему распорядок жизни. Это — один из элементов того, как лечить апноэ сна.
Нарушение сна такого рода и образ жизни человека серьезно связаны и влияют друг на друга. Некоторым пациентам, лечащимся от прекращения дыхания во время сна, достаточно просто похудеть. Избыток веса оказывает давление на все внутренние органы человека, и дыхательная система не исключение. Как только помеха исчезает, проходит и апноэ.
Еще в 2009 году работники Каролинского института в Швеции под управлением профессора Мартина Неовиуса задумались, что такое апноэ и как лечить его с максимальной эффективностью. Исследования показали, что уже через 9 недель жесткого ограничения калорийности пищи (до 500 калорий в день) мужчины с лишним весом худели и получали снижение частоты приступов ночного апноэ до 21 в час.
В итоговой части исследования ясно сказано, что даже спустя год после такой жесткой диеты, и если испытуемые же набрали обратно большую часть сброшенного во время эксперимента веса, качество их сна сохранялось на прежнем, улучшенном уровне.
Даже если лечение синдрома ночного апноэ проводилось при применении диеты с менее жестким ограничениям по количеству калорий (в пределах от 1200 до 1500 в сутки), положительная динамика все равно наблюдалась. Такое исследование проводили ученые уже в Пенсильвании. Размер группы испытуемых — 250 человек. По сравнению с контрольной группой, состояние испытуемых улучшилось в три раза.
При лечении апноэ сна больному стоит обратить внимание на то, как он тратит свое время перед сном. Ужинать стоит не позднее 4 часов до того, как человек соберется ложиться спать. За 2 часа до сна тяжелый, плотный ужин запрещен
Если вам хочется поесть — лучше перехватите что-либо легкое, вроде стакана кефира с печеньем, яблока
За 2 часа до сна тяжелый, плотный ужин запрещен. Если вам хочется поесть — лучше перехватите что-либо легкое, вроде стакана кефира с печеньем, яблока.
Перед сном запрещено принимать спиртные напитки и седативные лекарственные средства, так как они ослабляют тонус мышц глотки и в итоге затрудняют дыхание спящего человека. Сниженный тонус вызывает опадение стенки просвета дыхательных путей, и человек попросту перестает дышать.
Лучший сон — на боку. Когда человек лежит на спине, риски западения языка во время храпа и перекрытия им дыхательных путей повышаются. Это — еще одна из распространенных причин ночного апноэ.
Человек непроизвольно поворачивается на спину во время сна. Чтобы этого не происходило, можнно пойти на небольшую хитрость. На уровне спины к одежде, в которой отходите ко сну, пришейте небольшой карман. закрывающийся на пуговицу. Туда нужно получить теннисный мячик. Как только спящий начнет поворачиваться на спину, мячик начнет приносить дискомфорт.
В итоге спящий пробуждается и снова принимает правильное положение. Правда, для тех, кто очень активно ворочается во сне, такая хитрость может не подойти — слишком часто сон будет нарушаться.
Правда, такие мучения оправданы — придется потерпеть как минимум месяц для того, чтобы организм привык спать на боку и человек перестал переворачиваться на спину.
Правильный подбор подушки тоже оказывает влияние на частоту приступов. Если она слишком высокая, голова примет на подушке неправильное положение и дыхательные пути в итоге будут пережаты. Это в итоге снова приведет к остановке дыхания и пробуждению. Подушку лучше заменить на плоскую либо ортопедическую. Самый лучший вариант — заменить кровать на новую, с немного приподнятым изголовьем, тогда не придется подбирать подушку под себя.
Диагностика
Во время первичного осмотра врач выявляет характерные признаки патологии. Критериями являются индекс массы тела (ИМТ) выше 35, что соответствует 2 степени ожирения, окружность шеи больше 43 см у мужчин и 40 см у женщин. Давление у пациента превышает показатели 140/90 мм рт. ст. Больного обязательно направляют на консультацию к отоларингологу для выявления синусита, ринита, искривления носовой перегородки, аденоидов, хронического тонзиллита а прочих заболеваний дыхательных путей. Из лабораторных исследований назначаются:
- общий и биохимический анализы крови (ОАК, БАК);
- анализ на гормоны щитовидной железы;
- общий анализ мочи;
- липидный спектр крови;
- анализ урины на альбумин;
- проба Реберга (оценка выделительной способности почек по клиренсу креатинина мочи и крови).
Из инструментальных методов диагностики используются КТ и МРТ головного мозга (компьютерная и магнитно-резонансная томографии). Это помогает подтвердить или опровергнуть центральное апноэ. Стандартным методом диагностики любого вида такой патологии является полисомнография. Она представляет собой неинвазивное исследование, при котором с помощью специальных датчиков регистрируются физиологические параметры ночного сна:
- позиция тела;
- сатурация – насыщение крови кислородом;
- особенности носового, грудного и брюшного дыханий;
- звуковой феномен храпа.
Для проведения процедуры человека размещают в специальной комнате, где он будет спать. Электроды устанавливают на ноги, живот, грудь, губы, голову. Сенсор кислорода размещается на пальце руки. За счет электродов проводятся следующие исследования:
- Электромиография. Такая методика помогает оценить мышечную активность во время сна.
- Электроэнцефалография. Это исследование деятельности головного мозга.
- Пульсоксиметрия. За счет сенсора на пальце, излучающего красный и инфракрасный свет, специалист выясняет степень насыщенности крови кислородом. В норме этот показатель должен составлять 98–100. Одновременно с оксигенацией определяется частота сердечных сокращений.
- Электрокардиография (ЭКГ). Это исследование помогает оценить функционирование сердца во время ночного сна.
- Видео- и аудиозапись сна. Необходимы для исследования характера храпа и наблюдения за поведением человека.
Факторы риска, виды и терапия апноэ у детей
Синдром апноэ — патология, которая характеризуется кратковременными остановками дыхания, длящимися более 10—15 секунд. Как правило, это явление наблюдается во время ночного сна, а частота проявления может достигать 100 остановок в час. Апноэ во сне у детей является потенциально опасным состоянием, которое приводит к неврологическим проблемам, заболеваниям сердца, патологиям дыхательной и эндокринной систем, а в некоторых случаях — к летальному исходу.
Причинами появления апноэ во сне могут стать следующие состояния:
- травмы и поражения тканей головного и спинного мозга;
- первичная недостаточность дыхательного центра;
- особенности строения костей черепа и челюсти (короткая шея, небольшая нижняя челюсть, узкие носовые ходы);
- гипертрофия мягких тканей неба (увеличение размеров миндалин, небного языка);
- недоразвитие гортанных мышц;
- нарушения проходимости верхних дыхательных путей, вызванные воспалительными и опухолевыми процессами;
- ожирение;
- заболевания эндокринной и сердечно-сосудистой системы;
- нарушения обмена веществ (в первую очередь — глюкозы, кальция, магния и аминокислот);
- системные инфекции (менингит, септицемия, воспаление легких);
- аутоиммунные патологии;
- перегрев, переохлаждение.
К группе риска возникновения синдрома относятся:
- люди с наследственной предрасположенностью к апноэ сна;
- недоношенные малыши;
- дети с врожденными отклонениями, которые сопровождаются изменениями в нервной системе и челюстно-лицевой анатомии (синдром Дауна, «заячья губа»);
- груднички, страдающие от заболеваний ЖКТ и рефлюкса;
- крохи, появившиеся при осложненных родах, спровоцировавших травму или длительную гипоксию.
Наиболее часто патологические остановки дыхания во время сна наблюдаются у детей до года.
Апноэ классифицируется в зависимости от этиологии. Выделяют три вида синдрома:
- Центральный. Провоцируется первичными и вторичными нарушениями работы ЦНС (реже — спинного мозга). Наиболее часто этому виду патологии подвержены дети, получившие травмы мозга, имеющие генетические болезни и родившиеся на сроке до 34 недель (вследствие недоразвития нервной системы).
- Обструктивный. Остановки дыхание при синдроме обструктивного апноэ вызваны препятствиями для прохождения воздуха через носоглотку. Причиной сужения дыхательных путей может быть специфичная анатомия челюсти или носовых ходов, неоплазии, макроглоссия (крупный размер языка), гипертрофия небных тканей, воспаления миндалин и аденоидов, увеличение жировой прослойки в области гортаноглотки. Обструктивный синдром чаще встречается у взрослых пациентов.
- Смешанный. Возникает при наличии нескольких предрасполагающих факторов. Нарушения работы нервной системы в этом случае, как правило, вторичны и связаны с патологиями и пороками внутренних органов или системными инфекциями.
Наиболее благоприятный прогноз характерен для обструктивного апноэ. При устранении механических препятствий для прохождения воздуха остановки дыхания прекращаются.
Для того чтобы своевременно обнаружить апноэ и предотвратить опасные осложнения, необходимо знать признаки нарушения и правила оказания первой помощи. Родителям следует насторожиться, если у ребенка наблюдаются такие симптомы:
- неподвижность грудной клетки в течение 10 секунд и более;
- привычка дышать ртом при отсутствии нарушений носового дыхания (например, насморка);
- бруксизм (скрип зубов во время ночного сна);
- цианоз (посинение кожи, вызванное гипоксией);
- одышка, свист, покашливания, храп, сопровождающие дыхание во время сна;
- дневная сонливость, вялость;
- у новорожденных малышей — отказ от груди;
- беспокойный сон, частые пробуждения и активные движения во время отдыха;
- обильное ночное потоотделение;
- у детей старше 5 лет — учащенные позывы к мочеиспусканию (более 2 пробуждений за ночь) или, напротив, слишком глубокий сон, вызывающий недержание мочи (энурез).
Помимо внешних симптомов, необходимо обратить внимание на частоту сердечных сокращений (пульс) ребенка. Снижение ЧСС в сочетании с другими подозрительными признаками является поводом для диагностики апноэ. Нижней границей детской нормы частоты пульса во время сна является:
Нижней границей детской нормы частоты пульса во время сна является:
- до 1 года — 90 ударов;
- от 1 до 2 лет — 80 ударов;
- от 3 до 5 лет — 65 ударов;
- от 6 до 11 лет — 58 ударов;
- старше 12 лет — 50 ударов.
Наиболее существенно апноэ влияет на течение быстрого сна (БДГ), поэтому лучше всего наблюдать за симптоматикой в предутренние часы, когда длительность фазы БДГ максимальна. При обнаружении одного или нескольких признаков синдрома нужно немедленно обратиться к участковому педиатру.
Лечение апноэ
Лечить апноэ сна важно комплексно, выполняя рекомендации, применяя лекарственные препараты или даже прибегая к хирургическому воздействию. Если выявлены незначительные нарушения, можно ограничиться следующими рекомендациями:
- сон на высокой подушке в положении на боку;
- применение препаратов от насморка перед сном;
- лечение тонзиллита, ринофарингита и других болезней носоглотки;
- снижение веса;
- отказ от алкоголя.
Перед сном важно максимально расслабиться, не нагружая мозг лишними стимуляторами в виде телепередач, чтения и т.д. Если же проблемы более масштабные, могут потребоваться терапевтические методы лечения апноэ
Среди них выделяют:
- Аппаратный способ. Используются фиксаторы и маски, которые вставляются в полость рта. Там они выдвигают челюсть, удерживают язык так, чтобы дыхательные пути оставались открытыми. Шина на нижнюю челюсть помогает дышать свободно. Расширители носа удерживают крылья, что увеличивает пространство для прохождения воздуха.
- Лекарственная терапия. Первое лекарство от апноэ сна — кортикостероиды (противовоспалительные и противоаллергические средства). Если СОАС развивается в результате патологий легких, используются антибиотики, муколитики, препараты для отхаркивания. Выписываются средства, корректирующие кровообращение в мозге, седативные средства слабого действия и пролонгированные теофиллины.
- Хирургическое вмешательство. Эта практика для больных с аномальным строением респираторного тракта. Лечение апноэ этим способом проводится в основном у взрослых, для детей хирургия применяется только в исключительно тяжелых случаях. Если присутствуют аденоиды, искривления перегородки проводится, а также показано больным, имеющим аномальную структуру респираторного тракта. При наличии аденоидов, искривления перегородки или гипертрофированных миндалин проводят аденоидэктомию (хирургическое удаление аденоидов), септопластику (устранение искривления носовой перегородки), пластику мягкого неба.
- СИПАП-терапия. Этот метод применяют при частых и продолжительных приступах, когда человек с трудом может спать. СИПАП (Constant Positive Airway Pressure, CPAP) аппарат для апноэ выглядит как маска, закрывающая рот и нос и подающая воздух. Маска помогает пациенту дышать, предупреждая возникновение приступа. Вентиляция при апноэ считается эффективным методом.

СИПАП аппарат для апноэ. Фото: lifehacker.ru
Лечение апноэ у детей так же состоит в необходимости избавиться от проблемы, вызывающей сужение дыхательных путей. Обычно детям назначают СИПАП-терапию. Время, которое нужно на избавление от апноэ, занимает от нескольких месяцев до нескольких лет.
Интересный факт! Чтобы вылечить психосоматику апноэ, человеку важно научиться открыто говорить о своих чувствах. Храп считается признаком подавленных эмоций, которые человек может выплеснуть только непроизвольно
Лечение апноэ в домашних условиях
Пациенты могут самостоятельно облегчить симптомы. Лечению апноэ сна в домашних условиях помогает следующее:
- сон на боку, не поворачиваясь на спину;
- отказ от снотворных, расслабляющих мышцы дыхательных путей;
- использование СИПАП аппарата;
- увлажнение воздуха в комнате.
Среди методов народной медицины можно выделить солевые ванны, закапывание носа облепиховым маслом или раствором с морской солью. Все это поможет облегчить симптомы, однако не устранит главную причину.
Симптомы ночного апноэ
Больные, страдающие ночным апноэ, предъявляют весьма характерные жалобы, позволяющие легко заподозрить это заболевание:
отсутствие чувства бодрости после сна, ощущение утренней усталости и разбитости после просыпания;
постоянная усталость и сонливость в течение дня;
повышенная склонность к засыпанию во время перерыва в работе, при вождении автомобиля (пациенты, страдающие ночным апноэ, в 2-3 раза чаще попадают в автомобильные катастрофы, чем другие водители);
утренние головные боли и рецидивирующие в течение дня боли в области затылка, шеи;
повышенная раздражительность, эмоциональная лабильность, снижение памяти;
неприятные ощущения в ногах неопределенного характера, иногда воспринимаемые как ощущение ломоты в мышцах, костях, особенно ночью (синдром беспокойных ног);
снижение полового влечения, половая слабость;
характерные «ночные жалобы» — сильный храп, повышенная двигательная активность во сне, скрежетание зубами (бруксизм), разговор во сне, нарушения ночного сна с частыми эпизодами пробуждений, у некоторых больных может быть ночное недержание мочи (энурез)
Следует обратить внимание на то, что храп — один из ведущих симптомов сонных обструкгивных апноэ — отличается от банального храпа своей периодичностью, а также наступлением после периодов интенсивного храпа беззвучных фаз апноэ.. При объективном исследовании больных может обнаруживаться артериальная гипертензия (у 50% пациентов по данным Fletcher, 1985), генез ее окончательно не известен
Предполагается, что снижение содержания и напряжения кислорода в органах и тканях стимулирует хеморецепторы артериальных и венозных сосудов, вызывая усиление афферентных возбуждающих влияний на центральные вегетативные нейроны, что усиливает сосудосуживающее влияние симпатических нервов на артерии и артериолы (П. А. Зелвеян и соавт., 1997). А. П. Зильбер (1994) подчеркивает значение повышения внутричерепного давления у больных с синдромом сонных апноэ в развитии артериальной гипертензии. Имеет также значение ночная гиперсекреция катехоламинов и увеличение продукции эндотелина, обладающих сосудосуживающим действием. Не исключено также отрицательное влияние гипоксемии на состояние юкстагломерулярного аппарата почек у больных ночным апноэ
При объективном исследовании больных может обнаруживаться артериальная гипертензия (у 50% пациентов по данным Fletcher, 1985), генез ее окончательно не известен. Предполагается, что снижение содержания и напряжения кислорода в органах и тканях стимулирует хеморецепторы артериальных и венозных сосудов, вызывая усиление афферентных возбуждающих влияний на центральные вегетативные нейроны, что усиливает сосудосуживающее влияние симпатических нервов на артерии и артериолы (П. А. Зелвеян и соавт., 1997). А. П. Зильбер (1994) подчеркивает значение повышения внутричерепного давления у больных с синдромом сонных апноэ в развитии артериальной гипертензии. Имеет также значение ночная гиперсекреция катехоламинов и увеличение продукции эндотелина, обладающих сосудосуживающим действием. Не исключено также отрицательное влияние гипоксемии на состояние юкстагломерулярного аппарата почек у больных ночным апноэ.
Прогрессирование ночного апноэ часто сопровождается нарушениями сердечного ритма. По данным КиЫеги соавт. (1987) встречаются следующие виды аритмий и нарушений проводимости:
- синусовая аритмия — у 78-100% больных (многие исследователи считают синусовую аритмию скрининговым показателем в диагностике синдрома сонных апноэ);
- синусовая брадикардия с частотой сокращений сердца до 30-40 в 1 минуту — у 10-40% больных;
- синоаурикулярная и атриовентрикулярная блокада — у 10-36% больных
Тахикардия, желудочковая и суправентрикулярная экстрасистолия во время эпизодов ночного апноэ чаще наблюдается у пожилых больных, страдающих, как правило, заболеваниями сердечно-сосудистой системы. У многих больных с ночным апноэ развиваются инфаркт миокарда, инсульт, описана возможность развития внезапной смерти. Ночное апноэ уменьшает продолжительность жизни пациентов.
С развитием легочной гипертензии при аускультации сердца выслушивается акцент II тона на легочной артерии.
Большинство больных, страдающих ночным апноэ, имеют избыточную массу тела, чаще всего более 120% от идеальной. У некоторых пациентов с ожирением и синдромом сонных апноэ можно выявить синдром Пиквика, при этом определяется, как правило, обструктивная форма синдрома. Rapaport и соавт. (1986) приводят следующие диагностические критерии синдрома Пиквика:
- дневная гипоксемия и гиперкапния;
- артериальная гипертензия;
- полицитемия;
- легочное сердце;
- гипоталамическое ожирение.
Диагностика
Наиболее эффективным методом диагностики ночного апноэ является регулярный король за больным во время его сна. Это может делать любой из членов семьи, проживающий вместе с пациентом. Это поможет лечащему доктору в процессе установления диагноза и назначения необходимого лечения.
На сегодняшний день существует несколько современных метод диагностики, использование которых является довольно эффективным в процессе установления диагноза.
Начальным этапом диагностики является сбор анамнеза квалифицированным врачом, осмотр и подготовка к сдаче анализов.
Во время опроса пациента наиболее важным является предоставление явных жалоб пациентом на недостаток поступления кислорода. Такое состояние может проявляться в виде самых разных симптомов, чаще всего пациенты жалуются на постоянное чувство недосыпа, усталость, громкий храм или головные боли.
Во время осмотра квалифицированный врач должен оценить параметры дыхания, оксигенацию, артериальное давление, проходимость носовых ходов и ротовой полости, наличия аномальных разрастаний или аномального строения органов дыхательной системы. Помимо этого в обязательном порядке пациенту необходимо назначить общий анализ крови. В основном вся диагностика направлена на выявление основной причины развития заболевания, для его дальнейшего устранения, а также для проведения дифференциальной диагностики с заболеваниями, с похожей симптоматикой.
Следующим этапом диагностики является непосредственно контроль сна пациента, который должен проводиться квалифицированными специалистами. Такие исследования проводятся в стационарном отделении клиники сна. Альтернативой данной процедуры является то, что пациенту могут выдать специальное устройство, которое фиксирует все изменения сна на протяжении нескольких дней.
Диагностика в клинике сна
В стационарном отделении клиники сна проводятся следующие исследования:
полисомнография — это один из новейших методов диагностики, который направленный на установления первоначальной причины развития ночного апноэ и корректировки дальнейшего лечения. Полисомнография подразумевает под собой контроль сна на протяжении определенного промежутка времени. Пациент помешается в специально оборудованную комнату, на поверхность тела фиксируются датчики, которые будет контролировать все возможные реакции организма, которые могут происходить с пациентом во время сна. Помимо этого в течение всей процедуру за пациентом наблюдает врач либо обученная медсестра.
Очень важно чтобы подобные исследования проводились в специализированном медицинском учреждении под контролем квалифицированных сотрудников. Также для полной оценки общего состояния пациента необходимо оценить индекс апноэ-гипоапноэ
С помощью данной индекса устанавливается степень тяжести синдрома апноэ. Суть такого исследования заключается в измерении количества периодов апноэ или гипоапноэ в течение одного часа во время сна. На сегодняшний день выделяют три основные формы тяжести ночного апноэ:
Также для полной оценки общего состояния пациента необходимо оценить индекс апноэ-гипоапноэ. С помощью данной индекса устанавливается степень тяжести синдрома апноэ. Суть такого исследования заключается в измерении количества периодов апноэ или гипоапноэ в течение одного часа во время сна. На сегодняшний день выделяют три основные формы тяжести ночного апноэ:
- легкая (от 5 до 15 повторяющихся эпизодов апноэ за час сна);
- средняя (от 16 до 30 эпизодов);
- тяжелая (свыше 30 эпизодов).
В тех случаях, когда количество эпизодов не достигает 10, можно ставить под сомнение установленный диагноз — ночное апноэ.
Диагностические мероприятия, которые можно провести на дому. Данная процедура очень напоминает исследования в условиях стационара, только количество параметров значительно меньше, в силу невозможности установления всех устройств без квалифицированного сопровождения.
Для проведения пациенту выдается портативное устройство и обязательно инструкция к нему. Данное устройство фиксирует ряд исследований. Неудобство заключается в том, что во время сна будет подключено большое количество датчиков, которые необходимы для снятия всех необходимых показаний. На следующий день устройство снимается и отдается специалистам, которые занимаются его расшифровкой. В тех случаях,когда полученных данных не достаточно для установления точного диагноза пациенту предлагают пройти это же исследования в условиях клиники сна. Во время домашней диагностики определяются следующие показания:
- насыщенность крови кислородом;
- частота пульса;
- количество дыхательных движений;
- наличие и тяжесть храпа.
Что происходит?
Почему развивается заболевание? Проходимость верхних дыхательных путей зависит от их внутреннего диаметра, тонуса глоточных мышц и величины отрицательного давления во время вдоха. Во время сна, когда наблюдается значительное снижение тонуса мышц глотки, создаются условия для полного спадения дыхательных путей. Это происходит, как правило, на вдохе, когда образуется отрицательное давление и возникает сила, способствующая сближению стенок дыхательных путей.
Когда человек засыпает, происходит постепенное расслабление мышц глотки. Один из очередных вдохов приводит к полному спадению дыхательных путей и остановке дыхания. Для восстановления проходимости дыхательных путей требуется активация мозга, который должен послать импульс к глоточной мускулатуре и открыть дыхательные пути. После возобновления дыхания в организме восстанавливается нормальное содержание кислорода, мозг успокаивается и засыпает вновь… цикл повторяется снова.
Частые длительные остановки дыхания обуславливают резкое снижение насыщения крови кислородом. При этом, в первую очередь, страдают органы, потребляющие большое количество кислорода: мозг и сердце. Постоянные утренние головные боли являются проявлением ночной гипоксии мозга. В случае наличия ишемической болезни сердца, нарушения насыщения крови кислородом могут спровоцировать развитие опасных аритмий и инфаркта миокарда. Кроме этого, гипоксия нарушает действие инсулина, что может усугублять течение сахарного диабета.
Каждая остановка дыхания — это стресс для организма, сопровождающийся кратковременным повышением артериального давления до 200-250 мм рт. ст. Постоянные ночные эпизоды повышения давления приводят к хронической артериальной гипертонии, часто имеющей кризовое течение. Этим можно объяснить увеличение вероятности развития инсульта у данной категории больных. Причем, в таких случаях артериальное давление плохо поддается лечению обычными гипотензивными препаратами.
Гипоксия и отсутствие глубоких стадий сна вызывают снижение продукции гормона роста, отвечающего за обмен жира в организме взрослого человека. Как известно, съеденная пища частично перерабатывается в энергию, частично откладывается в запас в виде жира. При недостатке пищи жир превращается в энергию и расходуется организмом. Гормон роста обеспечивает процесс перехода жира в энергию. Что же происходит при нарушении секреции данного гормона? Жир не может превратится в энергию несмотря на ее недостаток в организме. Таким образом, человек практически постоянно должен потреблять пищу для пополнения энергетических трат. При этом все образующиеся излишки ложатся «мертвым грузом», который не может быть востребован. Человек начинает быстро полнеть, причем любые усилия, диетические или медикаментозные, направленные на похудание, оказываются безрезультатными.
Более того, жировые отложения на уровне шеи приводят к дальнейшему сужению дыхательных путей и прогрессированию болезни остановок дыхания во сне, а это в свою очередь усугубляет недостаток гормона роста. Таким образом, создается порочный круг, разорвать который без специального лечения практически невозможно. При тяжелых формах болезни также отмечается снижение продукции тестостерона, что ведет к снижению либидо и импотенции у мужчин.
Лечение патологии у детей разного возраста
Нарушение дыхания во сне является серьезной патологией, особенно опасно ночное апноэ, появившиеся у детей до года. В данный период организм ребенка активно растет, мозг развивается, ежедневно приобретаются навыки и умения. При постоянном недостатке кислорода появляется гипоксия, она приводит к отмиранию нейронов.
Лечение апноэ начинается после осмотра отоларинголога и хирурга, тщательной диагностики функционирования центральной нервной системы. В зависимости от типа синдрома назначается консервативная терапия с применением каплей, спреев, таблеток или операция.
Повод для экстренного обращения к врачу
Ребенок с ночным апноэ постоянно должен быть под контролем родителей. Временные эпизоды могут перерасти в полное прерывание дыхания. В таком случае необходимо срочно оказать первую помощь и вызвать бригаду неотложки. Тревожные симптомы ухудшения состояния:
- бледность, синюшность кожных покровов и слизистых;
- эпилептический припадок, судороги;
- частота пульса менее 90 ударов в минуту;
- неестественная поза;
- отсутствие реакции на происходящее.
Для предотвращения такого тяжелого состояния и летального исхода своевременно обращайтесь к врачу. Кратковременная остановка дыхания по длительности не должны превышать 10 секунд, сам эпизод не повторяется больше 2-3 раз за ночь.
Быстрая помощь грудничку в домашних условиях
При полной остановке дыхания через 6 минут происходит отмирание клеток мозга. Данные повреждения необратимы, при отсутствии неотложной помощи наступает смерть. Поэтому при появлении тревожных симптомов сразу вызывайте бригаду врачей. До их приезда необходимо проделать следующие манипуляции:

- Попытайтесь разбудить и привести ребенка в чувства.
- Опрыскать лоб, ручки и ножки холодной водой.
- Сделайте искусственное дыхание. Запрокиньте голову малышу, закройте нос и аккуратно вдыхайте рот в рот. Процедура должна длиться не более 2 секунд, так как легкие ребенка намного меньше, чем у взрослого.
При появлении сыпи, отека Квинке необходимо как можно быстрее дать антигистаминные препараты. Наиболее действенным, исходя из отзывов родителей и врачей, является «Фенистил». Капли дают уже со второго месяца рождения.
В крайнем случае, до приезда скорой, проводится закрытый массаж сердца. Во время перечисленных процедур обязательно откройте рот ребенка и придержите язык, чтобы малыш не подавился.
Современные методы устранения апноэ у ребенка
Для лечения апноэ разработано множество методик. Главное их задача как можно скорее убрать патологические симптомы и восстановить дыхание. В зависимости от причины нарушения сна назначается следующая терапия:
- Прием медикаментов. Если причина неравномерного дыхания – респираторные заболевания, назначаются противовирусные средства. Для повышения тонуса неба и язычка, устранения полного смыкания стенок гортани принимаются спазмолитики. Для уменьшения аллергического отека – противоаллергенные препараты. С помощью лекарственных препаратов проводят лечение апноэ, спровоцированное нарушением работы центральной нервной системы.
- Физиотерапия. При обструктивном типе апноэ назначаются ингаляции, лечение специальными устройствами, которые регулируют подачу, давление, влажность воздуха. Для новорожденных проводят стимуляцию дыхательного центра или искусственную вентиляцию легких.
- Хирургическое вмешательство. Назначается при увеличенных аденоидах, миндалинах, наличии полипов в носовых проходах, врожденных или приобретенных патологиях черепа.
Если апноэ является следствием ожирения или пищевой аллергии, ребенку прописывают специальную диету. Для нормализации веса необходимо пройти курс массажа, ежедневно выполнять ЛФК в зависимости от возраста.