Для чего назначают узи гениталий?
Содержание:
- Подготовка к трансвагинальному УЗИ в клинике
- Виды гинекологических УЗИ
- У женщин
- Особенности проведения при беременности
- Пациенты, гинекологи и УЗИ
- Виды УЗИ в гинекологии
- Универсальный врач-узист
- Виды УЗИ в гинекологии
- Ультразвуковой симптом произошедшей овуляции
- Отклонения от нормы: о чем говорят записи сонолога
- Показания к назначению
- Нормальная эхографическая картина
- В какое время проводится УЗ-обследование?
Подготовка к трансвагинальному УЗИ в клинике
Для проведения трансвагинального УЗИ матки и её придатков специальной подготовки не требуется. Если исследование проводится во время беременности, то существует необходимость чтобы мочевой пузырь был умеренно заполненным. Для этого следует выпить примерно пол литра жидкости за час до УЗИ. Для проведения диагностики состояния органов малого таза обязательное требование — отсутствие газов в кишечнике. Следует за два — три дня до проведения процедуры начать приём препаратов, которые уменьшают газообразование в кишечнике (эспумизан, активированный уголь) и придерживаться диеты, исключающей овощи, фрукты, кондитерские изделия, любые кисломолочные продукты.
Ультразвуковое трансвагинальное обследование гинекологических патологий рекомендуется проводить на пятый — седьмой день после завершения менструации, поскольку во второй половине цикла маточный эндометрий находится в секреторной фазе, что может повлиять на неправильную постановку диагноза. При эндометриозе назначают гинекологическое УЗИ трансвагинально во второй фазе цикла. Чтобы оценить стадии образования, а также развитие фолликулов яичников исследование проводится на 5; 9; 11-14; 15 дни менструального цикла.
В экстренных случаях врачи проводят трансвагинальное УЗИ без подготовки.
Виды гинекологических УЗИ
УЗИ придатков, матки различается по виду и режиму исследования. Женщине в зависимости от показаний назначают один из видов УЗИ в гинекологии:
- Трансвагинальное. Исследование женских половых органов проводится с помощью специального утонченного датчика, который вводят во влагалище. Предварительно инструмент смазывается гелем. Трансвагинальная ультразвуковая диагностика часто применяется в акушерстве для определения беременности на ранних сроках.
- Трансректальное. Ультразвуковой датчик проходит через прямую кишку. Способ исследования используется преимущественно среди девственниц.
- Трансабдоминальное. По-другому процедура называется УЗИ через брюшную полость. На нижнюю часть живота выдавливают гель, после чего проводят датчиком. Исследование позволяет досконально просмотреть матку и придатки. Способ обследования применяется при подозрениях на развитие опухолей, наблюдении за беременностью во 2-м и 3-м триместре.
УЗИ матки и придатков проводится в разных режимах, каждый из которых имеет свои специальные возможности для исследования:
- Двухмерная ультразвуковая диагностика. Внутренние органы малого таза визуализируются в одной плоскости. При помощи этого режима определяется форма, размер матки, расположение цервикального канала, состояние яичников и их придатков.
- Трехмерный статичный режим. Метод объединяет объемное изображение сразу в двух и более плоскостях. Внутренние органы исследуются по слоям на разных глубинах до 1 миллиметра. УЗИ матки в 3D-режиме при беременности во втором триместре определяет пол ребенка, выявляет наличие новообразований и их характер.
- 4D-графика в УЗИ. При исследовании матки и придатков изображение транслируется в реальном времени. Так, при беременности женщина может увидеть внутриутробные движения ребенка. 4D-режим показывает направление кровотока и его состояние.
Ультразвуковые аппараты с режимами 3D и 4D часто совмещаются с CID-диагностикой, цветным допплеровским картированием (ЦДК). Иногда совмещают несколько режимов и видов УЗИ матки и придатков одновременно. Такая техника преимущественно используется при обследовании беременных.
Дополнительно смотрите обзор специалиста о технических возможностях УЗИ:
У женщин
Такое исследование называется еще гинекологическим. Основная цель его проведения – оценить состояние женских половых органов, пространства около матки и связок, которые поддерживают этот орган. В народе такое исследование иногда называют исследование внутренних женских половых органов, что не совсем верно, ведь у женщин нет половых органов вне тела.
Что можно увидеть на таком УЗИ
Исследование женских половых органов показывает следующие заболевания и процессы в женском организме:
- беременность (в том числе внематочную);
- разные аномалии анатомического строения и положения матки (так, врач может заметить седловидную, двурогую, инфантильную матку и проч.);
- воспалительные заболевания маточных труб (при этом женщине дополнительно назначают обследование проходимости труб);
- воспаление полости матки;
- скопление в маточной трубе слизи, гноя, крови, а также другого вида жидкости, которую трудно дифференцировать;
- разные послеродовые осложнения;
- осложнения, возникшие после абортов;
- опухоли матки и других половых органов;
- полипы;
- миому;
- кисты, находящиеся в матке и яичниках;
- скопление патологической жидкости в области малого таза.
Как проводится УЗИ у женщин
Многих женщин интересует, как делается такое исследование. Существует несколько способов проведения ультразвукового исследования женских половых органов.
При трансвагинальном обследовании женщина раздевается до пояса, ложится на кушетку и немного сгибает ноги. Затем ей во влагалище вводится ультразвуковой датчик (на который с гигиенической целью надевается презерватив). Врач может двигать таким датчиком во время обследований (при этом не должно возникать никаких болезненных ощущений).
При трансректальном исследовании женщина также раздевается, однако ультразвуковой датчик вводится не во влагалище, а в анальное отверстие. Датчик для этого берется немного тоньше. Так же, как и в предыдущем случае, используется презерватив.
При фолликулометрии исследуются только яичники и фиксируется процесс созревания в них яйцеклеток. Такое обследование делается только трансвагинально.
Трансабдоминальное исследования надо проводить у девственниц, а также если необходимо обнаружить патологическое состояние органов малого таза. При этом врач водит ультразвуковым датчиком по животу.
Как подготовиться к процедуре обследования
В случае если женщине назначено трансабдоминальное обследование, то готовиться к нему надо таким образом.
- За несколько дней до процедуры обследования надо исключить из повседневного рациона все то, что вызывает образование газов в кишечнике или процесс брожения. Это, в частности, жирная пища, газировка, ягоды, фруктов, ржаной хлеб и капуста.
- Накануне такой диагностики надо поесть в 6 часов вечера. С утра нежелательно принимать пищу, можно только пить негазированную воду. Только в том случае, если обследование назначается на вечер, допускается позавтракать (не позднее чем в 11 часов). Пища должна быть диетической.
- Примерно за один час до диагностики надо выпить около литра негазированной воды (для того, чтобы наполнился мочевой пузырь).
При трансвагинальном ультразвуковом исследовании такую диету надо соблюдать не менее двух суток. За четыре часа до проведения диагностики надо вовсе отказаться от приема пищи. А вот перед обследованием необходимо помочиться: мочевой пузырь должен быть пустым.
Подготовка к трансректальному исследованию несколько иная. Пациентка должна соблюдать диету, не есть продуктов, стимулирующих газообразование как минимум сутки. Накануне обследования надо сделать клизму (подойдет и микроклизма, которую надо выпить вечером). Прямая кишка в любом случае должна быть пустой, так как в нее будет вводиться ультразвуковой датчик).
Что трактуется в результатах обследования
Непосредственно после проведения такого обследования врач сравнивает полученные результаты с ультразвуковой нормой. В протоколе ультразвукового обследования обязательно записываются такие параметры:
- форма и размеры матки;
- толщина слизистой (этот параметр может изменяться в зависимости от того, на каком дне месячного цикла проводится данное обследование);
- размер яичника;
- отсутствие (или наличие опухолевидных образований в полости матки);
- степень доброкачественности или злокачественности имеющихся образований в матке;
- наличие кист и их тип.
Если врач назначает УЗИ женских органов, его не стоит игнорировать.
Особенности проведения при беременности
Теперь ни одна беременность не проходит без ультразвуковой диагностики состояния репродуктивных органов матери и развития плода. Так, кроме определения наличия зачатия, УЗИ назначается планово не менее трех раз за период вынашивания – на 11–13 неделе, 22–23 и 31–32. Это позволяет держать под контролем внутриутробное развитие и рост эмбриона, а также возможное формирование патологий в организме матери.
- На 11–13 неделе определяются грубые нарушения развития плода, толщина воротниковой зоны – важный показатель наличия или отсутствия синдрома Дауна, оцениваются анатомические особенности.
- На 22–23 неделе появляется возможность изучить строение основных органов и систем плода – сердечно-сосудистой, нервной, пищеварительного тракта и мочевыводящих путей. В это время можно определить пол будущего малыша.
- На 31–32 неделе УЗИ показывает поздние аномалии развития сердца, желудочно-кишечного тракта, мочевыводящей и дыхательной систем, а также остальных важных органов. Кроме этого, изучается темп роста и соответствие его нормальным показателям.
Пациенты, гинекологи и УЗИ
На сегодняшний день врачи всего мира, в том числе и гинекологи, признают эффективность и колоссальную пользу от внедрения ультразвуковых методов исследования в медицину. Теперь нет необходимости облучать вредными рентгеновскими лучами огромное количество женщин, особенно молодых мам, когда появляется риск развития врожденных дефектов у плода.
Большинство осведомлены о большой распространенности онкологических заболеваний, требующих наиболее ранней диагностики. Хотя точную информацию об опухоли предоставляет исключительно гистологическое исследование, но УЗИ может дать более ранний предварительный диагноз, по которому можно уже планировать оперативное вмешательство или медикаментозную терапию.
Виды УЗИ в гинекологии
УЗИ в гинекологии может выполняться тремя способами. Различают следующие виды:
- трансректальное УЗИ (проводится через прямую кишку у девочек, не живущих половой жизнью);
- трансвагинальное УЗИ (осуществляется с помощью введения датчика во влагалище для точного обследования заболеваний органов малого таза);
- трансабдоминальное (или простоабдоминальное) УЗИ, или просто абдоминальное УЗИ (проводится через стенку живота при обнаружении признаков воспаления органов малого таза или у девушек, не живущих половой жизнью).
 |
 |
При каких показаниях делают УЗИ органов малого таза у женщин?
- выявление причин бесплодия;
- нарушения менструального цикла;
- оценка патологии матки и яичников;
- боли внизу живота;
- воспалительные заболевания органов малого таза: эндометрит, параметрит, вульвовагинит, сальпингоофарит;
- выделения из влагалища;
- исследование природы опухолей малого таза (рак мочевого пузыря, миома, рак матки);
- воспалительные заболевания мочевыделительной системы (цистит, пиелонефрит, мочекаменная болезнь);
- изучение состояния яичников и матки во время ЭКО;
- хирургические манипуляции на мочевом пузыре, матке, маточных трубах или яичниках;
- осложнения беременности;
- наблюдение за установленной внутриматочной спиралью (см. методы контрацепции).
Какие заболевания и состояния может выявить УЗИ в гинекологии?
- опухолевые процессы в области малого таза;
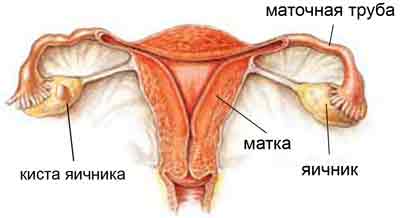
- перекрут кисты яичника; киста яичника;
- осложнения после беременности и родов;
- патология развития матки и придатков (удвоение маточных труб, недоразвитая «инфантильная» матка, двурогая, седловидная матка);
- полипы эндометрия;
- непроходимость маточных труб (образование спаек и перетяжек);
- наличие жидкости в органах малого таза;
- миома матки;
- воспалительные заболевания органов малого таза, эндометриоз;
- беременность (маточная и внематочная).
Женское УЗИ поможет определить следующие показатели:
- размеры яичников;
- наличие и разновидность кист яичников (фолликулярные, лютеиновые, эндометриоидные);
- размер и форма матки;
- толщина слизистой оболочки матки (изменяется в зависимости от дня цикла);
- наличие опухолей матки и придатков, их расположение и природа образования (доброкачественные или злокачественные).
Универсальный врач-узист
Эти специалисты работают там, где нет возможности иметь несколько профильных докторов. Например, такой врач может работать в небольшой поликлинике или больнице, профилактории, в сфере неотложной медицины.
Поскольку такой врач имеет дело с самыми разными патологиями, его направление — диагностика распространенных заболеваний и состояний, угрожающих для жизни. Компетенция УЗИста – универсала распространяется вширь, захватывая основные направления обследований.
Какие УЗИ обследования проводят врачи-универсалы:
- Комплексную диагностику органов брюшной полости, забрюшинного пространства, малого таза, мужской половой сферы.
- Обнаружение беременности, определение ее основных параметров – срока, предполагаемой даты родов, положения плодов и их количества, состояния плаценты и области ее прикрепления.
- Врачи на УЗИ выявляют гибель плода и другие частые осложнения беременности. Для более детального обследования понадобится помощь узкого специалиста
К универсальному врачу стоит обратиться в случае неопределенности симптомов, когда непонятно какой из органов поражен. В этом случае пригодится широта знаний этого доктора. Но позже, диагностику желательно дополнить узкопрофильным экспертным УЗ- обследованием.
Врач УЗИ общего профиля может проконтролировать течение выявленной патологии, особенно, если у больного нет возможности постоянно проходить экспертную диагностику. Но в случае развития осложнений болезни нужно обратиться к узкопрофильному врачу.
Виды УЗИ в гинекологии
Гинекологическое ультразвуковое исследование может проводиться тремя способами:
- Через брюшную стенку, или трансабдоминально. Во время процедуры датчик от аппарата устанавливается на надлобковую часть живота в проекции мочевого пузыря и матки. Для получения полного объема данных исследование проводится полипозиционно, то есть в поперечной, боковых и продольной проекциях. Оценивается положение матки, ее форма, угол наклона и размеры. Также визуализируются яичники и мочевой пузырь. УЗИ в акушерстве чаще всего проводится именно этим способом.
- Через полость влагалища, или трансвагинально. Женщина принимает положение Тренделенбурга, то есть лежа на спине с несколько разведенными в стороны ногами. На датчик медсестра надевает специальный защитный презерватив (с гигиенической точки зрения) и смазывает его прозрачным гелем. Прибор аккуратно вводится во влагалищную полость (на 5-7 см) и дает четкую эхокартину о состоянии матки и ее придатков.
- Через стенку прямой кишки, или трансректально. При проведении такого УЗИ женских органов пациентка должна лечь на левый бок и несколько привести согнутые ноги к груди. Одетый в презерватив датчик вводится через наружный анальный сфинктер в полость прямой кишки на глубину 3-4 см. Процедура длится не долго, но приносит некий дискомфорт. С ее помощью оценивают матку, фаллопиевы трубы, мочевой пузырь и яичники. УЗИ проходимости маточных труб — это отдельный вид исследования.
Результаты ультразвукового исследования принято считать решающим фактором при доказательстве поставленного врачебного заключения и последующей терапии выявленной болезни. Как делается УЗИ гинекологическое? В медицине различают следующие разновидности гинекологического УЗИ:
- трансабдоминальное;
- трансвагинальное;
- трансректальное.
Трансабдоминальное гинекологическое УЗИ предназначено для осуществления анализа здоровья органов малого таза через низ брюшной полости (рис. 1). Такую разновидность УЗИ принято считать самой подходящей для общего гинекологического осмотра, а не для тщательной диагностики состояния органов. Для того чтобы провести УЗИ, необходимо позаботиться о наполнении мочевого пузыря.
Трансвагинальное гинекологическое УЗИ представляет собой обследование, во время которого осуществляется осмотр влагалища, матки и яичников ультразвуковым зондом, вводимым во влагалище. Сперва гинеколог надевает на него презерватив и покрывает его гелем. Несмотря на некоторый дискомфорт, процесс ввода датчика в мышечный орган не приносит болевых ощущений.
Трансректальное УЗИ — это анализ кишечника, а также органов малого таза с помощью введенного в заднепроходный канал ультразвукового зонда. Эта разновидность УЗИ используется для обследования здоровья кишечника, а также может заменить трансвагинальное исследование женских органов у девственниц. Как и при трансвагинальном исследовании, перед выполнением УЗИ надо позаботиться об опустошении мочевого органа выделительной системы и опорожнении толстой кишки.
В зависимости от аппаратуры, используемой для ультразвукового сканирования, возможны 3 варианта изображения на мониторе.
1. Двухмерное
2D-картинка — это плоское статичное изображение, которое составлено из двух сегментов отражённых ультразвуковых волн. Аппараты такого типа уже устарели, однако всё ещё используются в медицинских учреждениях.
2. Трёхмерное
3D-изображение обязательно объёмное, потому что состоит из трёх сегментов (длина, ширина, глубина). Однако на мониторе изображение по-прежнему неподвижное, словно составленное из множества картинок, как слайд-шоу.
3. Четырёхмерное
4D-изображение — это видео в реальном времени. К трёхмерной картинке добавляется четвёртое измерение — время. Это позволяет прямо в момент исследования увидеть, как живет малыш в животе у будущей мамы. Современная аппаратура может записать этот видеоролик, чтобы сохранить на память самое первое видеоизображение ребёнка.
4. Допплеровское сканирование
Разновидностью ультразвукового исследования является оценка кровотока в крупных сосудах организма с помощью специального допплеровского датчика, который входит в комплект современных ультразвуковых приборов. При допплеровском сканировании врач на мониторе видит специфическую картинку в виде графика, по которому можно выявить нарушения кровообращения в органах малого таза, в плаценте и пуповине.
Ультразвуковой симптом произошедшей овуляции
Большое диагностическое значение имеет определение маточного М-эха, кот. представляет собой отражение от стенок полости матки и эндометрия. Маточное М-эхо обычно начинает чётко визуализироваться с начала 2-й фазы менструального цикла и определяется в виде : ровной линейной полоски, занимающей срединное положение и имеющего несколько большую акустическую плотность, чем стенки матки.
https://www.youtube.com/watch?v=iAJMPaUjAHo
В норме толщина М-эха не превышает в конце 2-й фазы цикла 8-10мм. При гиперпластических процессах эндометрия толщина М-эха увеличивается и составляет более 10 мм, контуры его становятся более чёткими, а форма приобретает вид овала. Мелкие и средние полипы эхографически не идентифицируются и изображение при них схоже с гиперплазией в виде чётко очерченных округлых образований несколько большей или меньшей акустической плотности, чем М-эхо.
Исследование М-эха позволяет также диагностировать подслизистую миому матки в 50-80% случаев. Точность диагностики повышается в зависимости от дня менструации или за несколько дней до неё, когда чётко определяется деформация М-эха подслизистым узлом.
Миома матки при УЗИ
характеризуется увеличением размеров органа, неровностью наружных покровов и обнаружением чаще округлых и овальных образований несколько меньшей по сравнению со стенкой матки акустической плотностью.
Эхограммы больных раком эндометрия
обычно не отличаются от гиперплазии эндометрия, однако иногда наблюдаются дополнительные разрозненные эхоситналы, а форма М-эха становится более округлой. Толщина срединной маточной структуры может достигать 1,5см и более. Поэтому эхография может быть использована только как метод скрининга с целью обнаружения патологии эндометрия.
Наиболее важное значение имеет эхография у больных кистами и новообразованиями яичников. Фолликулярные кисты яичников при УЗИ визуализируются в виде однокамерных эхонегативных образований округлой формы, имеющих тонкие ровные стенки
Диаметр фолликулярных кист достигает 3-7см. Кисты жёлтого тела характеризуются той же эхографической картиной и расположены сбоку и кзади от матки. Преимущественно они выявляются в 1-м триместре беременности и исчезают к 12-14 неделе.
Текалютеиновые кисты
обычно визуализируются с двух сторон от матки и представляют собой многокамерные жидкостные образования различных размеров. Для серозных кистом яичников характерно наличие эхонегативных образований, имеющих более толстую стенку, чем кисты яичников. Муцинозные кистомы яичников имеют довольно характерный признак – множественные тонкие перегородки внутри кистозного образования.
Диагностические трудности возникают при эхографическом исследовании с целью выявления внематочной беременности. Наиболее информативно исследование с помощью влагалищных датчиков. Диагноз можно поставить только при прогрессирующей трубной беременности, когда вне полости матки визуализируется плодное яйцо с эмбрионом. В сомнительных случаях, когда УЗИ исключает наличие маточной беременности, необходимо прибегать к лапароскопии.
Неизменённые маточные трубы
как правило, не визуализируются. Поэтому ультразвуковая диагностика патологических состояний маточных труб возможно только при наличии в них содержимого (сакто -, гидро -, гематосальпинкс). От новообразований яичников их отличает вытянутая веретенообразная форма.
Использование УЗИ оказывает ценную помощь при обследовании больных с абсцессами в области малого таза. Тубоовариальные абсцессы чаще визуализируются в виде многокамерных образований неоднородной структуры с нечёткими наружными контурами. Часто в них выявляются внутренние линейные эхосигналы, представляющие собой уровень расслоения жидкостной части и плотных элементов гнойного содержимого друг от друга.
Наиболее сложна ультразвуковая диагностика злокачественных новообразований яичников
т.к. при этих заболеваниях отмечается выраженный полиморфизм эхографической картины. К косвенным признакам следует отнести в первую очередь наличие нечётких наружных контуров образования, а также появление в нём отдельных эхопозитивных утолщений или плотных пристеночных компонентов.
Отклонения от нормы: о чем говорят записи сонолога
Для правильной расшифровки УЗИ малого таза у женщин необходимо знать, что обозначают те или другие записи специалиста.
Отклонение матки от нормальных положений может косвенно свидетельствовать о наличии спаечного процесса или воспаления. К последнему обычно добавляется жидкость, которая обнаруживается в позадиматочном пространстве.
Если в полости детородного органа обнаружены новообразования, то речь может идти о кисте, миоме или полипе. Причиной их появления становится гормональный сбой, частое хирургическое вмешательство, инфекционные процессы и так далее. Зачастую при новообразованиях размеры матки превышают свои нормы.
Толщина эндометрия, превышающая свои стандартные значения, может сообщать о гиперплазии. Недостаточно объемная слизистая поверхность часто становится показателем гормонального сбоя.
Если во время УЗИ специалист обнаруживает визуализирующиеся фаллопиевы трубы, то это является признаком воспаления. Определяться они могут также при внематочной беременности, развивающейся в этой зоне.
Размытые участки контуров детородного органа сообщают о воспалительном процессе, а неровные – о миоме, раке или другого рода опухоли.
При обнаружении неоднородной структуры цервикального канала или его беспричинном расширении можно заподозрить воспаление или инфекцию, которая была приобретена при половом контакте.
О воспалении яичников говорит их искаженный контур.
Если размеры органа слишком большие, то можно заподозрить поликистоз или единичное новообразование. Все опухоли яичников бывают функциональными и нефункциональными. На УЗИ можно с большой вероятностью предположить принадлежность кисты к тому или другому виду.
Показания к назначению
Рассмотрим, при каких жалобах и патологических состояниях показано гинекологическое УЗИ:
- Пороки развития влагалища и матки (двурогая, инфантильная или седловидная матка, атрезия влагалища, удвоение органа и т. д.).
- Патологические изменения в эндометрии (полипоз, эндометриоз, его атрофия).
- Кистозные новообразования яичников, подозрение на онкологию.
- Синдром поликистозных яичников.
- Женское бесплодие.
- Воспалительные заболевания внутренних женских половых органов (эндометрит или эндоцервицит, пио- и гидросальпинкс, аднексит).
- Новообразования различного генеза в малом тазу, а именно опухоли мочевого пузыря, матки, толстой кишки.
- Выраженные болевые ощущения до или во время менструаций, какие-либо нарушения в самом менструальном цикле (длительные задержки, опсо- или олигоменорея и т. д.).
- Прием оральных контрацептивов, установление внутриматочной спирали, мастопатия.
- Установление беременности и ее срока, наблюдение за развитием плода, состоянием плаценты и матки.
- Исключение внематочной беременности.
Чтобы узнать, когда лучше делать гинекологическое УЗИ, вы должны ознакомиться со списком заболеваний, выявляемых с помощью ультразвука. К этим заболеваниям относятся:
- кисты и опухоли яичников;
- опухоли матки;
- врожденные отклонения в структуре и строении половых органов;
- воспалительные процессы;
- маточные кровотечения;
- подозрения на внематочную беременность;
- эндометриоз.
Ни трансвагинальное, ни трансабдоминальное УЗИ не имеют четко выраженных противопоказаний. Исключением являются только гинекологические операции, после которых не рекомендуется проведение трансвагинального обследования из-за риска нанесения физических повреждений. Однако для УЗИ малого таза гинекологического существуют некоторые ограничения по срокам проведения.
https://youtube.com/watch?v=7x_wVCMH_bE
К примеру, его не рекомендуется проводить позже 5-6 дня от начала менструального цикла. Это связано с естественным утолщением и разрастанием эндометрия, который осложняет диагностику и скрывает возможные патологии (за разросшимся эндометрием врач может не увидеть мелких новообразований и входов в маточные трубы).
Нормальная эхографическая картина
Расшифровка УЗИ органов малого таза у женщин начинается с измерения размеров матки. Длина, определяемая как расстояние от дна матки до внутреннего зева шейки, должна составлять 5–8 см. Средняя длина у здоровых нерожавших женщин, должна находиться в пределах 6,0–7,1 см. У женщин, родивших одного ребенка, наблюдается незначительное увеличение тела матки, более выраженное после нескольких родов.
Переднее-задний размер (толщина) матки в норме должен находиться в пределах 3–4 см, а поперечный размер (ширина) – 4,5–6,0 см. По прошествии нескольких лет после угасания репродуктивной функции, допустимо уменьшение размеров матки до 4–5 см
Немаловажным фактором, принимаемым во внимание, при оценке состояния женских репродуктивных органов, является положение матки
В норме, она находится в центральной части малого таза, отклоняясь к передней брюшной стенке. Такое положение в протоколе обследования обозначают термином «антефлексио». Термином «ретрофлексио» обозначают физиологическое нарушение положения тела матки, вызванное ее отклонением назад, то есть «загибом», а «латерофлексио» означает смещение матки относительно центральной оси тела.
Важно! При оценке положения матки следует учитывать, что наполненный мочевой пузырь вызывает некоторое отклонение от ее нормального положения. На УЗ-снимке: матка на 19 день менструального цикла
Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
На УЗ-снимке: матка на 19 день менструального цикла. Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
Шейка матки на эхограмме определяется как 2–3-сантиметровое образование, цилиндрической формы, с неотличимой от матки эхогенностью. Ширина цервикального канала должна находиться в пределах 3–4 мм. Яичники при ультразвуковом исследовании выглядят как овальные образования, расположенные по обеим сторонам от матки. Длина яичников в норме должна составлять 2,7–3,7 см, ширина 2,1–2,9 см, а переднее-задний размер – 1,7–2,1 см.
Вообще, величина яичников может варьироваться в довольно широких пределах, поскольку во время роста фолликулов происходит увеличение яичника. После выделения доминантного фолликула, определяющегося в первой фазе цикла в виде небольшого образования (0,5–1,3 см), продолжающего активно расти, до 12–14 дня менструального цикла, остальные вновь уменьшаются, и яичник приобретает нормальные размеры.
Ко дню овуляции, фолликул может достигать в размере 1,5–2,9 см и хорошо определяться на УЗИ. При визуальной оценке, размер одного яичника не должен превышать половины ширины тела матки. Маточные трубы в норме на УЗИ не определяются. Сразу после овуляции, начинается формирование желтого тела, временной гормонопродуцирующей железы, основное предназначение которой, обеспечение имплантации эмбриона и сохранение беременности.
Желтое тело представляется небольшим образованием с неоднородными толстыми стенками и жидкостным содержимым. Запись в протоколе ультразвукового обследования «киста желтого тела» оценивается исходя из сроков проведения диагностики, так как обнаружение кисты после овуляции, свидетельствует о нормальной работе репродуктивной системы, а до овуляции – о патологическом образовании.
Эндометриальный слой в полости матки в первые дни менструального цикла определяется как неоднородная структура различной толщины (от 0,3 до 0,8 см). К моменту окончания менструального кровотечения (4–5 день цикла), толщина эндометриального слоя составляет всего 0,2–0,4 см и на эхограмме практически не видна. В раннюю фазу пролиферации (6–7 день цикла) можно заметить незначительное утолщение эндометрия до 0,6–0,9 см, с одновременным снижением эхогенности.
В те же сроки хорошо определяется его слоистость в виде появления тонкого эхонегативного контура толщиной 1 мм. К 10 дню толщина эндометриального слоя составляет около 1 см. В секреторную фазу (15–27 день цикла), а также в период менструального кровотечения, происходит значительное утолщение эндометрия (иногда до 1,5 см), отмечающееся на эхограмме в виде утолщенной отражающей поверхности внутренней полости матки.
Важно! Обнаружение желтого тела и утолщенного эндометрия в начале менструального цикла, при отсутствии плодного яйца в полости матки, может служить косвенным признаком внематочной беременности. На УЗ-снимке: матка на 25 день менструального цикла
Толщина эндометриального слоя составляет 1,0 см
На УЗ-снимке: матка на 25 день менструального цикла. Толщина эндометриального слоя составляет 1,0 см
В какое время проводится УЗ-обследование?
Матка сканируется на 5-7 сутки цикла. Сразу после месячных слой эндометрия очень тонкий, что помогает наиболее точно выявить любые патологические процессы – миому, гиперплазию и т.д. Если обследование провести позднее, то слизистая становится плотнее с каждым днем и начинает скрывать маленькие образования и чуть заметные дефекты. В итоге результаты сканирования будут некачественными или некоторые заболевания будут вовсе не замечены.
Однако во 2-й половине цикла можно определить фолликулы либо кисту на желтом теле. Однако оценить ее природу сложно (патологическую или саморассасывающуюся). Даже только зарождающиеся кисты легче определить в начале цикла. Для проверки, правильно ли функционируют яичники, УЗИ матки назначается на 8-10, 14-16 либо 23-24 дни цикла. Обследование делается повторно для исключения кист, если тест не показал зачатия, а температура в тонкой кишке держится высокой свыше 10 суток.