Причины и лечение пузырно-мочеточникового рефлюкса у детей
Содержание:
- Пузырно-мочеточниковый рефлюкс – Обзор информации
- Часто задаваемые вопросы
- Основные симптомы
- Причины
- Как проявляется патология?
- Причины
- Консервативные методы лечения
- Какие симптомы сопровождают патологию
- Лечение заболевания
- Варианты лечения
- Профилактические мероприятия
- Обследование
- Симптомы пузырно-мочеточникового рефлюкса
- Пузырно-мочеточниковый рефлюкс – причины возникновения
- Причины патологии
- Как проводят диагностику?
- Как лечить пузырно мочеточниковый рефлюкс?
- Классификация
- Способы диагностики
- Профилактика заболевания
Пузырно-мочеточниковый рефлюкс – Обзор информации
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования
Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Пузырно-мочеточниковый рефлюкс – одно из наиболее распространённых заболеваний мочевой системы, особенно у детей.
Часто задаваемые вопросы
Как выбирают способ устранения болезни
Необходимо сразу же заметить, что и при эндоскопическом и при хирургическом виде устранения заболевания получаются отличные показатели, но как подтверждает практика, итоги лечения в различных клиниках могут отличаться. В основном, хирург применяет именно ту методику, которая ему дает возможность получать самые положительные результаты лечения.
Можно ли обойтись без операции
В том случае, если не начать активное лечение первичного рефлюкса с помощью оперативного вмешательства, то спустя несколько лет он может полностью исчезнуть самостоятельно, это наблюдается в 10-50% случаев, но при этом на протяжении всего этого времени в почке могут развиваться различные необратимые изменения. При этом, чем больше степень заболевания, тем меньше показатель вероятности самостоятельно излечения.
Как быстро необходимо лечить рефлюкс мочи
В независимости от возраста больного и сложности болезни, обязательно назначается срочное лечение, применяют для этого хирургический или эндоскопический метод. В том случае, когда выявляется рефлюкс 3-5 степени,и не наблюдаются различные обострения, пиелонефрит, то лечение осуществляется оперативными методами, что же касается стерильного рефлюкса 1-3 степени при отсутствии воспалительных процессов в анализах в мочи, у больного есть возможность просто оставаться под пристальным наблюдением.
В чем заключается хирургический вид лечения
Операция проводится, как правило, на открытом мочевом пузыре, основной целью такого процесса выступает формирование прохода под слизистой оболочкой пузыря, где размещается сам отдел мочеточника, после чего моча, наполняющая орган, нажимает верхнюю стенку мочеточника к его нижнему отделу, выступая преградой для попадания мочи в мочеточник из пузыря.
Основные минусы оперативного лечения
Конечно же, хирургический метод дает вероятность получать отличные результаты в 75 — 98% случаев, но одновременно имеются и значительные минусы, а именно: долгий наркоз, травмы, длительный период после операции, а если бывает рецидив повторение операции осуществить намного труднее, так как возникает огромный риск неудач.
Что такое эндоскопический вид лечения
Основная задача данной методики состоит в полном восстановлении неправильного функционирования мочеточника способом введения белка коллагена под его выходной отдел, после чего материал образовывает своеобразный бугорок, зажимающий нижний отдел стенки мочеточника к верхнему, помогая тем самым полностью восстановить правильную функциональность клапана.
httpv://www.youtube.com/watch?v=XoNprpCEwds
При этом само вмешательство осуществляется во время проведения цистоскопии, под внутривенным наркозом, для этого применяются специальные современные детские операционные иглы и цистоскопы. В основном длительность данной процедуры занимает не более 15 минут, спустя некоторое время состояние больного полностью стабилизируется, а через четыре суток пациенты выписываются, находясь постоянно под наблюдением. При этом до выписки выполняют антибактериальную профилактику, в виде мочевых инфекций, после чего назначается контрольное обследование.
Основные симптомы
ПМР может быть заподозрен во внутриутробном периоде, когда во время УЗИ определяется преходящее расширение верхних отделов мочевыделительной системы.
Примерно у 10% новорожденных с таким состоянием после рождения подтверждается диагноз. Важный аспект – патология не может быть диагностирована до рождения ребенка.
- 1В целом заболевание не сопровождается какими-либо специфическими признаками или симптомами, за исключением случаев осложненного течения. Наиболее часто болезнь протекает бессимптомно до тех пор, пока нет присоединения инфекции.
- 2Клиника мочевой инфекции сопровождается появлением у ребенка лихорадки, слабости, вялости, безразличия.
- 3При сочетании патологии с серьезными аномалиями развития у ребенка могут появляться выраженные дыхательные нарушения, задержка роста, почечная недостаточность, мочевой асцит (скопление мочи в брюшной полости).
- 4У более взрослых детей симптоматика типична для мочевой инфекции: учащение мочеиспускания, недержание мочи, боли в пояснице в сочетании с лихорадкой.
Причины
Основные причины аномальной уродинамики:
- генетические синдромы (Элерса-Данлоса, Гиршпрунга);
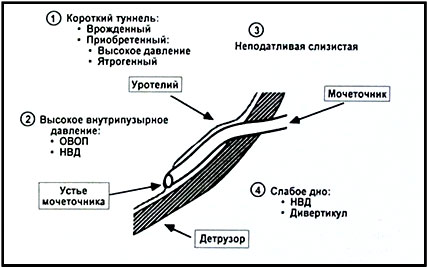
- врожденные аномалии структуры мочевыводящих органов – увеличение диаметра отверстий мочеточников, неправильное их положение, укорочение интрамурального отдела, нарушения работы клапанного механизма в верхней части уретры, а также в устьях мочеточников;
- затяжные воспалительные процессы в области треугольника Льето (хронический цистит);
- нейрогенная дисфункция мочевого пузыря – при аномалиях развития ЦНС (спина бифида, липомы спинного мозга и т.п.);
- нарушение режима опорожнения мочевого пузыря – привычка «терпеть до последнего» постепенно приводит к ослаблению гладкой мускулатуры, инфицированию тканей и различным связанным с этим патологиям (рефлюкс, недержание мочи, хронический цистит).
Справка! Формирование мышечной ткани мочевыводящих путей происходит в период с 15 по 20 неделю внутриутробного развития. Если в этот процесс вмешиваются неблагоприятные факторы в виде генетических программ, внешних или внутренних физико-химических факторов, уже на 21—24 неделе у плода могут проявиться различные аномалии. Все они выявляются в первые годы после рождения ребенка. У взрослых людей ПМР встречается крайне редко и является следствием травм, хронических воспалений и неблагоприятных условий жизни
Как проявляется патология?
Рефлюкс мочевого пузыря не выражается особыми проявлениями. Симптомы данной болезни сопровождают другие отклонения в системе мочевыделения.
Такими симптомами считаются:
- болезненность после акта испускания мочи, ощущающаяся в крестцовой или поясничной области;
- повышенные показатели артериального давления;
- ощущение распирания в районе поясничной части;
Рефлюкс мочевого пузыря не выражается особыми проявлениями.
- частые позывы к мочеиспусканию;
- небольшой объем урины;
- измененный внешний вид урины – она мутнеет, пенится, а по цвету похожа на мясные помои, запах имеет очень неприятный;
- при выведении мочи чувство жжения;
- увеличение температуры и развитие озноба;
- развитие отечности;
- периодические головные боли, головокружения;
- в отдельных случаях происходит потеря сознания.
Все эти факторы применимы в отношении взрослых пациентов. ПРМ у детей проявляется такими признаками:
- болевыми приступами, ощутимыми в области живота;
- недержанием мочи (энурезом) в течение сна. Это случается и с теми детьми, которые ранее не страдали подобным расстройством;
- сильным плачем и даже криками при мочеиспускании у детей до 1 года;
ПРМ у детей проявляется болевыми приступами, ощутимыми в области живота
- повышением температуры тела без всякой причины (то есть, отсутствуют признаки ОРЗ или ОРВИ, других простудных заболеваний);
- запаздыванием в физическом развитии ребенка из-за сбоев в функционировании внутренних органов.
Причины
Явной причины развития заболевания, по мнению специалистов нет. Существующий ряд факторов, которые могут его провоцировать. Врожденные изменения мочевыделительной системы чаще обычного бывают причинами возникновения ПРМ.
Врожденные причины возникновения патологии:
- незрелость устьев мочеточника;
- неправильное расположение устьев мочеточника;
- неправильная форма устья мочеточника;
- удвоенное изменение устья мочеточника;
- неправильное расположение мочевого пузыря.
Причин появления этой патологии довольно много. Обычно такое заболевание встречается у детишек, чьи родственники имели проблемы с мочеполовой системой. Развитие рефлюкса характерно также для младенцев, родившихся с повреждением нервной трубки (спина бифида). Что интересно, в младенчестве такое заболевание чаще развивается у мальчиков, так как давление в их мочеполовых путях выше.
У детей первичные формы патологии носят врожденный характер. Различные аномалии развития нервного аппарата и мышечной оболочки мочеточника являются предпосылками для появления ПМР уже с рождения.
Причины состоят в таких отклонениях:
- Удвоение мочеточника.
- Дистопия устья мочеточника (устье расположено ниже или выше области вхождения в мочевой пузырь).
- Слишком короткий туннель внутрипузырного отдела мочеточника.
- Стойкое зияние отверстия мочеточника в мочевом пузыре (оно по виду похоже на воронку).
- Выпячивание стенки мочевого пузыря (парауретральный дивертикул) и неполное смыкание устья мочеточника.
Все эти аномалии у детей приводят к раннему развитию несостоятельности сфинктера мочеточника и появлению ПМР. Если они слабо выражены, рефлюкс может возникнуть позже – к подростковому возрасту.
Кроме указанных предпосылок, вызвать ПМР у детей может заболевание нервной этиологии – гиперактивный мочевой пузырь.
У взрослых причины заболевания практически всегда кроются в перенесенных патологиях мочеполовой сферы. У мужчин причиной может быть аденома простаты – опухоль доброкачественного характера, которая сдавливает мочеиспускательный канал. У дам часто ПМР развивается на фоне хронического цистита. И у женщин, и у мужчин вызвать рефлюкс способна мочекаменная болезнь, ведь регулярно выходящие камни могут травмировать мочеточник и нарушать передачу нервных импульсов к его клапану.
Прочие возможные причины для вторичного пузырно-мочеточникового рефлюкса:
- Обструкция мочеиспускательного канала – его стриктура (сужение), опухоль, киста, разрастание соединительной ткани в зоне уретры.
- Склероз шейки мочевого пузыря с утолщением стенки в зоне устья мочеточника.
- Сморщивание мочевого пузыря.
- Перенесенные на мочеточниках, мочевом пузыре операции.
- Прочие дисфункции мочевыделительной системы.
Консервативные методы лечения
Лечение пузырно-мочеточникового рефлюкса имеет несколько форм и направлений. Прежде всего, это консервативное лечение, которое применяется при патологии первой, второй и третьей степени и имеет довольно оптимистический прогноз (семь случаев полного выздоровления из десяти). Что включает в себя данный метод?
В первую очередь, назначают препараты для устранения возможных осложнений. Это могут быть антибактериальные средства (предназначенные для борьбы с возбудителями заболеваний) и иммуностимулирующие (для укрепления иммунитета).
Немаловажным в медикаментозном лечении является и устранение причин, повлиявших на возникновение пузырно-мочеточникового рефлюкса. Для этого используют уросептические препараты и фитосредства.
Также пациенту будет рекомендована специальная диета, главной особенностью которой является полный отказ от соли. Это поможет оказать благотворное влияние на почки и сведет к минимуму любые осложнения на этот важный орган.
Подобное лечение зачастую оказывается продуктивным. Особенно это относится к пузырно-мочеточниковому рефлюксу у детей. Установлено, что данные медикаментозные препараты помогают малышам на все сто процентов!
К консервативному лечению также относится принудительное мочеиспускание, которое может быть рекомендовано больному для постоянного наблюдения и контроля за своим самочувствием. В таком случае опорожнять мочевой пузырь необходимо будет регулярно, через каждые два часа.
Следует также помнить, что пузырно-мочеточниковый рефлюкс невозможно вылечить народными средствами
Жизненно важно не терять драгоценное время на лечение бабушкиными методами и прислушаться к советам специалистов. Это необходимо сделать, чтобы предупредить всевозможные осложнения и предотвратить необратимые процессы
Если терапевтическое лечение пошло на пользу, следующий осмотр пациента будет через полгода или год. Выполнив необходимые обследования и манипуляции, лечащий врач определит, прогрессирует болезнь или нет.
Если наблюдается рецидив пузырно-мочеточникового рефлюкса, клинические рекомендации больному будут заключаться в проведении оперативного лечения.
Что оно собой представляет?
Какие симптомы сопровождают патологию
Симптоматики протекания заболевания, отраженной в клинической картине для пузырно-мочеточникового рефлюкса, не существует. Распространено обращение к урологу пациентов, когда они чувствуют осложнение по типу острого пиелонефрита или какой- либо формы мочекаменного заболевания.
Также могут заболевание сопровождать такие признаки, как:
- головные боли;
- тошнота и рвота;
- поясничные боли.
Часто все эти симптомы сопровождаются повышением артериального давления и перемещением болей в затылочную часть головы. Даже природа мелькающих мушек перед глазами и головокружение могут произрастать из ПМР. В ряде случаев наблюдается потеря сознания у пациентов.
Лечение заболевания
В подавляющем большинстве клинических случаев сочетания медикаментозного лечения с физиотерапевтическими процедурами достаточно для эффективного излечивания. Медикаментозный метод устраняет болезненные ощущения, воздействует на возбудителей инфекционных процессов и лечит сопутствующие заболевания. Для этих целей применяется антибактериальная терапия:
- антибиотики — пенициллины (Амоксиклав) и цефалоспорины (Цефуроксим, Цефиксим);
- уроантисептики (Нитрофурантоин, Налидиксовая кислота, Ко-тримоксазол);
- внутрипузырные инсталляции с растворами серебра, Гидрокортизоном, Солкосерилом, Хлоргексидином.
Когда причиной патологии является гиперактивность мочевого пузыря, назначают дополнительные методы лечения у невролога:
- принудительное мочеиспускание каждые 2 часа;
- ванны с морской солью;
- электрофорез.
Хирургический метод (эндоскопия) для восстановления функциональности мочеточникового клапана применяется при врожденных патологиях, когда лекарственные препараты не приносят желаемого результата, а также при 3-5 степени ПМР.
Методы лечения
Важно понимать, что мочеточниковый рефлюкс у детей может проявляться в разной степени тяжести. Кроме этого, назначая лечение, врач должен учесть возраст ребенка, его толерантность к различным процедурам и препаратам, а также мнение родителей
Тяжесть данного заболевания подразделяется на 5 степеней. Причем детишкам с 1 по 3 степень тяжести интенсивная терапия не требуется. Со временем такое заболевание нередко проходит самостоятельно. Малышам, которые страдают от частого инфицирования и мучаются от постоянных лихорадок, врачи назначают антибактериальную терапию, которая позволит предотвратить осложнения.
На начальном этапе чаще всего применяется выжидательная тактика. Больной ребенок или взрослый регулярно осматривается урологом, выполняется цистоскопия для оценки динамики рефлюкса. Если патология прогрессирует, обычно рекомендуется проведение хирургического вмешательства.
Особых ограничений по питанию и образу жизни нет, но при нарушении функции почек следует соблюдать диету с ограничением жидкости, соли, белка.
Медикаментозное
После курса медикаментозной терапии у 70% взрослых наступает улучшение. У детей с первичной формой ПМР этот показатель ниже.
Лечение может включать такие виды препаратов:
- Антибиотики – пенициллины (Амоксиклав), цефалоспорины (Цефуроксим, Цефиксим).
- Уроантисептики (после курса антибиотиков) – Нитрофурантоин, Налидиксовая кислота, Ко-тримоксазол.
- Внутрипузырные инсталляции с растворами серебра, Гидрокортизоном, Солкосерилом, Хлоргексидином.
Если у ребенка причина пузырно-мочеточникового рефлюкса кроется в нейрогенном (гиперактивном) мочевом пузыре, назначаются дополнительные методы лечения у невролога. Параллельно с консервативной терапией больному рекомендуется принудительный режим мочеиспусканий (каждые 2 часа), ванны с морской солью, электрофорез.
Хирургическое
Операция назначается в таких случаях:
- Отсутствие эффекта от медикаментов и других видов консервативной терапии.
- Серьезное падение функции почки.
- 3-5 степень пузырно-мочеточникового рефлюкса.
- Частые рецидивы цистита и пиелонефрита.
- Врожденные аномалии строения мочевыделительной системы.
Цель операции – устранение обратного заброса мочи путем формирования нового сфинктера. Существует несколько хирургических и эндоскопических методик, выбор будет полностью зависеть от тяжести патологии, ее формы и наличия дополнительных аномалий и дисфункций. Чаще всего делают новый клапан в виде складки мочевого пузыря, которая не даст моче попадать обратно в мочеточник.
Варианты лечения
- 1Консервативное лечение и активное наблюдение за пациентом. Пациенту может назначаться постоянная или периодическая антибиотикопрофилактика. У пациента до 1 года также может выполняться циркумцизия (установлено, что обрезание крайней плоти приводит к снижению риска мочевой инфекции).
-
2Хирургическое лечение включает:
- Эндоскопическое введение инъекций склерозантов в ткани, окружающие устье мочеточника (политетрафторэтилен, коллаген, силикон, хондроциты, гиалуроновая кислота).
- Открытая реимплантация мочеточника.
- Лапароскопическая реимплантация мочеточника.
Профилактические мероприятия
Способен ли рефлюкс исчезнуть самостоятельно? Если патология диагностируется у ребенка на начальной стадии, то она действительно может пройти по мере развития и роста малыша. Однако для этого нужно уберечь кроху от обострений и инфекций. Если такие условия соблюдены, то практически у 10-50 % детей патология проходит самостоятельно. Но она способна оставить после себя на тканях рубцовые изменения.
При ПМР 3-й степени или выше не следует уповать на самостоятельное исчезновение. Такие дети нуждаются в адекватной терапии, назначенной врачом.
Чтобы предупредить развитие и прогрессирование ПМР, нужно:
- Своевременно лечить все воспалительные недуги мочевой системы.
- Любое нарушение акта мочеиспускания требует обязательного обращения к врачу.
- Беременным следует обязательно посещать своего доктора. Кроме того, женщина, ждущая ребенка, должна придерживаться здорового образа жизни и правильного, полноценного питания.
ПМР – это очень серьезная патология. Данную болезнь нужно лечить на начальных стадиях, не допуская ее прогрессирования. Поэтому обязательно обращайтесь к компетентным специалистам.
Обследование
При наличии подозрений ребенка направляют к детскому урологу.
6.1. Лабораторная диагностика
- 1Общий анализ и бакпосев мочи выполняется всем новорожденным с гидронефрозом, диагностированным до или после рождения. Анализы выполняются для исключения мочевой инфекции.
- 2Биохимический анализ крови (определение уровня электролитов, мочевины, креатинина в крови). В течение первых суток с момента рождения уровень креатинина в крови новорожденного определяется его концентрацией в крови матери. Следовательно, анализ на креатинин повторяется спустя сутки после рождения.
- 3Определение кислотно-щелочного состава крови для исключения ацидоза.
6.2. Инструментальные методы исследования
Микционная цистоуретрография. Назначается детям с документированным повышением температуры тела (выше 38˚С) и всем мальчикам с симптомами мочевой инфекции вне зависимости от наличия лихорадки.
Исследование также показано родным братьям и сестрам, детям пациента с пузырно-мочеточниковым рефлюксом, так как ближайшие родственники имеют 30% вероятность наследования патологии.
Для исследования в мочевой пузырь через уретральный канал вводится катетер. По катетеру в полость пузыря вводится контрастное вещество, которое способно поглощать рентгеновское излучение.
Далее выполняется серия снимков (наиболее важную информацию представляют снимки, выполненные во время акта мочеиспускания).
Рисунок 2 — Микционная цистоуретрография пациента с 3-ей степенью ПМР. На снимке контраст проникает в мочеточник и лоханку правой почки. Чашечки острые, нет признаков гидронефроза. Источник —
Радионуклидная цистография. В настоящее время все чаще применяется для скрининга патологии, так как обладает высокой чувствительностью и меньшей, в сравнении с микционной цистоуретрографией, лучевой нагрузкой.
С помощью катетера в мочевой пузырь вводится раствор с радионуклидом. При помощи гамма-камеры производится регистрация излучения и оценивается работа нижних отделов мочевыделительного тракта.
УЗИ органов мочевыделительной системы выполняется детям с документированным повышением температуры тела (выше 38˚С) и всем мальчикам с симптомами урологической инфекции.
При выявлении каких-либо структурных отклонений дополнительно назначается микционная цистоуретрография. УЗИ позволяет установить наличие и оценить степень гидронефроза почек, наличие расширения мочеточников.
Во время обследования врач обращает внимание на состояние паренхимы и размеры почек, оценивает состояние и толщину стенок пузыря, определяет расширение отделов мочевыделительной системы, аномалии впадения мочеточника. Полученные данные позволяют урологу сделать заключение о причине рефлюкса
Полученные данные позволяют урологу сделать заключение о причине рефлюкса.
Динамическая сцинтиграфия почек.
Внутривенно вводится радиофармпрепарат, который в норме выводится из организма почками. При помощи гамма-камеры производится регистрация излучения от тела пациента через определенные временные интервалы и дается оценка функционального состояния почек.
При нарушении почечной функции происходит ослабление захвата препарата почками из кровотока, на снимках определяются дефекты наполнения паренхимы.
Формирование таких дефектов может быть связано с рубцеванием паренхимы, пиелонефритом. Метод позволяет оценить эффективность терапии, провести дифференциальную диагностику с врожденными аномалиями развития.
- Уродинамические исследования (урофлоуметрия) назначаются пациентам со вторичным ПМР (при наличии признаков обструкции/дисфункции нижнего отдела мочевыделительного тракта – например, при стриктурах уретры, заднем клапане уретры).
- Цистоскопия имеет ограниченное применение и выполняется в тех случаях, когда анатомическое строение мочевыводящих путей не было полностью оценено лучевыми методами.
Симптомы пузырно-мочеточникового рефлюкса
Характерные симптомы пузырно-мочеточникового рефлюкса отсутствуют. Выявленные мочевая инфекция, пиелонефрит, артериальная гипертензия, почечная недостаточность во многих случаях являются осложнениями пузырно-мочеточникового рефлюкса. Клиническая признаки этих осложнений должны насторожить клинициста: необходимо выяснить причину их возникновения.
Наиболее распространённые симптомы – боль, возникающая во время или сразу после акта мочеиспускания. У детей младшего возраста обычно боль локализуется в животе, у пациентов старшего возраста – в поясничной области.
Пузырно-мочеточниковый рефлюкс – причины возникновения
Коварное заболевание пузырно-мочеточниковый рефлюкс, причины которого могут быть как врожденными, так и приобретенными, характеризуется нарушением системы клапанов, расположенных в мочеточнике. Заболевание в 70% случаев диагностируется у малышей до 1 года. Несостоятельность клапана в мочеточнике может быть как врожденной – первичный ПМР, так и приобретенной – вторичный ПМР. Во втором случае причинами становится цистит (хронический), приводящий к разрастанию устья в области клапана и снижению его удерживающей способности из-за постоянного воспалительного процесса.
Причины патологии
Даже в условиях оснащения современной медицины высокоточными приборами до сих пор точная причина, почему происходит обратный заброс урины, не выяснен. Понятно, что первая причина – это несостоятельность самого сфинктера, но вот почему так происходит, ученые медики пока затрудняются ответить.
Патогенезу и хроническому воспалению, а также лечению пузырно-мочеточникового рефлюкса посвящено много трудов. Но единого научно обоснованного мнения урологов до сих пор нет. Хотя многие специалисты уже говорят о том, что наследственный пиелонефрит или сальпингит в хронической форме может быть причиной происхождения патологии.
Исключить фактор врожденной патологии пузырно-мочеточникового рефлюкса у детей нельзя. Как частные случаи были известны доказательства того, что развитие аномалии у младенцев является следствием развития нервной ткани и мышечной оболочки, когда вследствие функционального нарушения органов, за счет одних развиваются другие и происходит зарождение патологии.
Наиболее частыми в практике урологов случаями считаются сочетания нескольких факторов, когда инфекционное заболевание наслаивается на аномалию, то происходит ее стремительное развитие, хотя, быть может, без такого бактериального толчка аномалия бы не развилась.
Развитыми являются такие этиологические факторы, как мочекаменная болезнь. Если конкременты большого или среднего размера, то их передвижения вполне могут повреждать мышечную оболочку мочеточника и приводить к нарушению работы всей системы, а также к образованию рассматриваемой патологии.
Как проводят диагностику?
Учитывая, что у рефлюкса мочеточника отсутствуют специфические симптомы, то для определения диагноза применяют разнообразные методы обследования. Направление на лабораторные и инструментальные обследования выдает врач-уролог. Он изучает историю болезни пациента, интересуется заболеваниями близких родственников, выясняя, нет ли наследственной патологии, выслушивает жалобы больного по поводу его состояния. Пациенту измеряют кровяное давление, методом пальпации проверяют нижней отдел брюшины и почки.
Помогают выявить рефлюкс мочевого пузыря и лабораторные исследования, к которым относятся:
Направление на лабораторные и инструментальные обследования выдает врач-уролог
- общий анализ мочи (важными показателями являются объемы лейкоцитов и эритроцитов, насыщенность глюкозой и белками);
- общий анализ крови (акцент делают на содержание эритроцитов и лейкоцитов, а также скорость оседания эритроцитов);
- биохимия крови.
Пользуются для уточнения диагноза «Рефлюкс мочеточника» инструментальными способами:
- урофлоуметрией (измеряется, с какой скоростью проходит движение мочи);
- нефросцинтиграфией (используя специальное вещество, которое вводится больному, прослеживают, по какому пути проходит вывод этого вещества почками);
- УЗИ. Выясняют размещение и параметры почек, определяют форму патологии – ПМР поражена одна или обе почки;
- урографией с применением контрастной жидкости;
Выясняют размещение и параметры почек, определяют форму патологии – ПМР поражена одна или обе почки
- цистоскопией. С помощью нее осматривают внешнюю и внутреннюю поверхности мочевого пузыря и мочеточниковых устьев;
- внутривенной пиелограммой при введении контрастного вещества внутривенно;
- комплексным уродинамическим исследованием (КУДИ) для обследования нижних отделов мочевыводящих путей.
Как лечить пузырно мочеточниковый рефлюкс?
Такое заболевание как пузырно-мочеточниковый рефлюкс у детей, лечение которого может длиться долгое время, имеет два вида – активное и пассивное течение. В первом случае обратный заброс мочи происходит только при мочеиспускании, а во втором этот процесс не зависит от внешних причин. Лечится пузырно-мочеточниковый рефлюкс у детей успешно, особенно в раннем возрасте. Излечение составляет практически 100%. Различают две разновидности лечения – консервативное и хирургическое. В амбулаторвных условиях используют:
- диетотерапию;
- назначение препаратов для снижения давления;
- прием антибиотиков;
- фитотерапию;
- акупунктуру;
- почасовую катеризацию мочевого пузыря;
- электрофорез.
Хирургическое вмешательство показано, если:
- альтернативные способы лечения не дают результата;
- помимо рефлюкса, имеются сопутствующие аномалии строения мочевыводящих путей;
- рецидив мочеполовых инфекций, не реагирующих на антибактериальную терапию.
Пузырно-мочеточниковый рефлюкс у детей – клинические рекомендации
В связи с тем, что мочеточниковый рефлюкс у детей считается серьезной проблемой как медицины так и государства, постоянно разрабатываются и внедряются современные технологии для его лечения. I и II степень заболевания лечится нехирургическим путем, что в 65% случаев дает положительную динамику. Но если воспалительный процесс не удается купировать, то даже на этих этапах рекомендуют провести малотравматичную операцию, которая позволит навсегда забыть про проблему.
Эндоскопическая коррекция пузырно-мочеточникового рефлюкса у детей
Самый современный и действенный метод, способный на 97% победить пузырно мочеточниковый рефлюкс – операция, носящая название «эндоскопия». При помощи нее, специальным прибором эндоскопом, проводится малотравматичное вмешательство, которое длится всего 15 минут. Вся процедура проходит под масочным наркозом и на 3-4 сутки маленького пациента уже выписывают на амбулаторное долечивание домой.
Классификация
Классификация подразделяет заболевание на две формы:
- Первичный ПМР. Возникает на фоне врожденных аномалий строения и работы мочевыделительной системы, связан с внутриутробными нарушениями в развитии устья мочеточника или стенки пузыря. Обнаруживается у детей.
- Вторичный ПМР. Развивается из-за хронических или острых болезней мочевыделительной системы (чаще — вследствие цистита), а также после операций. Может возникать в любом возрасте, преимущественно, диагностируется у взрослых.
Другая классификация выделяет следующие виды пузырно-мочеточникового рефлюкса:
- Пассивный. Обратный ток мочи происходит между мочеиспусканиями и во время них.
- Активный. Заброс урины наблюдается только при мочеиспусканиях.
В большинстве случаев рефлюкс у детей бывает односторонним, но иногда встречается и с двух сторон. У взрослых двусторонний ПМР тоже развивается редко.
По времени появления ПМР может быть таким:
- Транзиторный. Развивается только при обострении других болезней мочевыделительной системы (часто у женщин – при цистите, у мужчин – при простатите).
- Постоянный. Присутствует всегда, характерен для детского возраста.
По тяжести снижения почечной функции выделяют такие степени болезни:
- ПМР 1 степени (умеренный) – функция падает на 30%.
- ПМР 2 степени (средний) – функция снижается на 60%.
- ПМР 3 степени (тяжелый) – функция уменьшается более, чем на 60%.
Способы диагностики
Диагностика патологии начинается с визуального осмотра пациента, измерения давления и сбора данных о жалобах больного, предыдущих и сопутствующих заболеваниях.
Следующим этапом будет проведение лабораторных и инструментальных исследований:
-
Общий и биохимический анализ крови – важным показателем будет количество эритроцитов и лейкоцитов, а также уровень СОЭ.
- Общий анализ мочи – интересует наличие в урине сахара и белка, а также показатели эритроцитов и лейкоцитов.
- Компьютерная томография, с ее помощью можно получить максимальную картину течения болезни.
- УЗИ – помогает определить патологию расположения и строения почек, и степень повреждения мочеточников.
- Нефросцинтиграфия – внутривенно или внутрь мочевого пузыря вводится радиоактивное вещество и отслеживается его выведение через почки.
- Цистоуретрография – в полость пузыря вводится контрастное вещество и в процессе мочеиспускания проводится ряд рентгеновских снимков.
- Цистоскопия – помогает оценить устья мочеточников и слизистую мочевого пузыря.
- Урофлоуметрия – позволяет определить скорость движения мочи.
Мочеточник
Мочевой пузырь
Методы диагностики
- общий анализ мочи и крови;
- ультразвуковое исследование мочевыделительной системы;
- цистография;
- урография экскреторная;
- урофлоуметрия.
Урофлоуметрия – измерение скорости мочеиспускания. Данный метод считается самым простым, но малоинформативным. Цистография – наилучший метод по информативности. Благодаря данному исследованию, несложно установить наличие патологии. Все методы диагностики выбираются на усмотрение специалиста исходя из сложности течения заболевания
Анализ мочи
Моча исследуется на наличие гнойных клеток, других признаков мочевой инфекции, наличие белка, указывающего на повреждение почек.
УЗИ брюшной полости
Это тест изображения с использованием звуковых волн). Щуп осторожно прижимается к коже, на которую наносится желе, чтобы обеспечить хороший контакт. Ультразвук является безболезненным, неинвазивным, безвредным. Его можно легко проводить как детям, так и пожилым людям
УЗИ, проведенное на 20 неделе беременности, может выявить увеличенные, опухшие почки у плода. Эти дети исследуются на пузырно мочеточниковый рефлюкс после рождения.
Тест определяет размер, форму почек, выявляет увеличенные мочеточники. Он также показывает, полностью ли опустошен мочевой пузырь. Однако ультразвук не может сказать, присутствует ли пузырно мочеточниковый рефлюкс. Поэтому требуются другие исследования.
Цистограмма с мочеиспусканием (MCG)
Миктурация означает выделение мочи. Цистограмма относится к визуализации мочевого пузыря. При микротуральной цистоуретрограмме (MCUG) полая трубка (катетер) вводится в мочевой пузырь из мочеиспускательного канала. Вводится рентгеноконтрастный краситель.
Когда человек передает мочу, получаются изображения мочевого пузыря. Это исследование определяет наличие рефлюкса. С его помощью оценивается необходимость операции.
Внутривенная урограмма (IVU) / Внутривенная пиелограмма (IVP)
При IVU / IVP изображения снимаются серией рентгеновских снимков после введения рентгеноконтрастного красителя в руку. Этот тест может не показать наличие рефлюкса VU со 100% уверенностью.
Другие тесты
- Цистоскопия. В некоторых случаях внутреннюю часть мочевого пузыря можно визуализировать с помощью специализированного цистоскопа. Во время цистоскопии, выполняемой урологами, врач видить аномальные мочеточники, делает снимки во время процедуры. Она показывает наличие ПМР.
- Радиоизотопное сканирование. Специализированное сканирование изображений, выполняемое путем введения слегка радиоактивной жидкости в мочевой пузырь через трубку. Подобно MCUG, изображения получаются, когда у пациента проходит моча. Радиационное облучение эквивалентно или меньше, чем в MCUG.
- DMSA (димеркаптосукциновая кислота) и МРТ Urogram. Передовые методы визуализации, которые используют, если другие не являются диагностическими.
Профилактика заболевания
Для начала, при проведении профилактических мероприятий, нужно пресечь и купировать любой воспалительный процесс, вызванный застоем урины.
После этого стоит рассмотреть и также подвергнуть лечению любое последствие, которое повлёк ПМР, как-то:
- пиелонефрит;
- мочекаменная болезнь;
- цистит и так далее.
Далее уже рассматривается возможность убрать или сдержать разрушительное действие патологии на организм.
Важно помнить, что всем пациентам настоятельно рекомендован отказ от сильно соленой пищи, а также предписано диетическое питание. https://www.youtube.com/embed/hz38x3yd2uI