Доа
Содержание:
- Насколько эффективна физиотерапия
- Как вылечить деформирующий остеоартроз
- Симптомы остеоартроза коленного сустава
- Начальная стадии болезни
- Голеностопный артроз
- Первая степень остеоартроза
- Причины появления деформирующего остеоартроза
- Питание
- Симптомы
- Причины
- Профилактические рекомендации
- Методики лечения
- Обследование: артроскопия
- Лечение
- Причины появления
- Методы диагностики
- Профилактика остеоартрита колена
- Причины
Насколько эффективна физиотерапия
В ортопедии физиотерапевтические процедуры назначают для стимуляции кровообращения и обмена веществ в тканях сустава. Это помогает замедлить дегенеративные процессы в суставных хрящах. Вместе с ЛФК, которая укрепляет мышцы, физиотерапия заметно улучшает функциональное состояние суставов. Подобное лечение есть смысл использовать только на I—II стадиях артроза.
Эффективность разных методов физиотерапии (данные Агентства, 2012 год):
- упражнения для повышения мышечной силы. При правильном выполнении укрепляют мышцы ног, облегчают боль и улучшают подвижность сустава;
- мионейростимуляция. Малоэффективна в борьбе с остеоартрозом 3 степени коленного сустава. Облегчает боль на небольшой период. Вскоре после окончания курса лечения болезненные ощущения усиливаются;
- водная гимнастика. Временно улучшает общее самочувствие больных и снимает некоторые физические ограничения;
- ношение ортопедических приспособлений, криотерапия, магнитотерапия, диатермия. Как выяснилось, эти методики неэффективны в лечении артроза.
Как вылечить деформирующий остеоартроз
Основные цели лечения деформирующего остеоартроза — устранение всех симптомов, предупреждение распространения деструктивно-дегенеративного процесса на здоровые хрящи, кости, связки. К терапии практикуется комплексный подход. Пациентам назначается прием препаратов, массаж, электрофорез с анестетиками, ЛФК. Для ортопедической коррекции им показано ношение мягких, полужестких, а в некоторых случаях — жестких ортезов.
Медикаментозная терапия
При острых болях внутримышечно вводятся нестероидные противовоспалительные средства (НПВС) — Мелоксикам, Вольтарен, Кеторолак. Если применение инъекционных растворов оказалось малоэффективным, пациентам назначаются медикаментозные блокады с глюкокортикостероидами (Дипроспан, Триамцинолон, Метилпреднизолон) и анестетиками (Новокаин, Лидокаин). Умеренные боли устраняются приемом таблеток НПВС. Это Целекоксиб, Найз, Эторикоксиб, Кеторол, Ибупрофен. В терапии деформирующего остеоартроза используются и такие препараты:
- миорелаксанты — Сирдалуд, Мидокалм, Баклосан, Толперизон;
- средства для улучшения кровообращения — Пентоксифиллин, Эуфиллин, Ксантинола Никотинат;
- препараты с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит.
В лечебные схемы включаются хондропротекторы Артра, Терафлекс, Структум, Хондроксид, Алфлутоп. При остеоартрозе 1 степени тяжести они частично восстанавливают хрящевые ткани, в остальных случаях — замедляют дегенеративные изменения всех суставных структур.
Местное
Мази, гели, бальзамы, в том числе БАД, применяются для устранения слабовыраженных болей. Они обычно возникают в период ремиссии после переохлаждения, повышенных физических нагрузок, во время гриппа ил ОРВИ. Наружные обезболивающие средства также могут быть назначены в подостром периоде для снижения доз системных препаратов, нередко токсично воздействующих на внутренние органы.
| Мази для лечения деформирующего остеоартроза | Наименования лекарственных средств | Терапевтическое действие |
| НПВС | Вольтарен, Ортофен, Фастум, Быструмгель, Долгит, Диклофенак, Артрозилен, Индометацин | Обезболивающее, противовоспалительное |
| Средства с согревающим действием | Капсикам, Випросал, Капсикам, Наятокс, Апизартрон, Скипидарная мазь, Эфкамон | Улучшающее кровообращение, анальгетическое |
| Хондропротекторы | Хондроитин-Акос, Хондроксид, Терафлекс | Стимулирующее частичное восстановление хрящей |
| БАД | Бальзамы Дикуля и Софья, Артроцин, Артро-Актив, Акулий жир, Хонда | Улучшающее общее состояние суставов |
Симптомы остеоартроза коленного сустава
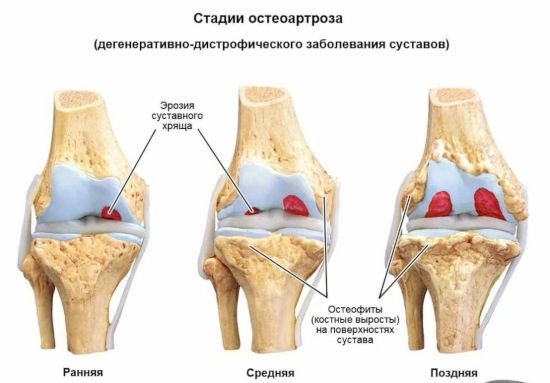
При развитии болезнь проходит три стадии, и каждая из них имеет свои отличительные признаки. В этой статье мы рассмотрим лишь первые две стадии заболевания. Лечение на этих этапах чаще всего консервативное, и пациенту удается обойтись без хирургической операции. Третья степень остеоартроза характеризуется практически полной потерей функции пораженного органа. Единственным способом вернуть пациенту возможность активной жизни на этой стадии является эндопротезирование – замена сустава искусственным имплантом.
Остеоартроз коленного сустава первой степени
В начальной стадии заболевания основным симптомом является боль. Неприятные ощущения возникают при значительной физической нагрузке (например, при длительной ходьбе или занятиях спортом). После отдыха боль уходит. Ночью человек спит спокойно – в это время болезнь его не беспокоит. Одновременно появляется ощущение стянутости кожи непосредственно под коленным суставом. После длительного статического положения возникает некоторая скованность движений, которая быстро проходит. Подвижность сустава практически не ограничена. Лечение патологии на этом этапе только консервативное.
Появилась боль в коленном суставе при ходьбе или после сна? Обратитесь к врачу!
В первой стадии заболевания пациенты редко обращаются к врачу, считая проблему не стоящей внимания. Между тем помочь больному куда как проще именно в этот период, пока патологический процесс не начал прогрессировать. Иногда остеоартроз выявляется при прохождении медосмотров или при обследовании по поводу другого заболевания.
Остеоартроз коленного сустава 2 степени
Во второй стадии болезни боль становится сильнее и дает о себе знать гораздо чаще. Неприятные ощущения в колене возникают уже после незначительной нагрузки (в том числе и во время обычных неспешных прогулок). Постепенно развивается видимая деформация сустава, меняются его контуры, уменьшается возможность активных движений в колене. Во время ходьбы многие больные ощущают хруст в пораженном суставе. Большинство обращений к врачу случается именно на второй стадии болезни. В этот момент пациенты понимают, что в организме что-то не так, и желают избавиться от боли. Лечение остеоартроза второй степени заключается в применении противовоспалительных препаратов и других средств, возвращающих подвижность суставу.
Начальная стадии болезни
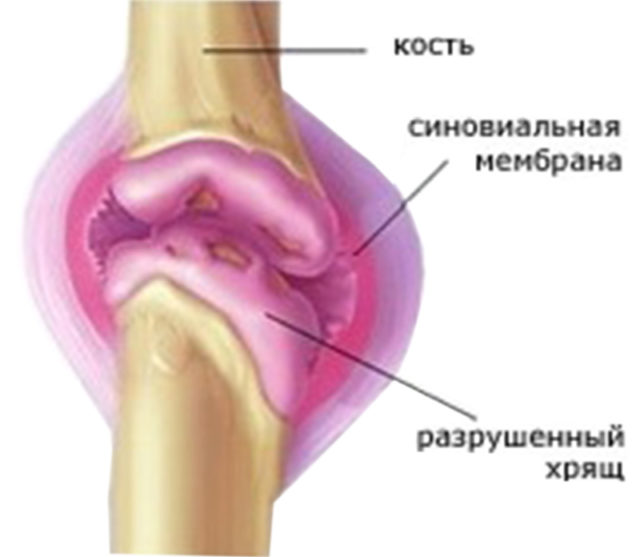
Дистрофическое заболевание коленных суставов, обусловленное поражением хрящевой ткани, приводит к возникновению трещин и утрате эластичности в области колен. Начало заболевания сопровождается микроуровневыми патологическими изменениями в области суставного хряща, что никак не проявляется, а только приводит к нарушению питания хрящевых клеток, которые вследствие этого начинают гибнуть.
Разрушающий процесс добирается до области менисков, суставных связок и околосуставной сумки, если лечение остеоартроза коленного сустава и профилактические мероприятия на первых парах не выполнялись.
Остеоартроз коленного сустава 1 степени проявляется следующей симптоматикой:
- Чувство дискомфорта в области колена;
- Появление болей после нагрузки;
- Незначительное ограничение двигательной амплитуды;
- Быстро возникающая утомляемость ног.
На снимках, проведенных при помощи диагностических исследований можно наблюдать незначительное сужение в области суставной полости. С развитием заболевания наблюдается стирание суставного хряща, что приводит к образованию костных наростов и выростов, а также сопровождается деформацией коленного сустава, что характерно уже для 3 и 2 стадии остеоартроза.
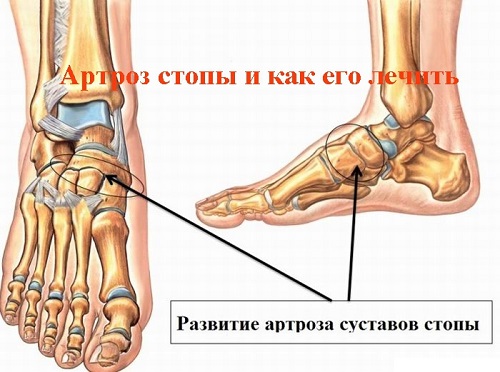
Голеностопный артроз
Данный вид артроза поражает голеностопные хрящевые ткани, которые больше всего подвергаются нагрузке и относятся к самыми активным суставам опорно-двигательного аппарата. Поэтому проблемы с ним могут возникать в любом возрасте.
Голеностопный артроз
Основными причинами развития голеностопного артроза являются:
- чрезмерные физические нагрузки;
- ожирение;
- травмы;
- ношение неудобной обуви;
- возрастные изменения в организме;
- нарушенный обмен веществ;
- наследственная предрасположенность;
- другие заболевания опорно-двигательной аппарата.
Нужно отметить, что голеностопный артроз является самыми распространенным заболеванием среди спортсменов, увлекающихся силовыми упражнениями.
Симптоматика
Голеностопный артроз также имеет 3 степени развития. В самом начале активизации патологии симптоматика отсутствует. Отмечаются только повышенная утомляемость и ноющие боли в ногах во время сна.
Но когда болезнь переходит во 2 стадию, появляются следующие симптомы:
- боль – возникает не только во время активности, но и в состоянии покоя;
- гиперемия кожных покровов, местное повышение температуры (указывают на развитие воспаления);
- отек конечности;
- ухудшение двигательных функций;
- возникновение метеозависимости.
При переходе голеностопного артроза в 3 степень, боли становятся постоянными. Это связано с окостенением хрящей, что также провоцирует появление характерного хруста во время двигательной активности. Отсутствие лечение болезни на данной стадии приводит к инвалидности – полному обездвиживанию сустава.
Диагностика и лечение
Для диагностики голеностопного артроза применяется рентгенологическое исследование. Оно позволяет увидеть степень сужения суставной щели, а также образовавшиеся остеофиты. Если болезнь находится на 1 или 2 стадии и ренография не позволяет дать точную оценку состояния пораженных тканей, проводится МРТ.
Лечение голеностопного артроза – длительный и сложный процесс. Результаты оно дает только на начальной стадии развития болезни. Когда уже произошли дегенеративно-дистрофические изменения в суставе, терапия сводится к приостановке прогрессирования заболевания и снятие симптоматики.
Лечение патологии осуществляется по такой же схеме, как и терапия гонартроза. На 1 и 2 стадии применяются консервативные методики, 3 степень болезни требует только хирургического вмешательства.
Для облегчения болевого синдрома применяются глюкокортикостероиды («Кеналог», «Гидрокортизон»). Такие препараты помогают быстро, но используют их редко. Объясняется это побочными действиями, а также высоким риском развития на фоне лечения остеопороза (глюкокортикостероиды разрушают костные ткани).
Глюкокортикостероиды для облегчения болевого синдрома
Поэтому в качестве обезболивающих препаратов чаще всего применяются НПВС. Но используют их минимальными курсами (до 5 дней), т. к. они вызывают привыкание и могут провоцировать развитие патологий со стороны ЖКТ.
Когда удается победить фазу обострения, лечение голеностопного артроза направляется на восстановление хрящевой ткани. Для этого применяются хондропротекторы. Также используются медикаменты, улучшающие кровообращение и укрепляющие сосудистые стенки («Трентал», «Троксевазин», «Детралекс»), т. к. это обеспечивает нормализацию питания хрящевых тканей. А для улучшения свойств синовиальной жидкости применяются внутрисуставные инъекции гиалуроновой кислоты («Ферматрон», «Остенил»).
Первая степень остеоартроза
Распознать остеоартроз 1 степени несложно, если пациент вовремя обратиться к специалистам. Однако признаки болезни в начальном периоде настолько эпизодичны и неопределенны, что человек относит их не к серьезной проблеме, а к временному дискомфорту. Внешний вид изменений при первой степени показан на фото:
Боль в суставе руки или ноги возникает одномоментно, и не вызывает у пациента тревоги, он связывает ее с усталостью или другими недугами. Понять, что организм уже атакует остеоартроз, на первой стадии невозможно. Естественно, что человек не спешит отправиться в больницу и выяснить причины болевого синдрома, а недуг, меж тем, спокойно развивается, нанося все больший ущерб здоровью.
Если провести рентгенологическое исследование, то оно ясно покажет присутствие незначительных, но тревожных негативных изменений
Вот почему так важно не пропустить первые сигналы остеоартроза:
- затруднение в движениях, сопровождающееся болью;
- болевой синдром во время физической активности и полное исчезновение признаков недуга при покое;
- щелчки в пораженном суставе при движении;
- резкая боль при широких махах рукой или ногой.
В 1 стадии остеоартроза ритм жизни человека не изменяется, скрытые нарушения костной ткани еще не сказываются на комфорте. Мышцы действуют в полную силу, и походка остается все такой же легкой и красивой, лишь иногда лицо пациента кривится от боли.
Причины появления деформирующего остеоартроза
Первичным деформирующим остеоартрозом называется патология, развивающаяся без каких-либо причин. Вторичное заболевание часто бывает спровоцировано повышенными нагрузками на сустав. Из-за них микротравмированные ткани не успевают восстанавливаться, что и становится толчком для разрушения хрящевой прослойки. Исследователи выделяют и такие причины развития остеохондроза:
- предшествующие травмы — переломы, вывихи, разрывы мышц, повреждения связочно-сухожильного аппарата;
- эндокринные заболевания, например, сахарный диабет, гипотиреоз;
- нарушения кровообращения в области сустава;
- системные воспалительные патологии — склеродермия, красная волчанка, подагра, ревматоидный артрит.
Питание
Необходимо чаще употреблять следующие продукты
- маложирные рыбу и мясо;
- кисломолочные продукты;
- фрукты и овощи;
- зелень;
- миндаль, кедровые орехи;
- студни и желе.
Ограничить в диете следует такие продукты, как:
- жирное мясо (свинина, баранина);
- цитрусовые и кислые фрукты, соки из них;
- специи;
- цельное молоко;
- некоторые овощи (красный перец, белокочанную капусту, помидоры).
Животные жиры (говяжий и свиной жир, сливочное масло) в большей части надо заменить растительными маслами. Например, оливковым, подсолнечным, горчичным. Питание по возможности следует максимально разнообразить.

Симптомы
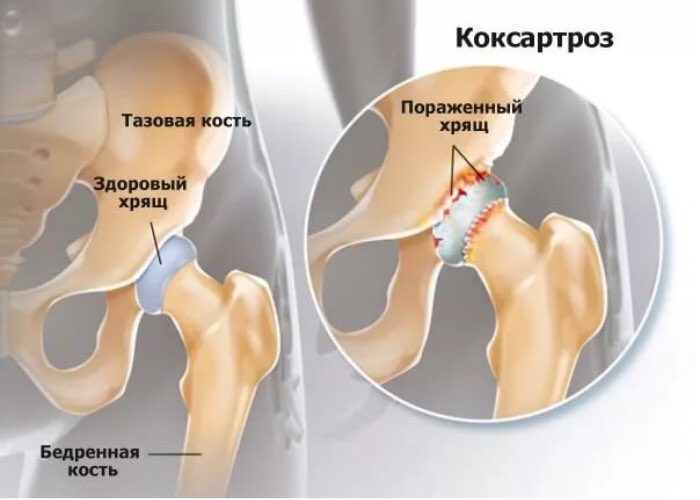
Ведущие симптомы артроза тазобедренного сустава — боли при ходьбе в области бедра, иррадиирущие в пах, коленное сочленение. Человек страдает от скованности движений, тугоподвижности, особенно в утренние часы. Чтобы стабилизировать сустав, больной начинает прихрамывать, изменяется его походка. Со временем из-за мышечной атрофии и деформации сочленения конечность заметно укорачивается. Еще один характерный признак патологии — ограничение отведения бедра. Например, трудности возникают при попытках сесть на табурет, расставив ноги в стороны.
Для артроза первой степени тяжести характерны периодические боли, возникающие после интенсивных физических нагрузок. Они локализуются в области сочленения и исчезают после продолжительного отдыха.
При артрозе второй степени тазобедренного соединения выраженность болевого синдрома нарастает. Дискомфортные ощущения возникают даже в состоянии покоя, распространяются на бедро и пах, усиливаются при подъеме тяжести или повышении двигательной активности. Чтобы устранить боли в тазобедренном суставе, человек начинает едва заметно хромать. Отмечается ограничение движений в суставе, особенно при отведении и внутренней ротации бедра.
Артроз третьей степени характеризуется постоянными сильными болями, не стихающими в дневные и ночные часы. При движении возникают затруднения, поэтому при ходьбе человек вынужден использовать трость или костыли. Тазобедренное сочленение тугоподвижное, наблюдается значительная атрофия мышц ягодиц, бедер, голеней. Вследствие слабости отводящих бедренных мышц происходит смещение тазовых костей во фронтальной плоскости. Для компенсации произошедшего укорочения ноги больной при передвижении наклоняется в сторону поврежденной конечности. Это провоцирует сильное смещение центра тяжести и увеличение нагрузок на сочленение. На этой стадии артроза развивается выраженный анкилоз сустава.
| Степени | Рентгенографические признаки |
| Первая | Изменения выражены не резко. Суставные щели умеренно, неравномерно сужены, отсутствует деструкция поверхности бедренной кости. На наружном или внутреннем крае вертлужной впадины наблюдаются незначительные костные разрастания |
| Вторая | Высота суставной щели существенно уменьшена из-за ее неравномерного сращения. Костная головка бедра смещена кверху, деформирована, увеличена, ее контуры становится неровными. Костные наросты формируются на поверхности внутреннего и внешнего краев суставной ямки |
| Третья | Наблюдается полное или частичное сращение суставной щели. Головка бедренной кости сильно расширена. Множественные костные наросты расположены на всех поверхности вертлужной впадины |
Причины
Остеоартроз коленного сустава относится к полиэтиологическим заболеваниям. Среди основных причин можно выделить:
- Факторы травматического генеза (ушибы/травмы коленного сустава, локальные вывихи, повреждения связочного аппарата (растяжения/разрывы); травмы менисков с разрывами, смещениями; переломы диафизов большеберцовой/бедренной костей, сросшиеся с деформацией; хирургические вмешательства).
- Врожденные аномалии костно-суставно аппарата/мышц коленного сустава (гипермобильность сустава, деформация голени, вальгусная/варусная деформации, слабость бедренных мышц, врожденный вывих надколенника, костно–суставные дисплазии и др.).
- Метаболические (гемохроматоз, ожирение, охроноз, болезнь Гоше/Вильсона).
- Эндокринологические (гипотиреоз/гиперпаратиреоз, акромегалия, сахарный диабет).
- Воспалительные заболевания суставов/костей (артриты любой этиологии, подагра, болезнь Педжета, гемартрозы).
- Болезни, обусловленные отложением пирофосфата кальция (апатитная артропатия/хондрокальциноз).
- Нейродистрофические изменения в суставах/костях (суставы Шарко).
К предрасполагающим факторам развития заболевания относятся: избыточная масса тела, пожилой возраст, низкая физическая активность, постменопауза, высокая нагрузка на коленные суставы (шахтеры, спортсмены, танцоры), продолжительная микротравматизация, ослабление скелетной околосуставной мускулатуры.
Профилактические рекомендации
К мерам первичной профилактики относятся исключение нагрузок на сустав, своевременное лечение инфекционных, эндокринных, системных воспалительных заболеваний. Необходимо обязательно обращаться к травматологу даже при кажущихся незначительными травмах плеча. Врачи рекомендуют отказаться от курения, включить в рацион жирную рыбу, свежие овощи, фрукты, богатые жиро- и водорастворимыми витаминами.
Для предупреждения обострений остеоартроза следует не переохлаждаться, пользоваться эластичными, в том числе согревающими бандажами. Избежать рецидивов помогут ежедневные занятия лечебной физкультурой.
Методики лечения
Артроз коленного сустава 3 степени тяжести не поддается полному излечению. Чтобы остановить дальнейшую деформацию костей, пациентам показано ношение эластичных бандажей с жесткой или полужесткой фиксацией. Использование таких ортопедических приспособлений исключает воздействие повышенных нагрузок на колено, предупреждает еще большее истирание костных поверхностей.
Лечебная физкультура
Из-за болей, возникающих при движении, человек щадит колено, нагружая другую ногу. А это приводит к атрофии мышечных волокон и еще большей нестабильности сустава. Поэтому дозированные физические упражнения необходимы на всех этапах лечения артроза 3 степени — до и после хирургического вмешательства.
К тренировкам приступают сразу после острых болей и (или) воспалительного процесса. При гонартрозе столь высокой степени тяжести пациентам рекомендованы занятия в реабилитационном центре на специальных тренажерах, в том числе виброкушетках. Врач контролирует выполнение упражнений, помогает правильно дозировать нагрузки.
Положительные и негативные последствия применения препаратов
Препараты различных групп применяются в терапии гонартроза высокой степени тяжести только для симптоматического лечения — устранения болей и воспалительных отеков, расслабления скелетной мускулатуры. В терапевтические схемы включаются НПВС, миорелаксанты, мази с согревающим действием. Назначаются и системные хондропротекторы. Они не восстанавливают хрящевые ткани колена (как при артрозе 1 степени), а только замедляют прогрессирование патологии.
Операция: плюсы и минусы
Сразу после диагностирования гонартроза 3 степени тяжести врач объясняет больному, что консервативное лечение малоэффективно. Ему могут быть назначены эндопротезирование, артропластика, артродез. У всех этих методов хирургического лечения есть свои преимущества и недостатки. Меньше всего минусов у замены сустава имплантатом.
| Характеристики эндопротезирования коленного сустава | |
| Преимущества | Недостатки |
| Значительное снижение выраженности болей, а затем их полное устранение | Необходимость замены искусственного сустава примерно через 15 лет |
| Восстановление прежнего объема движений | Возможные остаточные дискомфортные ощущения при ходьбе |
| Улучшение качества жизни, возвращения работоспособности | Развитие осложнений, например, тромбоза глубоких вен |
Эндопротезирование
Единственным результативным методом терапии является эндопротезирование — замена коленного сустава эндопротезом. После хирургического вмешательства пациент может вести активный образ жизни. Часто даже снимается инвалидность, так как человек возвращается на работу.
В зависимости от степени деформации колена эндопротезирование может быть частичным или тотальным. Операция проводится под общей анестезией и длится в среднем 2 часа. Сразу после замены сустава начинается реабилитация с помощью специальных тренажеров. Полное восстановление всех функций коленного сустава происходит за 3-6 месяцев.
Другие методы
Артропластика — операция, которая проводится для воссоздания правильной формы суставных поверхностей. Во время хирургического вмешательства врач иссекает спайки, обездвиживающие сочленение, удаляет сформировавшиеся костные наросты. Устанавливаются имплантаты из собственных тканей пациента (кожа, фасции) или синтетических материалов (капрон, лавсан). Артропластика не всегда эффективна при сильной деформации костей, образующих сустав.
Артродез — операция закрепления сустава в состоянии полной неподвижности, или искусственный анкилоз. Хирургическое вмешательство показано пациентам с острыми болями, неустранимыми медикаментозно, если по каким-либо причинам есть противопоказания к эндопротезированию.
Применение народных средств
Лечение артроза коленного сустава 3 степени тяжести народными средствами не проводится, так как они не способны устранить выраженную костную деформацию и острые боли. Если после проведения хирургической операции возникают слабые дискомфортные ощущения при перемене погоды или переохлаждении, то врачи разрешают применять компрессы или спиртовые растирания. Но их использование обязательно должно быть согласовано с ортопедом.
Обследование: артроскопия
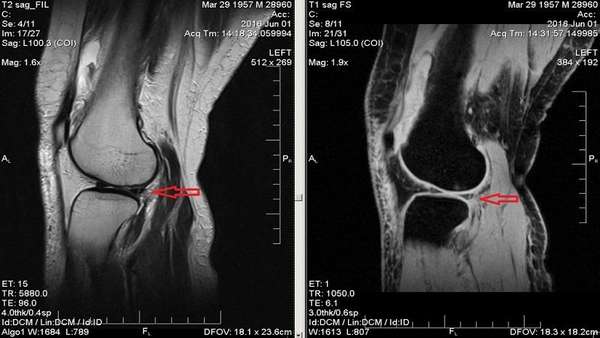
Обследовать внутренние фрагменты коленного сустава визуально невозможно. А на рентгене информации для постановки точного диагноза маловато. Что делать, пациенту, если нужна срочная диагностика патологий сустава? Для этого разработана процедура артроскопии.
Полость сустава.
Артроскоп — медицинский прибор, который оснащен линзами со специальным освещением. Он вводится в небольшой надрез над больным суставом. Через техническое волокно в суставы проникает свет, а миниатюрная камера дает изображение на монитор, где врач-специалист может внимательно осмотреть сустав изнутри, диагностировать предполагаемые патологии, а в некоторых случаях – даже устранить их. Сама манипуляция не слишком болезненна и не потребует длительного времени для последующей реабилитации. А пациент «возвращается в строй» за 2-6 недель.
Лечение
Медикаментозное лечение начинается со снятия болевого локального приступа. Выбор препаратов для лечения заболевания остеоартрит коленного сустава осуществляется врачом каждому пациенту индивидуально по итогу обследования. Оно чаще всего назначается комплексно, включает препараты из групп лекарственных средств:
- обезболивающие и противовоспалительные. Препараты способствуют полному обезболиванию, что значительно улучшает общее состояние пациента – это Ибупрофен, Напроксен, Диклофенак, Мелбек, Ксефокам. Они представлены таблетками, жидкостью для инъекций гелями, мазями. Длительный прием может спровоцировать побочные явления со стороны ЖКТ. Что бы их избежать применяют данные препараты местно.
- уменьшают боли и воспаления, восстанавливают внутрисуставную смазку, улучшают питание хряща внутрисуставным введением кортикостероидов (Дипроспан, Кеналог, Метипред), Гиалуроновой кислоты – это Гиалган, Сингиал, Остенил, Синокорм. Их применение особенно хорошо приносит пользу на начальных стадиях заболевания остеоартрит коленного сустава.
Причины появления
Развитие деформирующего остеоартроза редко бывает спровоцировано каким-либо одним внешним или внутренним фактором. Причинами преждевременного разрушения хрящевых тканей могут становится воспалительные, в том числе ревматические и инфекционные заболевания, предшествующие травмы, малоподвижный образ жизни, расстройства кроветворения.
Лишний вес
У полных людей при движении коленные суставы подвергаются избыточным нагрузкам, что приводит к микротравмированию связок, сухожилий, периартикулярных мышц и хрящевых тканей. При ожирении существенно повышается риск повреждения менисков при падении или сильном ушибе. Эти хрящевые структуры у взрослых полностью не восстанавливаются, поэтому работа сустава нарушается. А в сочетании с варикозным расширением вен, от которого часто страдают люди с лишним весом, вероятность развития остеоартроза значительно возрастает.
Похудеть нужно, ведь чем больше масса, тем сильнее нагрузка на суставы.
Возраст
По мере естественного старения организма регенерационные процессы замедляются. Хрящи не успевают своевременно восстанавливаться после микротравмирования, поэтому образуется все больше поврежденных участков. Подобное состояние суставных структур особенно характерно для людей после 40 лет, активно занимающихся спортом и не снижающих нагрузок на колени с учетом возраста. Ситуация усугубляется уменьшением выработки в организме коллагена, обеспечивающего прочность, эластичность связок и сухожилий.
Смертельной опасности диагноз не несет, но существенно осложнить движение может.
Наследственность, врожденные патологии
Ученые предполагают, что в развитии первичного остеоартроза играет роль наследственная предрасположенность. Патология нередко диагностируется у пациентов с гипермобильностью суставов, в организме которых вырабатывается особый («сверхрастяжимый») коллаген. Из-за повышенной эластичности связок они часто страдают от вывихов даже при неловком, резком движении. Впоследствии это и становится причиной разрушения хрящевой прокладки колена.
Высокие нагрузки
Люди, подвергающие свои коленные суставы повышенным нагрузкам, входят в группу риска развития остеоартроза. Сначала микротравмированные хрящевые ткани быстро восстанавливаются. Но с течением времени регенерационные процессы замедляются. Участков с повреждениями становится все больше, что негативно сказывается на работе мышц, связочно-сухожильного аппарата. Чтобы компенсировать возникающие нагрузки, они излишне напрягаются, а их волокна разрушаются.
Травмы, операции, болезни
Даже после грамотного консервативного или хирургического лечения разрывов связок, сухожилий, менисков, внутрисуставных переломов высока вероятность возникновения деформирующего остеоартроза. Это объясняется формированием рубцов, состоящих из соединительных тканей, лишенных функциональной активности. Часто человек недооценивает серьезность травмы и не обращается за медицинской помощью. Из-за неправильного сращения связок или менисков через 2-5 лет коленный сустав поражается остеоартрозом.
Методы диагностики
Сначала врач проводит осмотр и изучает историю болезни. На начальной стадии остеоартроз коленного сустава порой невозможно определить по внешнему виду. После установки предварительного диагноза требуются следующие исследования:
- Рентгенография. Является эффективным методом при диагностике остеоартроза. На начальной стадии имеется незначительное сужение суставной щели.
- УЗИ. При помощи него можно определить поражение близлежащих мышц, связок и других структур.
- МРТ. Достаточно информативный метод исследования, позволяющий оценить состояние близлежащих мягких тканей.
- Артроскопия. Самый информативный метод диагностики, при помощи которого оценивается состояние сустава изнутри. Также в дальнейшем может использоваться при проведении операции.
После постановки диагноза назначается лечение. Также может потребоваться консультация других специалистов, чтобы определить наличие сопутствующих заболеваний.
Профилактика остеоартрита колена
Человеку, которому поставили диагноз остеоартрит коленного сустава, нужно изменить образ своей жизни и придерживаться правил:
- употребление продуктов питания богатых микроэлементами и витаминами;
- отказ от вредной пищи;
- движение;
- ношение удобной желательно ортопедической обуви;
- своевременная диагностика и лечение различных болезней.
В случае, если возникли необратимые изменения, началось разрушение хряща, а терапия не принесла результата, единственный способ вернуть способность движения – хирургическое вмешательство
Важно помнить, что только своевременное обращение к специалисту дает гарантию сохранить организм от приобретения такой болезни, как остеоартрит колена
Причины
Почему запускается патологический процесс? Деформирующий гонартроз коленного сустава может развиваться как самостоятельное заболевание или возникать на фоне другой патологии.
Причины следующие:
- генетическая предрасположенность;
- врожденные пороки развития суставных структур;
- регулярные физические нагрузки (занятие спортом, подъем тяжестей или работа, связанная с постоянным передвижением);
- вредные привычки;
- нарушение обменных процессов;
- болезни сосудистой системы;
- травмы;
- оперативное вмешательство на коленном сочленении;
- сидячий образ жизни;
- нарушение гормонального фона, в частности, проблемы с выработкой гормона эстрогена;
- слишком большой вес;
- возрастные изменения (наблюдаются у пациентов в возрасте после 60 лет);
- нарушение работы эндокринной системы.
В ходе диагностики гонаррозта важно выяснить причины его появления