Симптомы опухоли яичника у женщин, диагностика, лечение. виды новообразований
Содержание:
- Врачи, занимающиеся лечением этой болезни
- Стадии патологии
- Можно ли вылечить рак яичников
- Диагностика Рака яичников:
- Новообразования яичников: что это и почему возникают
- Опухоль яичников у женщин: симптомы и лечение
- Классификация опухолей яичников
- Формы новообразований
- Методы выявления опухолей яичников
- 3) Опухоли из ткани, покрывающей фолликул, и зернистого слоя фолликула:
Врачи, занимающиеся лечением этой болезни
Лечением опухоли яичников занимаются гинекологи и хирурги, поскольку речь идет о комплексном восстановлении женского организма. Гинеколог обычно определяет проблему, используя современное оборудование. Он вычисляет, на какой стадии находится пациентка и как лучше удалить опухоль, чтобы причинить минимальный вред ее организму. Гинеколог также проводит профилактические меры и занимается полным восстановлением и выздоровлением пациентки. Что касается хирурга, то он выполняет хирургическое вмешательство, без которого невозможно избавиться от заболевания. Консультируясь друг с другом, врачи находят наиболее выгодный вариант лечения болезни.
Не посетив первичный прием, совершенно невозможно предугадать, какой именно специалист из всех работников клиники займется лечением. Все дело в том, что от стадии и вида заболевания зависит и то, какой доктор будет заниматься лечением. Чтобы иметь малейшее представление, можно ознакомиться со списком врачей клиники.
Стадии патологии
Кроме классификации и определения типа опухоли, для назначения правильного лечения основываются на стадии заболевания. Всего у злокачественного процесса их четыре, и на каждой из них патология сопровождается своими признаками, усиливающимися со временем.
Итак, разделение на стадии происходит по следующим принципам:
| первая | поражение развивается только в тканях яичника (правого, левого); |
| вторая | начинается рост опухолевого образования с распространением на парный орган и на близлежащие (например, фаллопиевы трубы, матку); |
| третья | наблюдается процесс метастазирования злокачественных клеток на лимфоузлы и органы малого таза; |
| четвертая | обнаружены отдаленные метастазы, они могут быть на почках, печени, в легких, в костных тканях, т.е. злокачественные клетки распространяются с кровью и током лимфы, поэтому поражению может подвергаться любая анатомическая структура. |
Можно ли вылечить рак яичников
Рак яичников лечится комбинацией хирургического и химиотерапевтического лечения. Целью операции является максимально полное удаление опухолевой массы, а химиотерапия уничтожает оставшиеся злокачественные клетки и снижает вероятность рецидива или прогрессирования патологии.
Хирургическая операция
Объем вмешательства зависит от стадии процесса. Рак яичников первой стадии допускает удаление пораженного органа и маточной трубы. Это позволяет на время сохранить второй яичник и, при желании, женщине родить ребенка. После этого проводится овариогистерэктомия. Показания к такому лечению очень ограничены. В основном стандарт операции предполагает удаление матки, яичников, маточных труб, лимфоузлов и резекцию большого сальника (это позволяет предотвратить канцероматоз брюшины при раке и его распространение по брюшной полости). Кроме того, может понадобиться резекция вовлеченных в процесс органов, например, мочевого пузыря или кишечника.
У многих пациенток заболевание диагностируется на распространенных стадиях, когда в процесс вовлекаются органы брюшной полости, отдаленные лимфоузлы, либо имеются метастазы рака яичников за пределами брюшной полости. Тогда лечение начинают с нескольких курсов химиотерапии, а операцию проводят после уменьшения объема опухолевой массы.
Химиотерапия
Как правило, химиотерапия рака яичника проводится после операции, которая не только уменьшит объем опухолевой массы, но и синхронизирует жизненный цикл злокачественных клеток, что позволит добиться большей эффективности лечения.
Подбор препаратов осуществляется на основании гистологического типа новообразования. Например, выбором терапии первой линии при лечении аденокарциномы является комбинация препаратов платины и таксанов. После того как пациентка получит необходимое количество курсов химиотерапии, лечение прекращают и переходят к активному наблюдению для своевременного обнаружения рецидива. Некоторым женщинам по показаниям может назначаться таргетная терапия бевацизумабом.
Свидетельством прогрессирования заболевания является возникновения новых опухолевых очагов по данным УЗИ, КТ или МРТ, и/или рост СА125. Здесь имеет значение вид рецидива:
- платиночувствительный — прогрессирование опухоли началось не ранее, чем через 6 месяцев после прекращения ХТ. В этом случае можно продолжать лечение препаратами платины, но в комбинации с другими, ранее не использовавшимися препаратами. Если от момента прекращения лечения прошло более года, можно использовать химиотерапию 1 линии;
- платинорезистентный — опухоль начала прогрессировать ранее, чем через полгода от момента прекращения лечения;
- платинорефрактерный рецидив — опухоль прогрессирует уже во время ХТ 1 линии.
В двух последних случаях для дальнейшего лечения используют схемы, не содержащие препараты платины. Если и оно не помогает, то ограничиваются поддерживающей терапией.
Диагностика Рака яичников:
Диагностика злокачественной опухоли может быть затруднительной из-за отсутствия патогномоничных симптомов на ранних стадиях заболевания. Злокачественные новообразования не имеют явных клинических признаков, отличающих их от доброкачественных опухолей. В связи с этим в особом внимании нуждаются пациентки группы высокого риска по развитию опухолей яичника. Это женщины с нарушением функции яичников, длительно наблюдающиеся по поводу тубоовариальных воспалительных образований, рецидивирующих гиперпластических процессов эндометрия в постменопаузе, ранее оперированные по поводу доброкачественных опухолей яичников, пациентки с нарушением фертильной функции.
Чаще встречаются двусторонние опухоли, овоидной или неправильной формы, с бугристой поверхностью, плотной консистенции, различной величины, ограниченно подвижные и или неподвижные, безболезненные или чувствительные при пальпации. Заболевание бывает двусторонним в 30-100% случаев. При двусторонних опухолях, как правило, выражен асцит. Ректовагинальное исследование необходимо для определения инвазии ракового процесса в па-раректальную и параметральную клетчатку.
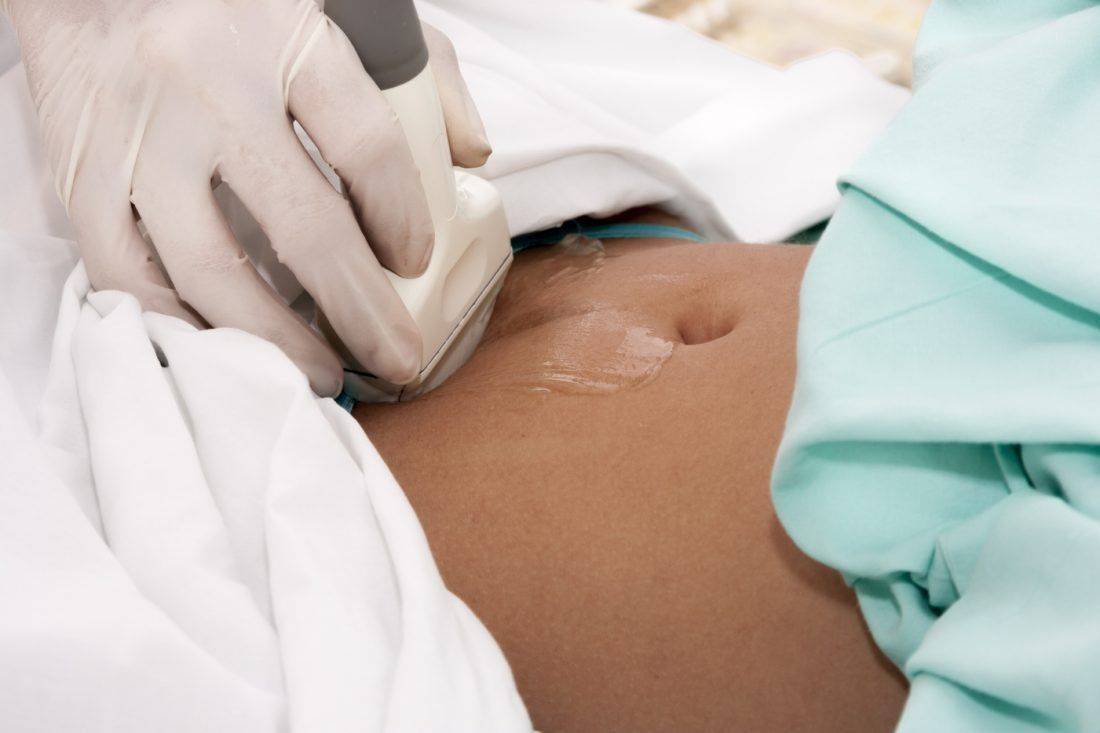
Современная диагностика злокачественных опухолей яичников включает в себя трансвагинальную эхографию с применением акустических излучателей, обладающих высокой разрешающей способностью при непосредственном соприкосновении сканирующей поверхности датчика с исследуемым объектом, и цветовое допплеровское картирование, которое позволяет визуализировать кровоток органа. Измерение кровотока в систолу и диастолу позволяет судить о резистентности кровотока путем вычисления показателей периферического сосудистого сопротивления.
Эхографическая картина отражает объемное образование значительных размеров, неправильной формы, без четко визуализируемой капсулы, с множественными перегородками и разрастаниями. Визуализируемые перегородки, как правило, неодинаковой величины, в малом тазу и в брюшной полости определяется свободная жидкость (асцит).
При цветовой допплерографии в злокачественных опухолях яичника определяют множество сосудов (зоны неоваскуляризации) как по периферии, так и в центральных структурах опухоли на перегородках и в папиллярных разрастаниях с низкой резистентностью кровотока (ИР менее 0,4).
Компьютерная и магнитно-резонансная томография уступают УЗИ из-за сложности исследования и необходимости дорогостоящего оборудования.
На компьютерных томограммах злокачественные новообразования визуализируются как объемные образования, с неровными, бугристыми контурами, с неоднородной внутренней структурой (участки жидкостной и мягкотканной плотности), утолщенной капсулой с внутренними перегородками неодинаковой толщины.
Точно определить стадию рака яичника с помощью МРТ удается не всегда из-за биологических особенностей опухолей. Лапароскопия позволяет произвести биопсию с морфологическим исследованием гистиотипа материала и цитологическое исследование перитонеальной жидкости.
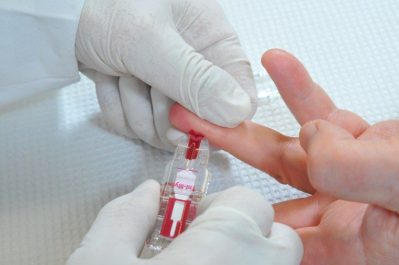
Содержание опухолево-ассоциированных антигенов в сыворотке крови больных коррелирует с течением заболевания. Наибольший интерес представляют маркеры СА-125, СА-19.9, СА-72.4. СА-125 обнаруживается у 78-100% больных раком яичников, особенно при серозных опухолях. Его уровень превышает норму (35 МЕ/мл) только у 1% женщин без опухолевой патологии яичников и у 6% больных с доброкачественными опухолями. Концентрация СА-125 повышена у 82% больных раком яичника. При начальных формах опухолевого процесса специфичность СА-125 невысока, поэтому опухолевый маркер нельзя использовать в качестве скрининг-теста. Большую ценность СА-125 представляет в качестве контроля эффективности лечения распространенных форм заболевания и последующем мониторинге. У 80-85% пациенток диагноз можно установить при помощи перечисленных методов, хотя в ряде случаев окончательный диагноз устанавливается во время лапаротомии.
При обследовании больных с подозрением на злокачественную опухоль яичников применяют:
- УЗИ брюшной полости, щитовидной железы, молочной железы;
- маммографию;
- рентгеноскопию, гастроскопию, позволяющие исключить первичный очаг в желудке или кишечнике, при этом обязательно проводится ирригоскопия;
- рентгеноскопию органов грудной клетки для исключения метастазов.
Стадию злокачественного процесса, кроме перечисленных методов, позволяет уточнить хромоцистоскопия (особенно при больших неподвижных опухолях яичника). Больных с диагностированной или подозреваемой опухолью яичника (независимо от стадии) необходимо оперировать.
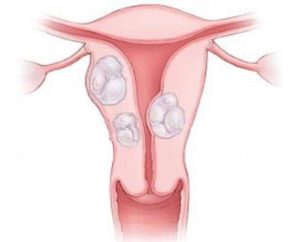
Новообразования яичников: что это и почему возникают
Диагноз «овариальная опухоль» ставит онколог на основании выявленного в яичнике образования, которое может быть разной формы и величины, иметь различное гистологическое строение, то есть состоять из разнообразных клеток. Неоплазия может быть много- или однокамерной, иметь соединительнотканную капсулу или не иметь. Обычно опухоль безболезненна, может быть умеренно смещаемой, консистенция бывает плотной или эластичной. Если образование достигло значительных размеров, женщина сама может его прощупать, особенно утром, при наполненном мочевом пузыре.
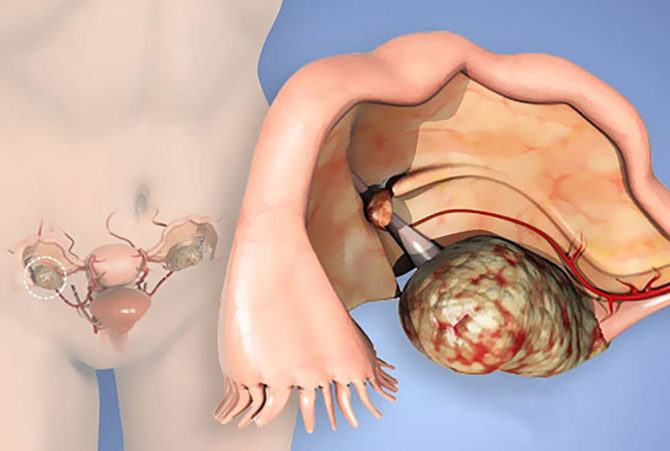
Опухоли яичников отличаются коварством — на ранних стадиях они никак себя не проявляют
В группу повышенного риска входят следующие категории женщин:
- с эндокринными нарушениями:
- ранним (для злокачественных опухолей) и поздним (для доброкачественных образований) наступлением менархе (первых месячных);
- гормональным бесплодием;
- несвоевременным наступлением менопаузы;
- инсулинозависимым диабетом;
- патологиями щитовидной железы;
- ожирением;
- наследственными эндокринопатиями — носительством вируса герпеса и ВПЧ (вируса папилломы человека);
- с воспалительными процессами в придатках и других репродуктивных органах:
- аднекситом;
- оофоритом;
- эндометриозом;
- с неоплазией других органов:
- миомой матки;
- опухолями молочной или щитовидной железы.
Видео: факторы риска появления рака яичников
https://youtube.com/watch?v=X4gFpSeAuSw
Многие исследователи, говоря о причинах доброкачественной и злокачественной неоплазии яичников, склоняются в пользу теории гормональных нарушений. Указывается, что диффузное и очаговое разрастание клеток (гиперплазия и пролиферация) происходит на фоне хронического повышения уровня эстрогенов (гиперэстрогении). Высокий уровень эстрогенов вызывает клеточные модификации с приобретением ими опухолевых свойств в эстрогенчувствительных тканях желёз. Гиперэстрагения может возникать, в частности, по причине нарушения работы гипофизарной системы или возникновения гормонпродуцирующих опухолей надпочечников.
В развитии злокачественных опухолей играют большую роль непрерывные овуляции (созревание и выход яйцеклетки из фолликула), которые связаны с ранним приходом первых менструаций, повышением возраста менопаузы, отсутствием или небольшим количеством беременностей, абортами, сокращением периода лактации. Постоянные овуляции вызывают изменения в эпителиальных клетках тела яичника, что приводит к повреждению ДНК и активации онкогенных факторов.
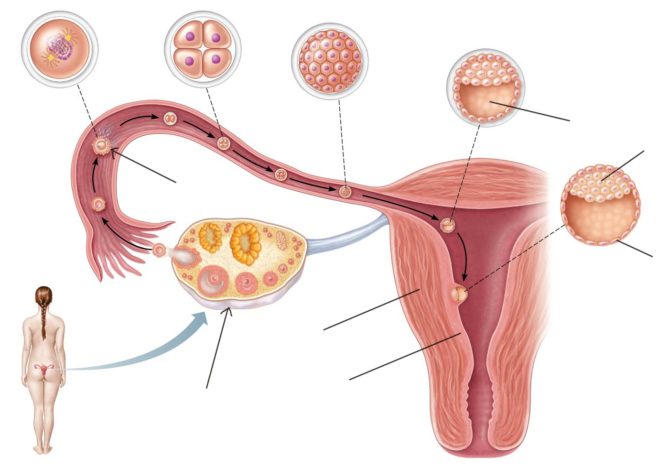
Постоянные овуляции — один из факторов, который способствует возникновению опухолей яичников
Генетический фактор имеет не последнюю роль в развитии неоплазий яичников. Известно, что риск патологии повышается у женщин, имеющих близких родственников с подобными заболеваниями — раком толстой кишки, молочных желёз, репродуктивных органов и т. д.
В возникновении рака яичников большую роль также имеет преморбидный фон, то есть хронические инфекции и наличие предраковых заболеваний, к которым можно отнести доброкачественные овариальные образования. Статистические данные указывают, что часто злокачественная опухоль образуется при имеющемся в анамнезе хроническом воспалительном процессе в придатках матки или проведённой операции по удалению одностороннего доброкачественного образования. При этом рак может возникнуть в другом, сохранённом при хирургическом вмешательстве яичнике.
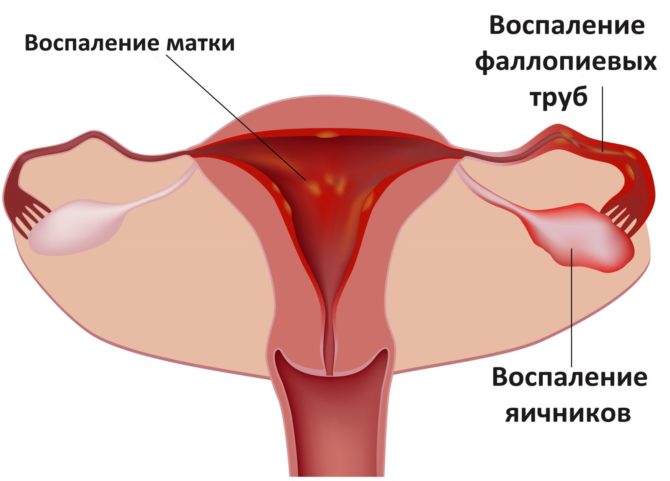
Воспалительные заболевания матки и придатков — факторы, способствующие повышению риска возникновения опухоли яичника
Факторы окружающей среды, негативно сказывающиеся на женском здоровье, можно назвать дополнительными провокаторами онкологических заболеваний. К ним можно отнести производственные вредности, ионизирующее излучение, вредные привычки, неправильное питание.
Опухоль яичников у женщин: симптомы и лечение
Клиническая картина опухоли яичников имеет довольно разнообразную палитру. Среди них можно выделить основные симптомы опухоли яичников у женщин, которые характеризуют наличие новообразований в тазу.
- Опухоль яичника: симптомы боли. Наличие боли различной степени интенсивности, продолжительности внизу живота. Она может быть стабильной и не зависеть от физических нагрузок, либо же меняться при выполнении каких-либо упражнения либо движений.
Например, опухоль левого яичника у женщин симптомы боли будет давать именно слева.
Опухоли яичников: симптомы, касающиеся сексуальной жизни. Болезненный половой акт — диспареуния, Это довольно часто встречающийся симптом, который должен насторожить женщину и направить на консультацию к акушеру-гинекологу для исключения патологические состояния органов малого таза.
Нарушение овариально-менструального цикла — это наиболее распространенный симптом, который свойственен для всех патологических состояний в гинекологической практике. Довольно сложно лишь по данному симптому судить и сказать о наличии опухоли, однако, не стоит мимо своего внимания данную клиническую картину.
Кровянистые выделения из половых путей в середине цикла либо в другой день между менструациями. Такие явления могут вызывать гормонопродуцирующие опухоли.
При увеличении новообразования могут появляться симптомы сдавления смежных органов. Для опухоли яичника это могут быть сдавление кишечника, которые проявляются в запорах, при сильном давлении на мочевой пузырь могут возникать болезненные мочеиспускания либо частые позывы к нему.
При значительном увеличении опухоли в размерах может быть увеличен объем живота.
Бесплодие — это не только признак нарушения овариально-менструального цикла либо регуляции репродуктивной системы. Именно отсутствие беременности при желании ее получить, а также при отсутствии применения средств контрацепции — это признак опухолевых процессов, особенно новообразований, которые имеют гормональную активность.
При метастазировании опухоли может выявляться симптоматика в смежных органов, в которые метастазировала опухоль. Это могут быть и боли в желудке, боли в кишечнике, неврологическая симптоматика.
Могут появляться такие симптомы как одышка, отёки рук ног, варикозное расширение вен нижних конечностей, передней брюшной стенки.
Злокачественные опухолевые образования яичников могут сопровождаться температурной реакции организма в виде гипертермических состояний. То есть состояний, при которых повышается температура тела без каких либо симптомов воспаления либо вирусной инфекции.
Одним из неспецифических симптомов является слабость утомляемость, отсутствие тонуса вследствие развития хронической анемии, снижения уровня гемоглобина в крови. Потеря аппетита, а как следствие — потеря веса, также может свидетельствовать о наличии опухоли.
Симптомы опухоли матки и яичников могут быть и в период завершения репродуктивной функции, то есть в периоде менопаузы. При диагнозе опухоль яичника у женщин симптомы при менопаузе ничем не отличаются от таковых в репродуктивной периоде жизни, однако есть существенный признак, который позволить сразу же заподозрить патологическое состояние и даст повод обратиться к врачу. Всем известным фактом является, то, что климакс характеризуется отсутствием менструаций как минимум на протяжении одного года и более. Именно появление в менопаузе кровянистых выделений из половых путей – это наиболее явный признак новообразований матки и яичников. Не стоит принимать такую симптоматику за какие-то временные нарушения гормонального фона, связанные со стрессами, путешествием либо приемом лекарственных препаратов. Это угрожающий симптом, который может свидетельствовать о злокачественном процессе, локализованным в женских репродуктивных органах.
Лишь своевременное обращение за медицинской помощью позволит не допустить развития патологического состояния и провести терапию на ранних стадиях заболевания.
Классификация опухолей яичников
Опухоли на яичнике у женщин, сформированные теми или иными клетками, получают одноименные названия.
Эпителиальные опухоли
Такие опухоли формируются из эпителия яичника:
1. Серозная опухоль выстлана цилиндрическим и кубическим эпителием, клетки которого выделяют белок. Формируя кисты, опухоли яичников делятся на доброкачественную (серозная аденокистома без полиморфизма, митотической активности) и злокачественную (серозная кистозная аденокарциома, ядра которой атипичны, выражен полиморфизм).
2. Муцинозное новообразование, формирующее кисты, эпителий которых выделяет слизь. Различают муцинозные:
- аденокистому;
- кистозную аденокарциому;
- пограничную опухоль яичников;
- цистаденому (неполиморфные клетки);
- кистозную аденокарциому.
3. Эндометриоидная опухоль имеет большие размеры, формирует массу слабосекреторных желез атипичной формы.
4. Опухоль Бреннера представляет собой скопление опухолевых клеток, окруженное фиброзной стромой.
5. Рак яичника.
Стромальные опухоли яичника
Злокачественные:
- гранулезотекаклеточная опухоль формируется из мезенхимы коры яичника (из стволовых клеток), может выделять эстрогены;
- гранулезоклеточная (доброкачественная и злокачественная в низкой степени) опухоль яичников возникает в до- и послеменструальный периоды, период менопаузы, сопровождается кровотечением;
- опухоли, образованные клетками Сертоли-Лейдига.
Доброкачественные:
- фиброма;
- текома – вид доброкачественной опухоли, выделяющий эстрогены и имеющие в своем составе скопления длинных клеток, содержащих жиры;
- андробластома образуется из мезенхимы, способна выделять андрогены. Проявляется в виде атрофии молочной железы, матки, гирсутизма, высыпаний на лице, огрубления волоса, гипертрофии клитора.
Герминогенная опухоль яичников
1. Дисгерминома – вид опухоли, поражающий женщин до 30-летнего возраста, эффективно удаляется хирургически.
2. Тератома образуется из зародышевых клеток, удаляется хирургически с последующей химиотерапией:
- незрелая (раковая);
- зрелая (нераковая).
4. Хориокарцинома поражает плаценту в период беременности.
5. Опухоль эндодермального синуса поражают яичники в молодом возрасте.
Методы лечения опухолевых образований
Для диагностики новообразований яичников применяют УЗИ, анализ крови, КТ, биопсия, ПЭТ с изотопным сканированием, лапароскопия. Для эффективного лечения неракового образования используют хирургическое вмешательство, в ходе которого ампутируют яичник частично либо полностью.
Формы новообразований
Современная медицина выделяет такие формы опухоли у женщин:
- Гормонпродуцирующие опухоли яичников. Такие новообразования вырабатывают половые гормоны.
- Доброкачественные. Их основные особенности заключаются в медленном увеличении, отсутствии метастаз в другие органы, а также влияния на работу лимфатических узлов. В эту категорию входит серозная форма новообразований.
- Злокачественные. Характеризуются быстрым развитием, поражают другие органы, а также лимфатическую систему.
- Метастатические. Такая опухоль яичника у женщин возникает из-за распространения патологических клеток через кровоток от новообразований, развивающихся в других органах.
Методы выявления опухолей яичников
С целью диагностики применяют гинекологический осмотр, инструментальные и лабораторные методы.
Большие новообразования гинеколог может обнаружить при осмотре пациентки на кресле. При этом определяется расположение опухоли, её размер, чувствительность, консистенция, поверхность. Ректовагинальное обследование проводится для того, чтобы исключить прорастание неоплазии в расположенные рядом органы.
Инструментальные и лабораторные методы диагностики:
-
Обязательно проводят УЗИ органов малого таза, в том числе трансвагинальное, в сочетании с допплерографией — исследованием кровотока в нужной области. Злокачественные опухоли характеризуются образованием новых сосудов, в результате чего кровоток возрастает.
-
Компьютерную томографию назначают с целью уточнения размеров образования, его инфильтрации в другие органы и обнаружения метастазов. Кроме компьютерной, применяют магнитно-резонансную томографию для оценки отдалённых метастазов.
-
ПЭТ (позитронно-эмиссионная томография) основана на визуализации обменных процессов в яичниках посредством радиоактивного маркёра — 18-фтордезоксиглюкозы, которую вводят пациентке внутривенно. Вещество распространяется по организму, интенсивно накапливаясь в злокачественной опухоли и метастазах. Метод очень чувствительный и позволяет выявить рак на молекулярном уровне до появления структурных изменений.
-
Определение опухолевых маркёров в крови не всегда является достоверным методом диагностики. Например, онкомаркёр СА-125 значительно повышен при герминогенных опухолях, он же может повышаться и при эндометриозе, аднексите и даже обострении панкреатита. Но определение повышенного показателя при обследовании после удаления раковой опухоли почти наверняка говорит о рецидиве.
-
Диагностическую лапароскопию проводят для биопсии и последующего гистологического анализа ткани опухоли.
-
По показаниям могут проводиться маммография, рентгенография лёгких, желудка, гастроскопия (исследование желудка), цистоскопия (исследование мочевого пузыря), ирригоскопия или колоноскопия (исследование толстого кишечника), УЗИ щитовидной железы. Эти мероприятия проводят для выявления опухолевых очагов в других органах.
3) Опухоли из ткани, покрывающей фолликул, и зернистого слоя фолликула:
— гранулезоклеточный
рак
— злокачественная
текобластома
— дисгерминома (семинома)
– злокачественная быстрорастущая и
метастазирующая опухоль яичника,
развивающаяся из гоноцитов (первичных
недифференцированных половых клеток).
Обычно дисгерминома развивается в
дисгенетических гонадах у молодых
женщин с отсутствием или недоразвитием
вторичных половых признаков.
4) опухоли из
соединительной ткани яичников:
— тератобластома;
5) метастатические
злокачественные опухоли:
— рак Крукенберга —
первичный очаг при этом может располагаться
в желудке, поджелудочной железе,
кишечнике, желчном пузыре;
— метастатическая
аденокарцинома — метастаз из молочной
железы.