Пигментация (пигментные пятна) на лице и на теле
Содержание:
Причины появления и симптомы меланозов
Меланоз представляет собой патологию, при которой в слоях дермы и органах пигмента меланина. Может быть как физиологическим явлением – кожа темнеет при чрезмерном влиянии ультрафиолета или в период вынашивания плода, так и патологическим – при отклонении в работе внутренних органов и систем, скоплении пигмента там, где его не должно быть.
Заболевание внутренних органов
В этом случае врачи выделяют следующие основания:
- Сбой в работе эндокринной системы – киста и зоб, несахарный диабет и эндокринное бесплодие, иные заболевания, спровоцированные нарушением в работе щитовидки могут стать причиной появления темных пятен по телу.
- При заболеваниях спровоцированных гормональными нарушениями в организме – менопауза и беременность, прием противозачаточных средств и так далее.
- Наследственные факторы и сбой в работе ЖКТ, печени и желчного пузыря – все это в итоге может спровоцировать появление темных пятен на теле.
- Сбой в работе ЦНС и психические заболевания – не самым лучшим образом сказываются на состоянии дермы, провоцируя появление темных по телу пятен.
Меланоз Беккера
Чаще всего провоцирует появление на теле меланоза Беккера – долгое пребывание под солнечными лучами и аутоиммунные отклонения в работе внутренних органов и систем.
Чаще всего поражает подростков в период полового созревания, реже пациентов после 30 лет. Выглядит как желтовато-коричневое пятно, покрытое волосками.
Меланоз Дюбрея
Ряд специалистов ставят данный вид патологии кожи в ранг начальной стадии рака – это нарост неправильной формы, достигающий в размере от 2 и до 8 см., с течением напоминает узелковый нарост, эрозию.
Причины появления врачи до сих пор не могут установить, но при отсутствии лечения может трансформироваться в рак кожи.
Пигментная крапивница
Чаще всего локализована на теле и конечностях, реже на лице, не доставляет физического дискомфорта – причины ее появления аналогичны появлению обычной крапивницы, обостряется после приема горячей ванны.
В этом случае крапивница будет приобретать красновато-темный оттенок, контрастировать с окружающей здоровой кожей и сопровождаться зудом на протяжении 2-3 часов.
Черный акантоз
Заболевание достаточно редкое и в равных пропорциях может быть как доброкачественным, так и злокачественным новообразованием. Локализуется в естественных складках тела, в области паха или под мышками, под молочными железами.
Если темнее пятна не доставляют беспокойств, не отмечены быстрым ростом и увеличением – новообразование доброкачественное, а при стремительном росте и увеличении в размере – речь идет о подозрении на рак и злокачественную онкологию.
Лентиго
Малоизученное заболевание, чаще всего передается по наследству – у малыша на первом году жизни может появиться пятно коричневого или же черного цвета, овальное или круглое по своей форме. Не причиняет дискомфорта и не сопровождено субъективными ощущениями.
Веснушки
Веснушки имеют наследственную природу происхождения и чаще всего появляются у светловолосых людей, реже – у шатенов и практически отсутствуют у брюнетов.
Первые веснушки появляются в 7-10 лет, летом, под ярким солнцем могут увеличиваться в размере, тускнея к осени.
Хлоазмы
Патология, обусловленная нарушением количества в коже пигмента меланина и в отличие от витилиго, при котором пигмент отсутствует полностью, характерен избытком меланина.
Причина появления — сбой в работе внутренних органов и систем, например печени и надпочечников, а также яичников у женщины. Представляет собой желтоватые или же коричневатые, до черноты пятна по телу, с избыточным содержанием меланина.
Причины появления коричневых пятен на коже
Сразу паниковать так же не стоит, часто это лишь реакция организма на независящие от человека факторы. Но, провокатором гипопигментации могут быть и более серьезные проблемы со здоровьем.
Для начала следует понять что могло повлиять на такие изменения кожных покровов как меланодермия (чрезмерное отложения меланина).
Причины отложения меланина:
- особенности генотипа (фенотип);
- возрастные изменения после 50 лет;
- гормональные сбои или перестройки (беременность, послеродовые изменения, климакс);
- чрезмерные нагрузки на психику (травма, стресс, сильные переживания);
- длительное воздействие прямых солнечных лучей;
- воздействие некоторых медикаментов;
- аллергия;
- сбои работы желудка, печени, щитовидной железы;
- инфекционные заболевания;
- глисты;
- наличие опухолей;
- воздействие химических веществ или ультрафиолетовых лучей;
- синдром Иценко-Кушинга (чрезмерная выработка гормонов надпочечниками).
Отметим! Если человек вспомнил, что никаких препаратов не принимал, новой косметикой или средствами гигиены не пользовался, беременности нет и до климакса еще далеко, да и работает в офисе а не хим-цеху — следует прислушаться к своему здоровью и обратится к врачу, в первую очередь к дерматологу.
Мастоцитоз кожи
При таком поражении у человека появляются на теле пятна с черными точками. Болезнь возникает по причине патологического размножения тучных клеток (они несут ответственность за состояние здоровья человека) и скапливания их в большом количестве в эпителии. Врачи разделяют заболевание на кожную форму, при которой на теле человека появляются темные пятна, узелки и сосудистые звездочки, а также системную (пятна распространяются на внутренние органы).
Мастоцитоз у ребенка возникает в первые годы его жизни. Чаще всего форма мастоцитоза кожная. Заболевание проходит самостоятельно при взрослении.
У пожилых и взрослых людей болезнь распространяется не только на кожные покровы, но и на внутренние органы (сердце, почки, печень, селезенку).
Существуют следующие виды заболевания:
- Макулопапулезный – на коже появляются множественные темные высыпания, которые при расчесывании преобразуются до волдырей и крапивницы. Такую разновидность мастоцитоза по-другому называют пигментной крапивницей.
- Узловая форма. При таком состоянии у человека диагностируются мелкие пузыри размером от 7 до 10 миллиметров. Они могут быть розового либо светло-коричневого оттенка, часто сливаются и образуют крупные бляшки.
- Солитарная форма. В этом случае на теле возникает одно большое темное пятно с размером от 5 до 6 сантиметров. Оно локализуется, как правило, на плечах, животе, спине и шее. Если случайно задеть поражение, то оно превратиться в пузырек и спровоцирует сильный зуд.
- Эритродермия – желто-коричневые плотные пятна. Они не обладают границами, легко деформируются и провоцируют формирование трещин и язв. Чаще всего пятна распространяются на ягодичные складки и впадины.
- Телеангиэктазия – большое количество темных сосудистых звездочек в области шеи и грудной клетки. В большинстве случаев такие образования формируются у женщин.
Лечение любой разновидности мастоцитоза должно быть комплексным и включать в себя прием гормональных средств, цитостатиков, антиоксидантов и противоаллергических медикаментов. Если черные пятна на теле появились в единственном количестве, то его можно устранить оперативным путем.
3 Хлоазма
Хлоазма относится к приобретенным видам гиперпигментации. Пятна неправильной формы окрашены в темно-желтый или коричневый цвет, над поверхностью кожи они не выступают. Чаще всего они появляются в возрасте 20-50 лет. Пятна локализируются на следующих участках:
- щеки;
- область верхней губы;
- вокруг глаз;
- на носу.

Предрасполагающими факторами для появления хлоазмы являются:
- гормональный сбой во время беременности и лактации, менопаузы, менструального цикла;
- хронические заболевания печени;
- воспалительные процессы в женских половых органах;
- использование оральных контрацептивов.
Лечение хлоазмы зависит от причины ее появления и проводится после консультации с терапевтом, эндокринологом и гинекологом. Применяются следующие средства:
- витаминотерапия – аскорбиновая и никотиновая кислоты, Рибофлавин, Аевит, фолиевая кислота;
- при наличии фотосенсибилизации – Плаквенил, Делагил, никотиновая кислота, пангамат кальция;
- отбеливающие средства – лимонный сок, 2% яблочный или столовый уксус и косметические средства;
- химическая терапия, лазеротерапия, фотоомоложение.
11 Пигментная ксеродерма
Пигментная ксеродерма – наследственное заболевание, связанное с отсутствием или недостатком ферментов, отвечающих за воспроизведение ДНК, пораженного ультрафиолетовыми лучами. Болезнь проявляет себя у ребенка в самом раннем возрасте, весной или летом. Первая сыпь в виде красных пятен появляется на открытых участках кожи. На месте воспаленных участков возникают пятна в виде точек, похожих на родинки. Их цвет колеблется светло-коричневым или бурым.
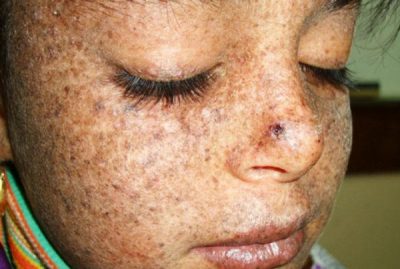
Высыпания увеличиваются и приобретают темно-бурый цвет. Затем появляются папилломы и бородавки, чаще всего на лице и шее. Папилломы перерождаются в злокачественные опухоли, которые за короткий промежуток времени дают метастазы во внутренние органы и приводят к смерти. Большинство больных не доживают до 15-летнего возраста. В редких случаях продолжительность жизни таких людей составляет 40-50 лет.
Лечение проводится симптоматическое – противомалярийными средствами, которые предохраняют ДНК от воздействия ультрафиолета, антигистаминными препаратами, витаминотерапией, солнцезащитными кремами и мазями.
Лечение
Лечение в большинстве случае комплексное. Оно предполагает назначение медикаментов внутрь и наружно, средств народной медицины, физиотерапевтических методик.
Диагностика
Сначала проводится диагностика у дерматолога. Врач выслушивает жалобы, проводит осмотр. Метод дерматоскопии позволяет уточнить состояние тканей. Проводят также соскоб, бактериологический посев, назначают анализ крови.
Способы лечения
Многие заболевания требуют медикаментозного лечения. Если причиной стала инфекция, назначают антибактериальные или противовирусные препараты. При аллергических недугах потребуются десенсибилизирующие средства — супрастин, димедрол, кортикостероиды. Проницаемость сосудов снижает аскорбиновая кислота и рутин. Больных могут поставить на диспансерный учет.
Хорошие результаты показывает физиотерапия. Например, инфракрасное излучение ускоряет регенерацию тканей, повышает сопротивляемость микробам, устраняет воспаления.
Лазерное излучение эффективно в случае гиперпигментации, аллергических сыпей.
При ряде заболеваний назначают химический пилинг, лазерную терапию.
Если процесс перешел в злокачественную форму, потребуются специфические методы лечения — химиотерапия, облучение и др.
Важно! Самолечение опасно, поскольку может спровоцировать ухудшение состояния
Народные средства
В народной медицине есть много рецептов, которые помогут справиться с некоторыми недостатками кожи.
- От веснушек. Очистит лицо маска из пучка зелени петрушки и столовой ложки меда. Для этого петрушку измельчают, добавляют мед, растирают компоненты до кашеобразного состояния. Средство наносят на 40 минут, умываются.
- От синяков. Прикладывают к гематоме размягченный капустный лист.
- От аллергии. Делают примочки из настоя череды — 150 г травы и 500 мл кипятка. Настаивают 60 минут.
- От стригущего и красного лишая. Готовят мазь из шишек хмеля, корня лопуха (по 20 г каждого) и календулы (10 г). Травы заливают водой (200 мл) и настаивают час. Затем две части вазелина смешивают с одной частью отвара, и делают компрессы дважды в день.
Препараты
Выбор препарата для применения наружно зависит от причины, вызвавшей поражение. Применяются следующие препараты:
- Мазь Клотримазол, серная, салициловая мази — эффективны против грибков, лишая;
- Фукорцин, зеленка — при ветрянке;
- Флуоцинолон — против псориаза.
Когда нужно обратиться к врачу?
Лечением кожных заболеваний занимается дерматолог. При необходимости подключают аллерголога, инфекциониста, венеролога, иммунолога.
Следует немедленно обратиться за медицинской помощью, если поднялась температура, возник отек, особенно обширный, появилась тошнота, рвота, особенно у детей младшего школьного возраста.
Появление темных пятен на коже, особенно если сначала размер маленький, силуэт круглый, а потом образование увеличивается и меняет форму, тоже должно послужить причиной для обращения к врачу. Тем более это нужно сделать, если появились такие симптомы, как шершавый покров, кровоточивость, переменился цвет, кожа стала чесаться. Доктор выяснит, почему появляются изменения, шелушащиеся поверхности, определит, как лечить, скажет название необходимых лекарств.
Оранжевые пятна на ногах
Оранжевые пятна на ногах также могут сигнализировать о нехватке ряда витаминов. Также пятна на ногах иногда указывают на проблемы с пищеварительной системой и обменом веществ.
1 Дерматит. Причиной появления оранжевых пятен на ногах также может быть аллергический дерматит. В данном случае пятна будут сопровождаться зудом и шелушением. Дерматолог должен внимательно осмотреть пятна и расспросить пациента обо всех сопутствующих симптомах. Далее последуют соскобы и анализы крови, которые восстановят более детальную картинку заболевания.
2 Псориаз. Это еще одно возможное заболевание вызывающее оранжевые пятна на ногах в том числе. Многие до сих пор уверены, что псориаз неизлечим. Это заблуждение, пришедшее из далекого советского прошлого, когда еще не было современных методик и знаний в области дерматологии. Оранжевое пятно может появиться из-за экземы. Она в свою очередь появляется из-за стресса. Локализуется на месте старой ранки или варикозного расширения вен.
3 Диабет. Оранжевое пятно, появившееся после раны, которая долго не заживает, может свидетельствовать о сахарном диабете. Это серьезное и патологическое заболевание, которое требует немедленного врачебного вмешательства.
Методы избавления
Лечение назначает врач-дерматолог после визуального осмотра. Для уточнения болезни проводятся обследования.
Советуем почитать
- Аптечные средства и народные методы лечения пятен на шее
- Как избавиться от темных пятен под мышками в домашних условиях
- При каких болезнях могут темнеть половые губы
Главное условие избавления от темных пятен – точный диагноз и комплексная лечебная терапия.
Перед тем, как удалять пигментные пятнышки, необходимо проконсультироваться с доктором. Убирать дефекты самостоятельно категорически запрещено во избежание инфицирования.
Вывести сухие темные пятна возможно с помощью косметических процедур или медикаментозных средств.
Косметические процедуры
Современные салоны красоты предлагают различные способы убрать темный пигментный окрас: криотерапия, лазерная шлифовка, фотоомоложение, микродермабразия, химический пилинг.
Криотерапия включает заморозку пигментированных участков с помощью жидкого азота. Эта процедура помогает отшелушить и восстановить поврежденный кожный слой. Можно очистить незначительную пигментацию на лице.
Лазерная шлифовка помогает убрать излишний меланин. Результат становится очевидным уже через несколько сеансов
Важно после лазеротерапии избегать попадания прямого попадания солнца на дерму в течение 4-х недель. Защитить кожу поможет крем с УФ-фильтром
Фотоомоложение производится путем влияния сверхсильного света на гиперпигментированные области. Вследствие чего запускается механизм выработки эластина и коллагена. Благодаря этим веществам устраняется сухость и шелушение. Процедура не требует обезболивания, реабилитационного периода.
Микродермабразия позволяет удалить ороговевшие кожные слои при помощи микроскопических алюминиевых кристаллов, тем самым избавить от многочисленных пигментных пятен. Избавление от мертвых кожных клеток способствует регенерации эпидермиса. В результате кожа начинает выглядеть здоровой и подтянутой. Продолжительность сеансов зависит от распространенности дефекта.
После процедуры химического пилинга лицо может зудеть и немного болеть на протяжении двух суток. Поврежденные слои начинают самостоятельно обновляться. Для ускорения восстановления необходимо принимать поливитаминные комплексы. В этот период нельзя пользоваться скрабами, масками. Это предупредит появление рубцов, шрамов. Курс терапии составляет 4-10 дней.
Косметические и лечебные средства
Если причиной пигментации является сухой дерматит, то обязательно назначаются противоаллергические препараты: Аллергокапс, Лоратадин, Кларитин, Кетотифен. Необходимо исключить фактор, провоцирующий аллергическую реакцию. Лоратадин не рекомендуется принимать днем по причине возможной сонливости. Кетотифен отлично воспринимает детский организм, отсутствует седативный эффект.
Коричневые пятна, вызванные грибковым возбудителем, лечат противокандидозными лекарствами. Эффективна, в этом случае, мазь Клотримазол, отбеливающая возрастную пигментацию и насыщающая кожу влагой. С помощью Клотримазола лечится кандидозная бактериальная инфекция. Наносится лекарство тонким слоем на палец и втирается в шероховатый участок 2-3 раза в день.
Хорошо зарекомендовал себя немецкий крем от пигментации «Скинорен». Выражает противовоспалительный, бактерицидный, отбеливающий, бактерицидный эффект. Крем наносится на ладонь и втирается в лицо дважды в день. На время лечения (3-4 недели) необходимо защищать дерму от попадания прямых солнечных лучей.
Косметические линии предлагают решить проблему пигментации с помощью кремов. Косметика Лореаль выпустила антивозрастной крем с содержанием кальция, рекомендованный для применения женщинам после 50-ти лет. Препарат обеспечивает глубокое восстановление, увлажнение и защиту глубоких слоев от повреждения. Срок лечения: 2-3 месяца.
Для будущих мамочек известная выпустила крем от пигментации «ДермоАнтистресс», который не оказывает никакого вреда во время беременности, лактации. Его можно наносить на живот, бедра, грудь. Лекарство не имеет побочных эффектов. Наносится 2 раза в день массажными движениями.
Эффективный народный рецепт – домашний скраб. Для этого берут 0,5 ст. йодированной соли, смешивают с 5 каплями апельсинового масла и 1 ч. ложка крема. Все компоненты перемешивают и наносят массу на увлажненную кожу 4 раза в неделю. После нанесения остатки снимают.
Выбор любого средства зависит от переносимости действующих компонентов организмом.
Характерная локализация
Нужно обращать внимание на расположение высыпаний. По характерной локализации можно установить предварительный диагноз
Чаще сыпь появляется на лице, руках. Реже отклонение затрагивает стопы, ладони.
Пятна на руках
Если красное пятно на руке чешется и шелушится, следует заподозрить течение следующих заболеваний:
- аллергической реакции;
- авитаминоза;
- гепатита или панкреатита;
- аутоиммунных сбоев.
Часто красные пятна на руках чешутся после контакта с сильным аллергеном, например, агрессивными моющими средствами. Также это результат сильного механического воздействия, например, трения.
Красные пятна на руках и ногах могут быть результатом фотодерматоза. Это следствие воздействия солнечных лучей. Кожный покров требует защиты.
Высыпания на ногах
Красные пятна на руках и ногах – обычно результат основного отклонения, протекающего в организме. При отсутствии лечения состояние будет усугубляться. Есть риск развития осложнений.
Патологический симптом – результат:
- аллергии, раздражения;
- экземы;
- потницы;
- псориаза;
- фолликулитов;
- рака кожи;
- васкулита.
Красные пятна на ладонях и ступнях возникают редко. Обычно – результат длительного приема медикаментозных препаратов. Таким образом проявляется аллергическая реакция. Нужно пересмотреть дозировку или подобрать иные медикаменты для лечения.
Покраснения на теле
Гиперемия кожи связана с патологическими или физиологическими причинами. Новообразования, в зависимости от диагноза, единичные или множественные.
Красное пятно на теле чаще обнаруживается около живота, спины, бедер. У детей заболевание затрагивает кожные складки.
У женщин красное пятно на груди – распространенное явление. Симптом способен указывать на развитие злокачественного процесса.
Гиперемия на лице
Гиперемия лица – нередко результат температурных изменений. Отклонение — это реакция на холод, жару. У женщины это результат использования некачественных косметических средств.
Красные пятна на лице у взрослых – следствие пищевой реакции или интоксикации. Воздействие токсинов вероятно после злоупотребления алкоголем, отравления медикаментами или некачественными продуктами.
Еще одна вероятная причина – атопический дерматит или экзема.
К менее распространенным причинам, которые провоцируют красные пятна на лице у взрослых, относят недостаток витаминов, грибковые инфекции, гельминтозы.
Важно! Иногда симптоматика возникает после стрессового потрясения. Высыпания исчезнут через некоторое время сами по себе
Главное – исключить влияние стресса.
Неинфекционные причины белых пятен
Пятна у ребенка могут быть как врожденными, так и появляться с течением времени. Не все они требуют лечения, некоторые остаются на всю жизнь, некоторые исчезают сами по себе.
Гипомеланоз и розовый лишай
При этом недуге белые пятнышки на теле возникают у новорожденных в продолжение первого месяца жизни. В таком случае диагностируется врожденный дефект, вызванный нехваткой меланина. Дисхромия провоцирует серьезные проблемы в работе нервной системы, возможно отставание в росте и развитии.
Также возможной причиной гипомелноза называют частые вирусные заболевания. У малыша отмечают общую слабость, снижение иммунитета.
В этом случае необходимо серьезное специализированное лечение, чтобы избежать пагубных последствий для всего организма в целом. Такой диагноз может поставить только специалист и заниматься самолечением опасно.
Не нужно пугаться названия, это не тот лишай, который заразен и передается контактным путем. Механизм его возникновения достаточно не изучен, но медики точно знают одно – он возникает у детей, которые часто болеют вирусными и простудными заболеваниями на фоне пониженного иммунитета.
Характеристика образований:
- пятна четко различимы на кожных покровах;
- не имеют определенного места локализации;
- больному не доставляют дискомфорта и не болят при надавливании;
- поверхность кожи шелушащаяся, может несильно зудеть.
Болезнь проходит самопроизвольно. Но педиатры для ускорения заживления рекомендуют протирать пораженные участки кожи салициловой кислотой.
Витилиго
Белое пятно на коже у ребенка такого характера вызвано обесцвечиванием определенного участка. Меланин полностью отсутствует в эпидермисе, что и провоцирует наличие белых либо молочного цвета пятен на теле.
«Излюбленное» место локализации у детей – лицо, руки и колени. Дискомфорта эти пятна не доставляют, только в достаточно редких случаях отмечается небольшой зуд за пару дней до их проявления.
Современная медицина не изобрела действенного лекарства против витилиго, как до конца не установила и механизм развития недуга.
Среди возможных и доказанных причин называют следующие:
- генетическая предрасположенность;
- аутоиммунные заболевания;
- снижение иммунитета на фоне тяжелых вирусных патологий;
- постоянный либо длительный контакт с ядохимикатами. У детей может быть непереносимость стиральных порошков либо средств личной гигиены;
- гормональные нарушения;
- заражение паразитами (простейшими и глистами);
- стрессы, психологический дискомфорт.
Предлагаются народные методы воздействия на белые пятна (отвар зверобоя для протирания участков кожи). Но они могут оказать только некоторый косметический эффект, а не воздействовать на саму причину или механизм развития недуга.
В этом случае специфическое медикаментозное лечение не назначается. Пациенту рекомендуют меньше пребывать на солнце, носить закрытую одежду, укреплять иммунитет и не нервничать.
Если же причиной послужило аутоиммунное заболевание, то проводится лечение основной патологии.
Белый питириаз и туморозный склероз
Отличительная черта этого заболевания – овальные бляшки на лице (именно в этом месте они появляются первыми), затем могут проступать на руках и шее. Недуг поражает деток от 3 до 16 лет, но не составляет опасности для жизни и здоровья ребенка.
Это, скорее, косметический дефект, который портит эстетический вид, особенно девочек-подростков. Для ускорения процесса исчезновения нужно как можно чаще увлажнять обесцвеченный участок, не загорать и не посещать солярий.
Патология достаточно серьезная, характеризующаяся первичным появлением белых пятнышек на лице, а затем на шее, руках и туловище.
Наряду с этим также отмечается:
- недоразвитость нервной системы;
- поражения внутренних органов;
- отставание в умственном развитии.
Лечение специфическое, которое назначается только после тщательного обследования и подтверждения диагноза.
Виды пятен темной окраски
Пигментация на коже в виде темных пятен может быть разных видов. Сейчас мы рассмотрим наиболее распространенные из них.
Токсический ретикулярный меланоз
Данное патологическое состояние формируется у лиц, деятельность которых связана с длительными контактами с:
- маслом;
- смолой;
- нефтью;
- дегтем;
- углем.
Данные продукты приводят к отравлению организма, которое проявляется появлением темных пятнышек. Кроме этого будет наблюдаться нарушение общего состояния человека.
Невус Беккера
Под данным невусом необходимо понимать пятно, с неровными краями окрашенное в темный цвет. Чаще всего его диагностируют у представителей сильной половины человечества в возрасте от 10 до 15 лет, хотя не исключением является появление и у представительниц женского пола.
Локализуются чаще всего данные темные пятна на ногах, груди и спине. Характерной особенностью является то, что они имеют склонность к росту, их размеры могут достигать 20 см в диаметре.
Что касается причин появления, то они окончательно не изучены. Ученые склоняются к мысли, что их появление связано с изменениями гормонального фона в мужском организме.
Мышьяковый меланоз
Формирование данного патологического состояния связано с приемом медикаментов, которые изготавливаются на основе мышьяка, это может быть:
- Новареслон;
- Миарсенол;
- Осарол.
Подобные серые пятна на коже могут формироваться и у тех людей, профессиональная деятельность которых связана с контактом с мышьяком.
Меланоз Дюбрея
Черные пятна на коже у человека данного вида относят к предраковым состояниям, они отличаются отсутствием правильной формы и повышением над поверхностью эпидермиса. На начальных этапах они небольших размеров, но с течением времени увеличиваются, изменяют цвет и достигают 10 см в диаметре.
Локализуются чаще всего эти темные пятна на спине, их поверхность может быть шероховатой и покрываться папулезными элементами, что становится причиной появления зуда. Если темное пятно на спине чешется необходимо в обязательном порядке обратиться к доктору, ведь это может указывать на онкологические моменты.
Черный акантоз
Данная болезнь диагностируется редко, она может иметь как злокачественное, так и доброкачественное течение. Основным характеризующим признаком являются черные пятна на коже. Излюбленной локализацией считаются:
- складки между шеей и затылком;
- участки под молочными железами;
- межъягодичный участок;
- подколенные впадины;
- подмышечные впадины;
- зону паха.
Быстрое прогрессирование пятен свидетельствует о том, что болезнь имеет злокачественный характер. Чаще всего к данному процессу может приводить:
- нарушение функционирования щитовидной железы;
- употребление гормональных препаратов;
- онкологические болезни;
- наследственность.
Пигментная крапивница
Данное патологическое состояние диагностируется чаще всего в детском возрасте, оно характеризуется тем, что на теле появляются пятна темно-красного цвета. Со временем они приобретают вид пузырьков и заполняются экссудатом, в некоторых случаях кровяным. После вскрытия на теле остаются бурые пятна, которые исчезают без посторонней помощи во время полового созревания.
Если же болезнь диагностируется у взрослых, то она имеет неблагоприятное течение и может стать причиной инвалидности или летального исхода.
Что касается причин, какие приводят к тому, что появляются черные пятна на теле, то они окончательно не выяснены, однако ученые склоняются к мысли, что пигментация формируется в результате:
- негативного влияния длительных эмоциональных и стрессовых ситуаций;
- нарушения иммунной защиты;
- изменения климата;
- воспалительных процессов в организме, причиной которых является инфекция.
Лентиго
Данное состояние характеризуется тем, что появляются темные пятна на шее, руках, спине и голенях, их размеры не превышают нескольких сантиметров, по внешнему виду напоминают родинки.
Пигментация может перерождаться в меланому, происходит это обычно из-за частого ее травмирования.
Темные сухие пятна на коже появляются чаще в результате:
- снижения иммунитета;
- влияния папилломавируса;
- СПИДа;
- солнечных ожогов;
- нарушения гормонального баланса;
- длительного пребывания под прямыми солнечными лучами.
Наблюдается формирование пятен, которые имеют четкие границы и однотонную окраску. Темные сухие пятна на коже могут локализоваться на любой части человеческого тела.
Данные проведенных исследований указывают на то, что эти пятна появляются в результате индивидуальных особенностей человека.
Диагностика и лечение
Самую большую опасность коричневые пятна представляют для детей, так как они могут быть предвестником страшного заболевания – нейрофиброматоза. Оно может поражать не только кожные покровы, но и внутренние органы. Также очень часто наблюдается отклонение в умственном развитии. При наличии у ребенка больше пяти пятен цвета «кофе с молоком» рекомендует срочно посетить дерматолога.
Появление больших пятен темно-коричневого цвета в области паха, между ног и внутренней стороне бедер могут свидетельствовать о наличии паховой эпидермофитии, эритразмы или рубромикоза. Диагноз устанавливается на основе осмотра клинической картины и лабораторных исследований чешуек и шелушения с очагов поражения. Если процесс не осложнен вторичными инфекциями можно обойтись одними наружными средствами:
- эритромициновая мазь 5% (обработка очагов поражения 2 раза в сутки в течение недели).
- салициловый спирт 5%;
- клотримазол;
- борный спирт 3% (холодные примочки);
- раствор йода 1%;
- серно-дегтярная мазь 3%.
Длительность курса лечения и подбор препарата зависит от формы и течения болезни. В среднем он составляет 2-4 недели.
Отрубевидный лишай легко диагностируется за счет характерной клинической картины. В качестве подтверждения диагноза можно использовать йодную пробу Бальцера. Если обработать очаг поражения 5% раствором йода, то даже невооруженным глазом можно заметить, что пятна окрашиваются намного интенсивней здоровых участков кожи. При наличии скрытых очагов или в очень спорных ситуациях могут прибегнуть к свечению пятен под лучами лампы Вуда. Под ними разноцветный лишай будет светиться желто-коричневым или желто-красным светом. Лечение обычно включает в себя следующие средства:
- серная мазь;
- салициловая мазь;
- резорциновый спирт;
- борно-салициловый спирт.
Для максимального эффекта очаги поражения обрабатываются фунгицидными и кератолическими средствами, которые подбираются дерматологом на основе клиники и течения болезни.
Веснушки, лентиго и розовый лишай не лечат. В первых двух случаях могут прибегнуть к использованию:
- химического пилинга;
- криотерапии (жидким азотом);
- фототермолизу;
- лазера.
Розовый лишай в 90% случаев проходит самостоятельно в течение 3-6 недель. В профилактических целях можно пройти курс препаратов, повышающих иммунитет. Если же коричневые пятна вызваны процессом старения кожи, то здесь уже, к сожалению, медицина бессильна.
«>