Ультразвуковая гистеросальпингоскопия узгсс
Содержание:
Гистеросальпингография (ГСГ), ее особенности
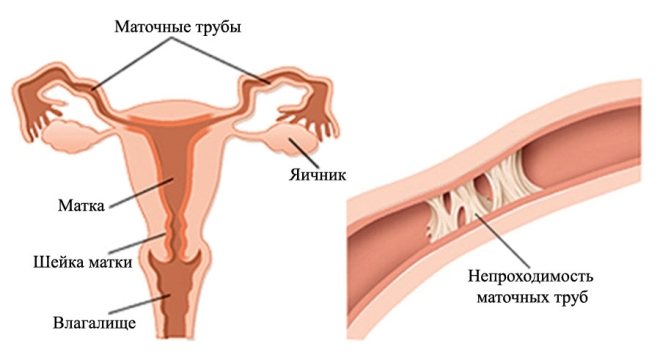
ГСГ – это метод исследования матки и маточных труб с использованием контрастного раствора, который вводится в полость органа. Исследование основано на разнице в физических свойствах контрастной жидкости и маточных тканей. В частности, они отличаются по своей способности поглощать рентгеновские или ультразвуковые лучи. Пропуская их сквозь заполненную матку, можно увидеть на снимке или экранном изображении четкие контуры этого органа, а также заметить новообразования, расположенные внутри полости и в маточных трубах. С помощью ГСГ удается установить причину непроходимости труб, обнаружить в матке такие патологии, как полипы, спайки, дефекты эндометрия, которые нередко приводят к бесплодию.
Виды ГСГ, их преимущества и недостатки
В зависимости от того, какое излучение используется, различают 2 вида гистеросальпингографии:
- Простая ГСГ (или РГСГ). Полость и маточные трубы заполняются контрастным веществом, а затем делаются рентгеновские снимки. В качестве контрастного вещества используется препараты радиоактивного йода (Кардиотраст, Уротраст, Верографин, Триомбраст), способного поглощать рентгеновское излучение.
- Ультразвуковая ГСГ (ЭХО-гистеросальпингография, или по-другому гистеросальпингоскопия). Контрастным веществом служит физиологический раствор. Его нагнетают в матку и маточные трубы, а затем пропускают ультразвуковые волны, получая изображение на экране монитора. Проводится трансвагинальное УЗИ.
Точность рентгеновского ГСГ изображения выше. Однако преимуществом ультразвуковой ГСГ является использование безвредного излучения, а также отсутствие необходимости использовать препараты йода, способные вызывать аллергию.
При назначении РГСГ маточных труб женщине необходимо предохраняться на протяжении всего цикла, избегая зачатия до проведения исследования и после него. В противном случае действие радиоактивных лучей и контрастных препаратов вредно повлияет на развитие плода. При использовании УЗ методики уже непосредственно после проведения ГСГ маточных труб в том же цикле наступление беременности совершенно безопасно, так как угрозы для здоровья будущего ребенка нет никакой.
Недостатком рентгеновской методики исследования маточных труб является необходимость проведения более сложной подготовки к процедуре. У обоих методов проведения ГСГ имеются противопоказания, а также не исключается вероятность осложнений.
Существуют и другие методы исследования состояния матки, такие как диагностическая лапароскопия и фертилоскопия. При этом осмотр полости органа производится с помощью специальной видеокамеры. Для того чтобы ее поместить в матку, необходимо проведение малоинвазивных хирургических операций. Оптические приспособления вводятся через проколы на животе (при обычной лапароскопии) или через надрез в задней стенке влагалища (при фертилоскопии). В отличие от них ГСГ проводится без разрезов и проколов.
Показания и противопоказания к назначению ГСГ
Наиболее часто ГСГ назначают для определения причин бесплодия или повторяющихся выкидышей. С помощью такого исследования выявляют степень непроходимости маточных труб, патологии их структуры. Выявляются нарушения анатомического строения матки и другие причины невынашивания беременности. Гистеросальпингография применяется также в качестве метода контроля состояния матки после проведенного медикаментозного или хирургического лечения.
Противопоказаниями являются:
- Беременность. Внутриматочное вмешательство любого рода ведет к ее прерыванию. При внематочной беременности во время нагнетания жидкости в матку может произойти разрыв маточной трубы.
- Наличие влагалищных кровотечений между менструациями.
- Острые и хронические воспалительные заболевания матки, яичников и других органов малого таза.
- Существование опухолей и кисты яичников, доброкачественных и злокачественных опухолей матки, обнаруженных другими методами.
- Наличие заболеваний органов кроветворения, а также кровеносных сосудов.
Исследование не проводится во время протекания в организме общих воспалительных и инфекционных заболеваний, наличии бронхиальной астмы, склонности к аллергии.
Беременность после ГСГ
После ГСГ беременность может наступить уже в текущем менструальном цикле. Однако врачи не рекомендуют приступать к зачатию в этом же месяце, если применялась рентген-методика. На репродуктивную систему воздействует ионизирующее излучение, что может плохо повлиять на развитие плода или спровоцировать выкидыш.
Вероятность зачатия после ГСГ
Ультразвуковая ГСГ маточных труб является не только проверкой состояния их проходимости, но и медицинской терапевтической процедурой. Создаваемое жидкостью давление на внутренние стенки способствует разрыву мелких спаек, устраняя, тем самым, причину непроходимости. Поэтому именно после такого исследования женщина может забеременеть. Если беременность после ГСГ не наступает, и непроходимость не подтверждается, то врач будет искать другие причины женского бесплодия.
В интернете пишут, что после ГСГ у женщин повышается риск внематочной беременности. Однако это – всего лишь миф, так как упомянутая патология напрямую связана с отклонениями в строении и функциональности фаллопиевых труб. К диагностике они никакого отношения не имеют.
Когда после гистеросальпингографии можно планировать беременность
Беременность после ГСГ можно планировать не ранее, чем через полгода, потому что в момент проведения процедуры организм пациентки принимает большую дозу облучения.
Ультразвуковые волны безвредны, поэтому после прохождения Эхо-ГСГ описанные ограничения отсутствуют.
О задержке после исследования
Процедура всё-таки является стрессом для женского организма. Поэтому задержка после ГСГ на несколько дней считается нормальной. Если же пациентка имела половые контакты, то стоит проверить, не связан ли сбой цикла с беременностью.
Проведение гистеросальпингографии: как подготовиться к такому методу исследования?
Любая манипуляция с организмом человека требует некоторой подготовки к ней. Подготовка к гистеросальпингографии зависит от самой методики, проведение которой предполагается у конкретной пациентки. Для гистеросальпингографии необходимо проведение таких подготовительных мер:
- Анализы перед гистеросальпингографией. Проведение клинического анализа крови, мочи, коагулограммы и биохимического анализа крови. Это базовые исследования, которые позволят оценить общее состояние организма.
- Анализы на определение маркеров гепатита и ВИЧ-инфекции.
- Проведение гинекологического осмотра. Забор анализов для определения степени чистоты влагалища, так как этот показатель весьма важен при проведении инвазивной процедуры.
- При необходимости производятся дополнительные анализы для определения представителей патогенной флоры во влагалище.
- Если исследование проводится во вторую фазу овариально-менструального цикла, то обязательно необходимо исключить наличие состояния беременности организма женщины. Поэтому проводится тест на беременность высокой чувствительности либо же сдача анализа крови на уровень хорионического гонадотропина человека (ХГЧ).
- За неделю до предполагаемой даты исследования женщина не должна пользоваться никакими интравагинальными свечами (суппозиториями), кремами, спермицидными гелями.
- За два дня до диагностической процедуры следует воздержаться от половых контактов.
Анестезия. Гистеросальпингография матки – это процедура практически
безболезненная и не требует никакого наркоза.
Гистеросальпингография: как проводится исследование?
Суть данной процедуры состоит во введении через специальный катетер для гистеросальпингографии, чтобы ввести жидкости в матку и провести контроль ее прохождения по маточным трубам и попадания в брюшную полость. Таким образом можно судить о проходимости фаллопиевых труб.
Женщина располагается в гинекологическом кресле. Шейка матки обнажается в зеркалах, трижды обрабатывается раствором антисептика и захватывается пулевым зажимом. Производится зондирование полости матки и в нее вводится специальный катетер для гистеросальпингографии, купить его можно в аптечной сети без особых проблем.
По этому катетеру в полость матки вводиться раствор, который и должен распространяться по маточным трубам и попасть через них в брюшную полость, за чем и наблюдает врач ультразвуковой диагностики на мониторе ультразвукового аппарата. Может проводиться и контрастная гистеросальпингография (контрастное вещество отслеживается при помощи рентгена). Может проводиться и ультразвуковая гистеросальпингография маточных труб, при которой прохождение контраста устанавливается методом узи, гистеросальпингография – весьма информативный метод исследования. Еще такая процедура имеет название эхо гистеросальпингография.
После проведения процедуры врач может сказать результаты исследования. Могут быть проходимы две трубы либо непроходимы вообще. Функционировать может только одна фаллопиева труба либо быть частично проходимой. Именно по результатам такого вида исследования врач акушер-гинеколог определяется по поводу дальнейшей тактики ведения женщины в терапии такого процесса, как бесплодие. Ведь, если трубы окажутся непроходимыми, для женщины это еще не является приговором. К счастью, в настоящее время есть методики вспомогательных репродуктивных технологий в виде процедуры экстракорпорального оплодотворения, которая может подарить семье счастье родительства.
Патологические изменения
Выполняя ГСГ маточных труб, можно обнаружить их непроходимость. Чаще всего она развивается в интерстициальном отделе. На рентгенограмме врач видит, что контраст не проходит дальше определенной точки. Он может накапливаться, дойдя до препятствия, растягивая участок трубы. В этом месте визуализируется расширение в виде скопления контрастного вещества.
Другие патологии маточных труб, которые могут быть выявлены:
- туберкулез – проявляется на снимках расширением интерстициального отдела фаллопиевой трубы;
- сальпингит – ампулярная часть трубы имеет равномерное расширение в виде колбы, что связано с накоплением в ней воспалительного экссудата (он смешивается с контрастом при проведении исследования);
- сактосальпинкс – скопление жидкости, возникает как при воспалительных заболеваниях, так и при опухолевых поражениях труб, а также эндометриозе.
Выявляются патологии матки. В их числе:
- пороки развития – неполная перегородка, двурогая матка, инфантильная, седловидная, двойная, однорогая матка;
- гиперплазия эндометрия и появление полипов (благодаря ГСГ можно выявить их количество, размер, расположение);
- рак тела матки – на рентгенограмме обнаруживается деформация маточной полости, дефекты наполнения с неровными контурами.
Контрастная жидкость при введении в матку равномерно растекается по её поверхности. Она помогает визуализировать все её неровности. При появлении дефектов наполнения врач подозревает полипы. При неровности контуров матки – гиперпластические процессы.
Однако при маточной патологии дифференциальная диагностика различных патологий затруднена. Часто образования различного происхождения выглядят одинаково. Например, полип нельзя отличить от подслизистой миомы. Хотя по косвенным признакам можно сделать предположения. Полипы обычно меньше миомы. Они имеют четкие контуры и не сопровождаются увеличением маточной полости.
ГСГ помогает врачу в диагностике эндометриоза. На снимке врач видит множество законтурных теней. Очаги эндометриоидной ткани могут быть обнаружены и в маточной трубе.
ГСГ – это один из способов выявления истмикоцервикальной недостаточности. На рентгенограмме можно определить ширину истмуса (перешейка) во вторую фазу цикла. В норме он не более 4 мм. В случае ИЦН ширина может увеличиваться до 1,5 см и более.
Гистеросальпингография является ценным инструментом в диагностике заболеваний матки и маточных труб. Методика широко используется в репродуктологии. Благодаря ГСГ можно выявить трубный фактор бесплодия, а также множество органических патологий репродуктивной системы.
Показания к проведению
Самое главное предназначение процедуры гистеросальпингографии – постановка точного диагноза и избавление от бесплодия женщины.В момент проведения ГСГ устанавливается:
- Проницаемость труб и определение просвета, их строение– основная задача исследования;
- Выявление каких-либо отклонений в маточном теле, включая аномалии ее структуры (двурогая, седловидная матка, присутствие перегородки);
- Новооразования, кисты, полипы органов мочеполовой и репродуктивной сферы.
В обстоятельствах когда у супружеской пары в течение одного года, либо при гораздо больших сроках не наступает зачатия, гистеросальпингография – становится самым начальным обследованием которое рекомендует каждый гинеколог.
Отсутствие просвета маточных труб возникает вследствие ранее перенесенных венерических болезней, воспалений, врожденного отклонения. Гистеросальпингография к тому же помогает гинекологу получить оценку физического состояния маточного тела.
Осложнения
Гистеросальпингография считается безопасной процедурой и проводится без осложнений. В редких случаях у пациенток появляются нежелательные последствия.
К ним можно отнести:
- обострения хронических заболеваний половых органов;
- разрыв стенки трубы или тела матки (при очень высоком давлении контраста или грубых манипуляций инструментами);
- инфицирование полости матки, такое явление возникает чрезвычайно редко, но возможный риск всегда остается;
- аллергические реакции на контраст (чаще всего возникает у пациенток, у которых ранее прослеживалась реакция на другие лекарства);
- ноющие ощущения внизу живота;
- появление тошноты;
- кровянистые выделения после гистеросальпингографии в результате повреждения эпителия во время процедуры;
- радиационное облучение (поэтому необходимо пользоваться контрацептивами и исключить беременность перед процедурой);
- иногда возникает задержка месячных (обусловлено стрессом и переживаниями).
После ГСГ в течение 2 дней следует воздержаться от интимной жизни. Это исключает риск проникновения бактерий в шейку матки.
После проведения рентгеноскопии при появлении ухудшения здоровья пациентке рекомендовано обратиться в клинику.
Показания к диагностической гистеросальпингографии
Гистеросальпингография проводится для выявления:
- патологических состояний матки и маточных труб, которые могут стать причиной бесплодия;
- причин невынашивания беременности.
ЭКОГистероскопия показана при следующих заболеваниях:
- субмукозная миома матки;
- полипы матки;
- гиперплазия эндометрия;
- эндометриоз;
- спайки в полости матки;
- аномальное строение матки;
- спайки в маточных трубах;
- истмико-цервикальная недостаточность.
| Наименование патологии | Влияние патологии на наступление беременности |
| Субмукозная миома матки | Основной причиной развития миоматозных узлов является гормональный сбой, поэтому вероятность зачатия ребенка будет зависеть от степени нарушения. Также на наступление беременности влияют размеры узлов, так как они приводят к изменению структуры матки, что нарушает процесс имплантации оплодотворенной яйцеклетки в ее стенку. |
| Полипы матки | Наступление беременности будет зависеть от степени выраженности заболевания, то есть от количества (единичные или множественные) и размера (маленькие или крупные) полипных выростов. Так как крупные и множественные полипы могут мешать продвижению сперматозоидов в маточные трубы, а также нарушать имплантацию оплодотворенной яйцеклетки в стенку матки. После проведения лечения (хирургическое удаление, гормональная терапия) вероятность наступления беременности значительно увеличивается. |
| Гиперплазия эндометрия | Данное заболевание характеризуется значительными изменениями в эндометрии (разрастание слизистого слоя) и нарушением процесса овуляции. Наступление беременности при эндометриозе считается возможным лишь после проведения адекватного лечения (например, выскабливание, прием гормональных препаратов). Следует заметить, что в случае наступления беременности могут возникнуть такие осложнения как преждевременное прерывание беременности, выкидыш, а также задержка внутриутробного развития плода. |
| Эндометриоз | Как правило, развитие эндометриоза связано с гормональными нарушениями в организме женщины, поэтому в пятидесяти процентах случаев данное заболевание вызывает наступление бесплодия. Тем не менее, возможность наступления беременности при данной патологии не исключается. |
| Спайки в полости матки | Вероятность наступления беременности будет зависеть от выраженности спаечного процесса. Наличие синехий в полости матки препятствует имплантации оплодотворенной яйцеклетки. Доказано, что при данном заболевании возможность зачатия снижается до двадцати процентов. |
| Аномальное строение матки | У женщин в трех процентах случаев встречаются различные аномалии строения матки. Существуют следующие виды аномального строения матки:
|
| Спайки в маточных трубах | Спайки, как правило, образуются вследствие имеющегося или перенесенного ранее воспалительного процесса. В двадцати – двадцати пяти процентов случаев данные патологические изменения приводят к развитию бесплодия у женщин. |
| Истмико-цервикальная недостаточность | Это состояние, которое характеризуется тем, что при беременности с увеличением размеров плода увеличивается нагрузка на перешеек и шейку матки, что приводит к их преждевременному раскрытию. Данное патологическое состояние увеличивает риск невынашивания беременности. |
Сравнения методов
Помимо самой гистеросальпингографии, существуют другие методы проверки проходимости фаллопиевых труб. К ним относятся:
- лапароскопия. Для проведения исследования специалисты делают прокол брюшной стенки и вводят внутрь аппарат – лапароскоп. Он оснащён видеокамерой и фонариком небольшой толщины, которые позволяют подробно изучить репродуктивные органы пациентки. Нередко такое исследование выбирается при необходимости удаления спаек;
- продувание маточных труб. Этот метод используется только в случае, если у женщины обнаружена аллергия на контрастный препарат, который вводится при ГСГ. Для этого при помощи резиновой трубки и манометров происходит нагревание и нагнетание воздуха внутрь.
МСГ и ГСГ – в чём разница
Отличие гистеросальпингографии от метросальпингографии – в названии. Дело в том, что составные терминов «гистера» и «метра», по сути, означают одно и то же – «матка». Поэтому подготовка к ГСГ, или МСГ, маточных труб и процесс обследования – синонимичны.
Что лучше – УЗИ или рентген
Процедура под названием гистеросальпингография может проводиться в двух формах – рентгеновской или ультразвуковой. Каждая из них обладает как достоинствами, так и недостатками, поэтому дать однозначный ответ на вопрос нельзя. Решение о проведении того или иного вида обследования принимает курирующий врач на основании состояния пациента.
ГСГ или Эхо-ГСГ
Рассмотрим подробнее, чем различаются рентгеновская и Эхо-гистеросальпингография.
В отличие от рентгенографической ГСГ, Эхо ГСГ представляет собой УЗИ. Так, все результаты обследования будут видны на мониторе непосредственно во время процедуры. Главными его достоинствами являются отсутствие малейшего облучения и необходимости оформления в стационар. Недостаток в том, что клиническую картину сможет оценить только сонолог, проводящий сканирование. Рентгеновские же снимки будут доступны разным специалистам.
Для того чтобы провести Эхо-ГСГ, необходимо правильно выбрать время. Идеальным периодом является начало овуляции, так как шейка матки в эти дни цикла максимально расслаблена.
Алгоритм проведения эхогистеросальпингографии не отличается от рентгена. Пациентке также вводят жидкость, которая должна проходить по маточным трубам. Разница в том, что раствор вводится не поэтапно, а одной дозой. Используется при этом физраствор, а не йодсодержащий краситель. Объём нагнетаемой жидкости – тоже намного больший.
Решение о проведении ГСГ или Эхо-ГСГ принимает сам врач, проанализировав медкарту пациента.
Варианты диагностики
Гистеросальпингография (ГСГ) или метросальпингография (МСГ)
Рентгенографическая методика, оценивающая состояние матки и яйцеводов. Процедура с 80% точностью обнаруживает любые деформации, ведущие к непроходимости — извитости, расширения, перетяжки.
Перед проведением процедуры назначаются:
- Анализ крови на сифилис и гепатиты.
- Обследование мазка из половых путей на ЗППП и флору.
- Исследование крови на свертываемость.
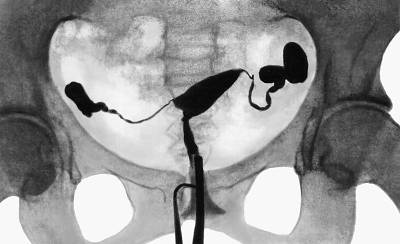
Для поведения гистеросальпингографии в полость матки вводят рентгенконтрастную жидкость, заполняющую пространство фаллопиевых труб, полости матки и брюшной полости. Затем с помощью рентгена осматривают внутренние половых органы женщины, выявляя их дефекты, в том числе, трубную непроходимость.
В норме контраст должен выйти через отверстие маточной трубы в брюшную полость, но при непроходимости этого не происходит. Вещество, дойдя до преграды, останавливается, что видит врач на рентгеновском снимке.
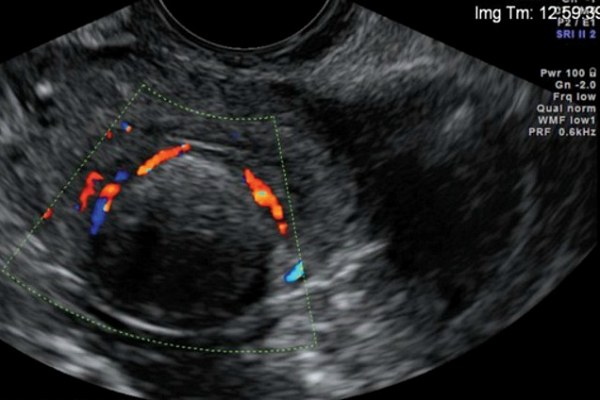
Ультразвуковая гидросонография (УЗГСС)
При этом методе оценки проходимости маточных труб не используется рентгеновское излучение, а сама процедура не вызывает боли и дискомфорта. Предохраняться после УЗ-процедуры до начала нового цикла не нужно.
УЗГСС выполняется перед овуляцией, когда цервикальный канал максимально широк, расслаблен, а введение инструмента не приходит к спазмам. Проведение УЗГСС требует такого же предварительного обследования, как и ГСГ.
В ходе процедуры в специальный тонкий катетер, помещенный в шейку матки, вливается физиологический раствор, нагретый до комфортной температуры. Далее врач с помощью аппарата для ультразвуковых исследований наблюдает за перемещением жидкости — если раствор беспрепятственно движется в матку, значит, яйцеводы функционируют нормально. Нарушение движения жидкости указывает на непроходимость. УЗГСС – безвредный и безболезненный метод исследования проходимости маточных труб, проводимый без лучевой нагрузки.
Диагностическая лапароскопия
Прокол брюшной стенки для аппаратного осмотра внутренних органов.
В ходе операции выполняется два небольших разреза, через которые в брюшную полость закачивается газообразное вещество для расширения пространства и упрощения осмотра. Затем в один из проколов вводится миниатюрная видеокамера для наблюдения за ходом операции, а в другой – инструмент, с помощью которого врач может передвигать и рассматривать внутренние органы под нужным углом. В ходе осмотра доктор фиксирует имеющиеся патологии репродуктивной системы (яйцеводов, яичников, матки — в зависимости от цели лапароскопии) и ставит диагноз.
Процедура проводится под наркозом, что позволяет избежать возникновения спазмов, мешающих диагностике. После вмешательства женщина находится в стационаре в течение суток. Через два-три дня можно приступить к привычной жизни и выйти на работу.
После диагностической лапароскопии в течение месяца запрещаются половые отношения, интенсивные физически нагрузки и подъем тяжестей. Физическую активность нужно увеличивать постепенно, начиная со спокойных пеших прогулок на свежем воздухе.
Хотя наступление беременности возможно сразу после проведения исследования, планировать зачатие нужно не ранее чем через три месяца, чтоб организм полностью восстановился.
Фертилоскопия
Ввиду низкой информативности применяется крайне редко. Процедура близка по сути к диагностической лапароскопии, но инструмент внутрь тела вводится через влагалище, а не проколы.
Методика дает врачу возможность оценить состояние фаллопиевых труб и их проходимость, увидеть наличие или отсутствие спаек, выявить имеющиеся патологии органов репродуктивной системы и даже выполнить незначительные хирургические вмешательства.
Пертубация (кимопертубация)
Также редко практикуется по причине низкой информативности. При ее проведении с помощью сверхтонкого гибкого катетера в полость матки вводят газ (воздух или кислород). Под влиянием газа яйцеводы естественным образом сокращаются, а врач получает информацию о происходящих в органе процессах с помощью специальных приборов, отражающих сжатия труб в виде графической кривой.
Пертубация выполняется на гинекологическом кресле. Обезболивание проводится с помощью но-шпы и баралгина. Длительность процедуры составляет около пяти минут и еще небольшое время требуется аппарату для произведения анализа и построения графика.