Неотложная терапия синдрома дыхательной недостаточности у детей
Содержание:
- Причины возникновения дыхательной недостаточности
- Симптомы дыхательной недостаточности
- Как правильно выполнять искусственную вентиляцию лёгких при дыхательной недостаточности — видео
- Патогенез
- Симптоматика
- Диагностика
- Диагностика острой недостаточности
- Патогенез
- Патогенез дыхательной недостаточности
- Какие характеристики имеет это заболевание?
- Хроническая дыхательная недостаточность
- Причины возникновения
- Причины развития дыхательной недостаточности
Причины возникновения дыхательной недостаточности
В основе патологии лежит нарушение газообмена в легких
Возникать дыхательная недостаточность 2 степени может как следствие или осложнение целого ряда заболеваний. В основном это острые и хронические болезни органов дыхания – воспаления легких, ателектаз, бронхоэктатическая болезнь и другие. Также провоцировать нарушение могут каверны в легких, вызванные туберкулезом и другими разрушительными процессами, абсцессы, опухоли и другие проблемы с состоянием органов.
К возникновению проблемы приводят поражения центральной нервной системы различной природы, патология сосудов легких и сердца, наличие доброкачественных и злокачественных опухолей средостения и легких, анемии, наличие гипертензии малого круга кровообращения и так далее.
Так как состояние не возникает самостоятельно, а является следствием других патологий, для предотвращения его появления важную роль играет своевременное обнаружение и избавление от основного заболевания, которое может спровоцировать осложнение.
Формы и стадии патологического состояния
Дыхательная недостаточность может протекать в острой и хронической форме
Существует несколько видов классификации дыхательной недостаточности:
- По механизму возникновения: паренхиматозная и вентиляционная.
- По причинам появления: обструктивная, рестриктивная, смешанная, гемодинамическая, диффузная.
- По темпам развития: острая и хроническая.
- По газовому составу крови: компенсированная и декомпенсированная.
Основным принципом классификации состояния является деление на степени. Оно выражается в интенсивности симптомов и проявлений патологии:
- Дыхательная недостаточность 1 степени выражается появлением одышки при умеренных или серьезных нагрузках на организм.
- Дыхательная недостаточность 2 степени проявляется развитием одышки при приложении незначительных усилий, но с включением компенсаторных механизмов в состоянии покоя.
- Дыхательная недостаточность 3 степени выражена сильной одышкой и развитием цианоза (синюшности) даже в состоянии покоя, появлением гипоксемии.
Лечение состояния связано с выявлением и ликвидацией основной причины. Чем раньше это будет сделано, тем меньше шансов на развитие ДН серьезного уровня.
Симптомы и опасность 2 степени
Симптомы зависят от формы и стадии ДН
Проявления дыхательной недостаточности разнообразны, но в основном больные жалуются на следующие состояния:
- Одышка. Это основной из признаков появляющегося синдрома. По ее уровню можно судить о степени прогрессирования болезни. Для второй стадии характерно появление одышки даже при небольших усилиях, но исчезновение ее в состоянии покоя.
- Слабость и утомляемость дыхательной мускулатуры. Больной жалуется, что ему буквально «тяжело дышать». Часто присоединяется тахикардия.
- Гипоксемия – снижение уровня кислорода в крови. Внешне ее можно заметить по наличию цианоза и тахикардии, а также не слишком выраженной артериальной гипотонии. Состояние может ухудшаться вплоть до падения пациента в обмороки. При хронической форме гипоксемии появляется легочная гипертензия.
- Гиперкапния – отравление скопившимся в крови углекислым газом, частная форма гипоксии. Больной жалуется на слабость, сонливость, нарушения сна, головокружения и головную боль. Это состояние вовсе не безобидно, оно способно спровоцировать так называемую гиперкапническую кому и привести к развитию опаснейшего осложнения – отека головного мозга.
Основная опасность второй стадии ДН состоит в том, что одышка компенсируется в состоянии покоя. Больной надеется на то, что это временное состояние, раз оно проходит самостоятельно после отдыха. А на деле в это время патология углубляется и прогрессирует.
Если процесс не будет вовремя обнаружен, он может привести к развитию правожелудочковой недостаточности, легочного сердца и легочной гипертензии. Риск гибели пациента возрастает по мере углубления основной причины, патологических изменений в органах, развития легочной недостаточности и ее последствий.
Симптомы дыхательной недостаточности
- признаки гипоксемии (снижения уровня кислорода в артериальной крови);
- признаки гиперкапнии (повышения уровня углекислоты в крови);
- одышка;
- синдром слабости и утомления дыхательной мускулатуры.
Гипоксемия
Гиперкапния
проявляется учащением пульса и нарушением сна (сонливость днем и бессонница ночью), головной болью и тошнотой . Организм старается избавиться от избытка углекислого газа с помощью глубокого и частого дыхания, но и оно оказывается неэффективным. Если уровень парциального давления углекислоты в крови повышается быстро, то усиление мозгового кровообращения и повышение внутричерепного давления может привести к отеку головного мозга и развитию гипокапнической комы.
При появлении первых признаков дыхательных расстройств у новорожденного начинают проводить (обеспечивая контроль газового состава крови) кислородотерапию. Для этого используют кювез, маску и носовой катетер. При тяжелой степени дыхательных расстройств и неэффективности кислородотерапии подключают аппарат искусственной вентиляции легких.
В комплексе лечебных мероприятий используют внутривенные введения необходимых лекарственных средств и препараты сурфактанта (Куросурф, Экзосурф).
С целью профилактики синдрома дыхательных расстройств у новорожденного при угрозе преждевременных родов беременным назначают глюкокортикостероидные препараты .
Как правильно выполнять искусственную вентиляцию лёгких при дыхательной недостаточности — видео
Перед применением необходимо проконсультироваться со специалистом.
Это патологический синдром, сопровождающий ряд заболеваний, в основе которого лежит нарушение газообмена в легких. Основу клинической картины составляют признаки гипоксемии и гиперкапнии (цианоз, тахикардия, нарушения сна и памяти), синдром утомления дыхательной мускулатуры и одышка. ДН диагностируется на основании клинических данных, подтвержденных показателями газового состава крови, ФВД. Лечение включает устранение причины ДН, кислородную поддержку, при необходимости — ИВЛ.
проявления гиперкапнии
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
синдром слабости и утомления дыхательной мускулатуры
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
одышка
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Патогенез
В основе патогенеза большинства случаев ДН лежит .
При всех видах ДН из-за недостатка кислорода в крови и гипоксии развиваются компенсаторные реакции органов и тканей. Наиболее часто развивается эритроцитоз, гипергемоглобинемия и увеличение минутного объёма кровообращения. В начальной стадии заболевания эти реакции компенсируют симптомы гипоксии. При значительных нарушениях газообмена эти реакции уже не могут компенсировать гипоксию и сами становятся причинами развития лёгочного сердца.
Обструктивная дыхательная недостаточность
Обструктивная ДН связана с нарушениями бронхиальной проходимости. В основе патогенеза обструктивной ДН лежит сужение просвета бронхов.
Причины сужения просвета бронхов:
- бронхоспазм,
- аллергический отёк,
- воспалительный отёк,
- инфильтрация слизистой оболочки бронхов,
- закупорка бронхов мокротой,
- склероз бронхиальных стенок,
- деструкция каркаса бронхиальных стенок.
Сужение просвета бронхов является причиной роста сопротивления потоку воздуха в бронхах. Рост сопротивления воздушному потоку приводит к снижению его скорости в геометрической прогрессии. Компенсация снижения скорости воздушного потока происходит за счёт значительных дополнительных усилий дыхательных мышц. Уменьшение просвета бронхов дополняется естественным сужением при выдохе, поэтому при обструктивной ДН выдох всегда затруднён.
Из-за увеличения бронхиального сопротивления на выдохе происходит непроизвольное смещение дыхательной паузы в фазу вдоха. Это смещение происходит с помощью более низкого расположения диафрагмы и инспираторного напряжения дыхательных мышц. При этом вдох начинается при инспираторном растяжении альвеол и увеличивается объём остаточного воздуха.
В начальной стадии развития болезни смещение дыхательной паузы имеет функциональный характер. Впоследствии происходит атрофия альвеолярных стенок из-за сдавления капилляров высоким давлением на выдохе. В результате атрофии альвеолярных стенок развивается вторичная эмфизема лёгких и смещение дыхательной паузы приобретает необратимый характер.
Вследствие увеличения бронхиального сопротивления происходит значительное увеличение нагрузки на дыхательные мышцы и увеличение длительности выдоха. Длительность выдоха по отношению к длительности вдоха может увеличиваться до 3:1 и более. Таким образом 3/4 времени дыхательные мышцы совершают тяжёлую работу по преодолению бронхиального сопротивления. При выраженной обструкции дыхательные мышцы уже не могут полностью компенсировать снижение скорости воздушного потока.
Также в течение 3/4 времени высокое внутригрудное давление сдавливает капилляры и вены лёгких. Сдавливание капилляров и вен приводит к значительному росту сопротивления кровотоку в лёгких. Рост сопротивления кровотоку вызывает вторичную гипертензию малого круга кровообращения. Гипертензия впоследствии приводит к развитию лёгочного сердца.
Симптоматика
Дыхательная недостаточность бывает острой и хронической. Острая форма патологии возникает внезапно, развивается стремительно и представляет угрозу для жизни больного.
При первичной недостаточности поражаются непосредственно структуры респираторного тракта и органы дыхания. Ее причинами являются:
- Боль при переломах и прочих травмах грудины и ребер,
- Бронхообструкция при воспалении мелких бронхов, сдавлении дыхательных путей новообразованием,
- Гиповентиляция и дисфункция легких
- Поражение дыхательных центров в коре мозга — ЧМТ, наркотическое или лекарственное отравление,
- Поражение дыхательных мышц.
Вторичная дыхательная недостаточность характеризуется поражением органов и систем, не входящих в дыхательный комплекс:
- Кровопотеря,
- Тромбозы крупных артерий,
- Травматическое шоковое состояние,
- Кишечная непроходимость,
- Скопление гнойного отделяемого или экссудата в плевральной полости.
Острая дыхательная недостаточность проявляется довольно яркими симптомами. Больные жалуются на чувство нехватки воздуха, одышку, затрудненный вдох и выдох. Эти симптомы появляются раньше остальных. Обычно развивается тахипноэ — учащенное дыхание, которое практически всегда сопровождается дыхательным дискомфортом. Дыхательная мускулатура перенапрягается, для ее работы требуется много энергии и кислорода.
При нарастании дыхательной недостаточности больные становятся возбужденными, беспокойными, эйфоричными. Они перестают критически оценивать свое состояние и окружающую обстановку. Появляются симптомы «дыхательного дискомфорта» – кашель, свистящие, дистанционные хрипы, дыхание ослаблено, в легких тимпанит. Кожа становится бледной, развиваются тахикардия и диффузный цианоз, раздуваются крылья носа.
В тяжелых случаях кожные покровы приобретают сероватый оттенок и становятся липкими и влажными. По мере развития заболевания артериальная гипертензия сменяется гипотонией, сознание угнетается, развивается кома и полиорганная недостаточность: анурия, язва желудка, парез кишечника, дисфункция почек и печени.
Основные симптомы хронической формы заболевания:
- Одышка различного происхождения;
- Учащение дыхания – тахипноэ;
- Синюшность кожных покровов – цианоз;
- Усиленная работа дыхательной мускулатуры;
- Тахикардия компенсаторного характера,
- Вторичный эритроцитоз;
- Отеки и артериальная гипертония на поздних стадиях.
Пальпаторно определяется напряжение мышц шеи, сокращение брюшных мышц на выдохе. В тяжелых случаях выявляется парадоксальное дыхание: на вдохе живот втягивается внутрь, а на выдохе — движется к кнаружи.
У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
Перечисленные факторы способствуют нарушению дыхательной проходимости и легочной вентиляции.
У детей обычно развивается верхний обструктивный тип дыхательной недостаточности, который осложняет течение ОРВИ, паратонзиллярного абсцесса, ложного крупа, острого эпиглотита, фарингита, ларингита и трахеита. У ребенка изменяется тембр голоса, появляется «лающий» кашель и «стенотическое» дыхание.
Степени развития дыхательной недостаточности:
- Первая — затрудненный вдох и беспокойство ребенка, сиплый, «петушиный» голос, тахикардия, периоральный, непостоянный цианоз, усиливающийся при беспокойстве и исчезающий при дыхании кислородом.
- Вторая — шумное дыхание, которое слышно на расстоянии, потливость, постоянный цианоз на бледном фоне, исчезающий в кислородной палатке, кашель, осиплость голоса, втяжение межреберных промежутков, бледность ногтевых лож, вялое, адинамичное поведение.
- Третья — выраженная одышка, тотальный цианоз, акроцианоз, мраморность, бледность кожи, падение артериального давления, подавлена реакция на боль, шумное, парадоксальное дыхание, адинамия, ослабление тонов сердца, ацидоз, мышечная гипотония.
- Четвертая стадия является терминальной и проявляется развитием энцефалопатии, асистолии, асфикции, брадикардии, судорог, комы.
Развитие легочной недостаточности у новорожденных обусловлено не полностью созревшей сурфактантной системой легких, сосудистыми спазмами, аспирацией околоплодных вод с первородным калом, врожденными аномалиями развития дыхательной системы.
Диагностика
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности
При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Диагностика острой недостаточности
Врач может диагностировать синдром несколькими способами. Нет ни одного окончательного теста для диагностики этого состояния. Врач измерит кровяное давление, выполнит физический осмотр, а также:
- анализ крови;
- рентген грудной клетки;
- компьютерная томография;
- носовые мазки;
- электрокардиограмма;
- эхокардиограмма;
- осмотр дыхательных путей.
Низкое кровяное давление и низкий уровень кислорода в крови могут навести вашего врача на подозрение об острой дыхательной недостаточности. Электрокардиограмму и эхокардиограмму можно использовать для исключения сердечного заболевания. Если рентгенограмма грудной клетки или компьютерная томография затем обнаруживают заполненные жидкостью воздушные мешочки в лёгких, то диагноз подтверждается. Биопсия лёгкого также может быть проведена для подтверждения диагноза.
Патогенез
Схема некоторых патогенетических механизмов нарушения нормального газообмена в крови при бронхолегочной дыхательной недостаточности: 1 — нормальная альвеола (для сравнения); 2 — заполнение альвеолы экссудатом или транссудатом; 3 — сдавление легкого (альвеолы); 4 — уменьшение дыхательной поверхности альвеолы (рестрикция); 5 — нарушение проходимости дыхательных путей (обструкция); 6 — нарушение легочного кровообращения (кровоток от альвеолы отсутствует); 7 — нарушение диффузии газов через альвеолокапиллярную мембрану. Стрелки указывают направление движения и характер крови в кровеносных сосудах (черные стрелки — венозная кровь, белые стрелки — артериальная кровь, чернобелые стрелки — смешанная кровь).
Различают три вида механизмов нарушения внешнего дыхания (см.), ведущих к Д. н.: нарушение альвеолярной вентиляции, нарушение вентиляционно-перфузионных отношений и нарушение диффузии газов через альвеолокапиллярную мембрану (рис.).
Наиболее частым механизмом развития нарушения вентиляции альвеол является обструкция дыхательных путей. Движение воздуха по бронхам подчиняется закону Гагена — Пуазейля:
где: ΔF— прирост объема; r— радиус дыхательных путей; l — их длина; P1 и Р2 — давление в начале и конце дыхательных путей; Δt — промежуток времени и μ — коэффициент трения газа. Из этого закона вытекает следствие, что сопротивление потоку газа (R) обратно пропорционально квадрату площади сечения дыхательных путей, т. е.
Поэтому даже небольшое уменьшение просвета бронхов вызывает значительное затруднение дыхания. В первую очередь при этом нарушается экспираторная фаза, т. к. при выдохе вообще происходит нек-рое сужение бронхов, а во время форсированного выдоха может наблюдаться почти полное их спадение, ибо при значительной скорости потока газа давление в воздухоносных путях становится ниже внутриплеврального. Ускорение выдоха за счет сокращения экспираторных мышц еще больше увеличивает сопротивление, к-рое возрастает соответственно квадрату скорости потока газа. В результате резко увеличивается работа дыхания, что сопровождается усиленным потреблением кислорода дыхательными мышцами; если у здорового человека на это уходит 1—3% поступающего в организм кислорода, то при обструктивной Д. н., по данным О. А. Долиной (1965) и Гренвика (A. Grenvik, 1966), на работу дыхания расходуется до 35—50% потребляемого кислорода.
Большую роль в патогенезе Д. н. играет нарушение соотношения вентиляция — перфузия (кровоснабжение) легких. Одной из причин дыхательных расстройств в этих случаях может быть появление вентилируемых, но не перфузируемых альвеол, что приводит к возрастанию физиол, мертвого пространства и увеличению его отношения к дыхательному объему, к-рое у здорового человека не превышает 0,3. Другой причиной нарушения дыхания является перфузия невентилируемых участков, что увеличивает примесь венозной, не насыщенной кислородом крови к артериальной (в норме такая примесь не превышает 3% объема сердечного выброса) и ведет к возникновению гипоксии. Гиперкапния при этом, как правило, не развивается в связи с усиленной элиминацией углекислоты в гипервентилируемых участках легких. Поступление же кислорода в кровь практически не возрастает даже в участках с усиленной вентиляцией и адекватным кровотоком, т. к. кислородная емкость крови ограничена и в этих участках кровь уже при нормальной вентиляции почти максимально насыщена кислородом.
Нарушения диффузии газов через альвеолокапиллярную мембрану обычно не сопровождаются гиперкапнией в силу большой диффузионной способности углекислоты и, как правило, вызывают гипоксемию.
Диффузионный фактор Д. н. встречается довольно редко. Некоторые исследователи вообще берут под сомнение роль нарушений диффузии в развитии Д. п., однако образование гиалиновых мембран в легких (см. Гиалиново-мембранная болезнь новорожденных) способно существенно нарушить процесс диффузии. Это же явление наблюдается в различной степени и при утолщении альвеолокапиллярной мембраны в результате интерстициального воспалительного процесса в легких.
Патогенез дыхательной недостаточности
Часто дыхательная недостаточность развивается при снижении вентиляции, в результате чего образуется избыток углекислоты (гиперкапния) и недостаток кислорода (гипоксемия) в крови. Углекислый газ имеет большую диффузионную (проникающую) способность, поэтому при нарушениях легочной диффузии редко возникает гиперкапния, чаще они сопровождаются гипоксемией. Но нарушения диффузии встречаются редко.
Изолированное нарушение вентиляции в легких возможно, но чаще всего отмечаются комбинированные расстройства, основанные на нарушениях равномерности кровотока и вентиляции. Таким образом, дыхательная недостаточность является результатом патологических сдвигов в соотношении вентиляция/кровоток.
Нарушение в сторону увеличения этого отношения ведет к увеличению физиологически мертвого пространства в легких (участки легочной ткани, не выполняющие свои функции, например, при выраженной пневмонии) и накоплению углекислого газа (гиперкапнии). Уменьшение отношения вызывает увеличение шунтирования или анастомозов сосудов (дополнительных путей кровотока) в легких, в результате чего развивается снижение содержания кислорода в крови (гипоксемия). Возникшая гипоксемия может и не сопровождаться гиперкапнией, но гиперкапния, как правило, ведет к гипоксемии.
Таким образом, механизмами дыхательной недостаточности являются 2 вида нарушений газообмена – гиперкапния и гипоксемия.
Какие характеристики имеет это заболевание?
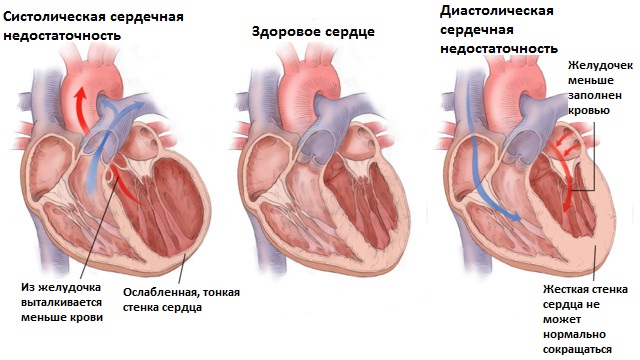
Дыхательная недостаточность (ДН) – это особое состояние, в котором пребывает организм человека, когда органы дыхания не могут обеспечить для него необходимый объем кислорода. В таком случае концентрация углекислого газа в крови значительно повышается и может достигнуть критической отметки. Этот синдром своего рода следствие неполноценного обмена углекислого газа и кислорода между кровеносной системой и лёгкими. Отметим, что хроническая дыхательная недостаточность и острая могут существенно отличаться своими проявлениями.
Позже в крови человека повысится количество эритроцитов и общий уровень гемоглобина, что также можно считать реакцией организма на гипоксию и кислородное голодание. Опасность заключается в том, что силы организма не бесконечны и рано или поздно его ресурсы истощаются, после этого человек сталкивается с проявлением острой дыхательной недостаточности.
Дыхательная недостаточность у детей часто вызвана теми же причинами, что и у взрослых, но симптомы, как правило, выражены не так сильно. У новорождённых же этот синдром внешне проявляет себя как расстройство дыхания:
- Чаще всего эта патология встречается у новорождённых, которые родились на свет раньше положенного срока, или у тех новорождённых, которые перенесли тяжёлые роды.
- У детей недоношенных причиной недостаточности является неразвитость сурфактанта – вещества, которое выстилает альвеолы.
- Также симптомы ДН могут проявиться и у тех новорождённых, которые испытывали гипоксию во время внутриутробной жизни.
- Нарушение дыхательной функции может возникнуть и у тех новорождённых, которые проглотили свой меконий, глотнули околоплодных вод или крови.
- Также к ДН у новорождённых часто приводит и несвоевременное отсасывание жидкости из дыхательных путей.
- Вызвать расстройство дыхания часто могут и врождённые пороки развития новорождённых. Например, недоразвитые лёгкие, поликистоз лёгких, диафрагмальная грыжа и другие.
На первичные признаки этого заболевания влияют и причины его появления, а также конкретная разновидность и степень тяжести. Но любой пациент с дыхательной недостаточностью испытает общие для этого синдрома симптомы:
- гипоксемия;
- гиперкапния;
- одышка;
- слабость дыхательной мускулатуры.
Гипоксемия
Главным признаком гипоксемии является низкая степень насыщения артериальной крови кислородом. При этом у человека могут менять цвет кожные покровы, они приобретают синеватый оттенок. Синюшность кожи, или цианоз, так по-другому называют это состояние, может быть сильно или слабовыраженным в зависимости от того, как давно и насколько сильно проявляются признаки болезни у человека. Обычно кожные покровы меняют цвет после того, как парциальное давление кислорода в крови достигнет критической отметки – 60 мм рт. ст.
После преодоления этого барьера у пациента может время от времени учащаться биение сердца. А также наблюдается пониженное артериальное давление. Больной начинает забывать самые простые вещи, а если вышеуказанный показатель достигает 30 мм рт. ст., то человек чаще всего теряет сознание, системы и органы больше не могут работать в прежнем режиме. И чем дольше длится гипоксия, тем тяжелее организму будет восстановить свои функции. Особенно это касается мозговой деятельности.
Гиперкапния
Пытаясь спасти себя самостоятельно, организм человека пытается избавиться от переизбытка углекислого газа, дыхание становится очень частым и более глубоким, но даже такая мера не имеет никакого эффекта. При этом решающую роль в развитии заболевания в этом случае играет то, насколько быстро растёт содержание углекислого газа в крови.
Одышка
При возникновении этого симптома человеку все время кажется, что ему не хватает воздуха. При этом ему очень тяжело дышать, хотя он и пытается усилить дыхательные движения.
Если пациент делает более 25 вдохов в минуту, значит, у него ослаблена дыхательная мускулатура, она не способна выполнять привычные функции и быстро устаёт. При этом человек старается всеми силами наладить дыхание и вовлекает в процесс мышцы пресса, верхних дыхательных путей и даже шеи.
Стоит также отметить, что при поздней степени заболевания развивается сердечная недостаточность и отекают различные части тела.
Хроническая дыхательная недостаточность
Основные причины:
- хроническая обструктивная болезнь легких;
- пневмосклероз;
- деформация грудной клетки при искривлении позвоночника;
- некоторые заболевания сердца.
Ведущий механизм патологии – снижение проходимости мелких бронхов. Дополнительно отмечается повышение сопротивления легочных сосудов току крови, в результате в них повышается давление и развивается легочная гипертензия. Сердце с трудом перекачивает кровь по малому кругу кровообращения, в результате страдает его правый желудочек – развивается хроническая правожелудочковая недостаточность и так называемое легочное сердце.
Признаки
Симптомы хронической дыхательной недостаточности – одышка при ходьбе, а затем и в покое; распространенная синюшность кожи. Нередко бывает кашель с трудноотделяемой мокротой. При исследовании функции внешнего дыхания определяется уменьшение жизненной емкости легких и снижение скоростей выдоха.
Кисти при хронической дыхательной недостаточности
В поздней стадии болезни дыхание учащается и становится поверхностным. Больной не может сделать глубокий вдох. Синюшность кожи значительно усиливается, появляется отечность лица, голеней и стоп. Увеличивается печень, что вызывает боли в правом подреберье. Видны набухшие шейные вены. Отмечается изменение пальцев: их концевые фаланги утолщаются в виде барабанных палочек, а ногти становятся толстыми, округлыми, в форме часовых стекол.
Хроническая дыхательная недостаточность часто осложняется инфекционным процессом. Это приводит к быстрому ухудшению состояния, утрате сознания и коме. При отсутствии помощи наступает летальный исход
Поэтому так важно лечить у больных с дыхательной недостаточностью любые воспалительные процессы органов дыхания, даже обычную простуду
Лечение
Лечение направлено на причину дыхательной недостаточности. Обязательно следует отказаться от курения. Чрезвычайно важна лечебная гимнастика. Больной должен «дышать животом» и не делать усилий при выдохе.
4 раза в день нужно проводить такое упражнение: вдыхать носом, а выдыхать через рот в трубочку, опущенную в емкость с водой на 4 – 5 см. В результате расправляются спавшиеся альвеолы и расширяются бронхи. Полезно также надувать воздушные шары.
Необходимо следить за откашливанием мокроты: делать содовые ингаляции, откашливаться в положении лежа на кровати, опустив грудь и голову вниз (постуральный дренаж). Полезен вибрационный массаж грудной клетки на выдохе (постукивание, легкое поколачивание несколько раз в день).
В случае тяжелой дыхательной недостаточности используют кислородную терапию с помощью специального аппарата, который может находиться у больного дома. При появлении нарушений сознания ингаляции кислорода в домашних условиях отменяют и срочно госпитализируют больного. В этом случае помочь может только искусственная вентиляция легких.
Причины возникновения
Респираторная недостаточность имеет несколько причин.
Обструкция
Препятствие может также возникать у людей с хронической обструктивной болезнью лёгких (ХОБЛ) или астмой, когда обострение приводит к тому, что воздушные проходы становятся узкими.
Травма
Повреждение, которое ухудшает или нарушает респираторную систему, может отрицательно повлиять на количество кислорода в крови. Например, травма спинного мозга или головы может сразу же повлиять и на дыхание, так как мозг сообщает лёгким о дыхании. Если мозг не может передавать сообщения из-за травмы или повреждения, лёгкие не могут продолжать функционировать должным образом.
Повреждение рёбер или туловища может также затруднить процесс дыхания. Эти травмы могут ухудшить способность вдыхать достаточное количество кислорода в лёгкие.
Острый респираторный дистресс-синдром
- пневмония;
- панкреатит (воспаление поджелудочной железы);
- тяжёлая травма;
- сепсис;
- тяжёлые травмы головного мозга;
- травмы лёгких, вызванные вдыханием дыма или химических продуктов.
Синдром может случиться также в больнице во время лечения основного состояния.
Химическая ингаляция
Вдыхание токсичных химических веществ, дыма или паров может вызвать острую респираторную недостаточность. Эти химические вещества могут повредить ткани лёгких, включая воздушные мешочки и капилляры.
Инфекционное заболевание
Инфекции являются распространённой причиной развития дыхательной недостаточности. Пневмония, в частности, может вызвать респираторную недостаточность, даже при отсутствии ОРДС.
Причины развития дыхательной недостаточности
- обструкция или сужение дыхательных путей, возникающее при бронхоэктатической болезни , хроническом бронхите, бронхиальной астме, муковисцидозе, эмфиземе легких, отеке гортани, аспирации и инородном теле в бронхах;
- повреждение легочной ткани при легочном фиброзе , альвеолит (воспаление легочных альвеол) с развитием фиброзных процессов, дистресс-синдроме, злокачественной опухоли, лучевой терапии , ожогах , абсцессе легкого, лекарственном воздействии на легкое;
- нарушение кровотока в легких (при эмболии легочной артерии), что уменьшает поступление в кровь кислорода;
- врожденные пороки сердца (незаращение овального окна) – венозная кровь, минуя легкие, попадает сразу к органам;
- мышечная слабость (при полиомиелите, полимиозите, миастении, мышечной дистрофии, повреждении спинного мозга);
- ослабление дыхания (при передозировке наркотиков и алкоголя, при остановке дыхания во сне, при ожирении);
- аномалии реберного каркаса и позвоночника (кифосколиоз, ранение грудной клетки);
- анемия , массивная кровопотеря;
- поражение центральной нервной системы;
- повышение кровяного давления в малом круге кровообращения.