Воспалительный процесс у женщин: причины, симптомы, диагностика, лечение
Содержание:
- Профилактика
- Воспаление шейки матки — лечение
- Классификация цервицита шейки матки
- Лечение заболевания
- Возможные осложнения
- Лечение воспаления по-женски
- Консервативная терапия
- Каковы разновидности патологии и их симптомы?
- Симптомы воспаления придатков
- Диагностика воспаления яичников
- Воспаление женских органов
- Народная медицина
- Бактериальный вагиноз
Профилактика
Любое заболевание проще предупредить нежели лечить. Прежде всего нужно устранить все возможные факторы, причины возникновения патологии.
Вагинит опасен для здоровья самой женщины и ее детей. Профилактику воспаления влагалища нужно осуществлять на постоянной основе. Что касается беременности, то рекомендуется планировать такое событие. Перед тем как решиться дать жизнь человеку необходимо пройти обследование на наличие ИППП. При обнаружении – обязательно пролечиться обоим партнерам.
Первое профилактическое правило – соблюдение личной гигиены, интимная верность, использование презервативов. Раз в полгода рекомендуется проходить плановое обследование у гинеколога. Не стоит забывать, что заболевание может протекать бессимптомно.
Первые клинические проявления не должны оставаться без внимания. Своевременная диагностика, правильное лечение дают шансы на полное выздоровление.
Воспаление шейки матки — лечение
Первостепенной и важной задачей, которую нужно решить, назначая лечение при воспалении шейки матки является, в первую очередь, воздействие на возбудителя заболевания и уменьшение воспаления. Категорически противопоказано самолечение при воспалении шейки матки
Этот запрет связан с тем, что неправильно подобранные препараты в недостаточных дозировках могут привести к вялотекущей трудноизлечимой инфекции, и в дальнейшем — к серьёзным осложнениям (бесплодие, различные нарушение менструального цикла, внематочная беременность предрак, рак). При таком лечении могут исчезнуть внешние признаки заболевания, и создаётся неверное впечатление о, якобы, полном излечении
Категорически противопоказано самолечение при воспалении шейки матки. Этот запрет связан с тем, что неправильно подобранные препараты в недостаточных дозировках могут привести к вялотекущей трудноизлечимой инфекции, и в дальнейшем — к серьёзным осложнениям (бесплодие, различные нарушение менструального цикла, внематочная беременность предрак, рак). При таком лечении могут исчезнуть внешние признаки заболевания, и создаётся неверное впечатление о, якобы, полном излечении.
Адекватное лечение индивидуально в каждом случае подбирает врач. В процессе лечения воспаления шейки матки, поскольку оно может затянуться надолго, постоянно контролируется эффективность терапии: осмотры, бакпосевы мазков, анализы крови.
Местное лечение при остром воспалении пользы не принесёт, поскольку инфекция, как правило, затрагивает глубокие слои шейки матки. Срочно назначается антибактериальная терапия. Причём антибиотики назначаются, в основном, парентерально. Применение препаратов местно в виде свечей неэффективно, т. к. они могут ликвидировать только поверхностные процессы.
Если выявлен специфический возбудитель заболевания, нужно начинать лечение одновременно двух половых партнёров. Отсутствия жалоб и объективных данных болезни у мужчины ещё не означает, что болезни у него нет. Некоторые инфекции половых путей (хламидиоз, трихомониаз, гонорея) протекают латентно, без явных объективных признаков и субъективных ощущений.
Для лечения хламидийного цервицита эффективно назначение тетрациклинов. Кроме того широко применяются макролиды, фторхинолоны, азалиды.
При выявлении кандидоза назначается флуконазол, дифлюкан. При воспалениях шейки матки вирусной этиологии используется противовирусный препарат ацикловир.
После завершения курса антибактериальными средствами необходимо продолжить лечение эубиотиками — препаратами, восстанавливающими естественную микрофлору влагалища. В состав эубиотиков входит молочная кислота. Их можно применять в виде свечей.
Часто, как дополнение к основному лечению воспаления шейки матки используется комплекный лекарственный препарат «Тержинан». Он представляет собой удобные вагинальные свечи. «Тержинан» оказывает противомикробное, противогрибковое и противопаразитарное действие, а также обладает эффективным противовоспалительным действием.
Лечение хронического воспаления шейки матки не ограничивается консервативными методами. Начинают его с назначения антибиотиков. Завершение курса антибиотикотерапии заканчивается ликвидацией инфекции. Но для восстановления структурной целостности слизистой шейки матки необходимо продолжить лечение. Хирургическими методами удаляются эрозии, язвы, кисты. Это делается при помощи лазера, электрохирургического лечения, микроволновой терапии, криотерапии. Параллельно проводится лечение сопутствующих фоновых заболеваний, восстановление сниженного иммунитета.
При выявлении атрофичекого хронического воспаления шейки матки, когда слизистый слой шейки матки истончён, необходимо использовать местно гормональные препараты. Наиболее часто применяемый — «Овестин». В его состав входят эстрогены, которые являются женскими половыми гормонами. При приёме «Овестина» повреждённые клетки восстанавливают свою первоначальную структуру, и происходит возобновление их защитных функций.
Народные методы лечения при воспалении шейки матки не используются. Воспаление шейки матки невозможно вылечить травами, т. к. инфекции, которые являются источником воспаления слишком серьёзные и требуют немедленного назначения антибиотиков. Поэтому такое лечение обсуждается с врачом уже на стадии реабилитации, когда вероятно употребление общеукрепляющих сборов для повышения иммунитета.
Классификация цервицита шейки матки
Для определения тактики ведения больной врачи определяют вид заболевания, классифицируя его. Для этого выясняется локализация очага воспаления, причина, течение и продолжительность этого состояния.
По локализации
Самая узкая часть матки, находящаяся между влагалищем и телом органа – шейка матки. Она обеспечивает защиту полости матки от инфекций. Внутри нее распложен цервикальный канал, который выстлан цилиндрическим эпителием, железы которого продуцируют секрет. Густая слизь образовывает пробку, препятствующую распространению инфекции в матку. Во время овуляции она становится более жидкой, помогая продвигаться сперматозоидам к яйцеклетке для оплодотворения.
Фото эндоцервицита
Шейка матки делится на наружную и внутреннюю часть. Наружная – экзоцервикс, сообщается с влагалищем. Ее видно во время гинекологического осмотра в зеркало. Внешне – плотный диск с отверстием посередине (зев).
Наружная часть – эндоцервикс. Сообщает шейку матки с телом матки. В его цилиндрический эпителий легко внедряются патологические микроорганизмы, приводя к развитию болезни.
Исходя из места поражения, цервицит классифицируют на следующие виды:
- экзоцервицит – это поражение влагалищной части ШМ и зева;
- эндоцервицит – это воспалительный очаг во внутренней части цервикального канала;
- цервицит – поражение всех отделов ШМ.
По причине
Для постановки диагноза и выбора методов лечения важно определить, какая инфекция привела к заболеванию. Учитывая характер и тип микрофлоры, бывают следующие варианты цервицита:
- неспецифический – следствие чрезмерного размножения условно-патогенных микроорганизмов, которые допустимы в небольшом количестве. К ним относятся стафилококк, стрептококк, кишечная палочка и другие;
- специфический – возникает вследствие ИППП и другими специфическими инфекциями. К ним относятся хламидия, гонококк, герпес, трихомонада, гонорея, уреоплазма, кандида, туберкулез и другие.
По течению болезни
Учитывая период, в течение которого не наступает выздоровление, цервицит классифицируют по его продолжительности на такие стадии:
- острое воспаление – до 2 недель;
- подострый – продолжительность заболевания от 14 дней до 6 месяцев;
- хроническое воспаление – из-за поражения устойчивыми микроорганизмами и сбоев в организме не удается полностью излечить заболевание. Продолжительность – более 6 месяцев.
Хроническая стадия – самая тяжелая. Она приводи к изменениям ткани, приводя к дисфункции половой системы. Возникает из-за несоблюдения рекомендаций врача, прерывания антибактериальной терапии. В результате этого у микроорганизмов развивается устойчивость к препаратам.
Лечение заболевания
Тактика лечения определяется после установления точного диагноза. Подбор варианта терапии зависит от нескольких факторов:
- стадии заболевания;
- причины патологии;
- симптомов.
Только острая форма оофорита лечится в условиях стационара. Остальные стадии воспаления яичников с легкими симптомами могут лечиться в домашних условиях.
Терапия антибиотиками
При выявлении воспаления яичников у женщин с острыми симптомами лечение этими препаратами обязательно. Нужно только во время диагностики выявить тип возбудителя и его чувствительность к лекарственному средству. Дозировка подбирается индивидуально для обеспечения нужной концентрации антимикробного компонента. При тяжелом течении патологии может быть назначено сразу несколько медикаментов.
Самолечением заниматься нельзя, так как есть несколько групп антибиотиков со своими особенностями. Разобраться в них может врач, он назначает препараты, учитывая данные диагностики.
При воспалении яичников у женщин с ярко выраженными симптомами назначить лечение в домашних условиях, и быстро получить выздоровление можно только при помощи правильно подобранных антибиотиков. В таблице представлены основные лекарственные препараты для лечения воспаления яичников.
|
Группа антибиотиков |
Лекарственные препараты |
Описание |
|
Сульфаниламиды |
Стрептоцид, Сульфасалазин, Ко-Тримоксазол |
Сильные препараты широкого спектра действия. Применяются в виде инъекций. |
|
Аминогликозиды |
Канамицин, Гентамицин |
Показывают высокую эффективность, используются в виде инъекций и таблеток. |
|
Пенициллины |
Оксациллин, Ампициллин |
Имеют мало побочных действий, но имеют низкую эффективность. |
|
Цефалоспорины |
Цефалексин, Цефазолин |
Имеет много побочных действий. |
|
Тетрациклины |
Тетрациклин, Доксициклин |
Часто назначаются, хорошо переносятся. |
Для достижения максимального антимикробного действия антибиотики часто комбинируют.
Применение свечей
При тяжелом воспалении яичников у женщин со сложными симптомами лечение антибиотиками дополняется свечами. Хороший эффект дают вагинальные суппозитории, в составе которых имеется:
- дубовая кора;
- вытяжка из грецкого ореха;
- прополис.
Положительный результат показывает применение свечей Клиндамицин. Они вводятся на ночь. Суппозитории Метронидазол используются утром и вечером. Свечи Вольтарен имеют успокаивающее действие, рекомендованы для комплексного лечения.
При хроническом воспалении яичников у женщин с невыраженными симптомами лечение свечами рекомендуется проводить регулярно курсами в целях профилактики.
Возможные осложнения
Воспаление слизистой влагалища – серьезная проблема, способная спровоцировать ряд осложнений, угрожающих здоровью и даже жизни. Отсутствие терапии острой формы приводит к тому, что заболевание принимает хронический облик. Больную сопровождает постоянный дискомфорт, дисбаланс в интимной сфере, эмоциональные расстройства. Нарушается функциональность репродуктивной системы, что может привести к бесплодию. С воспалением тяжело забеременеть.
Вагинит очень опасен при беременности. Возможные последствия:
- инфицирование плаценты, околоплодных вод;
- развитие пороков у ребенка;
- преждевременные роды;
- разрывы мягких тканей в родах;
- смерть плода.
В роли осложнений вагинита могут выступать эрозия шейки матки, инфекционное заражение почек и крови, эндометрит.
Только своевременное адекватное лечение может препятствовать развитию столь опасных осложнений.
Лечение воспаления по-женски
Терапия любых воспалительных процессов половых органов должна быть только комплексной. Во многих случаях лечение должен проходить и половой партнер женщины.
Основная схема лечения:
- этиотропная терапия, направленная на уничтожение возбудителя с помощью антибиотиков и сульфаниламидных препаратов;
- стимуляция защитных сил организма иммуномодуляторами (тималин, тимозин, гамма-глобулин, пирогенал);
- повышение резистентности к инфекциям препаратами группы биостимуляторов (экстракт алоэ, экстракт плаценты, плазмол, ФиБС);
- физиотерапевтические методы (ультразвук, фонофорез, электрофорез, УВЧ, СВЧ, лазеротерапия), грязелечение, бельнеолечение, ЛФК и лечебный массаж.
При тяжелых острых процессах в общую схему лечения дополнительно включают следующие группы препаратов:
- дезинтоксикационные (гемодез и глюкозо-витаминные растворы);
- десенсибилизирующие (антигистаминные или глюкокортикоиды);
- ферментные (лизоцим, трасилол);
- обезболивающие;
- витамины.
Лечение любого воспалительного процесса начинается с назначения антибиотиков широкого спектра действия. Сюда относятся препараты группы пенициллинов, цефалоспорины, макролиды, полимиксины и некоторые другие. Чем лечить конкретно – может сказать только врач. Все лекарства оказывают выраженное бактерицидное действие на большинство грамположительных микроорганизмов. Но лучше всего провести бактериальный посев мазка на чувствительность, чтобы точно знать, какой препарат поможет справиться с инфекцией.
Кроме антибиотиков врач может назначить лечение сульфаниламидами, которые эффективны не только при грамположительных бактериях, но могут справиться и с грамотрицательными микроорганизмами, а также с некоторыми простейшими. В некоторых случаях такие лекарственные средства назначают, если у пациента есть непереносимость антибиотиков или же, наоборот, для усиления их действия.
Иммуностимуляторы повышают и укрепляют защитные силы организма, направленно воздействуя на определенное звено иммунной системы. Биогенные стимуляторы ускоряют регенерацию ткани, повышают сопротивляемость организма, усиливают обмен веществ и нормализуют окислительно-восстановительные процессы.
Действие препаратов для дезинтоксикации направлено на обезвреживание и быстрое выведение токсинов из организма. Они увеличивают объем циркулирующей крови, улучшают ее реологические свойства (вязкость), оказывают антигипоксический эффект, насыщая кровь кислородом и стимулируя обменные процессы.
Десенсибилизирующие препараты путем нейтрализации медиаторов воспаления (серотонина, гистамина) способствуют уменьшению воспалительной реакции, снимают отек и покраснение, убирают зуд. Некоторые из них обладают седативным и снотворным эффектами.
Если заболевание спровоцировано простейшими или грибами, то назначается соответствующая терапия противогрибковыми или противопаразитарными препаратами. Кроме общего лечения при многих заболеваниях женских половых органов назначают еще и местную терапию свечами, спринцеванием, тампонами. Когда консервативное лечение не дает результатов, врачи принимают решение об оперативном вмешательстве.
https://youtube.com/watch?v=viQxnNvDCbc
Консервативная терапия
Основу составляют противовоспалительные оральные и местные средства. Это вагинальные свечи, таблетки, мази. При выявлении бактерий обязательны антибиотики. Если анализы обнаружили ВПЧ или вирус герпеса, то терапия включает противовирусные средства.
Также могут назначаться:
- Антисептические средства.
- Иммуномодуляторы.
- Витаминно-минеральные комплексы.
- Физиотерапия.
- Гормональные средства при атрофической форме заболевания.
При выявлении ИППП целесообразно обратиться к врачу не только женщине, но и половому партнеру. Во время лечения рекомендуется половой покой.
Первый этап всегда направлен на борьбу с основной причиной цервицита. Только потом проводится устранение последствий. Хроническая форма требует длительного приема лекарств и комплексного подхода. Обязательно последующая сдача анализов для оценки эффективности терапии и проведение повторной кольпоскопии.
Курс медикаментозной терапии способен справиться только с начальной формой заболевания. Когда отсутствует положительная динамика, врач рекомендует оперативные методы.
Хирургическое лечение
Современная медицина предлагает щадящие и малотравматичные способы избавления от последствий цервицита — эктопии, кондилом, спаек. Эти методы не требуют длительного восстановления и предварительной подготовки.
Криодеструкция
Предполагает воздействие низкими температурами (жидким азотом) на патологический очаг.
Диатермокоагуляция.
Назначается только рожавшим женщинам. Прижигание происходит при помощи электрического тока необходимой силы. На данный момент метод считается устаревшим.
Использование лазера или радиоволн
Передовые безболезненные методы. Можно применять молодым девушкам, планирующим беременность.
Иногда для молодых девушек назначается химическое прижигание с помощью специальных растворов.
В период реабилитации рекомендуется воздержаться от сексуальных контактов, и соблюдать тщательную интимную гигиену. Безопаснее принимать душ, а не ванну. Не рекомендуется поднимать тяжести, выполнять активные физические упражнения. При наличии выделений использовать прокладки без ароматизаторов и отдушек.
Оптимальный результат при использовании хирургических методов лечения можно получить, если предварительно было проведена противовирусная и антибактериальная терапия. Если в организме сохраняется патогенный возбудитель, то рецидив не заставит себя ждать.
Каковы разновидности патологии и их симптомы?
В зависимости от того, какие части поражаются во время этого заболевания, его можно разделить на два вида:
- эндоцервицит — воспалительные процессы наблюдаются непосредственно в цервикальном канале;
- экзоцервицит — очаг заболевания концентрируется на влагалищной части шейки матки.
По характеру протекания выделяют также два вида:
1. Острый — характеризуется сильным воспалением шейки, а именно желез, расположенных в цервикальном канале. Очень редко при этой форме заболевания поражается эпителий шейки. Главными причинами возникновения острого цервицита являются:
- стрептококки;
- гонококки;
- стафилококки.
Симптомы заболевания:
- обильные выделения из влагалища, которые не бывают без наличия в них гноя;
- высокая температура тела;
- тупые боли в области поясницы и внизу живота;
- постоянное желание сходить в туалет;
- болезненные ощущения во время мочеиспускания;
- во время полового акта часто возникают сильные боли в области как внешних, так и внутренних половых органов.
Определить наличие именно этой формы заболевания помогает осмотр гинеколога и мазки из влагалища. Благодаря им удается определить возбудителя инфекции.
2. Хронический — возникает в результате грибковых, вирусных и бактериальных инфекций. Частыми предшественниками подобного заболевания являются:
- несоблюдение правил гигиены;
- беспорядочные половые связи;
- значительное опущение шейки в само влагалище;
- неправильное использование средств контрацепции.
Симптомами этой формы цервицита являются:
- небольшое количество выделений мутного цвета;
- редко в выделениях может быть гной;
- опухание шейки и сильное ее покраснение;
- постоянные неприятные ощущения ниже пупка, а также после завершения полового акта;
- нарушение принципа мочеиспускания.
Для диагностирования этой формы цервицита обязательно используют специальные гинекологические зеркала, а также колькоскоп, который позволяет максимально конкретно рассмотреть шейку матки. Также для диагностики в обязательном порядке назначают анализы крови, мочи и прохождение УЗИ, чтобы определить состояние органов малого таза.
Как уже было сказано ранее, различные микроорганизмы и бактерии могут вызывать цервицит. В зависимости от каждого конкретного возбудителя, данное заболевание подразделяется на несколько видов:
- Гнойный цервицит возникает из-за гонореи. Это самая распространенная разновидность цервицита. Проявляется наличием гнойных скоплений в цервикальном канале. Особую опасность представляет цервицит при беременности, потому что может вызвать аномальное развитие плода. Его симптомы: боли внизу живота, обильные выделения с гноем. При диагностировании гнойного цервицита запрещается вступать в любые половые отношения.
- Вирусный — заразиться им можно только половым путем (в большинстве случаев пациентами являются молодые, еще не рожавшие женщины). Возникает из-за наличия у партнера вируса папилломы человека или герпеса генитального. Симптомы: сильные боли внизу живота, невыносимый зуд в области наружных половых органов, не очень обильные выделения, в которых хорошо прослеживается слизь или небольшое скопление гноя.
- Бактериальный цервицит возникает из-за действия в организме бактериальных заболеваний, нарушения нормальной микрофлоры влагалища, наличия трихомониаза. Симптомы: очень неприятные ощущения при половом акте, проблемы с мочеиспусканием, тупая боль внизу живота, большое или маленькое количество выделений с гноем и слизью.
- Кандидозный — в результате него воспаляется слизистая оболочка шейки. Его главной причиной является инфекция, вызванная грибками из группы кандида. Симптомы: сильный зуд, боль в животе, много выделений белого цвета и творожистого характера.
- Атрофический возникает в результате полового акта без использования презервативов, цистита, воспаления придатков, гонореи, хламидиоза, стрептококков, стафилококков. Появляется он на тех участках матки, которые пострадали в результате аборта или сложных родов. Главный симптом: проблемы с мочеиспусканием.
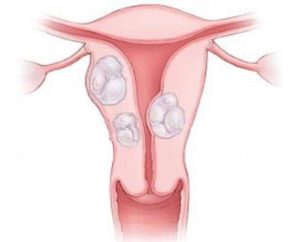
- Кистозный проявляется как следствие скоплений нескольких инфекций, что провоцирует увеличение в объеме эпителия цилиндрической формы вдоль всей поверхности матки. Это приводит к образованию кист, которые нередко развиваются вместе с эрозией.
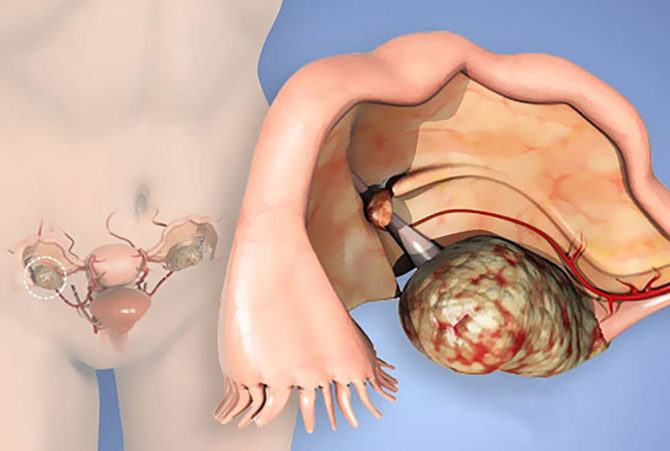
Симптомы воспаления придатков
Клинические проявления заболевания полностью зависят от его формы и стадии. Гинекологи выделяют острый и хронический аднексит. Также процесс может развиваться как с одной стороны — одностороннее, так и с обеих — это двухстороннее воспаление придатков. Сначала обычно сначала поражаются маточные трубы (сальпингит), потом яичники (оофорит). В просвете маточной трубы может накапливаться воспалительная жидкость, что приводит к образованию мешотчатого образования (сактосальпинкс) и полной непроходимости трубы.
Стадии процесса:
- Острая;
- Подострая;
- Хроническая;
- Латентная.
Наиболее постоянными и характерными симптомами острого воспаления придатков являются боли. Они локализованы в нижних отделах живота и могут отдавать в поясничный или крестцовый отделы. Чаще всего боли возникают периодически, реже — беспокоят постоянно. Они нередко продолжают существовать после исчезновения признаков воспалительной реакции и могут усиливаться при охлаждении, половых контактах, мочеиспускании, опорожнении кишечника, физических и эмоциональных перегрузках и т.п. Женщина чувствует себя некомфортно, может повысится температура, иногда наблюдаются серозные или гнойные выделения из половых путей. В особо тяжелых случаях острого течения воспаления придатков появляются тошнота и рвота, вздутие живота.
В результате воспаления придатков у женщины нарушается нормальное функционирование яичников и маточных труб, что выражается в нарушениях менструального цикла. Более, чем у половины пациенток с диагнозом «аднексит», менструации становятся очень болезненными, меняется их объем, появляются ациклические кровянистые выделения из половых путей.
Довольно часто симптомами аднексита являются снижение трудоспособности и постоянная раздражительность. Ощущения боли во время и после полового акта, возникающие все чаще и сильнее, нарушают нормальную сексуальную жизнь.
Хроническое воспаление придатков
Если острый воспалительный процесс в придатках не лечился или оно было некачественным или незаконченным, то болезнь переходит в хроническую форму. Симптомы воспаления придатков в фазе хронизации чаще всего имеют стертый характер. Тупые, усиливающиеся боли возникают периодически. Наблюдаются незначительное повышение температуры, нарушение менструальной функции, болезненный половой акт, снижение сексуального влечения и т. д.
Сопутствующими признаками запущенного воспаления по-женски в ближайшей перспективе становятся нерегулярные менструации, нарушение овуляции и бесплодие вследствии горманальных сбоев и спаечного процесса в малом тазу. Лечение придатков в такой ситуации значительно усложняется…
Последствия и осложнения
- Переход в хроническую стадию;
- Диспареуния, аноргазмия;
- Развития спаечного процесса;
- Непроходимость маточных труб;
- Бесплодие;
- Дисфункция яичников;
- Нарушение созревания яйцеклеток;
- Внематочная беременность;
- Гнойный абсцесс.
В свете вышесказанного ни у кого не вызывает сомнения то, что адекватное лечение воспаления придатков просто необходимо и при первых симптомах этого заболевания срочно обращайтесь к грамотному гинекологу. В этом случае возможно предпринять своевременные меры, чтобы избежать серьезных последствий для женского здоровья от нелеченного аднексита.
Диагностика воспаления яичников
Воспалительный процесс в области придатков матки подозревают при наличии следующих признаков:
- боли внизу живота;
- патологические выделения из половых путей;
- повышенная температура тела;
- гормональные расстройства;
- нарушение менструального цикла;
- недавно перенесенные венерические заболевания;
- частая смена сексуальных партнеров;
- возраст до 25 лет;
- неиспользование методов барьерной контрацепции (презервативы);
- наличие внутриматочной спирали;
- недавно перенесенные внутриматочные манипуляции (аборт, выскабливание, установка спирали).
Диагностика оофорита основывается на следующих процедурах:
- гинекологический осмотр;
- УЗИ органов малого таза;
- лапароскопия;
- микробиологическое исследование.
Гинекологический осмотр
При гинекологическом осмотре выявляются следующие признаки:
- покраснение слизистой оболочки влагалища;
- отек слизистой влагалища и влагалищной части шейки матки;
- наличие язвочек на поверхности слизистой оболочки влагалища;
- наличие гнойных или пенистых выделений в полости влагалища или в заднем своде влагалища;
- следы патологических выделений у устья канала шейки матки.
УЗИ органов малого таза
При ультразвуковом исследовании органов малого таза выявляются следующие изменения:
- Увеличение яичников в размере. Во время воспалительной реакции возникает отек, который приводит к увеличению органа в размере. Нормальные размеры яичников составляют в среднем 25 мм в ширину, 30 мм в длину, и 15 мм в толщину.
- Утолщение маточных труб. Так как воспалительный процесс, охвативший яичники, в большинстве случаев вовлекает и маточные трубы, на УЗИ выявляются признаки сальпингита (воспаление маточных труб). В норме фаллопиевы трубы почти не видны при ультразвуковом исследовании, однако за счет утолщения стенки при воспалении они становятся заметными.
- Сглаженность поверхности яичников. В норме поверхность яичников слегка бугристая за счет формирующихся фолликулов. При нарушении функции яичников, а также из-за отека, поверхность органа сглаживается.
- Усиление эхоструктуры. Усиление эхоструктуры яичников происходит из-за формирования участков фиброза в толще яичников.
- Признаки воспаления в полости матки. Воспалительный процесс в полости матки является частым признаком, который сопутствует оофориту. Выявляется это на УЗИ по утолщению эндометрия, по участкам фиброза в полости матки, а также по гипоэхогенным образованиям в стенке органа.
Лапароскопия
при диагностических операциях – кислород, при хирургических вмешательствах – углекислый газЛапароскопия позволяет выявлять следующие признаки поражения придатков матки:
- гной в одной из маточных труб;
- свежие (легко разделяемые) спайки в области придатков матки;
- липкий (фиброзный экссудат) на поверхности яичников и маточных труб;
- увеличение яичников в размере;
- кровоточивость яичников при надавливании.
Микробиологическое исследование
Существуют следующие методы выявления и идентификации патогенных агентов:
- Бактериоскопический метод. В основе бактериоскопии лежит изучение окрашенных мазков, полученных путем помещения исследуемого материала на предметное стекло, под световым микроскопом. Данный метод позволяет выявлять гонококки, хламидии, трихомонады, и некоторые другие возбудители. Кроме того, при микроскопии мазков можно оценить степень воспалительной реакции.
- Бактериологический метод. Бактериологический метод позволяет крайне точно идентифицировать возбудителей и выявлять их чувствительность к противомикробным препаратам, однако он требует достаточно много времени. Производится бактериологическое исследование путем засевания патологического материала, полученного от больной, на специальные среды, которые на несколько дней помещаются в термостат. При этом патогенные бактерии начинают активно размножаться, что позволяет в дальнейшем их идентифицировать по ряду признаков.
Воспаление женских органов
Воспалительные заболевания половых органов сокращенно называют (ВЗОМТ). Большинство женщин страдают от болезней данного типа, но не знают об этом. Симптомы могут быть выражены слабо либо не проявляться вообще. Во многих случаях патологии диагностируются при появлении жалоб на постоянную боль или, когда женщина не может забеременеть.
Рекомендуется посещать гинеколога раз в полгода. Не вылеченные вовремя гинекологические болезни становятся причиной внематочной беременности или бесплодия. Наиболее часто воспаление женских органов проявляется в области:
- яичника (оофорит);
- придатков матки (аднексита);
- фаллопиевых труб (сальпингит);
- шейки матки (цервицит);
- слизистой оболочки матки (эндометрит);
- околоматочной клетчатки (параметрит);
- брюшины малого таза (пельвиоперитонит);
- влагалища (кольпит);
- наружных женских половых органов (например, половых губ).
При наличии подозрений на заболевание следует посетить гинеколога.
Народная медицина
Народные средства призваны усилить эффект от медикаментозного лечения, но справиться с заболеванием самостоятельно им не под силу. Наиболее популярными являются следующие рецепты:
Два раза в день, после еды, выпивать полстакана отвара из коры березы и ольхи. Поможет уменьшить воспаление и избавиться от ноющих болей.
https://youtube.com/watch?v=KqtaUfzv25A
В процессе лечения необходимо полное сексуальное воздержание. Это поможет ускорить процесс выздоровления. Желательно пролечить и полового партнера во избежание повторного возникновения заболевания. Комплексное лечение позволит навсегда забыть о неприятной и опасной женской простуде. После интенсивного курса лечения следует провести общеукрепляющую терапию, сдать контрольные анализы и пройти УЗИ.
Бактериальный вагиноз
Бактериальный вагиноз — широко распространенная причина развития вагинита у женщин. Вследствие этой болезни нарушается биоценоз и нормальная микрофлора влагалища. Женщина отмечает появление интенсивного выделения белей. При этом иных симптомов болезни не наблюдается. Очень редко проявляются признаки зуда или жжения.
Бактериальный вагиноз также называется болезнью Гарднера – по имени ученого, впервые обнаружившего во влагалище палочки – гарднереллы, которые всегда присутствуют в микрофлоре влагалища при бактериальном вагинозе.
При нормальном состоянии микрофлоры влагалища ее основой являются лактобациллы, которые осуществляют функцию защиты от инфицирования, подавляя увеличение числа условно-патогенных микробов. При снижении количества лактобацилл на их месте оказываются занимают условно-патогенные микробы, среди которых ведущее место занимает именно гарднерелла. Возбудители бактериального вагиноза попадают в половые органы женщины в процессе сексуального контакта. В то же время при бытовых контактах передача возбудителя от одной женщины к другой причиной болезни быть не может.
Существует также ряд факторов, повышающих риск развития бактериального вагиноза. Это регулярное применение спринцевания, использование контрацептивов, которые содержат 9-ноноксинол, применения антибиотиков для лечения других недугов, частые смены сексуальных партнеров.
При бактериальном вагинозе женщина отмечает, что выделения из влагалища источают неприятный запах, которой становится более ощутимым после того, как произошел половой акт
При этом важно отметить, что выделения при бактериальном вагинозе отличаются от выделений у здоровых женщины только запахом и количеством
Развитие бактериального вагиноза может стать серьезной проблемой, так как его прогрессирование способствует увеличению риска воспалительных процессов в матке, придатках, осложнений при вынашивании ребенка, а также преждевременных родов у беременных женщин.
При лечении бактериального вагиноза врач преимущественно назначает применение препарата Метронидазол внутрь. Этот препарат в некоторых случаях плохо переносится женщинами, вызывая постоянную тошноту. Кроме того, он категорически не совмещается с алкоголем. В качестве альтернативных вариантов возможно применение геля Метронидазол, который вводится во влагалище, а также Клиндамицина в виде крема и таблеток.