Гиперкортицизм
Содержание:
- Список использованной литературы
- Патогенез болезни Иценко-Кушинга
- Синдром Иценко-Кушинга: диагностика
- Прогноз при гиперкортицизме
- Лечение
- Диагностика
- Какой прогноз при болезни Иценко-Кушинга?
- Симптомы развития данного синдрома
- Причины синдрома Иценко-Кушинга
- Клиническая картина
- Причины возникновения
- Медицинские новости
Список использованной литературы
- https://www.ncbi.nlm.nih.gov/books/NBK470218/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6021313/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5225211/
- https://www.mdedge.com/endocrinology/article/101779/pituitary-thyroid-adrenal-disorders/new-cushings-guidelines-emphasize
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4525003/
- https://www.endocrine.org/guidelines-and-clinical-practice/clinical-practice-guidelines/treatment-of-cushing-syndrome
- https://www.volgmed.ru/uploads/files/2014-11/33890-federalnye_klinicheskie_rekomendacii_bolezn_icenko-kushinga_klinika_diagnostika_differencialnaya_diagnostika_metody_lecheniya_2014_proekt_http_www_endocrincentr_ru.pdf
- Артур К. Гайтон, Джон Э. Холл — Медицинская физиология 1.
Патогенез болезни Иценко-Кушинга
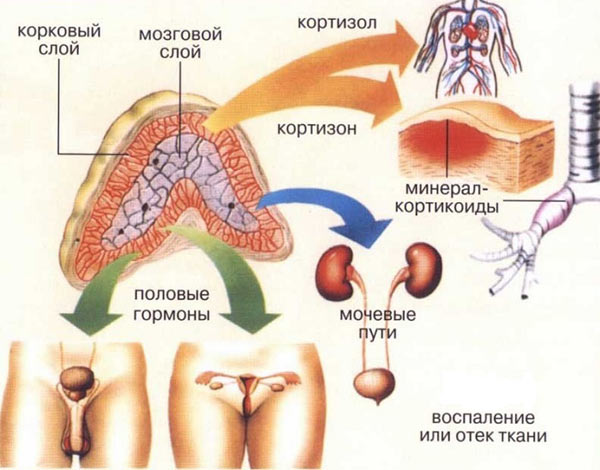
Кортизол вырабатывается под прямым влиянием АКГТ (адренокортикотропный гормон) в головном мозге, поэтому если нарушается работа АКГТ, то будет создана дисфункция выработки кортизола. Говоря о причинах, необходимо разобрать в первую очередь состояния, которые вызывают нарушения в работе АКГТ.
Причинами дисфункции АКГТ и, следовательно, развития синдрома Кушинга могут стать:
- доброкачественная опухоль гипофиза, того самого участка мозга, где вырабатывается адренокортикотропный гормон, опухоль может быть маленькой или большой, расти или оставаться на месте, именно от ее действий будет зависеть выработка гормона и количество образованного кортизола;
- неправильная работа гипоталамуса – в данной части мозга вырабатывается вещество кортиколиберин, который напрямую влияет на синтез АКГТ в гипофизе;
- наличие эктопических опухолей, более чем в половине всех случаев они встречаются в грудной клетке.
Кроме причин связанных с АКГТ имеются и другие, встречающиеся реже:
- опухоль надпочечников (встречается примерно у одного человека из миллиона);
- прием высоких доз кортизола.
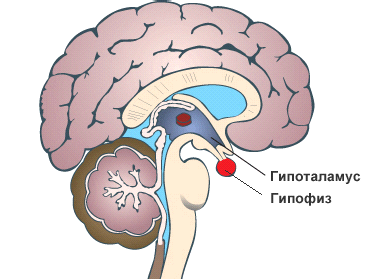
Синдром Иценко-Кушинга: диагностика
Для проведения качественной и информативной диагностики, необходимо в первую очередь обратиться к врачу, который соберет анамнез и назначит соответствующие исследования. На данный момент существует несколько видов диагностики, чтобы выявить болезнь Иценко-Кушинга. Они могут как использоваться вместе, так и по отдельности в разные периоды, но чаще всего назначается сразу несколько видов исследований для получения более полной и достоверной картины заболевания. Основными методами для выявления гиперкортицизма являются:
- анализ крови или слюны на кортизол – данный анализ должен проводиться строго со всеми предписаниями врача, так как кортизол достаточно подвижный гормон и в разное время суток его концентрация в крови различна;
- берется анализ на выявление количества глюкозы в крови (ее высокие значения могут говорить о наличии патологии), делается глюкозо-толерантный тест и общий анализ крови с развернутой лейкоцитарной формулой;
- проведение малой дексаметазоновой пробы – исследование заключается в том, что ранним утром у пациента берут анализ на кортизол, в этот же день вечером он принимает 1 мг вещества дексаметазона и утром снова сдает кровь на кортизол. Если второе утреннее значение будет выше установленной нормы в 50 нмоль/л, то можно говорить о наличии гиперкортицизма;
- существует еще и большая дексаметазоновая проба, данный тест осуществляется если информативность малой пробы или для дополнительной дифференциальной диагностики. Данное исследование несет в себе большую пользу, так как помогает не просто выявить заболевание, но и предположить причину ее развития, а это поможет специалисту корректнее разработать план лечения;
- для уточняющей диагностики может назначаться компьютерная или магнитно-резонансная томография надпочечников и некоторых участков мозга, данные исследования КТ и МРТ являются взаимозаменяемыми, можно провести лишь одно, но как правило проводят КТ надпочечником и/или МРТ гипофиза. В результате будет возможным оценить размер надпочечников и состояние мозга, процессы в них протекающие и наличие новообразование, если такие будут выявлены, то на снимке можно будет полностью оценить их природу.
При наличии у пациента остеопороза и симптомов болезни Кушинга, можно говорить практически о 100% вероятности постановки диагноза гиперкортицизм.
Прогноз при гиперкортицизме
Прогноз зависит от тяжести синдрома и когда были предприняты лечебные меры. Если своевременно выявить патологию и назначить корректное лечение, тогда прогноз довольно утешительный. На негативные исходы влияют различные осложнения. Так, больным, у которых гиперкортицизм привел к сердечно-сосудистым отклонениям, грозит летальный исход. Прогноз неутешительный, если у человека возник остеопороз, появились патологические переломы и нарушилась двигательная активность в результате миопатии. В случае присоединения к гиперкортицизму сахарного диабета с последующими осложнениями исход крайне неутешительный.
Лечение
Если синдром Иценко-Кушинга имеет лекарственную (ятрогенную, природу возникновения, тогда в первую очередь следует отказаться от примера глюкокортикоидов, заменить их можно другими иммунодепрессантами. В том случае, если природа эндогенная принимаются препараты, действие которых направлено на подавление стероидогенеза, например, митотан или же аминоглютемид.
Наличие опухолевого образования надпочечников, легких, гипофиза осуществляется хирургическое вмешательство, при необходимости удаляют один или два надпочечника (адреналэктомия) либо проводят лучевое воздействие на гипоталамо-гипофизарную область. Часто лучевую терапию сочетают с медикаментозным либо хирургическим воздействием для улучшения и сохранения положительного эффекта.
Борьба с симптоматикой осуществляется с использованием, мочегонных, гипотензивных, сахароуменьшающих средств
Борьба с симптоматикой осуществляется с использованием, мочегонных, гипотензивных, сахароуменьшающих средств, биостимуляторов, антидепрессантов, сердечных гликозидов, иммуномодуляторов, седативных препаратов
Очень важно курс приема витаминных комплексов, а также заняться лекарственной терапией против остеопороза, если таковой имеется. Компенсируется углеводный, белковый, минеральный обмен
Лечение после проведения операции у пациентов с надпочечниковой недостаточностью хронического типа или после адреналэктомии, заключается в применении заместительной постоянной гормональной терапии.
Если не обратить должно внимания на синдром и не применить правильную лечебную терапию, то пациента в 50% случаев ждет летальный исход. При наличии кортикостеромы доброкачественного типа прогноз будет положительным, тем не менее, работоспособность надпочечника, как у здорового органа, восстанавливается только у 80% больных. В том, случае если кортикостерома имеет злокачественную природу, тогда пятилетняя выживаемость наблюдается только у 25% пациентов, как правило, средним показателем является 14 месяцев.
Можно сделать вывод, что прогноз при синдроме Иценко-Кушинга во многом зависит от то того, насколько вовремя провели диагностику и лечение, а также от причин, наличия осложнений, возможности проведения хирургического вмешательства и т. д. Пациенты с таким диагнозом обязательно должны быть на динамическом наблюдении у квалифицированного эндокринолога
Очень важно оградить себя от любых физических нагрузок и отказаться от любой ночной деятельности, например, работы в ночную смену
Диагностика
Постановка успешного диагноза синдрома Кушинга часто может быть сложной, особенно когда симптомы слабо выражены.
Поскольку синдром Кушинга разделяет симптомы с другими, более распространенными состояниями, такими как недостаточная активность щитовидной железы и высокое кровяное давление (гипертония), больного могут направить на различные тесты. В результате может пройти несколько месяцев, прежде чем диагноз подтвердится.
История лекарств
Поскольку использование кортикостероидов является основной причиной синдрома Кушинга, врач спросит, принимает ли человек какие-либо лекарства.
Пациент должен предоставить врачу полный список всех лекарств, которые принимал и использовал, включая таблетки, кремы и лосьоны. О натуральных средствах также нужно не забывать потому, что некоторые природные средства содержат стероиды.
Анализ кортизола
Пациенту, вероятно, понадобится пройти один или несколько следующих тестов, которые используются для измерения уровня кортизола в организме:
- анализ мочи;
- анализ крови;
- анализ слюны — наиболее точный тест, если проводится среди ночи, поэтому могут попросить остаться в больнице на ночь.
Пациенту также могут дать лекарство под названием дексаметазон до того, как попросят сдать анализ крови. Если человек здоров, прием дексаметазона должен снизить уровень кортизола. Если уровень кортизола не изменится, это может указывать на синдром Кушинга.
Ни один из вышеперечисленных тестов не является полностью точным или надежным, но если наблюдается один или несколько аномальных результатов, обычно направляют к врачу, специализирующемуся на лечении гормональных состояний (эндокринологу). Они должны быть в состоянии подтвердить или исключить диагноз синдрома.
Определение первопричины
Как только диагноз синдрома Кушинга будет подтвержден, необходимо будет определить основную причину (если причина не в кортикостероидах), чтобы определить курс лечения.
Первый этап — определить, является ли синдром результатом высокого уровня гормона адренокортикотропина (АКТГ) в крови. Если это так, то это может указывать на наличие опухоли в гипофизе или, реже, в легких.
Низкий уровень АКТГ может указывать на наличие опухоли в одной из надпочечников.
Подозрение на опухоль обычно подтверждается компьютерной томографией (КТ) или магнитно-резонансной томографией (МРТ). Во время КТ/МРТ сканирования сканер делает серию снимков, а компьютер собирает их в детальное изображение.
Иногда, несмотря на проведение КТ/МРТ сканирования, может быть трудно определить, где находится опухоль. В таких обстоятельствах может быть рекомендовано дальнейшее обследование, известное как выборка нижних отделов петросального синуса.
У пациента берется образец крови из вен гипофиза и предплечья, и сравнивается уровень АКТГ в обоих образцах. Если уровень выше в гипофизарной вене, возможно, причиной является опухоль в гипофизе. Если уровни схожи, возможно, причиной является опухоль в других местах легких. Далее могут быть проведены рентгенография и КТ/МРТ-сканирование грудной клетки для проверки тканей легких.
Это может занять значительное количество времени, прежде чем исследования завершаться и будет поставлен полный диагноз. Иногда требуются повторные сканирования.
Тем временем врач может принять решение о лечении синдрома Кушинга с помощью таких препаратов, как метирапон, чтобы уменьшить количество кортизола. Если это так, больному придется остаться в больнице на несколько дней, чтобы можно было следить за приемом таблеток.
Какой прогноз при болезни Иценко-Кушинга?
при отсутствии леченияНа прогноз для пациента может сильно повлиять развитие следующих осложнений:
- Остеопороз. Вызван вымыванием кальция из костной ткани. Он может привести к появлению хронических болей, способствует частым переломам костей, искривлениям позвоночника. Может привести к потере трудоспособности.
- Сердечная недостаточность. Вызвана необратимыми изменениями в сердечной мышце. Без необходимого лечения может привести к потере трудоспособности и даже смерти.
- Язвенная болезнь желудка. Вызвана нарушениями обмена веществ на уровне слизистой оболочки желудка. Приводит к появлению хронических болей в эпигастрии (центральный верхний квадрант живота), периодическим кровотечениям, проблемам с пищеварением.
- Ожирение. Повышает риск таких заболеваний как инфаркт или инсульт. Снижает качество жизни пациентов.
- Изменения психики. Длительное повышение уровня кортизола часто приводит к развитию у пациентов депрессии.
- Ослабление иммунитета. Ведет к частым гнойничковым поражениям кожи, которые представляют собой косметический дефект. Также пациенты с болезнью Иценко-Кушинга чаще обычных людей страдают от инфекционных заболеваний.
период, когда уровень кортикостероидов в крови повышенв течение нескольких летпозвоночникаВ целом на прогноз при болезни Иценко-Кушинга влияют следующие факторы:
- Возраст пациента. Как уже говорилось выше, у детей имеется ряд серьезных осложнений, которые встречаются чаще, чем у взрослых. Для них прогноз обычно более тяжелый.
- Развитие осложнений. Серьезные осложнения могут привести к инвалидизации или смерти пациента. Разумеется, их развитие ухудшает прогноз.
- Своевременное лечение. Чем быстрее удается поставить диагноз, тем короче период гиперкортицизма. Гормоны не успевают оказать значительного влияния на организм и привести к необратимым изменениям в тканях. Это улучшает прогноз.
- Тип новообразования. Чаще всего болезнь Иценко-Кушинга вызвана новообразованиями в области гипофиза (железа в мозге). Тип образования, его размер и расположение предопределяют способ лечения (хирургическое удаление, симптоматическое лечение).
- Тактика лечения. Симптомы гиперкортицизма при болезни Иценко-Кушинга можно устранить несколькими способами. Они во многом влияют на прогноз для пациента. Например, хирургическое удаление новообразований гипофиза связано с определенными рисками при операции (осложнения встречаются в 2 – 3% случаев, а послеоперационная смертность достигает 1%) и тяжелым послеоперационным периодом, но болезнь можно победить полностью. Удаление же надпочечника (адреналэктомия) снижает уровень гормонов, ослабляя симптомы, но является лишь частичным решением проблемы. При невозможности борьбы с болезнью пациенту придется постоянно принимать медикаменты для симптоматического лечения (понижающие давление, понижающие уровень сахара в крови и др.).
- Соблюдение предписаний врача. Лечение болезни Иценко-Кушинга может длиться месяцы и даже годы. В этот период пациент должен строго следовать всем предписаниям и рекомендациям врача, регулярно приходить на консультации и сдавать анализы, принимать большое количество различных медикаментов. В данном случае речь идет о случаях, когда проблему нельзя быстро решить хирургическим путем. Прерывание лечения даже на короткий срок снова приводит к повышению уровня кортизола, возвращению симптомов и возникновению риска тяжелых осложнений.
Симптомы развития данного синдрома
Как синдром, так и болезнь Иценко-Кушинга, симптомами которых являются системные нарушения деятельности организма, характеризуются следующими признаками:
- ожирение. Заболевание Кушинга, что подтверждают последние исследования, сопровождается излишним накоплением жира в 90% случаев. Наблюдается патологический тип ожирения. Жир может откладываться неравномерно по телу. Обычно его много на животе, лице, шее, груди, спине. При этом на тыльной стороне ладоней кожа и жировая прослойка очень тонкие. Даже если у больного нет выраженного ожирения, его фигура имеет характерный вид при наличии данного синдрома;
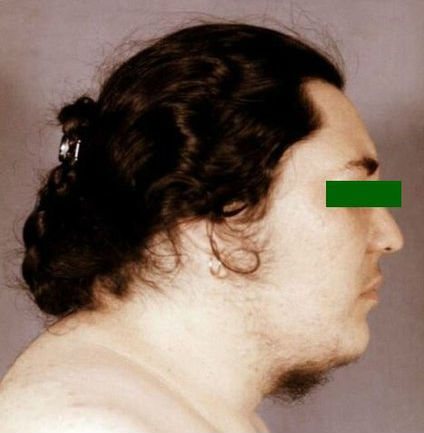
- лунообразное лицо, которое приобретает выраженный багрово-красный цвет (иногда присутствует цианотичный оттенок);
- атрофия мышечной ткани. Особенно этот процесс выражен на плечах и нижних конечностях (на ягодицах, бедрах) при развитии данного синдрома. Клинические проявления этого нарушения заключаются в том, что больной человек не способен присесть и встать. Также присутствует атрофия мышц передней брюшной стенки. Это явление имеет название «лягушачий живот». Атрофия мышц на брюшной стенке провоцирует развитие грыжевых выпячиваний;
- происходят негативные изменения, затрагивающие кожный покров. Эпидермис становится истонченным, сухим, шелушится, хорошо просматривается сосудистый рисунок, есть отдельные участки с излишней активностью потовых желез. У больного с данным синдромом присутствуют стрии, которые образуются из-за распада коллагена в коже и прогрессирующего ожирения. Растяжки могут достигать значительных размеров (шириной в несколько сантиметров) и приобретают багровый цвет. Также на кожном покрове образуются высыпания (акне), кровоизлияния (сосудистые сеточки), присутствует гиперпигментация;
- остеопороз, возникающий как тяжелое осложнение у 90% больных с данным синдромом, чаще всего поражает поясничный и грудной отдел позвоночника. Данное патологическое состояние сопровождается снижением тел позвонков и переломами компрессионного типа. На рентгенограмме можно увидеть характерное для этого синдрома явление. Оно называется «стеклянные позвонки», поскольку они некоторые из них могут полностью просвечиваться. Патология, сопровождающаяся переломами, приводит к значительным болевым ощущениям из-за сдавливания корешков спинного мозга. В сочетании с атрофией мышц данное явление приводит к сколиозу и кифосколиозу. Синдром Кушинга у детей провоцирует значительное отставание в росте, поскольку из-за большого количества глюкокортикоидов происходит торможение развития эпифизарных хрящей. Больной ребенок страдает снижением толерантности к углеводам, полицитемией;
- наблюдается кардиомиопатия. Она развивается из-за негативного влияния гормонов на миокард, наличия электролитных сдвигов. Кардиомиопатия проявляется нарушением ритма сердца, сердечной недостаточностью. Данное состояние является очень опасным для жизни больных и часто становится причиной летального исхода;
- характеризующий признак данного синдрома – наличие нарушений со стороны нервной системы. У пациента происходят изменения настроения – депрессивное и заторможенное состояние сменивается эйфорией и психозом;
- развивается стероидный сахарный диабет. Данное осложнение наблюдается у 10-20% от всех больных с данным синдромом. Сахарный диабет развивается без нарушений работы поджелудочной железы;
- развитие нарушений половой системы. У женщин из-за избытка андрогенов, вырабатываемых надпочечниками, развивается гирсутизм, сопровождающийся обильным оволосением по мужскому типу. Также наблюдается стойкая аменорея.
https://youtube.com/watch?v=-9Mf4w0kez4
Причины синдрома Иценко-Кушинга
Основной причиной развития синдрома гиперкортицизма является болезнь Иценко-Кушинга. Для нее характерна повышенная выработка АКТГ клетками гипофиза. Вместе с этим адренокортикотропный гормон может синтезироваться гипофизарной микроаденомой (гормонопродуцирующая доброкачественная опухоль) или эктопированной кортикотропиномой. Это злокачественное новообразование, которое имеет не характерное для себя расположение (термин «эктопированная» подразумевает «располженная не на своем месте»). Такая опухоль может локализоваться в тканях бронхов, яичек, яичников и пр.
Реже СИК бывает обусловлен опухолевыми поражениями коры надпочечников. Новообразования могут быть как доброкачественными, так и злокачественными.
Синдром Иценко-Кушинга диагностируется при кортикостероме. Это гормонально-активная опухоль, образующаяся в тканях надпочечниковой коры. Следствием этого становится избыточная выработка кортикостероидных гормонов. Примечательно, что в случае повышения уровней глюкокортикоидов происходит снижение уровня АКТГ. Вследствие этого оставшиеся не вовлеченными в патологический процесс ткани надпочечников подвергаются атрофическим изменениям.
Синдром Иценко-Кушинга может развиться на фоне гормонотерапии с применением ГКС. Но в большинстве случаев его возникновение связано с передозировкой или длительным приемом гормонального препарата.
В группу риска развития СИК также входят:
- лица, страдающие от ожирения;
- пациенты с хроническим алкоголизмом, сопровождающимся стойкой алкогольной интоксикацией организма;
- беременные женщины;
- пациенты с определенными нервными и психическими расстройствами.
Такое отклонение у людей из вышеприведенного списка называется псевдосиндромом Кушинга или псевдо-Кушинга синдромом, либо функциональным гиперкортицизмом. Данная терминология связана с тем, что СИК во всех вышеуказанных случаях не возникает на фоне опухолевых процессов, но его клиническая картина ничем не отличается от той, которая характерна для истинного кушингоида.
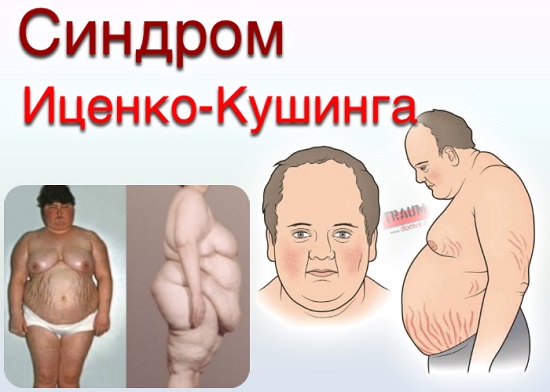
Клиническая картина
Синдром Кушинга имеет ярко выраженные визуальные симптомы. Основным ее проявлением является так называемый «кушингоидный» тип строения тела. Ярко выраженными симптомами гиперкортицизма, являются:
- Липидный обмен.Ожирение, наблюдающееся у 90% больных гиперкортицизмом, имеет специфичность. Жировые ткани локализуются преимущественно на спине, груди, шее больного. В зоне шейных позвонков образуется нарост из мышц и соединительной ткани, носящий название «горб бизона». В то же время руки и ноги сильно истончаются.
- Изминения в мишечной системе.Значительные изменения претерпевают мышцы. Для них характерны разной степени (от частичной до полной) атрофия и миопатия мышц – распад мышечной ткани брюшного пресса («лягушачий живот») с образованием грыж, уменьшение ягодичных мышц («скошенные ягодицы»). К особо тяжелым последствиям приводит атрофия сердечной мышцы.
- Кожное видоизминение .Кожа становится бледно-желтой, тонкой, сухой, хрупкой, шелушащейся, с зонами потливости. При незначительных ударах возникают синяки. Раны заживают медленно. Явно просматривается сосудистый рисунок. Отмечается гиперпигментация отдельных зон. Появляются высыпания в виде угрей и прыщей, подкожные кровоизлияния. Эпителий лица становится багровым. В зоне плечевого пояса на груди, животе, бедрах, ягодицах возникают стрии (растяжки) от цианотичного до багрового оттенка. Их ширина достигает иногда 20 мм, длина – 80 мм.
- Деструкция костной ткани. Гиперкортицизм сопровождается проблемами с костями, проявляющейся симптомами, сходными с остеопорозом. Кости истончаются, из нее вымывается кальций. Нарушается образование костного белка. Результатом нарушенного метаболизма становится разрушение хрящей, сутулость, кифосколиоз и сколиоз, наиболее выраженные в грудном и поясничном отделах. Значительно уменьшается рост. Хрупкость костей приводит к тому, что даже незначительная механическая нагрузка заканчивается иногда тяжелыми переломами. У детей гиперкортицизм вызывает приостановку развития эпифизарных пластин, приводящую к замедлению роста.
- Сердечная недостаточность.Нарушается сердечная деятельность, возникает кардиомиопатия, в основе которой лежит атрофия сердечной мышцы. Степень нарушений настолько серьезна, что угрожает летальным исходом. Дисфункция сердечной деятельности проявляет себя аритмией, артериальной гипертензией, стенокардией, сердечной недостаточностью, ишемией.
- Нарушения в нервной системе . Гиперкортицизм серьезно затрагивает ЦНС. Это выражается в умственной заторможенности, депрессии, сменяющейся иногда эйфорией, в психозах, нарушениях сна, повышении раздражительности, снижении устойчивости к стрессам. Возможно попытки суициды.
- Сахарный диабет. Гликогенез, не имеющий отношения к патологиям поджелудочной железы, наблюдается при гиперкортицизме в 10-20% случаях. Течение болезни неопасное, легко компенсирующееся сахароснижающими средствами и специальной диетой. Иногда наблюдаются отеки в конечностях, полиурия и никтурия.
- Половая система.У женщин отмечается увеличение продуцирования андрогенов, приводящих к вирилизации, в частности, к гирсутизму. На груди, верхней губе, подбородке начинают расти волосы. Под действием андрогенов нарушается менструальный цикл. Не исключается бесплодие.
У мужчин избыток гормонов вызывает феминизацию, снижение или полное отсутствие потенции и либидо. Отмечается атрофирование яичек, гинекомастия.
https://youtube.com/watch?v=32yhn0fmvOM
https://youtube.com/watch?v=32yhn0fmvOM
Причины возникновения
Чаще всего этиология болезни Иценко-Кушинга опухолевой природы. В 90% случаев причиной этого «сбоя» в гипоталамо-гипофизарной системе является аденома передней доли гипофиза, продуцирующая АКТГ. Такая аденома обычно маленьких размеров (микроаденома), но поскольку тропные гормоны гипофиза вырабатываются в очень малых количествах, то микроаденомы вполне хватает, чтобы через некоторое время привести к выраженной симптоматике.
Нельзя назвать причину, которая с точностью на 100% всегда вызывала бы это заболевание, поэтому оно считается полиэтиологическим. Обычно у пациентов с АКТГ-продуцирующими опухолями гипофиза (кортикотропиномами) в анамнезе отмечались:
- множественные сотрясения головного мозга;
- ушибы мозга;
- энцефалиты;
- гнойные и серозные менингиты;
- беременность и роды у женщин, причем не всегда осложненные.
Что касается синдрома гиперкортицизма, о котором будет сказано ниже, то его причиной может быть опухоль железы-мишени. Развитие заболевания происходит при длительном лечении гормонами и передозировке, ожирении, беременности либо хроническом алкоголизме.
В чем разница?
Существует не только болезнь, но и синдром с одноименным названием. Иногда можно встретить название «вторичный гиперкортицизм» Чем отличаются два этих состояния? Болезнь отличается от синдрома всегда тем, что она первична, и кора надпочечников продуцирует гормон «по разрешению» головного мозга с соблюдением всех правил через тропный гормон АКТГ. Как только нарушение синтеза АКТГ (избыток) в головном мозге будет ликвидировано и его уровень упадет до нормальных значений, продукция кортизола в надпочечниках немедленно придет в норму.
Отличие синдрома гиперкортицизма от болезни заключается в том, что гиперпродукция кортикостероидов в организме выходит из-под контроля гипофиза и не подчиняется ему. Можно сколько угодно пытаться воздействовать на гипофиз, но кортикостероидные гормоны будут все равно вырабатываться, поскольку в данном случае болезнь поражает сам надпочечник. Например, в нем развивается злокачественная опухоль, которая и продуцирует гормоны, – злокачественная кортикостерома, которая склонна к метастазированию.
При этом в крови так много кортизона и гидрокортизона, вырабатываемых опухолью, что гипофиз уменьшает посредством механизма обратной связи количество АКТГ
Это важное звено патогенеза. В результате нормальная ткань коры надпочечников угнетается и атрофируется, а опухолевая продолжает секрецию, поскольку ей глубоко безразличен уровень концентрации АКТГ
Более того, при синдроме гиперкортицизма могут быть эктопические очаги (их отличает аномальная локализация), когда гормоны надпочечников или даже АКТГ синтезируются опухолью легких, печени или вилочковой железы, а также в яичниках.
Но в некоторых руководствах по эндокринологии рассматривается обратный вариант, который также возможен: любое повышение уровня гормонов надпочечников (в том числе и болезнь Иценко-Кушинга) является синдромом гиперкортицизма, а болезнь Иценко-Кушинга – это синдром, вызванный опухолью гипофиза, продуцирующей АКТГ. Такое объяснение является даже более простым, поскольку оно уравнивает шансы всех диагнозов.
Медицинские новости
Специалисты заявляют о нестабильной эпидемиологической ситуации по заболеваемости коклюшем в различных регионах РФ – в том числе, и в Санкт-Петербурге. По данным Федеральной службы по надзору…
Мигрень широко распространена во всем мире, изучена лучше других типов головной боли и является второй ведущей причиной потерянных лет жизни . На сегодняшний день в России от этого заболевания страдают более 20 миллионов человек. При этом большинство из них не знают о своем диагнозе…
Фотовыставка «Видеть главное», посвященная пациентам с псориазом, открылась на портале МБОО «Кожные и аллергические болезни» в виртуальном формате. «Видеть главное» — это 12 портретов, выполненных в технике стерео-варио, которая позволяет увидеть фото со следами псориаза и без них в зависимости от того, под каким углом смотрит посетитель.
Статистика показывает, что ишемическая болезнь сердца и инсульт уносят больше всего человеческих жизней во всем мире. Коронавирус COVID-19 — серьезное явление, но про здоровье других органов в тоже время забывать не стоит. На здоровье сердца влияет не так много факторов…
Александровскую больницу закрыли на карантин по постановлению главного санитарного врача Санкт-Петербурга. Это связано с тем, что в этой больнице умер 55-летний пациент с подтвержденным коронавирусом Covid-2019